Симптомы и синдромы хронического гломерулонефрита
Дата обновления: 2019-05-14

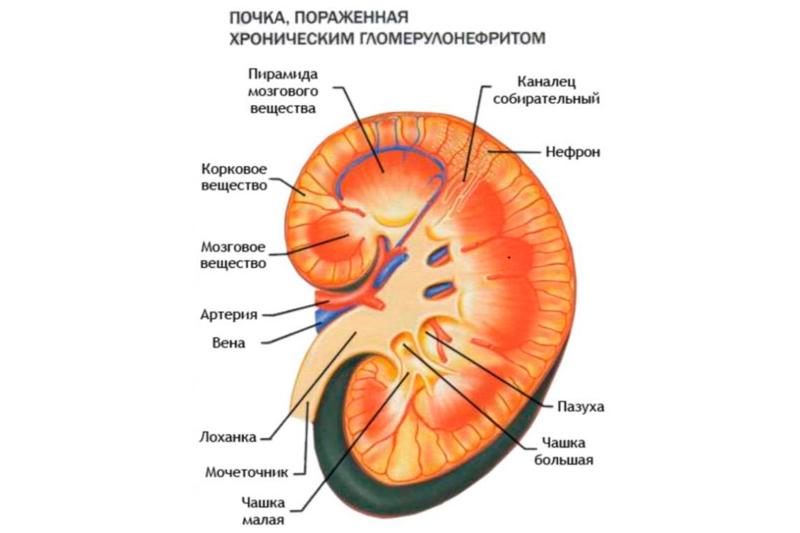
Хронический гломерулонефрит — это аутоиммунная форма заболевания, поражающая почки и приводящая к постепенному некрозу гломерункул (почечных клубочков). Данный процесс сопровождается рубцеванием и уплотнением почечной ткани. Отмершие гломерункулы замещаются соединительной тканью. Несмотря на то, что долгое время почки сохраняют свою функциональность, болезнь неуклонно развивается и в результате неизбежно приводит к почечной недостаточности.
Основная группа риска при рассматриваемом заболевании — лица мужского пола в возрасте до 40 лет. Как осложнение острого гломерулонефрита, хроническая форма возникает в 15% случаев. Выявить болезнь на ранних стадиях довольно трудно, поскольку долгое время она протекает почти бессимптомно. Длительность протекания гломерулонефрита составляет более 15 лет, в течение которых происходит циклическая смена периодов обострения и ремиссии. Независимо от цикла, в анализах мочи постоянно присутствуют характерные отклонения.
В зависимости от симптомов выделяют следующие формы хронического гломерулонефрита: латентная (или мочевая), гематурическая, гипертоническая, нефротическая, а также комбинативная форма.
При хроническом гломерулонефрите следует избегать физических нагрузок, преохлаждений, сырости, а также соблюдать специальную диету.

Классификация хронического гломерулонефрита
Согласно наиболее распространенной классификации, принято выделять несколько типов хронического гломерулонефрита, различных по скорости наступления хронической почечной недостаточности:
- Латентный тип: самая распространенная форма гломерулонефрита, которая характеризуется долгим течением болезни, изменением в составе мочи (умеренной эритроцитурии и протеинурии) и небольшим повышением артериального давления;
- Нефротический тип: встречается у 30% больных. Течение болезни либо умеренно прогрессирующее (мезангиопролиферативный или мембранозный тип), либо относительно быстро прогрессирующее (фибропластический и мезангиокапиллярный гломерулонефриты, а также фокально-сегментарный гломерулосклероз);
- Гипертонический тип: во многом напоминает латентную форму – также не имеет ярко выраженных симптомов и достаточно долго может протекать, не причиняя особых неудобств пациенту. Встречается у 20% больных. Данный тип заболевания вызывает сердечную недостаточность наряду с почечной;
- Смешанный тип: представляет собой сочетание нефротического и гипертонического типа. Встречается у 10% больных;
- Гематурический тип: проявляется в виде кровавой мочи с периодическими приступами гипергематурии. Отдельно выделяют болезнь Берже (IgA-нефропатию), в основном возникающую в раннем возрасте и редко приводящую к почечной недостаточности.
По морфологическим признакам хронический гломерулонефрит классифицируют следующим образом:
- Мезангиальный гломерулонефрит: характеризуется скоплением иммунных комплексов под эндотелием капилляров клубочка и в мезангии;
- Мембранозный гломерулонефрит: приводит к диффузии капиллярных стенок — их утолщению;
- Липоидный нефроз: представляет собой слияние отростков подоцитов на всем протяжении капилляров гломерункул;
- Фибропластический (склерозирующий) гломерулонефрит: представляет собой конгломерат всех остальных морфологических типов, дополняемый, однако, склеротическими симптомами гломерункул.
Причины хронического гломерулонефрита
Как следствие острой формы, хронический гломерулонефрит не всегда проявляется сразу. Болезнь достаточно долго может находиться в латентном состоянии и протекать почти бессимптомно. Однако существует и первично-хронический тип гломерулонефрита, который возникает без перенесения пациентом острой формы. Причины, по которым гломерулонефрит становится хроническим, все еще не до конца изучены. В большинстве случаев, в качестве факторов, провоцирующих возникновение данного аутоиммунного заболевания, будут паразитарные, вирусные, бактериальные инфекционные заболевания, среди которых следует выделить нефритогенные штаммы стрептококка, а также некоторые хронические инфекции, такие как тонзиллит, гайморит, фарингит и пр. Кроме того причинами аутоиммунного поражения почечных клубочков могут быть генетическая предрасположенность к гипериммунным реакциям и врожденная дисплазия почек, а также пагубное воздействие окружающей среды (переохлаждение, сырость, большие физические нагрузки), лекарства (среди которых пинециллин, D-пеницилламин и препараты золота), аллергические реакции на вакцины, отравление алкоголем и прочими химическими веществами. Различные злокачественные опухоли также могут привести к поражению почек гломерулонефритом. К причинам, побуждающим развитие хронической формы рассматриваемого заболевания, которые никак не связаны с иммунными реакциями организма, можно отнести гиперфильтрацию, повреждение почечных канальцев и интерстициальной ткани в результате протеинурии и трансферринурии, повышенное содержание в крови липопротеинов, а также клубочковую и артериальную гипертензию.
Заболевания, вызывающие диффузии соединительных тканей и системные васкулиты также могут вызывать хроническую форму гломерулонефрита. К таким заболеваниям относятся: системная склеродермия, ревматоидный артрит, синдром Гудпасчера, узелковый периартериит, геморрагический васкулит, СКВ и пр.
В качестве сопутствующего заболевания хронический гломерулонефрит может возникать при системной красной волчанке, геморрагическом капилляротоксикозе, ревматизме и септическом эндокардите.
Симптомы хронического гломерулонефрита
Преобладание тех или иных симптомов при хроническом гломерулонефрите зависит от типа данного заболевания.
При латентной форме протекания болезни присутствуют лишь слабовыраженные симптомы, такие как изменение состава мочи, характеризуемое умеренной эритроцитурией и протеинурией, а также, в некоторых случаях, незначительное увеличение артериального давления.
Нефротический синдром характеризуется отеками, диспротеинемией и повышенной протеинурией. В качестве побочных симптомов часто встречаются одышка, плохой аппетит, головные боли, боли в пояснице, слабость, одутловатость лица и различные дисперсические расстройства. Отеки обычно проявляются на лице и под лодыжкой. Иногда случается асцит, гидроперикард, гидроторакс. Из-за цикличности хронического заболевания отеки то уменьшаются, то возрастают со временем.
Гипертоническая форма гломерулонефрита проявляется в виде гипертонии при незначительном изменении состава мочи. Со временем симптом становится все более выраженным. Скачки артериального давления усиливаются, что приводит к сердечным заболеваниям.
Симптомами смешанной формы являются как гипертония, так и отечность. Течение болезни в данном случае довольно тяжелое.
Гематурический синдром приводит к повышенному содержанию крови в моче (гематуримия 50–100 млн.) при отсутствии каких-либо других признаков.
В конечном итоге любая из форм хронического гломерулонефрита вызывает почечную недостаточность, в последствие приводящую к уремии.
Обнаружили симптомы данного заболевания?
Звоните
Наши специалисты проконсультируют Вас!
Диагностика хронического гломерулонефрита
После наружного осмотра и первичного сбора анамнеза с изучением истории болезни проводят дифференциальную диагностику, во время которой может понадобиться анализ мочи, крови, биопсия почки, УЗИ и прочие диагностические процедуры. Сложность дифференциальной диагностики хронического гломерулонефрита заключается в том, что формы проявления данного заболевания довольно разнообразны и могут быть весьма схожи с другими почечными заболеваниями. Гипертензивная и латентная форма гломерулонефрита имеет те же признаки, что и пиелонефрит. Если в анамнезе присутствует указание на перенесенную острую форму гломерулонефрита, то это исключает пиелонефрит. Воздействие инфекции на мочевые пути приводит к повышенному содержанию бактерий, клеток Штернгеймера-Мальбина и лейкоцитов в моче; а также к поздней гипертензии в сочетании с ранней анемией, повышенной температурой тела, отсутствием отеков и лейкоцитозов. Однако если это все же первично-хроническая форма гломерулонефрита, необходимо провести радионуклидную ренографию. В сочетании с урологическим исследованием, она позволит выявить асимметрию поражения почек, которая почти не встречается при гломерулонефрите. Подобным образом, шаг за шагом исключая иные варианты, определяется точный диагноз и тип заболевания.
Лечение хронического гломерулонефрита
Поскольку хронический гломерулонефрит является аутоиммунным заболеванием, полное излечение случается крайне редко. Поэтому основные виды терапии направлены на смягчение и торможение симптомов в периоды обострения, а также на повышение общей трудоспособности и увеличение продолжительности жизни пациентов с данным заболеванием. Так, при обострении латентной формы, применяются антибиотики (делагил, хингамин и др.) по 250 мг, раз в день после еды на протяжении 8 месяцев. Кроме того, применяются производные индолуксусной кислоты примерно по 140 мг в день на протяжении полугода.
Пациентам с нефротической формой следует ограничить потребление соли, а также следить за потреблением необходимого количества воды. При данном синдроме, в качестве лечения назначаются кортикостероиды, которые позволяют осуществить переход в более легкую форму заболевания, а в редких случаях даже привести к ремиссии.
Кроме того возможно применение специальных гармонотерапий. Самая известная из них осуществляется по схеме Ланге, суть которой состоит в постепенном увеличении дозировки преднизолона с последующим его постепенным уменьшением на протяжении всего курса. Если процедура оказывается эффективной, пациента переводят на циклическую терапию сроком в 1 год с постепенным снижением дозы препарата.
Стероидная терапия сочетается с хлоридом натрия и антибиотиками. При стероидозависимых формах гломерулонефрита, данный метод является весьма эффективным, однако прекращение терапии вновь приводит к ухудшению самочувствия пациента. Кроме того стероидная терапия способна вызвать язву желудка. В таком случае могут назначить терапию цитостатическими препаратами — иммунодепрессантами. Подобный метод лечения менее эффективен, чем стероидная терапия, хотя осложнения случаются реже, они склонны приобретать более тяжелую форму. Поэтому чаще используют комбинированный метод.
Прогноз и профилактика хронического гломерулонефрита
Основные меры профилактики хронического гломерулонефрита должны быть направлены на предотвращение возможности заражения инфекционными заболеваниями, поскольку они могут вызвать обострение. Также в качестве профилактических мер, следует избегать переохлаждений, сырости и тяжелых физических нагрузок. Соблюдение диеты, сокращение потребления соли тоже благоприятно сказывается на самочувствии пациента.
Несмотря на то, что полная ремиссия данного заболевания — большая редкость, при должном и своевременном лечении хронического гломерулонефрита (особенно на ранних стадиях), прогноз для пациента благоприятен: таким образом можно исключить множество негативных факторов заболевания и обеспечить больному относительно долгую, полноценную жизнь.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом
или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Источник
Хронический гломерулонефрит — рецидивирующее иммунное воспаление паренхимы почек с преимущественным поражением нефронов — структурно-функциональных единиц. В результате происходит гибель и деструкция клеток клубочкового аппарата и почечных трубочек, замещающихся соединительной тканью (тубулоинтерстициальный и гломерулярный склерозы). Эти изменения необратимы. Хронический гломерулонефрит является одним из самых тяжёлых заболеваний почек, не поддаётся полному излечению и неизбежно приводит к хронической почечной недостаточности.
Содержание статьи:
- Причины хронического гломерулонефрита
- Классификация хронического гломерулонефрита
- Симптомы хронического гломерулонефрита
- Диагностика хронического гломерулонефрита
- Лечение хронического гломерулонефрита
- Прогноз и профилактика хронического гломерулнефрита

Причины хронического гломерулонефрита
Хронический гломерулонефрит может быть следствием острого гломерулонефрита. В некоторых случаях причину заболевания установить невозможно. Идиопатический хронический гломерулонефрит протекает скрытно, без предшествующих эпизодов поражения почек. Возможными причинами считаются хронические и острые инфекции вирусной и бактериальной природы, аллергические реакции, аутоиммунные заболевания (системная красная волчанка, ревматоидный артрит, ревматизм и др.).
Основным фактором и самой непосредственной причиной заболевания считается повреждающее действие циркулирующих иммунных комплексов, состоящих из антигенов, антител, других сывороточных белков. Осаждаясь на стенках капилляров клубочкового аппарата ЦИК, они приводят к иммунному воспалению, гибели нефрона и последующему склерозу почки.
Массовая гибель нефронов приводит к снижению фильтрующей способности почек, снижению клиренса креатинина, хронической почечной недостаточности. С прогрессированием заболевания в крови нарастает уровень азотистых оснований (мочевины, креатинина). Таким образом, хронический гломерулонефрит не является отдельным заболеванием, это универсальный механизм отсроченного поражения почек, имеющий место при многих патологиях.
Классификация хронического гломерулонефрита
Классификация заболевания имеет очень важное практическое значение для пациентов с диагнозом «хронический гломерулонефрит«.Формы поражения почек, гистологические изменения, ведущие симптомы помогают выделить несколько типов данного недуга. Каждый тип хронического гломерулонефрита имеет свои особенности, течение, лечение и прогноз, что определяет врачебную тактику.
В основном используется клиническая и патоморфологическая (гистологическая) классификации хронического гломерулонефрита.
Клиническая классификация хронического гломерулонефрита имеет следующие формы:
- латентную (протекает без выраженных симптомов за исключением изменений в анализе мочи);
- гематурическую (протекает с гематурией разной степени выраженности, возможны отёки и стойкое увеличение артериального давления);
- гипертоническую (протекает со стойким увеличением артериального давления, изменениями в анализах мочи);
- нефротическую (характеризуется доминированием нефротического синдрома в клинической картине: массивная протеинурия, диспротеинемия, отёки, увеличение содержания липидов в крови);
- смешанную (может иметь любые признаки, характерные для хронического гломерулонефрита: отёки, гематурия, протеинурия, артериальная гипертензия, изменения в моче).
Патоморфологическая классификация хронического гломерулонефрита (ХГ) по Серову имеет следующие характеристики:
- ХГ с минимальными морфологическими изменениями (липоидный нефроз) — наиболее благоприятная форма заболевания, чаще встречающаяся в детском возрасте. Патологические изменения выявляются только при электронной микроскопии. Хорошо поддаётся терапии глюкокортикостероидами, редко приводит к хронической почечной недостаточности;
- фокально-сегментарный гломерулосклероз: патологические изменения клубочкового аппарата минимальны. Иммуногистохимия обнаруживает иммуноглобулин (IgM) в поражённых участках. Клинически представлен смешанной формой болезни, с трудом поддаётся лечению. Течение неуклонно прогрессирующее, прогноз неблагоприятный;
- мембранозный ХГ характеризуется отложениями циркулирующих иммунных комплексов на внутренней стороне базальной мембраны почечных клубочков. Клинически проявляется обычно протеинурией и нефротическим синдромом. Прогноз относительно хороший, ХПН развивается только у 50% больных;
- мезангиопролиферативный ХГ характеризуется отложением циркулирующих иммунных комплексов в мезангиальном веществе, пролиферацией мезангиальных клеток. Этот патоморфологический тип ХГ встречается чаще всего. Клинически проявляется протеинурией, гематурией. Прогноз относительно хороший;
- мезангиокапиллярный ХГ характеризуется отложением ЦИК на базальных мембранах капилляров клубочка и в мезангиальном веществе, с пролиферацией клеток мезангия. Клинически проявляется протеинурией, гематурией, нефротическим синдромом, артериальной гипертензией. Прогноз плохой, исходом заболевания почти всегда является ХПН.
В некоторых случаях заболевание может прогрессировать намного быстрее. Это объясняется наличием активного иммунного воспаления (аутоиммунные заболевания типа системной красной волчанки, геморрагического васкулита) с циркулирующими иммунными комплексами.
Патоморфологическая классификация требует проведения биопсии. При этом получаются исходные данные, позволяющие определить тип патологического процесса и тактику лечения. По этой причине биопсию считают «золотым стандартом» диагностики хронического гломерулонефрита.
Симптомы хронического гломерулонефрита
Разные патоморфологические изменения в почечной ткани обуславливают разнообразие синдромов, которыми проявляется хронический гломерулонефрит. Симптомы ХГ зависят от клинической формы и степени почечной недостаточности.
Общие симптомы при хроническом гломерулонефрите и ХПН:
- слабость, утомляемость без причины;
- отсутствие аппетита, похудение;
- тошнота, рвота в утреннее время;
- извращение вкуса;
- выраженные отёки различной локализации;
- бессонница;
- кожный зуд, чесотка;
- при выраженной азотемии — тремор, судороги, полинейропатия, нарушение чувствительности.
Снижение функции почек приводит к задержке жидкости в тканях, росту артериального давления, нарушению водно-электролитного баланса. Жидкая часть крови легко пропотевает через капилляры, в результате чего могут возникать различные осложнения: отёк лёгких, гидроторакс (жидкость в плевральной полости), гидроперикард (жидкость в сердечной сумке), асцит (жидкость в брюшной полости). Электролитные нарушения приводят к гиперкалиемии, гипокальциемии, метаболическому ацидозу. Гиперкалиемия приводит к брадикардии, гипокальциемия проявляется спазмом икроножных мышц.
Анемия и тромбоцитопения почти всегда сопровождают хронический гломерулонефрит. Симптомы обусловлены нарушением продукции в почках эритропоэтинов — факторов, стимулирующих кроветворение. Чаще всего они проявляются в виде слабости, сонливости и утомляемости.
При далеко зашедшей ХПН клиническая картина заболевания дополняется симптомами уремии (азотемии). Высокое содержание в крови токсических веществ и азотистых оснований (креатинин, мочевина) являются причиной уремического гастроэнтерита, энцефалопатии. В терминальной стадии пациент находится в коме.
Диагностика хронического гломерулонефрита
Как было сказано выше, биопсия почек является наиболее достоверным и точным методом диагностики хронического гломерулонефрита. Однако предварительный диагноз всегда ставится на основании более простых и доступных методов. Биопсия является методом итоговой диагностики хронического гломерулонефрита.
Общий анализ мочи при хроническом гломерулонефрите обнаруживает белок в моче, эритроциты, цилиндры, изменение удельного веса мочи (признак нарушения функции почек). Расширенное исследование (проба Реберга) выявляет снижение скорости клубочковой фильтрации (менее 90 мл/мин) и клиренса креатинина. Степень выраженности этих изменений соответствует тяжести почечной недостаточности.
Почечная недостаточность подтверждается биохимическим анализом крови. Увеличены показатели уровней креатинина и мочевины, снижен общий белок, выражены нарушения электролитов в крови.
УЗИ при хроническом гломерулонефрите обнаруживает косвенные признаки заболевания: уменьшение размеров почек (сморщенная почка), повышение эхогенности тканей, неоднородность структуры.
ЭКГ, ЭхоКГ, УЗИ плевральных полостей, осмотр глазного дна проводятся для определения изменений со стороны других систем.
Клинические варианты ХГ требуют дифференцирования с хроническим пиелонефритом, поликистозом почек, артериальной гипертензией, нефротическим синдромом и другими заболеваниями.
Биопсия почки с морфологическим исследованием полученного образца почечной ткани проводится с целью исключения патологии со сходными проявлениями и установления гистологической формы ХГ.
Лечение хронического гломерулонефрита
Целью терапии является контроль над заболеванием, профилактика тяжёлых нарушений функций почки и достижение клинической ремиссии. Не существует эффективных и безопасных методов, полностью излечивающих хронический гломерулонефрит. Лечение направлено на основные патогенетические механизмы развития заболевания. Основу медикаментозной терапии составляют иммунодепрессанты (цитостатики), глюкокортикостероидные препараты, диуретики, антигипертензивные средства (в основном ингибиторы АПФ), антикоагулянты и антиагреганты.
- Цитостатики блокируют аутоиммунное воспаление, за счёт чего предупреждают дальнейшее повреждение почечной ткани.
- Глюкокортикостероиды также блокируют воспаление, однако противопоказаны при выраженном склерозе почек (усиливают образование соединительной ткани).
- Диуретики снимают отёки, способствуют выделению калия из организма.
- Антигипертензивные средства понижают артериальное давление, возникающее при ХГ.
- Антикоагулянты и антиагреганты препятствуют свёртыванию крови, предупреждают тромбоэмболические осложнения, улучшают кровообращение в почечной ткани и препятствуют противоспалительному действию активированных тромбоцитов.
Основную проблему представляет лечение быстропрогрессирующих форм хронического гломерулонефрита. Без адекватной и агрессивной пульс-терапии достичь ремиссии невозможно. Применяются большие дозы цитостатических препаратов и кортикостероидов, имеющих выраженные побочные эффекты.
При явной почечной недостаточности подключают гемодиализ. Пациенты несколько раз в месяц проходят процедуру очищения крови от азотистых остатков и токсинов с помощью аппарата искусственной почки. Метод имеет свои преимущества, но и недостатки. Больной фактически зависит от этой процедуры и привязан к отделению гемодиализа.
На сегодняшний день практически все методы лечения хронического гломерулонефрита являются паллиативом (временным решением проблемы). Радикальным лечением служит пересадка донорской почки. Ежегодно проводятся десятки тысяч подобных операций. Однако даже в таком случае возможны реакции отторжения трансплантата или быстро прогрессирующая повторная почечная недостаточность.
Прогноз и профилактика хронического гломерулнефрита
Прогноз при хроническом гломерулонефрите колеблется от благоприятного до неблагоприятного в зависимости от формы заболевания. Эффективные методы профилактики не разработаны. Часть случаев можно предупредить с помощью своевременного лечения инфекций, профилактики осложнений сахарного диабета, адекватной терапии аутоиммунных болезней.
Источник
