Шкала вербальных оценок болевого синдрома

Боль – это всегда неприятное ощущение. Но ее интенсивность может быть разной: она зависит от того, какая болезнь развилась, и какой болевой порог имеет человек.
Чтобы врач мог понять, как именно болит – нестерпимо или более-менее умеренно– придуманы так называемые шкалы боли. С их помощью вы можете не только описать свою боль на данный момент, но и сказать, что изменилось с назначением лечения.
Визуальная аналоговая шкала
Это та шкала, которой чаще всего пользуются анестезиологи и онкологи. Она представляет собой возможность оценить интенсивность боли – без всяких подсказок.
Визуальная аналоговая шкала представляет собой линию длиной 10 см, нарисованную на чистом листе бумаги – без клеточек. 0 см – это «боли нет», самая правая точка (10 см) – «боль самая нестерпимая, которая вот-вот приведет к гибели». Линия может быть как горизонтальной, так и вертикальной.
Пациент должен поставить точку там, где, как он чувствует, располагается его боль. Врач берет линейку и смотрит, на какой отметке находится точка пациента:
- 0-1 см – боль крайне слабая;
- от 2 до 4 см – слабая;
- от 4 до 6 см – умеренная;
- от 6 до 8 см – очень сильная;
- 8-10 баллов – нестерпимая.
При оценке боли врач не только смотрит на эту точку, а и на все поведение человека. Если человека можно отвлечь вопросами, если он спокойно прошел по кабинету до выхода, возможно, он завышает степень боли. Поэтому ему можно предложить повторно оценить свою боль – по той же шкале. А если это женщина, то попросить сравнить с болью при родах (она оценивается в 8 баллов для каждой женщины). Если она говорит: «Вы что, рожать было вдвое больнее», то стоит оценить ее боль в 4-5 баллов.
Модифицированная визуальная аналоговая шкала
Суть оценки боли – такая же, как и в предыдущем случае. Единственное отличие этой шкалы – в цветовой маркировке, на фоне которой и нарисована линия. Цвет идет градиентом: от зеленого, который начинается от 0, к 4 см сменяется желтым, а к 8 см – красным.
Вербальная ранговая шкала
Она очень напоминает визуальную аналоговую шкалу: так же линия длиной в 10 см, которую можно прочертить при пациенте самостоятельно. Но отличие есть: каждые 2 см следует надпись:
- на 0 см – боли нет;
- на 2 см – слабая боль;
- на отметке 4 см – умеренная боль;
- на 6 см – сильная;
- на 8 см – очень сильная;
- в конечной точке – невыносимая боль.
В этом случае человеку уже легче сориентироваться, и он ставит точку, исходя из того, с каким эпитетом у него больше всего ассоциируется собственное состояние.
Положительные стороны этого метода оценки боли в том, что с ее помощью можно оценивать и острый, и хронический болевой синдром. Кроме того, шкалу можно применять у детей, начиная от младших школьников, а также людей с начальными степенями деменции.
Шкала боли «в лицах» (лицевая)
Эта шкала может применяться для определения интенсивности боли у людей в глубокой деменции. Она состоит из 7 рисунков лиц с эмоциями, каждая из которых схематично передает силу болевого синдрома. Расположены они по нарастанию боли.
Почему именно рисунки, да еще и такие примитивные? Потому, что с таких рисунков эмоцию легче считать и труднее неверно истолковать, чем с произведения искусства или фотографии.
Перед тем, как человек укажет лицо, отображающее соответствующую степень боли, ему нужно объяснить картинку. Врач говорит: «Смотри, у первого человека ничего не болит, дальше показаны люди, которые чувствуют боль – с каждым разом все сильнее. Самый правый человек ужасно мучается от боли. Покажи мне, какую боль чувствуешь ты». После этого человек указывает или обводит нужное лицо.
Модифицированная лицевая шкала
Она состоит из 6 лиц, каждое из которых изображает эмоцию, соответствующую описанию боли по вербальной ранговой шкале. Она также используется для оценки интенсивности болевого синдрома при деменции и тоже проводится после короткого вступительного слова.
Шкала, которую используют для лежачих и потерявших речь больных
Реаниматологи применяют шкалу CPOT, которая позволяет им, не разговаривая с пациентом, оценить степень его боли. Они учитывают 4 параметра:
- Напряжение мышц рук.
- Выражение лица.
- Попытки говорить или сопротивление дыхательному аппарату.
- Двигательные реакции.
Каждый параметр оценивается от 0 до 2 баллов, после чего баллы суммируются.
Трактовка такая:
0-2 балла – боли нет;
3-4 балла – слабая боль;
5-6 баллов – умеренная боль;
7-8 баллов – боль сильная;
9-10 – очень сильная боль.
Наиболее полная оценка боли – опросник Мак-Гилла
Благодаря этому опроснику (анкете) можно оценить три основные системы формирования и проведения боли:
- нервные волокна, которые проводят непосредственно болевые ощущения;
- структуры, которые есть и в спинном, и головном мозге: ретикулярная формация и лимбическая система;
- отделы в коре головного мозга, которые занимаются оценкой и уже конечной интерпретацией боли.
Поэтому анкета условно разделена на 4 группы:
- для определения сенсорных характеристик боли;
- для оценки того, какие боль затрагивает эмоциональные компоненты;
- для оценки того, как боль оценивается головным мозгом;
- группа слов, которые направлены на оценку сразу всех критериев.
Физически опросник выглядит как 20 граф, в каждой из которых расположено от 1 до 5 эпитетов, расположенных по порядку – в соответствии с интенсивностью боли. Человеку нужно обвести столько из них, сколько поможет ему точно описать свои ощущения.
Оценка болевого индекса производится по тому, сколько слов было использовано для описания боли по каждому из 4 параметров. Также важно, какие порядковые номера применялись для оценки в каждом аспекте. И, наконец, суммируются порядковые номера выбранных эпитетов, вычисляется их среднеарифметическая величина.
Для чего нужны шкалы боли
Шкалами боли пользуются не все врачи. Их применяют, в основном, анестезиологи-реаниматологи, терапевты и онкологи. Иногда с ними сталкиваются врачи и других специальностей, когда речь идет о хронических больных.
В зависимости от того, как оценена боль, будет назначаться обезболивающее средство:
- При слабой боли – это ненаркотическое обезболивающее: «Ибупрофен», «Анальгин», «Диклофенак», «Парацетамол».
- При умеренной – 2 ненаркотических анальгетика, имеющих несколько разные точки приложения, или комбинация из слабого наркотического средства и ненаркотического анальгетика.
- Сильная боль требует назначения сильного наркотического и ненаркотического анальгетиков. Часто приходится прибегать и к дополнительным методам: блокадам нервных путей, алкоголизации (введении этанола) в нервные окончания, которые являются причиной хронической сильной боли.
Любой из указанных препаратов имеет массу побочных эффектов. Поэтому в интересах пациента – максимально объективно оценивать собственную боль, а при ее изменениях – сообщать об этом врачу. Вот уже если врач никак не реагирует – то его нужно менять на другого специалиста.
Источник
ПРО ПАЛЛИАТИВ использует cookie для статистики и аналитики, чтобы сделать сайт максимально удобным. Оставаясь на сайте, вы подтверждаете свое согласие на использование файлов cookie.
Представляем фрагмент брошюры для врачей «Обезболивание в паллиативной помощи. Практическое руководство для врача», подготовленной благотворительным фондом «Вера». Полная версия брошюры доступна для скачивания по ссылке.
Только сам пациент может оценить уровень боли, которую испытывает. При каждом осмотре пациента спрашивайте его о наличии боли и прислушивайтесь к его жалобам.
Оцените интенсивность болевого синдрома до назначения анальгетиков: для вербальных пациентов используйте комплексную шкалу оценки боли:
Шкалы боли для детейОбзор различных инструментов для определения интенсивности боли у детей
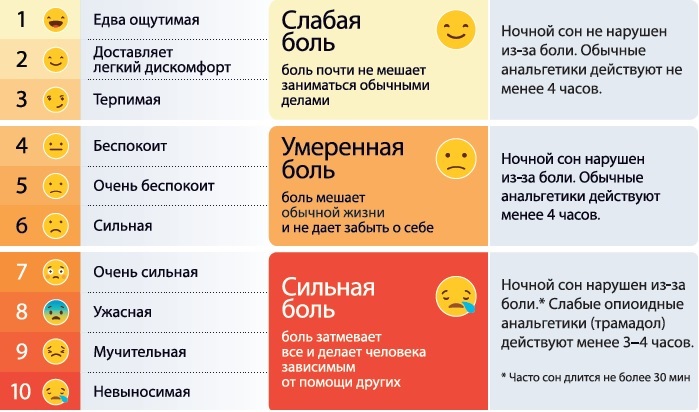
Комплексная шкала оценки боли
Для оценки болевого синдрома у невербальных пациентов и пациентов с когнитивными нарушениями используйте шкалу PAINAD (Pain Assessment in Advanced Dementia — Шкала оценки боли при тяжелой деменции):
«Не мешайте человеку жить прошлым»12 правил, которые помогут в уходе за людьми с деменцией
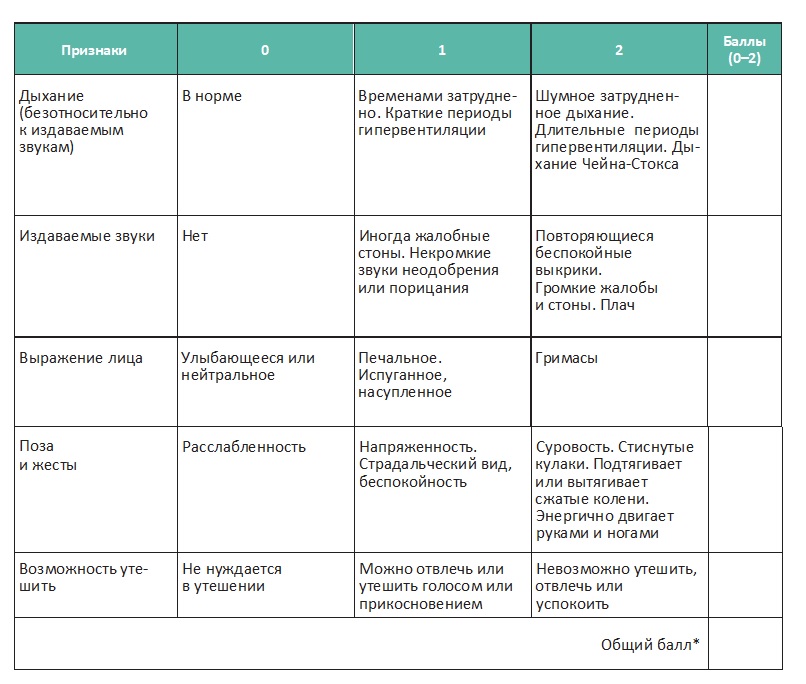
* Общее количество баллов составляет от 0 до 10 (шкалы от 0 до 2 для пяти пунктов); наивысший балл указывает на более сильную боль (0 — боли нет, 10 — сильная боль).
Полученные баллы не определяют абсолютную интенсивность боли. Правильнее сравнивать полученный общий балл с предыдущим значением. Увеличение балла говорит об увеличении боли, в то время как более низкое его значение позволяет предположить, что боль уменьшилась.
Спросите пациента
Навыки общения с пациентами10 советов для врачей при проведении консультаций
- Когда начались боли и сколько они продолжаются (недели, месяцы)?
- Где болит?
- Появляется боль днем или ночью; она постоянная, периодическая или «прорывная»?
- Какая это боль: острая, тупая, жгучая, пронзающая, давящая, распирающая, пульсирующая и др.?
- Есть ли симптомы нейропатической боли: прострелы, чувство жжения, зоны онемения кожи, гиперестезия, аллодиния, дизестезия и др.?
- Как он спит? Если сон нарушен, то как часто пациент просыпается и почему: дискомфорт, боль, привычка мало спать, одышка, неудобное положение? Если есть сложности с засыпанием, в чем причина: дискомфорт, боль, одышка?
- Если сон не нарушен, испытывает ли пациент дискомфорт, боли и т.д., когда просыпается утром?
- Что усиливает боль (например, прием пищи, дефекация и т.п.) и что ее облегчает (например, особое положение в постели)?
- Сопровождается ли боль другими симптомами: тошнота, рвота, диарея, запоры, одышка, потеря аппетита, кашель, слабость и др.?
- Принимает ли пациент анальгетики? Если да, то какие и на протяжении какого времени; как долго действует одна доза анальгетика?
- Есть ли побочные эффекты от анальгетика и как они выражены?
- Какие есть сопутствующие заболевания и какие препараты пациент принимает для их лечения?
Читайте дальше: «Лечение болевого синдрома. Общие принципы».
Горячая линия помощи неизлечимо больным людям
Если вам или вашим близким срочно необходимо обезболивание, помощь хосписа, консультация по уходу или поддержка психолога.
8-800-700-84-36
Круглосуточно, бесплатно
Источник
Для диагностики болевого синдрома у онкологических пациентов из этических соображений принято применять только неинвазивные методы. В начале необходимо изучить анамнез боли (давность, интенсивность, локализация, тип, факторы, усиливающие или уменьшающие боль; время возникновения боли в течение дня, применявшиеся ранее анальгетики и их дозы и эффективность). В дальнейшем следует провести клинический осмотр пациента с целью оценки характера и распространенность онкологического процесса; изучить физический, неврологический и психический статус пациента. Необходимо ознакомиться с данными клинико-лабораторных методов исследования (клинический и биохимический анализ крови, анализ мочи), что важно для выбора наиболее безопасных для данного пациента комплекса анальгетиков и адъювантных средств (АД, ЧСС, ЭКГ, УЗИ, рентгенография и др.).
Оценку интенсивности хронического болевого синдрома проводят с помощью шкалы вербальных (словесных) оценок (ШВО), визуально аналоговой шкалы (ВАШ), болевых опросников (McGill Pain Questionaire и др.). Наиболее простой и удобной для клинического применения является 5-балльная ШВО, которая заполняется врачом со слов пациента:
0 баллов — боли нет,
1 балл — слабая боль,
2 балла — боль умеренная,
3 балла — боль сильная,
4 балла — нестерпимая, самая сильная боль.
Нередко применяют визуально-аналоговую шкалу (ВАШ) интенсивности боли от 0 до 100%, которую предлагают пациенту, и он сам отмечает на ней степень своих болевых ощущений.

Эти шкалы позволяют количественно оценить динамику хронического болевого синдрома в процессе лечения.
Оценка качества жизни онкологического пациента может быть достаточно объективно проведена по 5-ти балльной шкале физической активности:
- 1 балл — нормальная физическая активность,
- 2 балла — незначительно снижена, больной способен самостоятельно посещать врача,
- 3 балла — умеренно снижена (постельный режим менее 50% дневного времени,
- 4 балла — значительно снижена (постельный режим более 50% дневного времени),
- 5 баллов — минимальная (полный постельный режим).
Для оценки общего состояния онкологического больного применяется шкала оценки качества жизни по Карнофски, где динамику степени активности пациента измеряют в процентах:
| А: Нормальная активность и работоспособность. Никакой специальной помощи не требуется. | 100% Норма. Никаких жалоб. Никаких признаков болезни. |
| 90% Нормальная активность, незначительные признаки и симптомы болезни. | |
| 80% Нормальная активность, некоторые признаки и симптомы болезни. | |
| В: Пациент неработоспособен, но может жить дома и обслуживать себя сам, некоторая помощь требуется. | 70% Больной обслуживает себя, но не может осуществлять нормальную активность. |
| 60% Больной обслуживает себя в большинстве случаев. Иногда требуется помощь. | |
| 50% Необходима значительная и часто медицинская помощь. | |
| С: Пациент не может обслуживать себя. Требуется стационарная помощь. Болезнь может быстро прогрессировать. | 40% Инвалидность. Требуется специальная помощь и поддержка. |
| 30% Тяжелая инвалидность. Госпитализация показана, хотя угрозы жизни нет. | |
| 20% Госпитализация и активная поддерживающая терапия необходимы. | |
| 10% Фатальные процессы быстро прогрессируют. | |
| 0% Смерть |
Для более детальной оценки применяется целый комплекс критериев, рекомендуемый Международной Ассоциацией по изучению боли (IASP, 1994), включающий следующие параметры:
- общее физическое состояние
- функциональная активность
- социальная активность,
- способность к самообслуживанию
- коммуникабельность, поведение в семье
- духовность
- удовлетворенность лечением
- планы на будущее
- сексуальные функции
- профессиональная деятельность
Для оценки переносимости анальгетической терапии учитывают появление побочного эффекта, вызванного тем или иным препаратом (сонливость, сухость во рту, головокружение, головная боль и др.) и степень его выраженности по 3-х балльной шкале:
0 — нет побочных эффектов,
1 — слабо выражен,
2 — умеренно выражен,
3 — сильно выражен.
При этом следует помнить, что у больных с распространенными формами опухолей могут присутствовать симптомы, сходные с побочным действием многих анальгетиков (тошнота, сухость во рту, головокружение, слабость), поэтому важно начать оценку исходного статуса до начала анальгетической терапии или ее коррекции.
Для углубленной оценки боли в специальных научных исследованиях применяются нейрофизиологические методы (регистрация вызванных понтенциалов, ноцицептивный флексорный рефлекс, исследование динамики условно-негативной волны, сенсометрия, электроэнцефалография), проводится определение плазменного уровня стресс-факторов (кортизола, соматотропного гормона, глюкозы, бета-эндорфина и др.). Последнее время стало возможным объективизировать уровень болевых ощущений по данным активности различных отделов мозга с помощью позитронно-эмиссионной томографии. Но применение этих методов их в ежедневной практике ограничено из-за их инвазивности и высокой стоимости.
Академический интерес представляет тест на опиатную зависимость с налоксоном, который проводят в специализированных клиниках с согласия пациента при длительной (свыше месяца) терапии опиоидными анальгетиками. В обычной практике он не применяется, поскольку может привести к устранению анальгезии и развитию острого абстинентного синдрома.
На основании данных диагностики устанавливается причина, тип, интенсивность хронического болевого синдрома, локализация боли, сопутствующие осложнения и возможные психические нарушения. На последующих этапах наблюдения и терапии необходимо проводить повторную оценку эффективности обезболивания. При этом достигается максимальная индивидуализация болевого синдрома, отслеживаются возможные побочные эффекты применяемых анальгетиков и динамика состояния пациента.
Источник
… объективизация боли – одна из трудноразрешимых проблем в клинической практике врачей различных специальностей.
В настоящее время для оценки наличия, степени, и локализации боли в клинике используются (1) психологические, (2) психофизиологические и (3) нейрофизиологические методы. Большинство из них основаны на субъективной оценке своих ощущений самим пациентом.
Наиболее простыми способами количественной характеристики боли являются ранговая шкала (Bonica J.J., 1990).
Числовая ранговая шкала состоит из последовательного ряда чисел от 0 до 10. Пациентам предлагается оценить свои болевые ощущения цифрами от 0 (нет боли) до 10 (максимально возможная боль). Пациенты легко обучаются пользованию этой шкалой. Шкала проста, наглядна и удобна при заполнении и может быть использована достаточно часто во время лечения. Это позволяет получить информацию о динамике боли: сопоставляя предыдущие и последующие показатели болевых ощущений, можно судить об эффективности проводимого лечения.
Вербальная ранговая шкала состоит из набора слов, характеризующих интенсивность болевых ощущений. Слова выстраиваются в ряд, отражающий степень нарастания боли, и последовательно нумеруются от меньшей тяжести к большей. Чаще всего используется следующий ряд дескрипторов: боли нет (0), слабая боль (1), умеренная боль (2), сильная боль (3), очень сильная (4) и нестерпимая (невыносимая) боль (5). Пациент выбирает слово, наиболее точно соответствующее его ощущениям. Шкала проста в использовании, адекватно отражает интенсивность боли у пациента и может быть использована для контроля за эффективностью обезболивания. Данные вербальной ранговой шкалы хорошо сопоставляются с результатами измерений интенсивности боли при помощи других шкал.
Визуальная аналоговая шкала (ВАШ) представляет собой прямую линию длиной 10 см, начало которой соответствует отсутствию боли – «боли нет». Конечная точка на шкале отражает мучительную невыносимую боль – «нестерпимая боль». Линия может быть как горизонтальной, так и вертикальной. Пациенту предлагается сделать на этой линии отметку, соответствующую интенсивности испытываемых им данный момент болей. Расстояние между началом линии («нет болей») и сделанной больным отметкой измеряют в сантиметрах и округляют до целого. Каждый сантиметр на визуальной аналоговой шкале соответствует 1 баллу. Как правило, все пациенты, в том числе и дети старше 5 лет, легко усваивают визуальную аналоговую шкалу и правильно пользуются ею.
Визуальная аналоговая шкала является достаточно чувствительным методом для количественной оценки боли, и данные, полученные при помощи ВАШ, хорошо коррелируют с другими методами измерения интенсивности боли.
Мак-Гилловский болевой опросник (McGill Pain Questionnaire). Боль является сложным, многомерным чувством, в котором одновременно отражена интенсивность боли, ее сенсорная и эмоциональная составляющая, поэтому при использовании одномерных ранговых шкал врач оценивает боль только количественно, не учитывая качественные особенности боли. В начале 70-х годов XX века Р. Мелзак разработал Мак-Гилловский болевой опросник, в котором все слова (дескрипторы), описывающие качественные особенности боли, разделены на 20 подклассов (Melzack R., 1975). Мак-Гилловский болевой опросник переведен на многие языки мира и доказал свою высокую эффективность в многомерной оценке боли.
В нашей стране существует несколько версий опросника на русском языке, но наиболее удачным является вариант, подготовленный сотрудниками Российского государственного медицинского университета, МГУ им. М.В. Ломоносова и ЦИТО им. Н.Н. Приорова (Кузьменко В.В. и др., 1986), который приведен ниже.
МАК-ГИЛЛОВСКИЙ БОЛЕВОЙ ОПРОСНИК
Прочитайте, пожалуйста, все слова-определения и отметьте только те из них, которые наиболее точно характеризуют Вашу боль. Можно отметить только по одному слову в любом из 20 столбцов (строк), но не обязательно в каждом столбце (строке).
Какими словами Вы можете описать свою боль? (сенсорная шкала)
(1) 1. пульсирующая, 2. схватывающая, 3. дергающая, 4. стягивающая, 5. колотящая, 6. долбящая.
(2) подобна: 1. электрическому разряду, 2. удару тока, 3. выстрелу.
(3) 1. колющая, 2. впивающаяся, 3 буравящая, 4. сверлящая, 5. пробивающая.
(4) 1. острая, 2. режущая, 3. полосующая.
(5) 1. давящая, 2. сжимающая, 3. щемящая, 4. стискивающая, 5. раздавливающая.
(6) 1. тянущая, 2. выкручивающая, 3. вырывающая.
(7) 1. горячая, 2. жгучая, 3. ошпаривающая, 4. палящая.
(8) 1. зудящая, 2. щиплющая, 3. разъедающая, 4. жалящая.
(9) 1. тупая, 2. ноющая, 3. мозжащая, 4. ломящая, 5. раскалывающая.
(10) 1. распирающая, 2. растягивающая, 3. раздирающая, 4. разрывающая.
(11) 1. разлитая, 2. распространяющаяся, 3. проникающая, 4. пронизывающая.
(12) 1. царапающая, 2. саднящая, 3. дерущая, 4. пилящая, 5. грызущая.
(13) 1. немая, 2. сводящая, 3. леденящая.
Какое чувство вызывает боль, какое воздействие оказывает на психику? (аффективная шкала)
(14) 1. утомляет, 2. изматывает.
(15) вызывает чувство: 1. тошноты, 2. удушья.
(16) вызывает чувство: 1. тревоги, 2. страха, 3. ужаса.
(17) 1. угнетает, 2. раздражает, 3. злит, 4. приводит в ярость, 5. приводит в отчаяние.
(18) 1. обессиливает, 2. ослепляет.
(19) 1. боль-помеха, 2. боль-досада, 3. боль-страдание, 4. боль-мучение, 5. боль-пытка.
Как Вы оцениваете свою боль? (эвалюативная шкала)
(20) 1. слабая, 2. умеренная, 3. сильная, 4. сильнейшая, 5. невыносимая.
Каждый подкласс составили слова, сходные по своему смысловому значению, но различающиеся по интенсивности передаваемого ими болевого ощущения. Подклассы образовали три основных класса: сенсорную шкалу, аффективную шкалу и эвалюативную (оценочную) шкалу. Дескрипторы сенсорной шкалы (1 – 13-й подклассы) характеризуют боль в терминах механического или термического воздействия, изменения пространственных или временных параметров. Аффективная шкала (14 – 19 подклассы) отражает эмоциональную сторону боли в терминах напряжения, страха, гнева или вегетативных проявлений. Эвалюативная шкала (20-й подкласс) состоит из 5 слов, выражающих субъективную оценку интенсивности боли пациентом.
При заполнении опросника пациент выбирает слова, соответствующие его ощущениям в данный момент, в любом из 20 подклассов (не обязательно в каждом, но только одно слово в подклассе). Каждое выбранное слово имеет числовой показатель, соответствующий порядковому номеру слова в подклассе. Подсчет сводится к определению двух показателей: (1) индекса числа выбранных дескрипторов, который представляет собой сумму выбранных слов, и (2) рангового индекса боли – сумма порядковых номеров дескрипторов в субклассах. Оба показателя могут быть подсчитаны для сенсорной и аффективной шкал отдельно или вместе. Эвалюативная шкала по своей сути представляет вербальную ранговую шкалу, в которой выбранное слово соответствует определенному рангу. Полученные данные заносятся в таблицу и могут быть представлены в виде диаграммы.
Мак-Гилловский опросник позволяет охарактеризовать в динамике не только интенсивность боли, но и ее сенсорный и эмоциональный компоненты, что может быть использовано в дифференциальной диагностике заболеваний.
Возрастной фактор при оценке боли у детей. Дети в возрасте 8 лет и старше могут использоваться теми же визуально-аналоговые шкалами для оценки силы боли, что и взрослые, — такая шкала наносится на линейку, которую следует располагать горизонтально.
Для детей от 3 до 8 лет при самооценке силы боли можно пользоваться либо мимическими шкалами (лица на фотографиях или рисунках выстроены в ряд, в котором постепенно усиливается мимика дистресса) или шкалы с цветовой аналогией (линейки с нарастающей яркостью красного цвета, обозначающего силу боли). Сообщалось о высокой степени сходства по параметрам силы боли, полученным с применением шкалы фотографических портретов и шкалы цветовой аналогии у детей в возрасте от 3 до 7 лет после операции.
Использование шкал наблюдения за поведением ребенка является основным методом оценки боли у новорожденных, грудных детей и у детей в возрасте от 1 до 4-х лет, а также у детей с нарушениями развития. В таких шкалах боль оценивается по выражению лица, двигательным реакциям со стороны конечностей и туловища, вербальным реакциям или по сочетанию поведенческих и вегетативных изменений. В некоторых подобных методиках термин «дистресс» отражает не только боль, но и страх, а также тревогу. Поведенческие шкалы могут преуменьшить интенсивность продолжительных болей, если сравнивать их результаты с методиками самооценки.
Во время проведения хирургических операций и в условиях интенсивной терапии целесообразно документировать физиологические реакции на боль, хотя эти реакции могут быть неспецифичными. Например, тахикардия может вызываться не только болью, но и гиповолемией или гипоксемией. Следовательно, (!!!) трудно бывает оценить силу боли у новорожденных, грудных детей и у детей в возрасте от 1 до 4-х лет, а также у детей со значительными нарушениями развития. Если клиническая картина не позволяет сделать определенных выводов, следует прибегнуть к применению мер, нивелирующих стресс, к которым относятся создание комфорта, питание и анальгезия, при этом по эффекту можно судить о причине дистресса.
Количественная оценка болевой чувствительности относится к интегративным показателям, отражающим общее состояние организма и его реакцию на физиологические или психоэмоциональные нагрузки, поэтому измерение порогов боли является весьма полезным методом в комплексном обследовании пациентов. За порог болевой чувствительности принимают то минимальное значение стимула, которое испытуемым воспринимается как болевое ощущение.
Порог болевой чувствительности определяется с помощью инструментальных методов, в которых в качестве раздражителей используются различные механические, термические или электрические стимулы (Василенко А.М., 1997). Порог болевой чувствительности выражается в (1) единицах силы стимула при использовании методов с нарастающей его интенсивностью, либо в (2) единицах времени при действии раздражителя с постоянной силой. Например, при измерении болевой чувствительности с помощью тензоалгометра, обеспечивающее постепенное увеличение давления на кожу, болевой порог выражается в единицах отношения силы давления к площади наконечника (кг/см2). При термоалгометрии с постоянной температурой термода порог болевой чувствительности выражается в секундах – время от начала воздействия до появления болевых ощущений.
С помощью методов количественной оценки болевой чувствительности удается (1) обнаружить зоны гипералгезии при патологии внутренних органов, (2) триггерные точки при миофасциальных болевых синдромах, (3) контролировать эффективность действия анальгетиков, а в некоторых случаях (например, при психогенных болевых синдромах) (4) определять терапевтическую тактику.
Электрофизиологические методы. Для оценки болевой чувствительности пациентов и контроля эффективности обезболивания в клинических исследованиях используются также электрофизиологические методы. Наибольшее распространение получила методика регистрации ноцицептивного рефлекса отдергивания, или RIII-рефлекса.
Ноцицептивный рефлекс отдергивания (НРО), или ноцицептивный флексорный рефлекс является типичным защитным рефлексом. впервые данный тип защитных рефлексов, возникающих как у животных, так и у человека в ответ на болевое раздражение, в 1910 году был описан Шеррингтоном и с 1960 года используется в клинике для объективизации боли (Kugekberg E. et al., 1960). Чаще всего регистрируют НРО в ответ на электростимуляцию n. suralis или плантарной поверхности стопы (Вейн А.М.,2001; Skljarevski V., Ramadan N.M., 2002). Вместе с тем НРО может регистрироваться при болевой стимуляции пальцев рук (Гнездилова А.В. и др., 1998) и даже при гетеросегментарном раздражении (Сыровегина А.В. и др., 2000).
При регистрации НРО выделяют два компонента в ЭМГ-активности – RII- и RIII-ответы. RII-ответ имеет латентный период 40 – 60 мс и его появление связывают с активацией толстых низкопороговых Аβ-волокон, в то время как RIII-ответ возникает с латентным периодом 90 – 130 мс при интенсивности раздражения, превышающей порог возбуждения тонких Аδ-волокон. Считается, что НРО является полисинаптическим, рефлекторная дуга которого замыкается на уровне спинного мозга.
Однако существуют данные, указывающие на возможность вовлечения супраспинальных структур в механизмы возникновения НРО. Прямым подтверждением этого является исследования, в которых сравнивались особенности изменения НРО у интактных и спинальных крыс (Gozariu M. et al., 1997; Weng H.R., Schouenborg J., 2000). В первом исследовании авторы установили, что у интактных крыс сохранность супраспинальных механизмов контроля боли противодействует развитию увеличения амплитуды НРО в условиях длительной болевой стимуляции, в отличие от спинальных животных. Во второй работе приводятся доказательства увеличения тормозных реакций НРО при гетеротопических ноцицептивных стимулах в условиях спинализации животных.
Понимание факта вовлечения супраспинальных структур мозга в формирование НРО не только расширяет диагностические возможности метода, но и позволяет использовать его в клинике для объективной оценки выраженности болевого синдрома не только при гомотопической стимуляции, но и при гетеросегментарном болевом раздражении.
Метод экстероцептивной супрессии произвольной мышечной активности в m. masseter. Для изучения механизмов развития головных и лицевых болей в клинике также используется метод экстероцептивной супрессии произвольной мышечной активности в m. masseter (Вейн А.М. и др., 1999; Andersen O.K. et al., 1998; Godaux E., Desmendt J.E., 1975; Hansen P.O. et al., 1999). Данный метод по существу является разновидностью ноцицептивного рефлекса отдергивания.
Установлено, что периоральная электрическая стимуляция вызывает в тонической ЭМГ-активности жевательных мышц два последовательных периода торможения, обозначаемых как ES1 и ES2 (exteroceptive suppression). Ранний период торможения (ES1) возникает с латентностью 10 -15 мс, поздний (ES2) – имеет латентный период 25 – 55 мс. Степень экстероцептивной супрессии в жевательных мышцах усиливается при гомотопической ноцицептивной активности в тригеминальных афферентах, что используется в клинике для количественной оценки боли у пациентов с головными и лицевыми болями.
Точные механизмы развития ES1 и ES2 неизвестны. Считается, что ES1 связан с олигосинаптической активацией тригеминальными афферентами интернейронов ядер тригеминального комплекса, оказывающих тормозное влияние на мотонейроны жевательных мышц, в то время как ES2 опосредуется полисинаптической рефлекторной дугой, вовлекающей нейроны медуллярной части спинального тригеминального ядра (Ongerboer de Visser et al., 1990). Вместе с тем существуют данные, свидетельствующие о том, что ES2 может регистрироваться при гетеротопической болевой стимуляции, а электрическая стимуляция пальцев рук редуцирует ES2 в жевательных мышцах (Кукушкин М.Л. и др., 2003). Это позволяет предположить, что механизмы развития ES2 боле сложны и реализуются с участием супраспинальных центров через спино-кортико-спинальную возвратную петлю.
Метод регистрации соматосенсорных вызванных потенциалов. На протяжении последних двух десятилетий для измерения клинической и экспериментальной боли у человека широко применяется метод регистрации соматосенсорных вызванных потенциалов (ССВП). По данной проблеме имеется обширный исследовательский материал, обобщенный в ряде обзорных статей (Зенков Л.Р., Ронкин М.А., 1991; Bromm B., 1985; Chen A.C.N., 1993). Считается, что ранние компоненты ССВП (N65-P120) отражают интенсивность физического стимула, используемого для вызова болевого ощущения, в то время как амплитуда поздних компонентов ССВП (N140-P300) коррелирует с субъективным восприятием боли.
Мнение о том, что амплитуда поздних компонентов ССВП может отражать субъективное восприятие боли, было сформировано на основании исследований, в которых показан позиивная связь между снижением амплитуды компонентов N140-P300 ССВП и введением различных анальгетиков. Вместе с тем, хорошо известна вариабельность амплитуды позних омпонентов ССВП, которая зависит от ряда психологических факторов, таких как внимание, память, эмоциональное состояние (Костандов Э.А., Захарова Н.Н., 1992), которые в значительной степени могут изменяться не только анальгетиками, но и самой процедурой исследования. Кроме того, последние публикации по данной проблеме (Сыровегин А.В. и др., 2000; Zaslansky R. et al., 1996) свидетельствуют о низкой связи субъективного болевого восприятия и амплитуды поздних компонентов ССВП.
!!! Наиболее надежным среди электрофизиологических методов контроля величины субъективного болевого ощущения остается ноцицептивный рефлекс отдергивания (НРО).
Функциональное картирование нейрональной активности мозговых структур. В последнее время в клиническую практику все шире внедряются методы функционального картирования нейрональной активности мозговых структур при острой и хронической боли (Coghill R.C., et al., 2000; Rainville P. et al., 2000). Наиболее известными из них являются: (1) позитронно-эмиссионная томография и метод (2) функционального магнитного резонанса. Все методы функционального картирования основаны на регистрации в структурах мозга локальной гемодинамической реакции, которая имеет положительную корреляционную связь с электрической активностью популяций нейронов.
С помощью методов функционального картирования удается визуализировать в трехмерных пространственных координатах (миллиметры у человека и микрометры у животных) изменение активности нейронов в ответ на предъявляемые ноцицептивные (болевые) воздействия, что позволяет изучать нейро-физиологические и нейро-психологические механизмы боли.
Литература: 1. Руководство для врачей «Общая патология боли» М.Л. Кукушкин, Н.К. Хитров; Москва, «Медицина»; 2004. 2. «Применение анальгетиков при лечении боли у детей» Редактор Элэстер Дж. Вуд, Чарльз Верде, Иавиль Ф. Сетна (Детская больница, г. Бостон, Гарвардская школа медицины, г. Бостон, США, 2002).
Источник
