Сердце синдром укороченного pq это
Кардиальные патологии представлены крупной категорией диагнозов. Они отражены в международном классификаторе, используются практикующими врачами для описания конкретных ситуаций.
Однако названное состояние самостоятельным диагнозом не считается, также не признается оно полноценным заболеванием. О чем в таком случае речь?
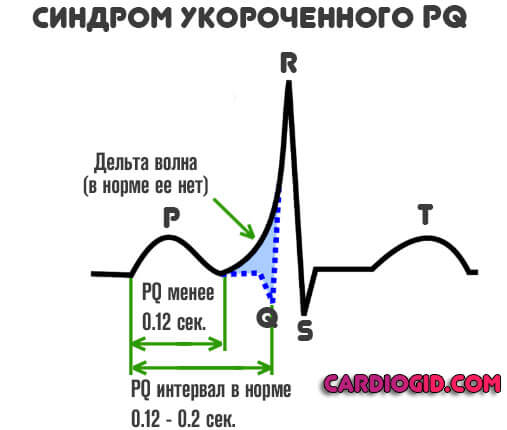
Синдром укороченного PQ — это ускорение передачи биоэлектрического импульса от синусового узла к желудочкам. Названное отклонение находка на электрокардиографии, но не отдельное патологическое состояние.
Показатель может отклоняться в две стороны, говоря условно:
- Укорочение или синдром CLC Клерка-Леви-Кристеско или же ВПВ (Вольфа-Паркинсона-Уайта) — уменьшение периода проведения импульса к желудочкам.
Указывает на наличие дополнительных пучков, которые обеспечивают неадекватно быстрое движение сигнала. Обычно на фоне врожденных патологий.
- Увеличение времени же говорит об обратном явлении, то есть о снижении качества проведения сигнала.
Симптомы присутствуют не всегда, лечение требуется также не во всех случаях. Нужно исходить из конкретной ситуации.
Механизм развития отклонения
В основе развития синдрома лежит врожденное нарушение структур сердечнососудистой системы.
Онтогенез плода сопровождается пороками спонтанно, в результате влияния негативных факторов окружающей среды на организм будущей матери или как итог аномалий хромосомного плана.
Обнаружить синдром можно как в ранний период жизни ребенка, еще в младенчестве, так и много позже.
Проблема не всегда дает знать о себе симптомами в начале. Возможно вялое, латентное течение в перспективе многих лет.
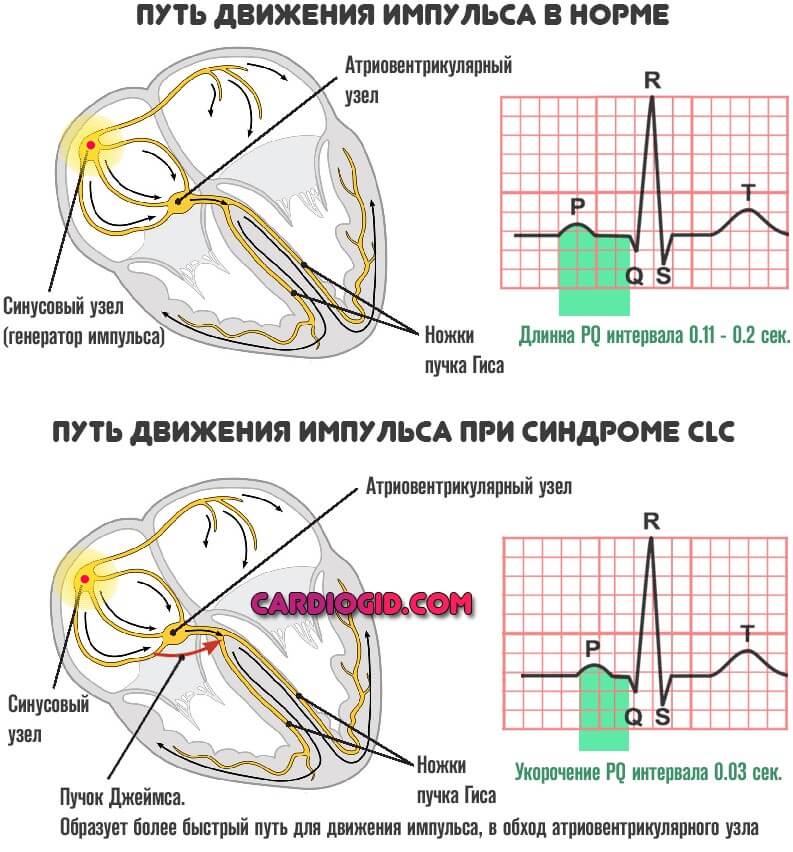
Суть отклонения всегда примерно одинакова у детей и взрослых. Электрические импульсы от естественного водителя ритма (синусового узла) передаются по специальным волокнам, к узлу атривентрикулярному, где происходит небольшая задержка, затем сигнал по пучку Гиса направляется к желудочкам.
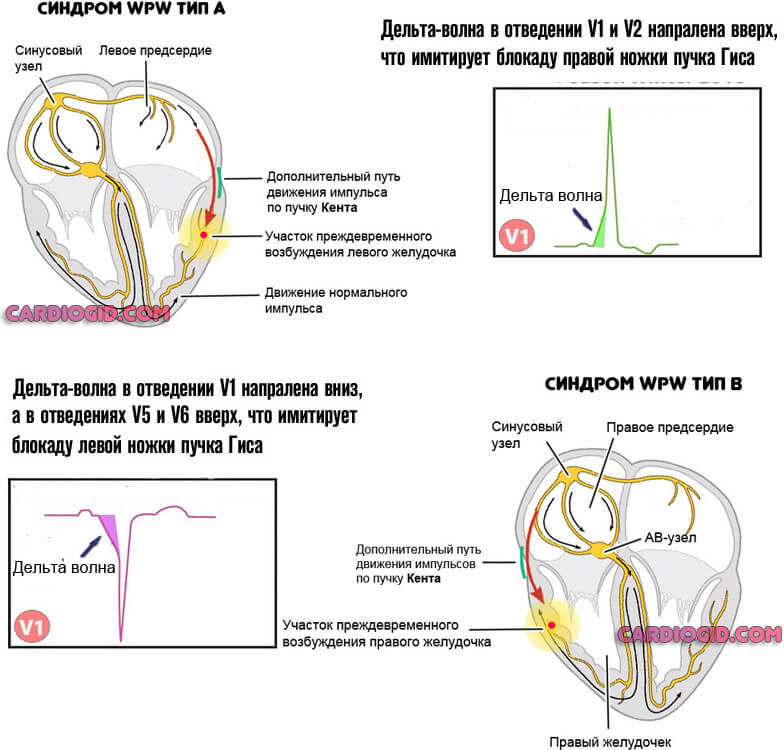
Возможно развитие дополнительных проводящих путей (Махейма или Кента при синдроме WPW, и Джеймса на фоне CLC расстройства).

В таком случае обнаруживается риск увеличения количества сердечных сокращений в минуту, развития спонтанной пароксизмальной тахикардии. Она может спровоцировать остановку сердца и смерть пациента, относится к опасным формам аритмии.
Клиническая картина не всегда яркая, выраженная. Да и не во всех случаях явно присутствует.
До определенного момента организм может компенсировать расстройство. Потом наступит дисфункция. Тогда дадут знать о себе и симптомы.
Без лечения постепенно растет вероятность органических изменений в структуре миокарда, остановки сердца и гибели больного в этой связи.
Вероятность не возьмется оценивать ни один врач, прогнозы туманные, течение непредсказуемое. Это может произойти через месяц, год и более.
В случае укорочения интервала PQ на ЭКГ обнаруживается пароксизмальная, опасная тахикардия.
Отличие синдрома от феномена
Грань между двумя этими понятиями довольно тонкая, по крайней мере, для пациента, который не имеет глубоких медицинских познаний. В обоих случаях речь идет о находках, полученных в процессе проведения электрокардиографии.
Синдром представляет собой сочетание двух моментов:
- Первый — наличие выраженного изменения по результатам ЭКГ. Укорочение или удлинение — значения в этом контексте не имеет.
- Второй обязательный момент — присутствие клинической картины. Она свидетельствует в пользу начала декомпенсации, наличии заболевания.
Феномен укороченного PQ представлен только изменениями на электрокардиографии. Симптомов, клинической картины нет. Потому и патологическим процессом рассматриваемое состояние не является. По крайней мере, до определенного момента.
Как было сказано, грань тонкая. Феномен может стать синдромом. Наоборот же такая связь не работает.
Использование подобной терминологии нередко путает пациентов. Чтобы уточнить, что конкретно имеет место, рекомендуется обратиться к кардиологу для уточнения расстройства и расшифровки электрокардиограммы.
Симптомы
Клиническая картина зависит от конкретного заболевания, его тяжести, возраста, пола, образа жизни и множества прочих факторов.
Как было отмечено ранее, короткий PQ интервал — не диагноз. Это всего лишь объективный показатель на кардиограмме.
Изменения представлены двумя расстройствами, которые отражены в международном классификаторе.
Это синдром Вольфа-Паркинсона-Уайта (или ВПВ, сокращено) или Клерка-Леви-Кристеско (CLC). Оба имеют врожденную природу, но могут проявиться не сразу, а в течение определенного времени.
Существует три возрастных пика: первый приходится на младенческие годы, второй — на пубертатный период, с 13 до 18 лет. Последний определяется 40-50 годами.
При развитии синдрома Вольфа-Паркинсона-Уайта речь идет о типичной клинике:
- Увеличение числа сердечных сокращений. Тахикардия сохраняется на протяжении всего периода патологического процесса, проявляется пароксизмами, редкими или частыми приступами. ЧСС может доходить до 200-300 ударов. Это не полноценные сокращения, а отдельные движения миокарда, фиксируются они только с помощью электрокардиографии. Субъективно ощущаются как неравномерное биение при увеличенном ЧСС.
- Потливость. Гипергидроз. Вне зависимости от физической нагрузки. Развивается по причине активизации вегетативной нервной системы. Может входить в состав коллаптоидной реакции или предшествовать ей.
- Одышка. На фоне покоя в момент пароксизма (приступа). Затем все сходит на нет до следующего аномального эпизода и так по кругу, до тех пор, пока не будет начато специфическое лечение.
- Бледность, синюшность кожи.
- Панические атаки. Сопровождаются ощущением сильного необъяснимого страха у пациента. Может ассоциироваться с моторным возбуждением.
- Боли в области грудной клетки. Сердечный дискомфорт имеет давящий, жгучий характер. Это прямое указание на нарушение питания тканей, их вероятную деструкцию, может закончиться плачевно (коронарная недостаточность, ИБС и прочие «прелести»).
- Обмороки. Синкопальные состояния. Возникают не во всех случаях, однако и такое возможно. Чаще встречаются у детей. Указывают на недостаточное питание головного мозга. Могут сопровождаться болями в области затылка, висков (цефалгия), диффузным дискомфортом, нарушением ориентации в пространстве.
Синдром Клерка-Леви-Кристеско сопровождается несколько иными симптомами. Хотя происхождение патологического процесса и схожее.
Принципиального отличия в клинике не отмечается. Все также обнаруживаются боли в грудной клетке, тахикардия, одышка, тошнота, потеря сознания и прочие явления.
Ключевой момент — длительность эпизода. На фоне CLC синдрома продолжительность минимальна, не свыше 10-15 минут. ВПВ может протекать по нескольку часов.
В целом, заболевание (Клерка-Леви-Кристеско) имеет латентное, но опасное течение. Потому как чаще провоцирует наджелудочковую пароксизмальную тахикардию и смерть больного в ранние годы.
Дифференцировать два диагноза можно только по результатам ЭКГ.
Варианты течения
Во всех случаях описывают несколько вариантов клинического течения болезней.
- Скрытый или бессимптомный тип. Встречается у 40% больных. Не обязательно, чтобы патология всегда двигалась таким образом. Возможна трансформация в прочие формы. Обычно, по мере прогрессирования расстройства и декомпенсации состояния.
- Легкий тип. Пароксизмы развиваются раз в месяц-два, или реже. Продолжаются от 5 до 15 минут, полностью проходит без каких-либо следов, самостоятельно.
- Среднее по тяжести течение. Эпизоды разной частоты, не обязательно регулярные. Сопровождаются стойким увеличением числа сердечных сокращений, нарушением самочувствия. Продолжительность составляет 2-4 часа, встречается и большая. Самостоятельный полный регресс не наблюдается почти никогда, требуется применение препаратов или использование электрокардиоверсии для прерывания пароксизма.
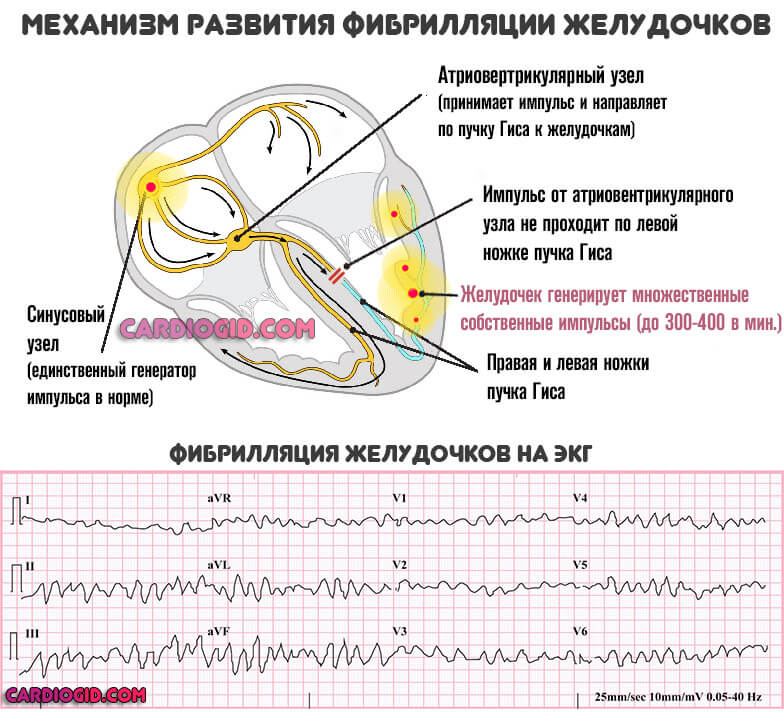
- Тяжелая форма укорочения интервала PQ cопровождается выраженным нарушением: приступ продолжается неопределенно долго. Дополнительно обнаруживаются фибрилляция желудочков, или трепетание предсердий. Вероятность смерти максимальна, требуется срочная госпитализация.
Клиническая картина примерно всегда одна и та же. Но она неспецифична, что не дает докторам однозначно сказать о происхождении.
Причины
Факторы развития укороченного интервала всегда внутриутробные. То есть расстройство или предрасположенность к таковому возникает еще в период беременности матери.
Здесь уже возможно два варианта:
- Первый — спонтанное нарушение в 1-м триместре. Когда закладывается сердечнососудистая система. Это основная причина.
- Второй — хромосомные расстройства, генетические мутации (встречаются исключительно редко).
Далее все зависит от случая. Не всегда анатомический дефект проявляет себя сразу после рождения.
Ребенок может годами жить, казаться здоровым до определенного момента. Пока организм справляется — все нормально. А далее требуется триггерный фактор, который приведет к дисфункции и склонит чашу в другую сторону.
Среди таковых:
- Прием алкоголя, курение, зависимость от наркотиков. Особую опасность в этом отношении несут кокаин, героин, несколько в меньшей степени амфетамин.
- Постоянное употребление кофеина.
- Недостаточный сон.
- Частые стрессы, физические перегрузки. То есть моменты, которые провоцируют увеличение синтеза кортизола, адреналина, гормонов коры надпочечников.
- Применение препаратов без назначения врача. Особенно противовоспалительных средств.
- Наличие в анамнезе гипертоническое болезни, сахарного диабета, эндокринных расстройств.
Перечень неполный. Также повышенный риск присутствует в ранние годы (до 3-х лет.), в период полового созревания и в позднем возрасте. Нужно внимательно смотреть за пациентами из групп опасности.
Диагностика
Основу обследования составляет электрокардиография. Это золотой стандарт в деле оценки рассматриваемых состояний.
Типичная картина, которая обнаруживается в ходе инструментальной методики:
- Отрицательный зубец T.
- Уширение комплекса QRS, что соответствует снижению эффективности сокращения миокарда при формальном избыточном возбуждении кардиальных структур.
- Депрессия ST-участка. Опять же говорит о дисфункциональных расстройствах, неэффективности работы мышечного органа.
- В обязательном порядке обнаруживается дельта-волна. В норме ее быть не должно. Она отмечается при раннем возбуждении желудочков. Перед полноценной систолой (сокращением). По интенсивности этого показателя можно судить о тяжести патологического процесса. Чем больше дельта-волна, тем хуже обстоит дело на данный момент.
- Интервала PQ короче 0.12 сек.
Далеко не всегда рассматриваемые признаки присутствуют в полном объеме. Тогда можно говорить об усеченном расстройстве.
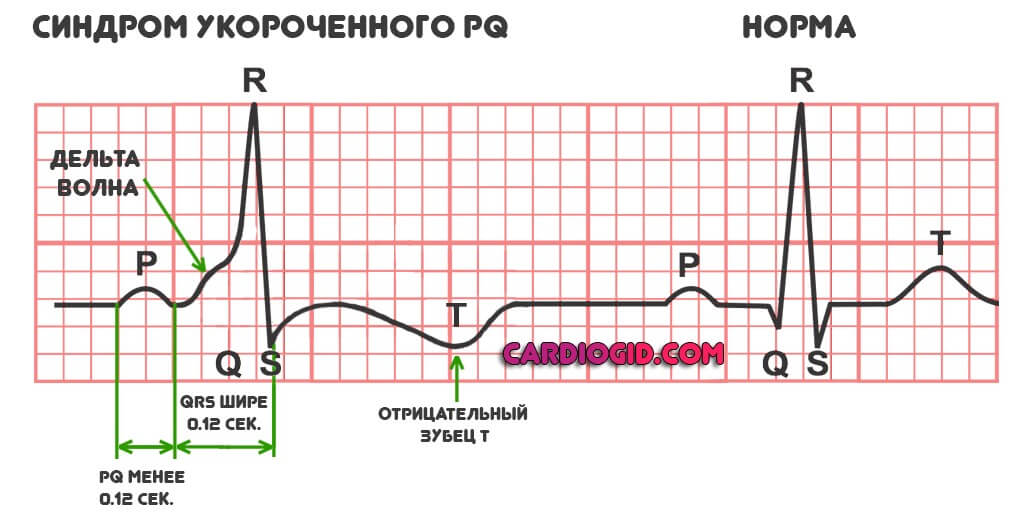
Клиническая картина также развивается не в 100% ситуаций даже на фоне присутствия «набора» отклонений на графике. В таком случае говорят про феномен укороченного PQ.
Но сразу отметать диагноз нельзя. Чтобы сказать об относительно безопасном течении расстройства, нужно наблюдать за пациентом хотя бы пару недель.
Прочие исследования используются реже, они не дают необходимой информации, потому как органических патологий, провоцирующих рассматриваемое состояние, не существует.
В основном требуется консультация кардиолога, опрос пациента или его родителей на предмет жалоб, сбор анамнеза. В целях установления вероятного триггерного фактора, проработки тактики терапии, вторичной профилактики, направленной на предотвращение рецидивов.
Принципиальной разницы у кого обнаружены отклонения от нормы нет. Укороченный интервал PQ у взрослых и у детей говорит об одном и том же.
Поправку делают только на возраст человека, чтобы определиться с нормой по частоты сердечных сокращений (у молодых пациентов показатель изначально выше, в младенчестве — существенно).
Лечение
Способы терапии консервативные и оперативные. Прежде чем прибегать к радикальным мерам проводят медикаментозную коррекцию.
Используются средства двух фармацевтических групп:
- Бета-блокаторы. В основном, Анаприлин, реже прочие. Позволяют купировать патологическое возбуждение в тканях сердца.
- Антиаритмические. Прокаинамид, Пропафенон. С большой осторожностью, чтобы не сделать хуже.
Внимание:
Нельзя применять антагонисты кальция и средства АТФ. Дабы не спровоцировать остановку сердца.
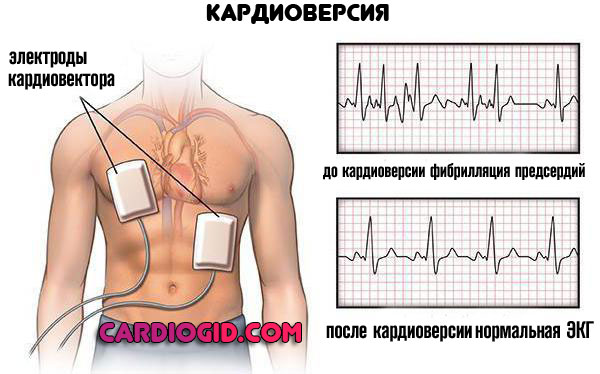
В рамках срочной симптоматической помощи врачи прибегают к электрокардиоверсии. Пропусканию тока в течение долей секунд для восстановления нормальной частоты сокращений сердца.
Это экстренная мера, направленная на спасение жизни пациенту и улучшение самочувствия.
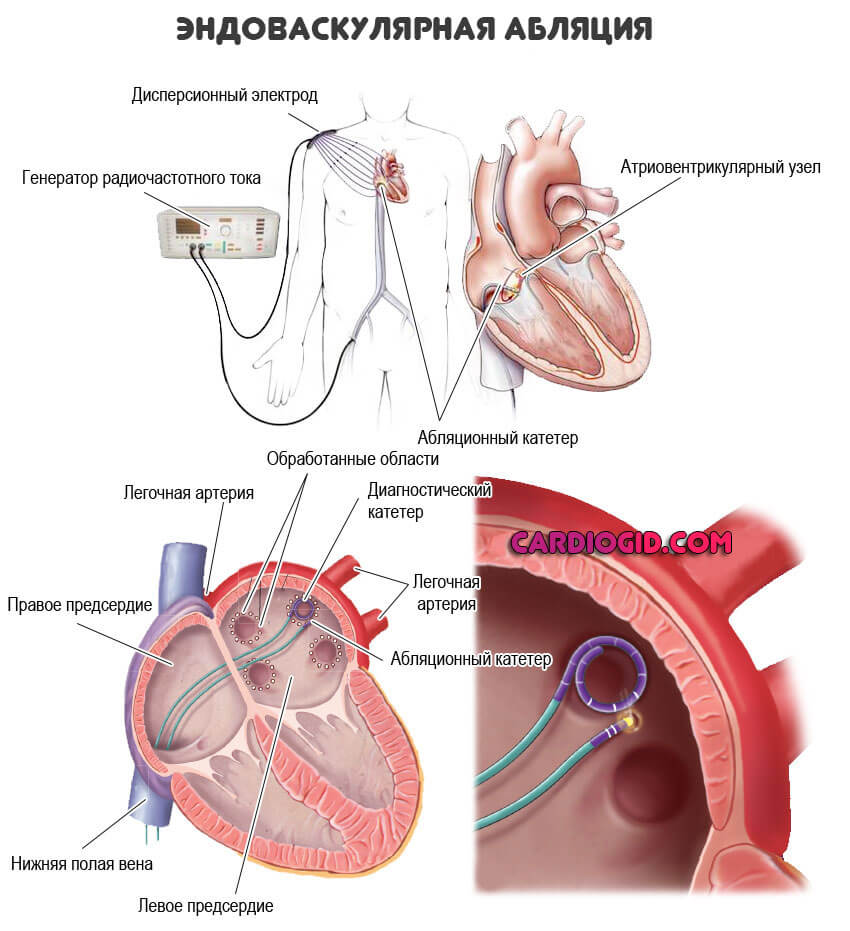
Операция требуется в крайних случаях. То есть почти всегда, как ни странно. Таблетками скорректировать органическое нарушение невозможно.
Способ идентичен — радиочастотная абляция. Это малоинвазивное вмешательство, оно состоит во введении специального миниатюрного излучателя в кардиальные структуры и разрушение аномального проводящего пути бескровным методом.
Процедура безболезненная и практически не вызывает дискомфорта.
В дальнейшем все должно вернуться в норму и без каких-либо дополнительных мероприятий. Если только болезнь не спровоцировала прочие анатомические изменений со стороны сердца, головного мозга.
Прогноз и осложнения
Исход в 95% случаев при условии проведенного лечения благоприятный.
Без терапии негативный всегда. Результат — тяжелая инвалидность или гибель больного в перспективе нескольких лет. А бывает и быстрее.
Точно спрогнозировать, когда наступит роковой час невозможно. Справедливо сказанное для бессимптомного и яркого течения.
Среди последствий CLC или ВПВ синдромов выделяют инфаркт (острое нарушение питания кардиальных структур), остановку сердца также называемую асистолией, инсульт (отмирание нервных волокон в результате слабого питания).
Логичным концом оказывается смерть человека.
В заключение
Укорочение интервала PQ обнаруженное на ЭКГ говорит об ускоренной передаче сигнала от водителя ритма к желудочкам. Это патология в большинстве случаев. В остальных ситуациях она рискует стать таковой довольно быстро.
Требуется тщательная диагностика. Затем по показаниям назначают лечение. В основном оно оперативное, прочими способами радикально скорректировать отклонение не получится.
Источник
Состояние, при котором импульс от предсердий к желудочкам передается в два раза быстрее, чем в норме, принято называть синдромом укороченного интервала PQ. Эта кардиологическая аномалия протекает бессимптомно либо проявляется тахикардией.
Интервал PQ – это один из основных параметров электрокардиограммы, который указывает на скорость передачи электрического импульса между зонами сердца. В норме значение показателя приблизительно 0,2 с. Небольшие отклонения от этой цифры не считаются аномалией. Они объясняются особенностями организма и не влияют на физическое состояние человека.
Сокращения сердца происходят под действием электрических импульсов, выходящих из скопления нервных волокон в синусовом узле (правом предсердии). Благодаря этому кровь из предсердий выталкивается в желудочки. Природа позаботилась, чтобы желудочки наполнялись кровью целиком. Проходя через атриовентрикулярный узел на границе между ними, электрический сигнал замедляется и, лишь покинув этот узел, ускоряется вновь, заставляя желудочки сокращаться. При этом кровь выталкивается в аорту.
Однако некоторые люди рождаются с наличием дополнительных путей для электрических импульсов – нервных пучков, проводящих сигнал, минуя атриовентрикулярное соединение. Импульс без замедления проходит весь путь, иногда возвращается и вновь идет по начальной траектории. Желудочки, не успевая наполняться кровью, сокращаются, происходит сбой сердечного ритма.
На кардиограмме о наличии нервных пучков говорит сокращение интервала PQ на 0,09 с. и более. Патология длительное время может никак себя не проявлять, но если симптомы развились, требуются диагностика и помощь врача.
Толчком может стать активный рост ребенка или переходной возраст. Чаще – образ жизни и хронические заболевания. Специалисты выделяют ряд факторов, которые способны усугубить состояние и спровоцировать развитие симптомов:
- тяжелый физический труд;
- частые стрессовые ситуации;
- неумеренный прием алкоголя, употребление наркотиков и курение;
- влияние высоких температур (длительное пребывание на солнце, горячая пища, посещение сауны);
- переедание (особенно в вечернее время);
- период беременности и роды;
- гипертония, поражение щитовидной железы, простудные заболевания.
Возникновение синдрома укороченного PQ
Синдром укороченного pq диагностируется, если ЭКГ показала, что время прохождения электрического сигнала между зубцами P и Q не больше 0,11 с.
Такое возможно в двух случаях:
- при синдроме Вольфа-Паркинсона-Уайта (WPW);
- при синдроме Клерка-Леви-Кристеско (CLC).
В первом случае на ЭКГ, помимо укороченного интервала PQ, наблюдается дополнительная волна между зубцами Q и R и резкое западание участка ST. Такой рисунок говорит о наличии дополнительных нервных волокон (пучков Кента), передающих преждевременный электрический сигнал желудочкам, принуждая их чаще сокращаться.

Проявляется синдром WPW тахикардией и тахиаритмией и возникает обычно у людей с врожденными пороками сердца. Частота пульса может достигать 200 и более сокращений в минуту. Его проявления: головокружения, кратковременная потеря сознания, ощущение выскакивания сердца. По статистике, большая часть пациентов с таким диагнозом имеют легкую форму заболевания, не отягченную нарушением кровообращения, и нуждаются в своевременной профилактике.
Синдром Клерка-Леви-Кристеско возникает при существовании дополнительного проводящего пучка между предсердиями (пучок Джеймса). Это нервное соединение является своеобразным шунтом пучка Гиса (атриовентрикулярного узла). Поэтому импульс проходит без нормальной задержки и вызывает учащенное сокращение сердечной мышцы.
В кардиологии рассматривают синдром clc и феномен clc. На кардиограмме у пациента в обоих случаях фиксируется укороченный интервал pq без появления дельта-волны.
Отличаются диагнозы своими проявлениями. Те, кому диагностирован феномен, могут не наблюдать у себя никаких симптомов и даже не подозревать до определенного момента о том, что причиной периодического учащенного сердцебиения является синдром укороченного интервала pq. Для таких людей крайне важна профилактика:
- периодическое обследование у кардиолога;
- здоровый образ жизни;
- отказ от вредных привычек;
- выработка умения противостоять стрессам и переживаниям.
Синдром clc, в отличие от феномена, может стать угрозой для жизни пациента.
Основные проявления
Симптомы патологии носят периодический характер. Приступы без системного лечения повторяются вновь и вновь, становятся длительными, их сила увеличивается, хотя в промежутках между ними больной никаких неприятных ощущений не испытывает. Самое опасное проявление синдрома – наджелудочковая пароксизмальная тахикардия.
Поводом обратиться к кардиологу для лечения должны стать такие причины:
- выявленный синдром слс на экг;
- ощущение сдавленности или жжения в левой части грудной клетки;
- холодные руки и ноги;
- внезапное покраснение или, наоборот, бледность лица;
- нехватка кислорода (человек делает частые вздохи в попытке вдохнуть воздух), сопровождающаяся паническим состоянием;
- частая слабость и утомляемость;
- тахикардия сопровождается аритмией.
Бережно относясь к своему здоровью и здоровью близких, можно предупредить развитие болезни. Для этого не пропускайте сроков профилактического осмотра у кардиолога. Так будут вовремя выявлены изменения, что позволит принять нужные меры.
Диагностика патологии
Симптомы, характерные для этого недуга, встречаются и при других заболеваниях. Поэтому только очного осмотра при кардиологических проблемах недостаточно. Дополнительную информацию о состоянии сердечной мышцы получают после расшифровки ЭКГ, УЗИ сердца или электрофизиологического исследования (ЭФИ).
При подозрении на синдром короткого pq для подтверждения диагноза пациенту обычно назначают электрокардиографию. Процедура заключается в получении с поверхности тела графической записи электрической активности сердца. На сегодняшний день это самый распространенный метод исследования в кардиологии. Запись электрических процессов в отдельных мышечных клетках органа позволяет получить полную информацию о работе сердца в целом.
Опытный специалист, сравнивая различные сегменты, обязательно увидит укороченный интервал pq, проанализирует результат с учетом общего состояния пациента, определит степень тяжести и при необходимости назначит лечение.
Лечение синдрома укороченного PQ
В большинстве случаев патология не требует особого подхода к лечению. Остановить приступ тахикардии можно с помощью валерианы. Если же ритм сердца снова участился, появилось головокружение, вызывайте бригаду скорой помощи. Специалисты помогут купировать (остановить) развитие симптомов с использованием более сильных препаратов.
Важно! Если ваше сердце производит до 120 ударов в минуту, повода для беспокойства нет. Обязательно обратитесь к кардиологу, если частота пульса превысила 150 сокращений в минуту.
Препараты для поддержания нормальной работы сердечной мышцы должен подбирать специалист. Советы соседей и друзей здесь неуместны. Все дело в том, что при различных формах тахикардии нужны разные препараты. Неправильно подобранное медикаментозное средство может усугубить возникшую проблему.
Если тахикардия не сопровождается аритмией, обычно назначают курс терапии, включающий:
- АТФ (аденозинтрифосфорная кислота, которая служит источником энергии для всех процессов в организме);
- «Верапамил»;
- бета-блокаторы;
- «Амиодарон» и другие.
Но использовать эти препараты можно только по назначению врача.
При тахиаритмии врач может выписать антиаритмические средства-блокаторы калиевых, кальциевых и натриевых каналов.
В условиях стационарной кардиологии взрослым пациентам специалист может восстановить нормальный ритм сердцебиения с помощью серии электрических импульсов. Процедура называется электрическая кардиоверсия и позволяет остановить круговое возбуждение сердечной мышцы.
В особых случаях проводится хирургическое лечение патологии. Его цель – разрушить дополнительный проводящий канал. Операция малотравматична. После нее пациенты быстро восстанавливаются.
Возможные осложнения
Синдром слс в кардиологии диагностируется часто, чего не было еще 20–25 лет назад. Последствиями неустановленного вовремя диагноза могут стать пароксизмальная тахикардия, аритмия и даже остановка сердца. Специалисты считают, что причиной внезапной смерти детей на уроках физической культуры может быть именно укороченный интервал PQ.
Особое внимание этой проблеме стали уделять в клинической спортивной медицине.
Если у призывника при прохождении медицинской комиссии выявлен синдром, это может стать причиной, по которой его освободят от службы в армии, но только в том случае, когда есть блокада правой ножки пучка Гиса, а также синдром Клерка-Леви-Кристеско, сопровождающийся пароксизмальными нарушениями ритма. Во всех других случаях при укороченном интервале pq призывник пригоден к прохождению службы.
Прогноз
Если у пациента не наблюдается иных патологий сердца, прогноз благоприятен. Если же, кроме укороченного интервала на электрокардиограмме, есть симптомы пароксизмальной тахикардии, то за дальнейшее качество жизни придется побороться. И главная роль здесь отводится пациенту, поскольку заранее предсказать появление осложнений невозможно.
Загрузка…
Источник

