Септикопиемия код по мкб 10

Содержание
- Описание
- Классификация
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Сепсис.
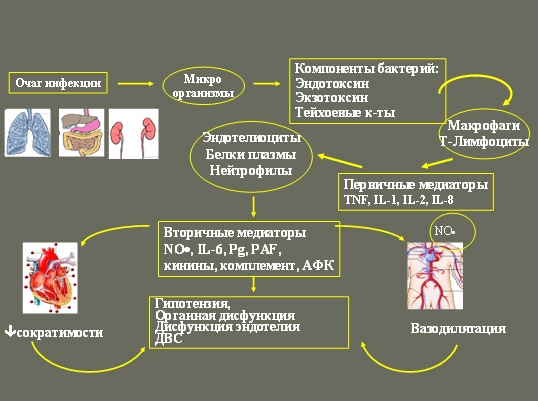
Патогенез сепсиса
Описание
Сепсис- это особая клинико-патогенетическая форма любого инфекционного заболевания, когда либо в связи с тяжелым преморбидным фоном (декомпенсация сахарного диабета, рахит, лекарственная болезнь, иммунодефицит, различные травмы), либо из-за высокой вирулентности или(и) большого количества поступления микроба-возбудителя или необычного пути поступления в органы и ткани макроорганизма, происходит срыв резистентности организма, в результате чего мета прежней локализации патогенной флоры становятся очагами их бурного размножения и источниками повторных генерализаций возбудителя.
Это системная воспалительная ответная реакция организма, которая приводит к развитию септического шока и синдрому полиорганной недостаточности.
Актуальность проблемы сепсиса труднее переоценить. Распространение этой патологии связана с трудностью диагностики на ранних этапах, атипичным стертым течением и склонностью к хронификации.
Классификация
По течению сепсис делится на молниеносный, острый, подострый и хронический (хрониосепсис).
Классификация сепсиса по патогенетическим формам:
1. Септицемия (очагов нет, но размножение возбудителя происходит в макрофагах).
2. Септикопиемия (вторичные множественные очаги в различных органах. В большом количестве поражаются органы ретикулоэндотелиальной системы).
3. Септический эндокардит.
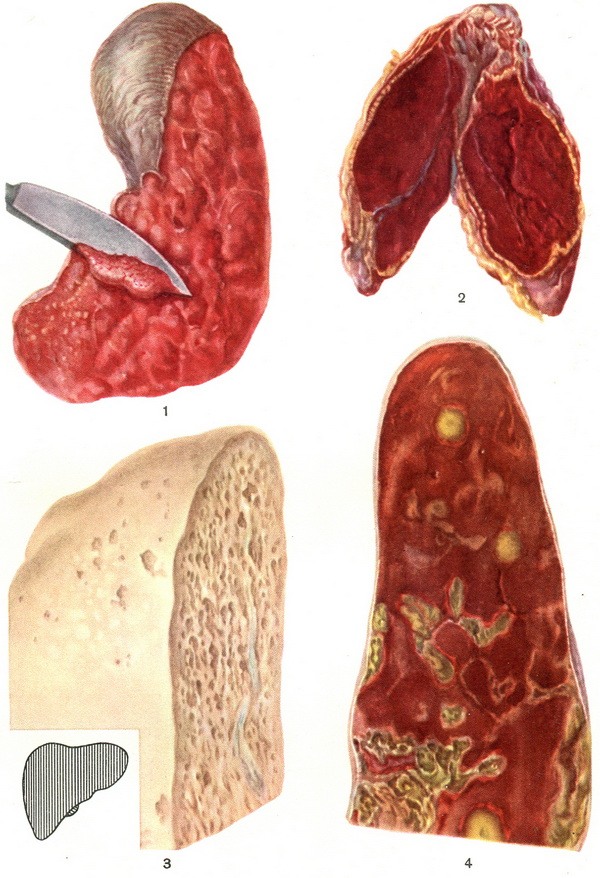
Изменения внутренних органов при сепсисе
Причины
Заболеваемость сепсисом связана к распространением антибиотиков широкого спектра действия, их бесконтрольным назначением, в том числе при самолечении. Установлено, что к условнопатогенным микроорганизмам у человека нет специфической иммунной реакции.
По причине возникновения выделяют следующие формы сепсиса:
- стрептококковый.
- стафилококковый.
- эшерихиозный.
- клебсиеллезный.
- псевдомонадный.
- менингококковый.
- HYP-инфекция (палочка инфлюэнцы).
Патогенез
Патогенез развития сепсиса характеризуется стадийностью.
1. Внедрение возбудителя и формирование первичного очага.
2. Прорыв микроорганизма в кровь (бактериемия).
3. Вследствие выделения токсинов бактериями наблюдается токсинемия.
4. Диссеминация возбудителя во внутренние органы, формирование вторичных очагов в селезенке, миокарде, почках, надпочечников, коже.
5. Активация иммунной системы, но с незавершенными ее функциями. Это приводит к высвобождению противовоспалительных медиаторов, но этот процесс не завершается полностью, и в результате происходит накопление цитокинов.
6. Повреждение клеток тканей, с нарушением перфузии. Данные изменения ведут к шоку.
7. Развитие септического шока. Септический шок – это сепсис с нарушением гемодинамики и развитием синдрома полиорганной недостаточности.
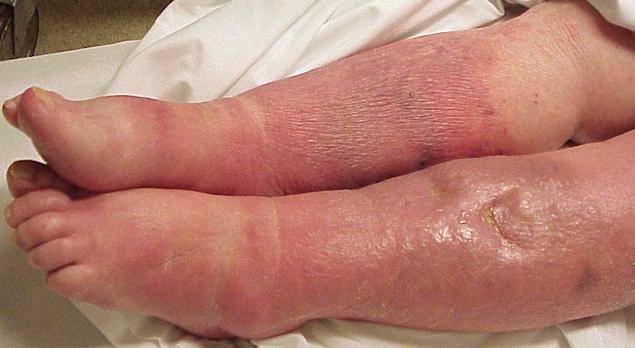
Сепсис у новорожденного
Симптомы
Предвестниками сепсиса является затяжная температурная реакция, температурные «свечи» в течение 2-3 часов, волнообразная лихорадка с периодами апирексии, озноб и познабливание.
Ни одно повышение температуры тела, ни одна необоснованная лихорадочная волна не должна быть оставлена без внимания врача, особенно губительные трафаретные «успокаивающие» диагнозы по типу гриппа или ОРВИ.
Кожа – зеркало сепсиса. Характерна ее бледность, сухость, вначале может быть гиперемия. На коже появляются вторичные гнойничковые элементы. Это мелкие пузырьки размером с булавочную головку с абсолютно прозрачным содержимым. Возможно развитие экзантемы – инфекционно-аллергического дерматита (крапивница, узловая эритема). Характерно поражение суставов в виде полиартрита. Легочная ткань поражается в зависимости от этиологии, при стафилакокковом сепсисе формируются абсцессы легкого, развивается стафилококковый дистресс-синдром, паренхиматозная дыхательная недостаточность). Увеличиваются размеры селезенки и печени.
Возможна диссоциация температурной кривой – снижение температуры на фоне увеличения лейкоцитов.
Как уже упоминалось выше, сепсис может быть вызван различными микроорганизмами – грамотрицательными и грамположительными. В зависимости от этого сепсис имеет некоторые особенности в клинической картине.
При грамположительной этиологии сепсиса наблюдается острая взрывная температурная реакция на фоне отсутствия головной боли. Резко развивается сердечная недостаточность с тахикардией, одышкой. Изменения кожных покровов напоминает сыпь при менингококцемии – обширные участки некроза кожи и вторичные мелкопузырчатые высыпания. Наслаиваются признаки дыхательной недостаточности с формированием абсцессов в легких. Развивается типичный дистресс-синдром и признаки шока.
Сепсис может быть вызван и грамотрицательной флорой, чаще – энтеробактериями. Начало заболевания сопровождается выраженными симптомами интоксикации – головной болью, тошнотой и рвотой. Развивается острая сосудистая недостаточность и инфекционно-токсический шок, падают показатели гемодинамики, снижается АД, повышается частота сердечных сокращений, изменение индекса Альговера (отношение пульса к систолическому давлению, в норме равняется 0,5-0,6). Кожные покровы покрыты пятнами, напоминающими трупные.
Сепсис у новорожденных:
Сепсис в ранний период новорожденности наиболее актуален для недоношенных, ослабленных младенцев. По времени возникновения у новорожденных выделяют ранний и поздний сепсис. Ранний неонатальный сепсис – это развитие сепсиса у детей в первые 3 дня жизни. Ранний сепсис развивается в результате внутриутробного или раннего постнатального инфицирования. Первичным очагом инфекции зачастую выступает внутриутробная пневмония. Источник инфекции в таком случае – это условно-патогенная флора, населяющая родовые пути матери, однако не исключено и трансплацентарный путь инфицировании.
Поздний неонатальный сепсис диагностируется в случае манифеста заболевания в возрасте старше 3-х дней жизни, при этом заражение происходит постнатально. Обнаруживается первичный очаг инфекции. Сепсис протекает с образованием одного или нескольких септикопиемических, метастатических, гнойно-воспалительных очагов, нередко диагностируется септикопиемия. Типичным метастатическим очагом является гнойный менингит.
Высокая температура тела. Запор. Истощение. Лейкоцитоз. Лимфоцитопения. Нейтрофилез. Низкая температура тела. Одышка. Озноб. Понос (диарея). Потливость. Привкус ацетона во рту. Субфебрильная температура. Тромбоцитоз. Холодный пот.
Диагностика
Для бактериального исследования берется гемокультура с целью выявления возбудителя. Производится посев крови на сахарный бульон, на МПА и МПБ.
В течение первых двух дней необходимо проводить не менее 5-ти посевов в день. Кровь забирают по 10 мл, посев производят раздельно на 2 колбы. На каждые 5 мл крови используют 50 мл сахарного бульона.
Так же используются урокультура, культуры из доступных гнойных очагов.
В анализе перифирической крови: гиперлейкоцитоз или лейкопения, развитие анемии.
Анализ мочи обнаруживает признаки пиело- и гломерулонефрита.
Лечение
Для лечение сепсиса показана комплексная ранняя терапия, включающая антибактериальную терапию, антикоагуляционные, антиферментные препараты, пассивную и активную иммунизацию, иммуностимуляцию, экстракорпоральные методы очищения крови (гемосорбция, иммуносорбция, плазмоферез, лимфосорбция, лазерное облучение крови, фильтрация через ксеноселезенку).
Показано комбинированное назначение антибиотиков (не менее 2-х, в зависимости от чувствительности): бензилпенициллина натриевая соль 300 – 500 000 ЕД на кг + гентамицин 4-6 гр в сутки. Максимальная доза пенициллина – до 40 млн ЕД; аминогликозиды (амикацин) в комбинации с цефалоспорином 3-4 поколения. Дополнительно – антианаэробные препараты- метронидазол 100 мл внутривенно, клиндамицин; аминогликозиды + амоксициллин+ антианаэробы; аминогликозиды+ ципрофлоксацин+антианаэробы. Выбранную тактику лечения необходимо вести еще в течение 10 дней после нормализации температуры.
Инфузионно проводят дезинтоксикацию. Вводится 5% альбумин до 400 мл, реополюглюкин, реамберин, проводится форсорованный диурез.
Для профилактики ДВС-синдрома ежечасно вводится 1000 ЕД гепарина (суточная доза 24 000 ЕД). При развитии гиперкоагуляции показано сочетание гепарина с ингибиторами протеолиза, при гипокоагляции не следует прекращать введение гепарина, лишь уменьшить его дозировку.
Антистафилококковый иммуноглобулин вводится в дозе 5 мл на 1 кг тела. Курс – 5 инъекций.
Параллельно проводится коррекция кислотно-основного баланса, электролитов, кислородтерапия.
При выраженном септическом шоке – до 1000 мг глюкокортикоидов, при ИТШ – до 800 мг/сутки.
Немаловажную роль играет иммуностимуляция: лизоцим 100-200 мг внутримышечно в течение 10 дней, прием продигиозана повышает лейкопоэз, фагоцитарную активность, его вводят внутримышечно 1 раз в 3 дня в дозе 50 мг, курс состоит из 5-6 инъекций.
Из антисептических средств используется внутривенное введение хлорфиллипта в виде 0,2% спиртового раствора (2 мл хлорфиллипта + 38 мл физ. Раствора).
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Септицемия.
Описание
Септицемия — форма сепсиса, для которой характерны выраженный токсикоз (высокая температура, затемненное сознание), повышенная реактивность организма (гиперергия), отсутствие гнойных метастазов и быстрое течение.
Симптомы
Септицемия развивается очень быстро. Для эффективного лечения необходимо распознать первые признаки болезни. Септицемия может начаться с симптомов, типичных для респираторного заболевания.
• Ребенок будет чувствовать недомогание и слабость.
• У него могут появиться признаки кишечной инфекции, такие как рвота и понос.
• Состояние ребенка быстро ухудшается, появляются другие симптомы.
• Высокая температура (39-40 °С).
• Апатия и отказ от еды.
• Озноб, ощущение холода, побледнение кистей рук и стоп.
• Учащенное поверхностное дыхание.
• Учащенный сердечный ритм.
Токсины, выделяемые бактериями, повреждают кровеносные сосуды, вызывая появление сыпи, известной как геморрагическая. Буквально это означает наличие подкожных кровоизлияний. Сыпь вначале имеет мелкоточечный характер, но склонна к слиянию, образуя крупные участки, напоминающие многочисленные синяки. Септицемия может развиваться очень быстро, и в некоторых случаях сыпь распространяется буквально на глазах. О тяжелом течении болезни свидетельствуют бред и потеря сознания.
Причины
Септицемию вызывают патогенные микроорганизмы (значительно чаще бактерии), попадающие в кровь. Эти микробы обычно попадают в кровь через небольшие ранки или через рот, но в большинстве случаев уничтожаются иммунной системой.
Если прорыв микробов в кровь произошел одномоментно из воспалительного очага, имеющегося в организме (например, отит, пиелонефрит), то может развиться септицемия (заражение крови). Септицемия может развиться как осложнение любого тяжелого инфекционного заболевания.
Токсины, выделяемые микробами, вызывают множество патологических реакций в организме, поражая клетки и ткани всех органов, способствуя развитию шока и нарушению функций любых систем, приводящих к летальному исходу.
Основной причиной септицемии являются бактерии, но и другие микроорганизмы, такие как вирусы и грибы, могут вызывать это заболевание.
Лечение
Необходимо начать лечение как можно быстрее, чтобы не допустить развития необратимых процессов. Если врач заподозрит у ребенка септицемию, то его срочно доставят в палату интенсивной терапии или в реанимационное отделение.
Для борьбы с патогенными микробами внутривенно будут вводиться антибиотики широкого спектра действия.
После установления конкретного возбудителя (по анализам крови) будут назначены специфические антибиотики, к которым возбудитель наиболее чувствителен.
Через систему внутривенного введения (капельницу) ребенок будет получать необходимые лекарственные препараты, растворы, обеспечивающие поступление необходимых питательных веществ к органам и кислорода к тканям.
При выявлении шока будет проводиться противошоковая терапия, включающая препараты для повышения артериального давления.
При необходимости ребенку подается увлажненный кислород постоянно или сеансами.
Если причиной септицемии является инфицированная рана, флегмона или абсцесс, то производится хирургическая обработка выявленного очага.
Состояние ребенка будет постоянно контролироваться с измерением артериального давления, определения ЧСС и биохимических показателей крови.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Цели лечения: улучшить диагностику и исходы, а также проведение своевременной адекватной терапии сепсиса.
Немедикаментозное лечение: нет
Медикаментозное лечение:
1. Внутривенно 2 и более дозы:
— пенициллин в стартовой дозе 5 миллионов, затем – по 2,5 миллиона через каждые 4 часа, или
— ампициллин в стартовой дозе 2 г, затем – по 1 г через каждые 4 часа.
2. Возможные варианты, внутривенно:
— цефазолин в стартовой дозе 2 г, затем 1 г через 8 часов;
— клиндамицин по 900 мг через 8 часов;
— эритромицин по 500 мг через 6 часов;
— ванкомицин по 1 г через 12 часов.
Показания к профилактическому назначению антибиотиков (АБП) роженице с наличием следующих факторов:
1. Предыдущие дети с инфекцией, вызванной стрептококком группы Б (СГБ).
2. Бактериурия у матери, обусловленная СГБ во время настоящей беременности.
3. Настоящая беременность с положительным результатом на СГБ (за исключением планового кесарева сечения при отсутствии родовой деятельности).
4. Неизвестный статус по СГБ и:
— роды при сроке гестации < 37 недель;
— безводный период ≥ 18 часов;
— температура в родах у матери ≥ 38ºС.
Если на любой из поставленных вопросов ответ «Да» – назначить антибиотики!
Если же на каждый из поставленных вопросов ответ «Нет» – антибиотики не назначаются (рекомендации СDС, 2002 г.).
Алгоритм оказания помощи младенцам, рожденным матерями с вышеперечисленными факторами:

Лечебно-диагностический подход к новорожденному с подозрением на сепсис
| Гестационный возраст | ≤ 35 недель | > 35 недель |
Симптомы /АБП* или без профилактики | Обследовать, лечить 10 дней | Обследовать, лечить 10 дней |
Без симптомов/ Факторы Риска +/ АБП * | 1. Обследовать, лечить 48-72 часа 2. Лечить 10 дней при условии АБП не провод., ПРО или хориоретинит | Наблюдать 48 часов Не обследовать |
Без симптомов Факторы риска** Без АБП/неизвестный СГВ статус | Обследовать, лечить 48 часов – 5 дней | Наблюдать 48 часов Не обследовать |
Без симптомов/ Факторы Риска +/ Без АБП | Обследовать, лечить 72 часа – 5 дней | Обследовать, наблюдать 48 часов |
АБП* ≥ 4 час после введения АБ роженице.
** Факторы риска: СГВ+, хориоамнионит, длительность безводного периода > 18 час., температура у матери в родах ≥ 38ºС, гестационный возраст < 37 недель.
Какие антибиотики назначать?
1. При раннем неонатальном сепсисе:
– полусинтетический пенициллин и аминогликозиды;
– цефалоспорины третьей генерации дополнительно используются при подозрении или при подтвержденном диагнозе менингита.
2. При позднем неонатальном сепсисе:
– антистафилококковый пенициллин/ ванкомицин, цефалоспорины, аминогликозиды;
– важно учитывать местные эпидемиологические/ микробиологические данные.
P.S. Цефалоспорины не эффективны в отношении энтерококков и листерий.
Дозы и кратность введения антибиотиков
| АБ препарат | Доза (1-7 дней) | После 7-го дня |
| Ампициллин (сепсис) | 50 мг/кг каждые 12 часов | 50 мг/кг каждые 8 часов |
| Ампициллин (менингит) | 100 мг/кг каждые 12 часов | 100 мг/кг каждые 8 часов |
| Цефотаксим (сепсис) | 50 мг/кг каждые 12 часов | 50 мг/кг каждые 8 часов |
| Цефотаксим (менингит) | 50 мг/кг каждые 8 часов | 50 мг/кг каждые 6 часов |
| Цефтриаксон | 50 мг/кг 1 раз в сутки | 50 мг/кг 1 раз в сутки |
Гентамицин/тобрамицин | Масса тела новорожденного< 2 кг: | Масса тела новорожденного< 2 кг: 2,5 мг/кг через 12 часов |
Амикацин | Масса тела новорожденного ≥2 кг: 15 мг/кг через 12 часов | Масса тела новорожденного ≥2 кг: 15 мг/кг через 8 часов |
Общие принципы организации помощи новорожденному с сепсисом:
1. Обеспечить тепловую защиту.
2. Назначить на 12 часов инфузию 10% раствора глюкозы в соответствии с возрастной потребностью.
3. Проводить мониторинг жизненно важных функций (ЧД и тяжесть ДР, ЧСС, температура тела младенца; диурез; по возможности – SpO2, АД).
4. Взять кровь на стерильность, ОАК, уровень глюкозы и СРБ (если возможно).
5. При наличии соответствующих показаний провести ЛП.
6. Назначить антибиотики.
7. Оценивать состояние новорожденного каждые 6 часов, наблюдая за динамикой.
8. Повторить обследования на сепсис через 12-24 часов после рождения ребенка.
9. При наличии признаков улучшения в течение 3-х дней – продолжить антибактериальную терапию до конца 10 дня.
10. При отсутствии признаков улучшения или при ухудшении состояния новорожденного после 3-го дня лечения:
— заменить антибиотики в соответствии с имеющимися бактериологическими данными;
— при их отсутствии – назначить цефотаксим вместо ампициллина и продолжить лечение (цефотаксим + аминогликозид), в течение 7 дней после появления симптомов улучшения;
— решить вопрос о переводе ребенка в стационар третьего уровня или в отделение патологии новорожденных детской больницы.
11. После 12 часов лечения антибиотиками или как только состояние ребенка начнет улучшаться – попробовать приложить его к груди матери или использовать альтернативный метод кормления сцеженным материнским молоком.
12. Определять уровень гемоглобина не реже двух раз в неделю.
13. После прекращения антибактериальной терапии наблюдать за ребенком в течение как минимум 24 часов. Если в течение этого времени состояние ребенка удовлетворительное и у него нет других проблем – выписать домой.
14. Если же симптомы инфекции появляются вновь:
— провести дополнительное обследование;
— назначить антибиотики, эффективные в отношении возбудителей позднего сепсиса;
— учесть результаты бактериологического исследования крови и, в случае несоответствия, внести изменения в проводимую терапию.
Профилактические мероприятия: нет.
Дальнейшее ведение: нет.
Индикаторы эффективности лечения: улучшение качества жизни.
Источник
