Саркома средостения код мкб 10
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Рак средостения.
Рак средостения
Описание
Рак средостения. Различные по морфологии злокачественные новообразования, расположенные в срединных отделах грудной полости. Прогрессирование рака медиастинального пространства сопровождается болями в груди, одышкой, дисфонией, кашлем, дисфагией, развитием синдромов Горнера и верхней полой вены. Диагностировать рак средостения помогает рентгенография органов грудной клетки, компьютерное и магнитно-резонансное томографическое исследование, медиастиноскопия или видеоторакоскопия с биопсией. Хирургическое лечение рака средостения может быть радикальным или паллиативным (с целью декомпрессии соседних органов). В большинстве случаев также используется лучевая терапия.
Дополнительные факты
В собирательное понятие «рак средостения» включены различные по происхождению объемные злокачественные образования, берущие начало в медиастинальном пространстве. Среди всех опухолей средостения на долю злокачественных новообразований различной гистологической структуры приходится 20-40%. Чаще всего рак средостения представлен лимфомой (ретикулосаркомой, диффузной и нодулярной лимфосаркомой), болезнью Ходжкина; реже встречаются злокачественная тимома, ангиосаркома, нейробластома, дисгерминома, хондросаркома и остеобластокластома. Кроме этого, в средостении могут выявляться метастазы первичного рака различной локализации, саркомы, меланомы. Злокачественные опухоли средостения обнаруживаются преимущественно у лиц молодого и среднего возраста (20-40 лет), с равной частотой у мужчин и женщин. Лечением рака средостения занимаются специалисты в области онкологии и онкопульмонологии.

Рак средостения
Причины
Истинные причины развития первичного рака средостения остаются невыясненными. Специалисты-онкологи предполагают, что ведущая роль в этиологии злокачественных новообразований медиастинальной локализации принадлежит ионизирующему излучению, контакту с канцерогенными веществами в быту, сельском хозяйстве и на производстве, вирусным агентам (вирусу Эпштейна-Барр, ВИЧ-инфекции). Риск возникновения неходжкинских лимфом средостения выше у лиц, получавших лучевую терапию по поводу других онкологических процессов, а также у больных аутоиммунными заболеваниями.
Некоторые опухоли изначально развиваются как злокачественные (например, лимфомы и саркомы); другие первично возникают как доброкачественные, но под действием неблагоприятных факторов подвергаются малигнизации (например, тимомы, тератомы и тд ); третьи носят метастатический характер. Метастатический рак средостения может являться «отголоском» рака легкого, рака щитовидной железы, рака пищевода или желудка, рака молочной железы, колоректального рака, нефробластомы, меланомы, геморрагической саркомы Капоши при СПИДе. Метастазирование из первичных очагов происходит путем контактного распространения, лимфогенным или гематогенным путем. Выявление метастатического рака средостения служит неблагоприятным прогностическим признаком.
Классификация
Таким образом, в зависимости от своего происхождения рак средостения подразделяется на первичный (изначально развивается из органов средостения) и вторичный (метастатический рак других локализаций).
Согласно гистогенетической классификации, первичные злокачественные новообразования средостения делятся на опухоли, происходящие из собственных тканей средостения, тканей, дистопированных (смещенных) в грудную полость в процессе эмбриогенеза, и опухоли вилочковой железы:
Злокачественные опухоли, развивающиеся из собственных тканей средостения, включают:
• неврогенные опухоли (неврогенная саркома, нейробластома).
• мезенхимальные опухоли: из соединительной (фибросаркома), жировой (липосаркома), мышечной (лейомиосаркома), лимфоретикулярной (лимфома, лимфосаркома), сосудистой (ангиосаркома) ткани.
Среди дисэмбриогенетических новообразований средостения, берущих начало из дистопированных тканей, могут встречаться:
• опухоли из тиреоидной ткани (злокачественный внутригрудной зоб).
• опухоли из мультипотентных клеток (злокачественная тератома — тератокарцинома).
• хорионэпителиома, семинома (дисгерминома) и тд.
Злокачественные тимомы (рак вилочковой железы) склонны к инфильтративному росту, раннему и обширному метастазированию.
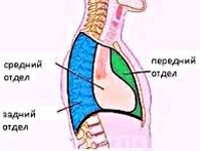
Рак средостения может быть классифицирован по локализационному признаку. Так, в верхнем средостении из злокачественных опухолей выявляются лимфомы, тимомы, медиастинальный зоб. В переднем средостении, кроме тимом и лимфом также встречаются мезенхимальные опухоли, тератомы. Среднее средостение поражается лимфомами, заднее средостение является излюбленным местом локализации злокачественных неврогенных опухолей.
Симптомы
В течении рака средостения выделяют бессимптомный период и период явных клинических проявлений. Продолжительность бессимптомной стадии зависит от расположения опухоли, ее размеров, гистологического типа, темпа роста, взаимоотношений с другими структурами средостения. Симптоматика всех опухолей средостения довольно сходна, однако для злокачественных новообразований характерно быстрое прогрессирование симптомов. Клиническая картина любой медиастинальной опухоли складывается из общих проявлений, присущих онкопатологии, признаков компрессии или прорастания органов средостения и специфических симптомов, характеризующих разные виды новообразований.
Самой частой жалобой пациентов, страдающих раком средостения, служит болевой синдром, вызванный сдавлением или прорастанием нервных стволов. Боли локализуются на стороне поражения, часто иррадиируют в плечо, шею, область между лопатками, иногда имитируют стенокардию. При сдавлении опухолевым конгломератом верхнегрудных нервных корешков возникает синдром Горнера (птоз, миоз, энофтальм, ангидроз). При заинтересованности возвратного гортанного нерва появляется осиплость голоса, при компрессии трахеи и крупных бронхов – одышка и кашель, пищевода – затруднение глотания пищи.
При сдавлении растущей опухолью крупных венозных стволов развивается типичный для рака средостения синдром верхней полой вены, характеризующийся одышкой, одутловатостью и синюшностью лица, тяжестью в голове, набуханием вен шеи. В ряде случаев при раке средостения выявляются увеличенные лимфоузлы над ключицей, прорастание опухолью грудной стенки, у детей – выбухание грудины. На поздних стадиях рака средостения возникает слабость, потливость, лихорадочное состояние, похудание. Иногда отмечаются отеки конечностей, артралгии и припухлость суставов, аритмии, гепатомегалия, асцит.
Боль в грудной клетке. Изменение аппетита. Изменение веса. Истощение. Кашель. Ломота в мышцах. Нарушение терморегуляции. Одышка. Отсутствие аппетита. Потеря веса. Потливость. Слабость. Увеличение СОЭ.
Диагностика
Больные с предполагаемым диагнозом «рак средостения» направляются на консультацию к торакальному хирургу или онкологу. Для установления точного морфологического и топографо-анатомического диагноза решающую роль играют данные рентгенологических, томографических, эндовидеохирургических исследований, результаты биопсии.
Обязательный перечень рентгенологических исследований включает рентгенографию грудной клетки, рентгенографию пищевода с контрастированием, компьютерную томографию. В большинстве случаев проведенное обследование позволяет установить локализацию рака средостения и распространенность процесса, заинтересованность органов грудной полости (легких, диафрагмы, аорты, грудной стенки). Уточнить состояние мягких тканей в зоне новообразования, выявить метастазы опухоли в лимфоузлы и легкие помогает МРТ.
В диагностике рака средостения широко применяются эндоскопические методы. Бронхоскопия позволяет исключить бронхогенную локализацию опухоли, прорастание новообразования в трахею и крупные бронхи. Кроме этого, в процессе исследования может быть проведена трансбронхиальная биопсия образования. В ряде случаев прибегают к трансторакальной биопсии под ультразвуковым или рентгенологическим контролем. При обнаружении увеличенных лимфоузлов в подключичной области показана прескаленная биопсия. При подозрении на лимфоретикулярные опухоли выполняется стернальная пункция с изучением миелограммы.
Высокоинформативными диагностическими исследованиями служат видеоторакоскопия и медиастиноскопия, которые позволяют удостовериться в топографии опухоли средостения, осуществить забор материала для морфологического исследования под контролем зрения. Для ревизии и биопсии средостения также может применяться парастернальная торакотомия и медиастинотомия. Рак средостения необходимо дифференцировать с аневризмой аорты, саркоидозом, эхинококкозом, целомической кистой перикарда, абдомино-медиастинальной липомой и прочими доброкачественными опухолями средостения.
Лечение
Тактика лечения рака средостения зависит от типа злокачественной опухоли, ее локализации и распространенности. Одни злокачественные опухоли (ретикулосаркома) чувствительны к лучевому лечению, другие (лимфома, лимфогpанулематоз) – к полихимиотерапии, облучению, иммунохимиотерапии. При метастатическом раке средостения осуществляется паллиативное облучение в комплексе с химиотерапией или гормонотерапией. Наиболее эффективным подходом к лечению радиочувствительных соединительнотканных опухолей и тератобластом признана комбинированная терапия, где радикальному удалению опухоли средостения предшествует неоадъювантная лучевая терапия. Радиорезистентные опухоли (хондpосаpкомы, фибpосаpкомы, злокачественные шванномы, лейомиосаpкомы) в резектабельных случаях сразу подлежат удалению.
Резекция опухолей средостения нередко сопряжена с техническими трудностями, которые обусловлены вмешательством в зоне нахождения жизненно-важных органов, крупных нервных стволов и магистральных сосудов. Под расширенным удалением рака средостения подразумевается полное иссечение опухоли вместе с лимфоузлами окружающей клетчаткой, которая часто дополняется резекцией органов, в которые она прорастает (перикарда, легких, пищевода, нервов, сосудов и тд ). При локализации новообразования в заднем средостении обычно осуществляется боковая или заднебоковая торакотомия. В переднем средостении — переднебоковая торакотомия или стернотомия.
Кроме радикального иссечения рака средостения, может осуществляться паллиативное удаление образования с целью декомпрессии средостения. После полного или частичного удаления опухоли проводится химиотерапия или лучевое лечение с учетом наибольшей чувствительности медиастинального новообразования к тому или иному воздействию. Прогноз при раке средостения различается в зависимости от вида опухоли, но в целом неблагоприятный. По показателю выживаемости комбинированное лечение с до- и послеоперационной лучевой терапией имеет преимущества перед хирургическим.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: C38.3
МКБ-10 / C00-D48 КЛАСС II Новообразования / C00-C97 Злокачественные новообразования / C30-C39 Злокачественные новообразования органов дыхания и грудной клетки / C38 Злокачественное новообразование сердца, средостения и плевры
Определение и общие сведения[править]
Опухоли средостения — собирательный термин, служащий для обозначения новообразований различного генеза, происходящих из разнородных тканей и объединённых в одну нозологическую форму лишь благодаря единым анатомическим границам.
В структуре онкологических заболеваний опухоли и кисты средостения оставляют 3-6%, из них 60% — злокачественные опухоли. Почти одинаково часто заболевают лица обоего пола, преимущественно молодого и среднего возраста.
Герминогенные опухоли средостения
Герминогенные опухоли средостения (тератома, семинома и несеминомные опухоли) — гетерогенная группа доброкачественных и злокачественных новообразований, развивающихся из примитивных половых клеток, смещённых в средостение в процессе раннего эмбриогенеза. Излюбленная их локализация — переднее средостение. Герминогенные опухоли составляют 10-15% всех новообразований переднего средостения у взрослых. Средний возраст заболевших не старше 27 лет. Среди больных зрелой тератомой соотношение мужчин и женщин примерно одинаково, в то время как при злокачественных герминогенных опухолях более 90% — лица мужского пола. При обследовании больных с герминогенной опухолью средостения необходимо исключить поражение половых органов. Существенную помощь в диагностике может оказать определение концентрации α-фетопротеина (АФП), β-хорионического гонадотропина человека (β-ХГЧ) в сыворотке крови.
Несеминомные злокачественные опухоли средостения
Группа несеминомных герминогенных опухолей средостения включает эмбриональный рак, опухоль эндодермального синуса, хориокарциному и смешанные герминогенные опухоли. Эти опухоли наиболее часто диагностируют у мужчин в возрасте 20-40 лет. Гистологически они представлены или одной разновидностью опухоли, или имеют смешанный (чаще) характер.
Этиология и патогенез[править]
Клинические проявления[править]
Клинические симптомы новообразований средостения многообразны, непостоянны, непатогномоничны. Их развитие в большинстве случаев зависит от величины и локализации, скорости роста патологического очага в средостении, степени сдавления, смещения и прорастания жизненно важных органов, расположенных в средостении. У 1/3 больных с данной патологией клиническая симптоматика отсутствует. Поэтому методично собранный анамнез нередко позволяет получить информацию, представляющую определённую ценность для дифференциальной диагностики. Практически приходится иметь дело с отдельными симптомами или их сочетаниями, т.е. клиническими синдромами.
В соответствии с расстройствами функции различных органов средостения выделяют следующие синдромы:
— синдром поражения нервов (боли), встречающийся при доброкачественных и злокачественных опухолях переднего и заднего средостения;
— синдром сдавления трахеи, главных бронхов, лёгких (кашель, одышка, кровохарканье), характерный для быстрорастущих злокачественных опухолей переднего средостения;
— синдром сдавления верхней полой вены, свойственный различным по гистогенезу новообразованиям (лимфома, тимома, медиастинальный рак лёгкого), проявляется головными болями, одышкой, цианозом губ, одутловатостью лица и шеи, расширением подкожных вен; эти признаки усиливаются при наклоне больного вперёд;
— синдром нарушения общего состояния (слабость, повышение температуры тела);
— миастенический синдром в виде тотальной или частичной мышечной слабости — вялый, сонный вид больного, полуопущенные веки, трудность выполнения мелких и точных ручных операций, затруднённость глотания.
В поведении больных обращают на себя внимание необычность позы, стремление к вынужденному положению, чтобы уменьшить компрессию органов средостения. При осмотре иногда выявляют локальную деформацию передней грудной стенки в парастернальных зонах или в области грудины.
Злокачественное новообразование средостения неуточненной части: Диагностика[править]
Новообразования средостения в начальных стадиях протекают бессимптомно или с незначительной органонеспецифической симптоматикой. По мере увеличения опухоли, давления, смещения органов средостения развивается медиастинальная симптоматика. Большую ценность в выявлении опухоли средостения имеют правильно собранный анамнез и данные физикального осмотра, но в большинстве случаев данную патологию выявляют случайно на флюорограммах при профилактических осмотрах.
Обязательные методы обследования больного с подозрением на опухоль средостения
— Флюорография.
— Многопроекционная рентгеноскопия, рентгенография грудной клетки в двух проекциях и томография.
— Функция внешнего дыхания.
— Электрокардиография.
— Клинические анализы.
Дополнительные методы диагностики
— Бронхологическое исследование.
— Эзофагоскопия.
— УЗИ средостения, брюшной полости, забрюшинных, периферических, в первую очередь надключичных лимфатических узлов.
— Ангиография.
— КТ органов грудной клетки.
— Трансторакальная, транстрахеобронхиальная пункция.
— Прескаленная биопсия лимфатических узлов.
— Парастернальная медиастинотомия.
— Торакоскопия.
— Морфологическое исследование полученного материала.
Дифференциальный диагноз[править]
Дифференциальная диагностика новообразований средостения сложна. Только совокупность данных анамнеза, физикального обследования, рентгенологических и дополнительных методов исследования с учётом преимущественной излюбленной локализации некоторых новообразований средостения может помочь в правильной постановке диагноза.
Злокачественное новообразование средостения неуточненной части: Лечение[править]
Герминогенные опухоли средостения
Зрелые тератомы относятся к опухолям, малочувствительным к лучевой и химиотерпии. Основной метод лечения тератом хирургический, поскольку примерно у 25% больных при плановом морфологическом исследовании обнаруживаются признаки злокачественного перерождения опухоли. При невозможности полного удаления опухоли в связи с вовлечением жизненно важных органов оправданы паллиативные операции.
При незрелых тератомах нет чётких стандартов в лечении. Преимущество отдают хирургическому методу. Роль неоадъювантной и адъювантной химиотерапии неясна. Прогноз при незрелой тератоме у взрослых плохой, однако в литературе имеются сообщения о длительной выживаемости больных после неоадъювантной химиотерапии и последующей операции. Лечение больных незрелой тератомой с элементами герминогенной опухоли осуществляют по принципам, принятым для этой группы новообразований.
Несеминомные злокачественные опухоли средостения
Несеминомные герминогенные опухоли характеризуются крайне агрессивным течением и высокой способностью к метастазированию. Стандарт лечения — полихимиотерапия по схеме BEP — блеомицин, цисплатин, этопозид (4 курса), при плохой переносимости блеомицина лечение проводят по схеме VIP (вепезид, ифосфамид, цисплатин). Больным с резидуальными опухолевыми массами показано их удаление.
Bukowski R. и соавт. (1993) сообщают о 24 пациентах с первичной средостенной семиномой и несеминомными герминогенными опухолями, которым проводилось лекарственное (4 курса полихимиотерапии с включением блеомицина и цисплатин) и хирургическое лечение. Пятилетняя выживаемость составила 60%. Авторы считают стандартом проведение полихимиотерапии с последующим удалением остаточных опухолевых масс при низких показателях опухолевых маркёров.
После проведения химиотерапии и удаления остаточной опухоли 5-летняя выживаемость составляет 40-45%A . Эффективность высокодозной химиотерапии с трансплантацией стволовых клеток в лечении рецидива болезни и резистентных её форм невысока.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
«Онкология [Электронный ресурс] : клинические рекомендации / Абузарова Г.Р., Алексеев Б.Я., Антипов В.А. и др. Под ред. В.И. Чиссова, С.Л. Дарьяловой. — 2-е изд., испр. и доп. — М. : ГЭОТАР-Медиа, 2009. — (Серия «Клинические рекомендации»).» — https://www.rosmedlib.ru/book/RML0307V3.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
