Розацеа код мкб 10
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
L71 Розацеа.

L71 Розацеа
Синонимы диагноза
Розацеа, розовые угри, угри красные, угри розовые, красные угри.
Описание
Розовые угри – заболевание сальных желез, обусловленное конституциональной ангиопатией, нейроэндокринными расстройствами и нарушением функции органов пищеварения.
L71 Розацеа
Симптомы
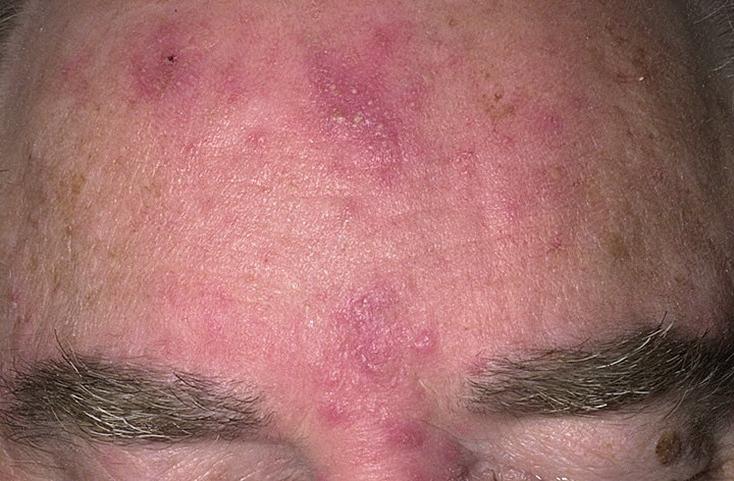
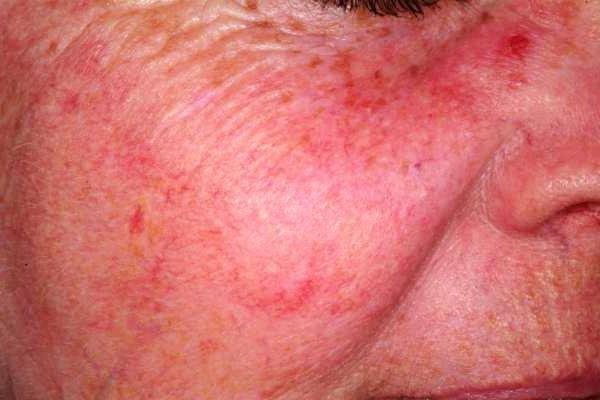
В развитии розовых угрей различают 3 стадии. На I стадии появляется гиперемия, которая усиливается при действии тепла, волнении, приеме острой пищи. Постепенно возникают телеангиэктазии (эритематозная стадия). На II стадии на фоне застойной эритемы с телеангиэктазиями из сливающихся узелков красного цвета образуются бляшки с множеством гнойничковых элементов, при вскрытии которых выделяется гнойный экссудат, ссыхающийся в корки (папулезно-пустулезная стадия). НаIII стадии кожа утолщается, образуются воспалительные инфильтраты, объемные узлы, из которых при надавливании может выделяться гной (инфильтративная стадия). Процесс локализуется на носу, щеках, реже на лбу. Если разрастания в области нoca становятся значительными, то формируется шишковидный нос (ринофима).
Причины
Изредка наблюдается наследственная предрасположенность к розовым угрям.
4-5% пациентов, обратившихся к дерматологу, имеют первичные элементы розовых угрей. Заболевание чаще возникает у женщин после 30 лет.
Факторами риска развития розовых угрей являются инсоляция, перегревание, стрессовые ситуации.
В основе заболевания лежат эндокринные и вегето-сосудистые нарушения. Иногда хроническое течение заболевания поддерживается обитающим в сальных железах клещом – железницей (demodex folliculorum).
В патогенезе розовыx угрей важная роль принадлежит заболеваниям органов пищеварения, нейроэндокринным расстройствам, приводящим к ангионеврозам с недостаточностью периферического кровообращения.
Лечение
Лечение розовых угрей должно быть комплексным и патогенетически обоснованным с учетом стадии процесса и сопутствующих заболеваний.
Основные направления в лечении розовых угрей: 1) восстановление микроциркуляции в коже, 2) нормализация функции сальных желез, 3) коррекция нарушений деятельности органов пищеварения, а также нервной системы.
В качестве антибактериальной терапии применяют трихопол по 0,25 мг 2 раза в день в течение 10-14 дней. При большом количестве гнойничковых элементов назначают антибиотики широкого спектра действия (ампициллин, ампиокс, доксициклин и ). Для улучшения процессов пищеварения используют ферментные препараты (фестал, дигестал, мезим, панзинорм, солизим, нигедаза), при дисбактериозе толстой кишшки – эубиотики (хилак-форте, бифидумбактерин, ацилакт и пр. ). С целью восстановления процессов микроциркуляции в коже при розовых угрях применяют сосудистые препараты, содержащие никотиновую кислоту (никотинат натрия, теоникол). Курсовое лечение поливитаминами с преимущественным содержанием витаминов А, Е и группы В способствует быстрейшему регрессу элементов. При выраженных инфильтратах, сопровождающихся остро выраженными воспалительными явлениями, целесообразно назначение кортикостероидных препаратов (преднизолон) по 25-30 мг/сут на 1 -2 нед с дальнейшим постепенным снижением дозы до полной отмены или дипроспана в виде внутримышечных инъекций по 1 мл 1 раз в 15-20 дней (1-З инъекции до стойкого клинического улучшения). В торпидных и тяжело протекающих случаях, когда терапия оказалась безуспешной, возможно применение синтетических ретиноидов (ретинола пальмитат, роаккутан). Роаккутан при розовых угрях применяется в мини-дозах (0,l-0,5 мг/кг) в течение 4 мес. Однако эти препараты являются препаратами выбора в связи с вероятностью гепатотоксического действия и их тератогенностью.
Местная терапия проводится с учетом стадии заболевания. При остром процессе используют резорциновые, борные, таниновые примочки, по стихании процесса – пасты с дегтем, ихтиолом, серой. Кортикостероидные мази надо применять с осторожностью, рекомендуются мази, не содержащие фтора (локоид, элоком). При большом количестве гнойничковых элементов используют аэрозоль полькортолон или оксициклозоль. В качестве местной антибактериальной терапии применяется 10% мазь или суспензия бензилбензоата, 1% трихополовый крем или метрoгил.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: L71.9
МКБ-10 / L00-L99 КЛАСС XII Болезни кожи и подкожной клетчатки / L60-L75 Болезни придатков кожи / L71 Розацеа
Определение и общие сведения[править]
Розацеа (acne rosacea, розовые угри) — хроническое мультифакториальное рецидивирующее заболевание, преимущественно кожи лица, клинически проявляющееся эритемой, телеангиэктазиями и папулопустулами. Название заболевания происходит от лат. rosaceus — розовый.
Классификация
• По классификации G. Plewig, A.M. Kligman (1993) классическая розацеа:
— эпизодическая эритема (розацеа-диатез);
— розацеа I степени — эритематозно-телеангиэктатическая, персистирующая эритема и единичные телеангиэктазии;
— розацеа II степени — папулопустулезная, персистирующая эритема, многочисленные телеангиэктазии, папулы, пустулы;
— розацеа III степени — пустулезно-узловатая, персистирующая эритема, обилие телеангиэктазий, папулы, пустулы, воспалительные отечные узлы.
Эпидемиология
Заболеваемость розацеа колеблется от 0,5 до 52%, у женщин встречается в 3 раза чаще, чем у мужчин, в возрасте старше 30 лет, достигая пика в 40-60 лет. У мужчин розацеа протекает тяжелее, включая формирование ринофимы. Заболевание выявляется у всех рас, но преимущественно страдают светлокожие и светловолосые люди. Так, например, англичане называют розацеа «приливы кельтов».
Этиология и патогенез[править]
Определенную роль в развитии розацеа играют физические факторы (перепады температур, ионизирующая радиация, сильный ветер, инсоляция), активные физические упражнения, лекарственные препараты и технологии (раздражающие косметические процедуры, длительное местное применение глюкокортикоидных препаратов), употребление горячей пищи, острых приправ, перца и консервантов, кофе, злоупотребление алкоголем. Приведенные факторы вызывают дилатацию сосудов, прилив крови к коже лица за счет как непосредственного сосудорасширяющего эффекта, так и возможного рефлекторного воздействия на сосуды через n. vagus.
Считается, что причиной формирования розацеа могут быть заболевания желудочно-кишечного тракта, обусловленные инвазией Helicobacter pilori, нейроэндокринными дисфункциями в перименопаузе у женщин, нарушениями иммунной системы, активизацией Demodex folliculorum, что дает основание отнести розацеа к полиэтиологичным заболеваниям.
Дисфункция центральных отделов нервной системы сопровождается снижением β-эндорфина — опиатного нейропептида, приводя к микроциркуляторным нарушениям в области лица. При этом развивается венозный стаз в зоне оттока venae facialis sive angularis, что соответствует наиболее частой локализации розацеа. Объективно уменьшается кровоток в области лицевой артерии, обусловленный ангионеврозом в зоне иннервации тройничного нерва, это выявляется при ультразвуковой допплерографии. При обследовании больных розацеа выявлены вегетососудистые реакции, связанные с дисбалансом симпатической и парасимпатической нервной системы.
Дисфункция центральных отделов нервной системы сопровождается снижением β-эндорфина — опиатного нейропептида, приводя к микроциркуляторным нарушениям в области лица. При этом развивается венозный стаз в зоне оттока venae facialis sive angularis, что соответствует наиболее частой локализации розацеа. Объективно уменьшается кровоток в области лицевой артерии, обусловленный ангионеврозом в зоне иннервации тройничного нерва, это выявляется при ультразвуковой допплерографии. При обследовании больных розацеа выявлены вегетососудистые реакции, связанные с дисбалансом симпатической и парасимпатической нервной системы.
Клинические проявления[править]
Клинические варианты розацеа:
— персистирующий отек лица (болезнь Морбигана);
— офтальморозацеа;
— люпоидная или гранулематозная;
— стероидная;
— грамнегативная;
— конглобатная;
— молниеносная;
— галогенобусловленная;
— фимы при розацеа — гнатофима (подбородок), отофима (ухо), метафима (лоб) и блефарофима (веки).
Клиническая картина
— Эпизодическая эритема (прерозацеа, розацеа-диатез)
Эпизодическая эритема (прерозацеа, розацеа-диатез) характеризуется преходящей ливидной эритемой с субъективными ощущениями жара и покалывания, преимущественно центральной зоны лица, возникающей под влиянием провоцирующих факторов.
— Розацеа I степени (эритематозно-телеангиэктатическая)
Эритема становится персистирующей, ярко-красного цвета, распространяясь на лоб, боковые поверхности щек, подбородок, шею. Формируются единичные телеангиэктазии. Гистологически выявляют расширенные кровеносные и лимфатические сосуды, иногда неспецифический периваскулярный лимфоцитарный инфильтрат.
— Розацеа II степени (папулопустулезная)
На фоне багрово-синюшной стойкой эритемы возникают множественные телеангиэктазии, изолированные или сгруппированные воспалительные розово-красные папулы размером 3-5 мм, склонные к персистенции, а также диффузное уплотнение кожи. В дальнейшем формируются папулопустулы и пустулы со стерильным содержимым. Гистологически определяют перифолликулярный и перигландулярный воспалительный инфильтрат из лимфоцитов, гистиоцитов, плазмоцитов, полиморфноядерных лейкоцитов. При наличии пустул выявляют спонгиоз фолликулярной воронки, атрофию фолликулов и деструкцию коллагеновых волокон.
— Розацеа III степени (пустулезно-узловатая)
Сохраняются стойкая застойно-синюшная эритема, множественные телеангиэктазии, папулы и пустулы. Прогрессирующая гиперплазия сальных желез и соединительной ткани приводит к образованию воспалительных узлов и инфильтратов с формированием фим: ринофима (нос), гнатофима (подбородок), метафима (лоб), отофима (ушные раковины), блефарофима (веки).
При всех клинических формах розацеа в устьях сальноволосяных фолликулов могут быть обнаружены клещи Demodex folliculorum и личинки.
Розацеа неуточненного вида: Диагностика[править]
Диагностика основана на характерных клинических симптомах и данных анамнеза. Комплексное лабораторное и инструментальное исследование является скрининговым и направлено на выявление сопутствующих заболеваний как возможных этиологических факторов дерматоза. Рекомендуют проводить клинический анализ крови и мочи, биохимический анализ крови с определением печеночных проб, исследование гормонального статуса, ультразвуковое исследование органов брюшной полости и малого таза, щитовидной железы, фиброгастродуоденоскопическое исследование желудка и двенадцатиперстной кишки. По показаниям проводят консультации невропатолога, офтальмолога, гастроэнтеролога, эндокринолога, гинеколога.
Дифференциальный диагноз[править]
Розацеа дифференцируют с вульгарными угрями, периоральным дерматитом, розацеаподобным туберкулидом Левандовского, дискоидной красной волчанкой, красной зернистостью носа, карциноидным синдромом, фотодерматозом полиморфным, себорейным дерматитом, синдромом Рандю-Ослера-Вебера.
Розацеа неуточненного вида: Лечение[править]
Целесообразной в лечении розацеа является диета с исключением алкоголя, острой, пряной пищи, копченостей. Рекомендуется исключить применение раздражающих косметических средств, провоцирующие факторы, вызывающие приливы крови к лицу, избегать чрезмерной инсоляции с нанесением фотопротекторов. Важен деликатный регулярный уход за кожей с использованием мягких очищающих эмульсий и кремов.
В начальной эритематозной стадии рекомендуют холодные примочки с настоями лекарственных трав (ромашки, череды, шалфея, зверобоя, корня алтея), 1-2% раствором борной кислоты, 1-2% раствором резорцина, оказывающими сосудосуживающее, противозудное и противовоспалительное действие.
Всем пациентам показан ротационный массаж, оказывающий лимфодренажный и противоотечный эффект. Процедура проводится ежедневно утром и вечером кругообразными поглаживаниями области носа, лба и щек в течение нескольких минут, можно использовать кубики льда из растворов, применяемых для примочек, жидкий азот или снег угольной кислоты. Показаны препараты, корректирующие состояние вегетативной нервной системы: сульпирид по 50-100 мг 2 раза в день, глицин по 1-2 таблетки под язык 3 раза в день, ново-пассит по 2,5-5,0 мл 3 раза в день во время еды, Морфолиноэтилтиоэтоксибензимидазол по 1 таблетке 3 раза в день.
При лечении воспалительной розацеа легкой степени (эритема, 5-10 папул, пустулы единичные или отсутствуют) рекомендуют применение наружной терапии в сочетании с метронидазолом, а также плазмаферез.
В острой стадии показаны примочки и водные лосьоны, в подострой — азелаиновая кислота, полуспиртовые лосьоны с метронидазолом или серой 0,75%, или 1% гель, или 3-5% метронидазоловая паста или крем. Сера и метронидазол оказывают противовоспалительное, антибактериальное (в отношении St. aureus, St. epidermidis, Propionibacterium acnes, Malasseziafurfur и др.) и акарицидное действие.
В более поздних стадиях применяют азелаиновую кислоту, топические антибиотики (раствор эритромицина или мазь 1-5%), цинк ацетат + эритромицин раствор, гель клиндамицин 1%, гель или крем фузидовой кислоты 2%. Уместно применение геля или крема метронидазола 1-2%, адапалена, цинка гиалуроната.
При невозможности применения изотретиноина можно использовать топические ретиноиды в связи с их низкой абсорбцией кожей и отсутствием побочных эффектов. Из синтетических ретиноидов последнего поколения адапален обладает выраженным противовоспалительным, себостатическим и комедонолитическим эффектом.
В настоящее время глюкокортикоиды не рекомендуются для использования в местной терапии розацеа, поскольку длительное применение глюкокортикоидных мазей, особенно галогенизированных, приводит к трансформации дерматоза в стероидную форму. Наружное применение фторсодержащих стероидов обусловливает торпидность заболевания, извращает его клиническую и морфологическую картину. Однако при острой воспалительной розацеа допустимо применение негалогенизированных наружных глюкокортикоидных средств предпочтительно в форме эмульсии или нежирного крема метилпреднизолона ацепонат не более 7-10 дней.
Азелаиновую кислоту, 2-5% препараты серы в виде лосьонов и кремов, 10% суспензию бензилбензоата, пиперонила бутоксид/эсдепаллетрин, кетоконазол в виде 2% крема применяют при обнаружении клещей.
Метронидазол влияет на клеточно-опосредованный иммунитет, подавляет функциональную активность нейтрофилов, снижает продукцию медиаторов воспаления, усиливает защитные и
регенераторные функции кожи. Препарат оказывает бактериостатический эффект в отношении грамотрицательных анаэробных палочек, а также антипаразитарный — в отношении Demodex folliculorum. Продолжительность лечения метронидазолом составляет 4-6 нед, у отдельных больных — до 8 нед, по 0,25 г 3-4 раза в день, принимают внутрь. В целом препарат переносится хорошо, однако в процессе терапии возможны побочные явления: головная боль, тошнота, рвота, сухость во рту, крапивница, кожный зуд. Применяются также другие производные имидазола, в частности орнидазол в суточной дозе 0,5 г в течение 9-10 дней.
При розацеа средней степени тяжести (эритема, 10-30 папул, 5-20 пустул) или тяжелой (эритема, свыше 30 папул и 20 пустул) наружное лечение проводят по вышеизложенным правилам, а в качестве общей терапии наиболее часто применяют метронидазол, антибиотики и изотретиноин.
Широко используют доксициклин и миноциклин, обладающие менее выраженными фототоксическими свойствами. Начальная суточная доза доксициклина составляет 200 мг/сут в 2 приема, поддерживающая — 100 мг; миноциклина — соответственно 100 и 50 мг. Длительность лечения тетрациклинами не должна превышать 2 нед. Терапевтический эффект системных антибактериальных препаратов связывают с санацией кишечника. Сообщается о положительном влиянии антибиотиков тетрациклиновой группы в терапии Demodex folliculorum. К побочным эффектам относятся нарушения со стороны желудочно-кишечного тракта, аллергические реакции, фотосенсибилизация.
В настоящее время доказан эффект приема внутрь антибиотиков из группы макролидов — эритромицина (0,5-1,5 г/сут), рокситромицина (150 мг 2 раза в сутки) и кларитромицина (150 мг 2 раза в сутки).
Среди системных препаратов наиболее эффективен при лечении папулезной и инфильтративной розацеа изотретиноин — синтетический аналог природного витамина А, широко используемый также в терапии акне. Высокая терапевтическая эффективность препарата связана с влиянием на процессы дифференцировки и кератинизации клеток эпидермиса и сальных желез, обусловливающим выраженное себостатическое действие.
Наилучшие результаты при лечении фульминантной розацеа (rosacea fulminans) достигаются проведением терапии по схеме: преднизолон по 1 мг/кг в течение 5-7 дней с последующим снижением дозы и отменой на 10-14-й день + изотретиноин начиная с 7-го дня приема преднизолона по 1,0 мг/кг с последующим снижением на протяжении 2-6 мес.
Физиотерапия
Криотерапия оказывает противовоспалительное, сосудосуживающее и антидемодекозное действие и показана больным независимо от стадии заболевания. Аппликации жидкого азота проводятся через день или ежедневно. При этом в дерме уменьшается инфильтрация вокруг сосудов и фолликулов.
Профилактика[править]
Больным розацеа необходимо придерживаться определенной диеты и образа жизни. Для профилактики приливов крови к лицу
следует воздержаться от алкоголя, очень горячих напитков и пищи, острых и пряных блюд. По той же причине нежелательны посещения бани и сауны, работа на открытом воздухе или в условиях повышенной температуры. Домохозяйкам полезно сократить время пребывания у плиты, особенно приготовление пищи на открытом огне или в духовке. При выполнении физических упражнений следует избегать положений с опущенной головой и поднятия тяжестей. Летом в жару желательно закрывать лицо широкополой шляпой и использовать фотозащитные кремы, зимой — защищать лицо от мороза и сильного ветра.
В качестве профилактики необходимо соблюдение диетотерапии с ограничением спиртосодержащих продуктов, прием слегка охлажденной пищи, исключение раздражающих косметических средств, использование холодных протираний, влажно-высыхающих компрессов с дезинфицирующими растворами, фотопротекторов.
Прочее[править]
Источники (ссылки)[править]
Дерматовенерология [Электронный ресурс] / под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970427101.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
