Респіраторний дистрес синдром у дорослих

Респираторный дистресс-синдром взрослых (РДСВ) – крайне тяжелое проявление дыхательной недостаточности, сопровождающееся развитием некардиогенного отека легких, нарушений внешнего дыхания и гипоксии. Несмотря на многообразие факторов, приводящих к РДВС, в его основе лежат повреждения легочных структур, вызывающие несостоятельность транспортировки кислорода в легкие. Другими названиями респираторного дистресс-синдрома являются «шоковое», «влажное», «травматическое» легкое.
Общие сведения
Респираторный дистресс-синдром взрослых (РДСВ) – крайне тяжелое проявление дыхательной недостаточности, сопровождающееся развитием некардиогенного отека легких, нарушений внешнего дыхания и гипоксии. Несмотря на многообразие факторов, приводящих к РДВС, в его основе лежат повреждения легочных структур, вызывающие несостоятельность транспортировки кислорода в легкие. Другими названиями респираторного дистресс-синдрома являются «шоковое», «влажное», «травматическое» легкое.
Резкое снижение оксигенации и вентиляции организма вызывает кислородную недостаточность сердца и головного мозга и развитие угрожающих для жизни состояний. При РДСВ летальность в случае несвоевременно или неадекватно оказанной помощи достигает 60-70%.
Респираторный дистресс-синдром
Причины и механизм развития РДСВ
Механизмом, запускающим развитие респираторного дистресс-синдрома, служит эмболизация мелких сосудов легких микросгустками крови, частичками поврежденных тканей, каплями жира на фоне образующихся в тканях токсичных биологически активных веществ — кининов, простагландинов и др. Микроэмболизация легочных сосудов развивается в результате прямого или опосредованного воздействия на капиллярно-альвеолярную мембрану легочных ацинусов различного рода повреждающих факторов.
Прямое повреждающее воздействие оказывает аспирация крови, рвотных масс и воды, вдыхание дыма и токсических веществ, контузия легких, перелом ребер, разрыв диафрагмы, передозировка наркотических средств. Опосредованное, непрямое повреждение капиллярно-альвеолярных мембран вызывает активация и агрегация форменных элементов крови при бактериальных и вирусных пневмониях, сепсисе, ожогах, сочетанных травмах и травматическом шоке, сопровождающихся массивной кровопотерей, панкреатите, аутоиммунных процессах, электротравме, эклампсии и т. д.
Повышение проницаемости мембраны для белка и жидкости вызывает отек интерстициальной и альвеолярной тканей, снижение растяжимости и газообменной функции легких. Эти процессы приводят к развитию гипоксемии, гиперкапнии и острой дыхательной недостаточности. Респираторный дистресс-синдром может развиваться на протяжении нескольких часов или суток от момента воздействия повреждающего фактора. В течении РДСВ выделяют три патоморфологические фазы:
- Острая фаза РДСВ (до 2-5 суток) – интерстициальный и альвеолярный отек легких, поражение капилляров легких и эпителия альвеол, развитие микроателектазов. В случае благоприятного течения респираторного дистресс-синдрома спустя несколько дней острота явлений стихает, транссудат рассасывается; в противном случае возможен переход в подострое либо хроническое течение.
- Подострая фаза РДСВ – развитие бронхоальвеолярного и интерстициального воспаления.
- Хроническая фаза РДСВ – соответствует развитию фиброзирующего альвеолита. Происходит утолщение и уплощение капиллярно-альвеолярных мембран, разрастание в них соединительной ткани, формирование микротромбозов и запустевание сосудистого русла. Исходом хронической фазы респираторного дистресс-синдрома служит развитие легочной гипертензии и хронической дыхательной недостаточности. Выраженный альвеолярный фиброз может возникнуть уже спустя 2-3 недели.
Симптомы респираторного дистресс-синдрома
Развитие респираторного дистресс-синдрома взрослых характеризуется последовательной сменой стадий, отражающих патологические изменения в легких и типичную картину остро нарастающей дыхательной недостаточности.
I (стадия повреждения) – первые 6 часов со времени воздействия стрессового фактора. Жалобы, как правило, отсутствуют, клинико-рентгенологические изменения не определяются.
II (стадия мнимого благополучия) – от 6 до 12 часов со времени воздействия стрессового фактора. Развиваются нарастающая одышка, цианоз, тахикардия, тахипноэ (учащение дыхания более 20 в мин.), беспокойство пациента, кашель с пенистой мокротой и прожилками крови. Одышка и цианоз не купируются кислородными ингаляциями, содержание кислорода в крови неуклонно падает. Аускультативно в легких – хрипы, крепитация; рентгенологические признаки соответствуют диффузному интерстициальному отеку.
III (стадия дыхательной недостаточности) – спустя 12-24 часа после воздействия стрессового фактора. Клокочущее дыхание с выделением пенистой розовой мокроты, нарастающая гипоксемия и гиперкапния, поверхностное дыхание, увеличение центрального венозного и снижение артериального давления. По всей поверхности легких выслушиваются влажные, множественные хрипы различного калибра. На рентгенограммах определяется слияние очаговых теней. В этой стадии происходит образование гиалиновых мембран, заполнение альвеол фибрином, экссудатом, распадающимися кровяными тельцами, поражение эндотелия капилляров с образованием кровоизлияний и микроателектазов.
IV (терминальная стадия) — метаболический ацидоз, гипоксемия и гиперкапния не устраняются предельно большими объемами интенсивной терапии и ИВЛ. Ложноположительная рентгенологическая динамика (появление очагов просветлений) вызвана разрастанием соединительной ткани, замещающей паренхиму легких. В этом терминальном периоде респираторного дистресс-синдрома развивается полиорганная недостаточность, характеризующаяся:
- артериальной гипотонией, выраженной тахикардией, фибрилляцией предсердий, желудочковой тахикардией;
- гипербилирубинемией, гиперферментемией, гипоальбуминемией, гипохолестеринемией;
- ДВС-синдромом, лейкопенией, тромбоцитопенией ;
- повышением мочевины и креатинина, олигурией;
- желудочно-кишечными и легочными кровотечениями;
- угнетением сознания, комой.
Осложнения
Диагностика респираторного дистресс-синдрома
Респираторный дистресс-синдром является критическим состоянием и требует экстренной оценки состояния пациента. Ранними объективными проявлениями РДСВ служат нарастающие одышка, тахикардия и цианоз. Аускультативная картина легких изменяется соответственно стадиям респираторного дистресс-синдрома: от жесткого «амфорического» дыхания к клокочущим влажным хрипам и симптому «немого» («молчащего») легкого в терминальной стадии.
Характерным показателем газового состава крови при РДСВ является РаО2 ниже 50 мм рт. ст. (гипоксемия), несмотря на проводимую оксигенотерапию (при FiО2 более >60%.), нарастание гиперкапнии. У пациентов с РДСВ выраженная дыхательная недостаточность и гипоксемия сохраняются даже при ингаляциях высококонцентрированной кислородной смеси.
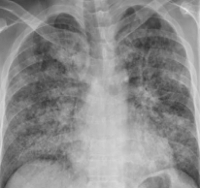
Биохимические показатели венозной крови характеризуются гипоальбуминемией, повышением свертывающих факторов, нарастанием трансаминаз и билирубина. При рентгенографии легких на периферии выявляются диффузные множественные тени (симптом «снежной бури»), снижение прозрачности легочной ткани, плевральный выпот обычно отсутствует.
Показатели функции внешнего дыхания свидетельствуют об уменьшении всех дыхательных объемов и статического растяжения легочной ткани менее 5 мл/мм вод. ст. Измерение давления в легочной артерии катетером Суона–Ганца показывает его «заклинивание» на уровне менее 15 мм рт.ст. Респираторный дистресс-синдром следует отличать от кардиогенного отека легких, пневмонии, ТЭЛА.
Лечение респираторного дистресс-синдрома
Лечение респираторного дистресс-синдрома осуществляется в условиях отделения интенсивной терапии и реанимации. Мероприятия по купированию РДСВ включают:
- устранение стрессового повреждающего фактора;
- коррекцию гипоксемии и острой дыхательной недостаточности;
- лечение полиорганных нарушений.
На первом этапе лечения респираторного дистресс-синдрома устраняются прямые повреждающие факторы легких, назначается массивная антибактериальная терапия при бактериальных пневмониях, сепсисе, осуществляется соответствующее лечение ожогов и травм. Для устранения гипоксии проводится подбор адекватного режима кислородотерапии с динамическим контролем газов крови (с поддержанием РО2 не менее 60 мм рт.ст.). Подача кислорода может осуществляться чрез маску или носовой катетер, при неэффективной оксигенации показана ИВЛ (при ЧД 30 в минуту).
Для профилактики развития ДВС-синдрома назначаются ацетилсалициловая кислота, дипиридамол и реополиглюкин, гепарин. Несмотря на интерстициальный и альвеолярный отек, проводится инфузионная терапия для улучшения питания органов, нормализации диуреза и поддержания уровня АД. Эффективность лечения респираторного дистресс-синдрома зависит от его своевременности: оно успешно лишь на ранних стадиях данного состояния до наступления необратимых поражений легочной ткани.
Прогноз и профилактика респираторного дистресс-синдрома
Летальность в III стадии респираторного дистресс-синдрома составляет около 80%, в терминальной стадии, соответствующей полиорганной недостаточности, обычно все пациенты погибают. При благоприятном исходе после купирования РДСВ функция легких может практически полностью восстановиться, однако чаще требуется длительная поддерживающая терапия.
Специфические профилактические мероприятия респираторного дистресс-синдрома отсутствуют. Следует остерегаться воздействия стрессовых повреждающих факторов, ведущих к развитию РДСВ.
Источник
Все материалы «Медузы» о коронавирусе открыты для распространения по лицензии Creative Commons CC BY. Вы можете их перепечатать! На фотографии лицензия не распространяется.
Что такое острый респираторный дистресс-синдром — ОРДС?
Во многих случаях новая коронавирусная инфекция не вызывает симптомов или вызывает лишь незначительные. Когда заболевание проявляется серьезнее, у человека развивается пневмония, то есть воспаление легких. Это может привести к состоянию под названием «острый респираторный дистресс-синдром» (ОРДС). Если коротко, при ОРДС легкие повреждены из-за воспаления, они вмещают меньше воздуха, схлопываются и кислород не может в нужном объеме попадать в кровь. В результате у человека появляется сильная одышка и до органов доходит меньше кислорода, чем нужно. ОРДС — основная причина смерти при новой коронавирусной инфекции.
По имеющимся данным, если у человека с COVID-19 развивается ОРДС, то обычно это происходит так: на шестой-седьмой день после появления симптомов возникает одышка, а на второй-третий день после этого — острый респираторный дистресс-синдром. Это происходит, по разным данным, в 3–17% случаев.
Риск, что пневмония закончится ОРДС, выше, если заболевший — человек старшего возраста, если он злоупотребляет алкоголем, курил раньше или курит сейчас, проходит химиотерапию или у него ожирение.
Правда, ОРДС возникает не только из-за пневмонии (хотя это основная причина), но и из-за других повреждений легких вплоть до тупой травмы груди. Такого рода состояние врачи стали замечать еще во времена Первой мировой войны, название у него появилось в 1967 году, а определение — только в 1994-м.
Считается, что ОРДС возникает из-за того, что по какой-то причине начинается воспаление, на помощь приходят нейтрофилы (клетки иммунной системы) и в процессе своей работы производят токсичные вещества, которые поражают ткань, выстилающую сосуды и альвеолы. В норме кислород из воздуха в альвеолах передается в кровь, находящуюся в сосудах, а из нее обратно идет углекислый газ. Но из-за повреждения тканей барьер между сосудами и альвеолами нарушается. Воспаление само по себе также приводит к большей проницаемости капилляров. В результате жидкость (состоящая из компонентов крови и других клеток) оказывается там, где не должна находиться, а именно в пространстве, окружающем сосуды и мелкие дыхательные пути. Кроме того, как следствие возникает отек ткани, окружающей альвеолы. В конце концов альвеолы схлопываются.
Главное, что человек чувствует при ОРДС, — одышка. Он не может договорить предложение без вдоха, ему не хватает воздуха. Но одышка часто бывает и при менее серьезных состояниях, которые, правда, могут постепенно достигнуть тяжести, которая будет определяться как ОРДС. Поставить точный диагноз помогает компьютерная томография (она в этом плане гораздо лучше обычной рентгенографии и тем более флюорографии) и оценка других показателей, касающихся работы легких.
Почему этот синдром особенно часто встречается при COVID-19
Новый коронавирус умеет попадать в клетки дыхательных путей, альвеол, сосудов, сердца, почек и желудочно-кишечного тракта. Хотя легкие все же страдают больше всего. Пораженные клетки производят множество копий коронавируса и в итоге погибают. Все это запускает и поддерживает воспалительный ответ иммунной системы.
В норме сама иммунная система со временем подавляет это воспаление, и человек выздоравливает. Но при инфицировании коронавирусом чаще, чем во многих других случаях, бывает, что тормозящие механизмы иммунной системы не срабатывают как надо. В худшем варианте развития событий это приводит к состоянию под названием . Тогда захватывается весь организм, и могут поражаться даже почки и сердце. И, конечно, кроме прочего, развивается ОРДС. Другими словами, в масштабных повреждениях может принимать участие уже не вирус, который запустил агрессивный ответ, а непосредственно иммунная система человека, которая вышла из-под контроля.
Справиться с ОРДС очень непросто
При ОРДС по-хорошему нужно решить две задачи: добиться того, чтобы уровень насыщения крови кислородом был достаточным и чтобы иммунная система перестала уничтожать легкие. Первая проблема изучена лучше второй, и решения там, можно сказать, есть.
Насыщение крови кислородом
Острый респираторный дистресс-синдром не всегда означает, что за человека дышит аппарат искусственной вентиляции легких (ИВЛ). На самом деле в определенных условиях можно обойтись другими методами, хотя все же стандартная тактика — ИВЛ. Правда, не всегда аппарат именно дышит за человека: бывает, он работает во вспомогательном режиме. Оставлять человека без такой помощи в надежде, что организм справится сам, довольно опасно. Кроме того, если человек умрет, то смерть его, вполне вероятно, будет мучительной.
Из поста нью-йоркского реаниматолога Евгения Пинелиса:
«ИВЛ — поддерживающая терапия. Альтернатива ей — смерть от удушья.
Это не слишком честный полемический ход, но я могу. Вы видели, как умирают от удушья? <…> Я — видел. И помнить буду всегда и всех. Пациент с терминальной стадией фиброза легких, которому ИВЛ действительно был противопоказан, так как он не мог получить легочный трансплантат. Пожилые люди с тяжелой пневмонией, которые сами выбрали отказаться от вентиляции. помогает, но не полностью. И его надо ждать из аптеки. И видеть дыхание по сорок пять раз в минуту (попробуйте просто), синеющие губы, бред или ужас.
Во время эпидемии COVID-19 все мы видели это десятки раз. Пациенты, вырывающиеся из рук врачей и медсестер и сдирающие с себя кислородные маски. Или просто сконцентрированные только на дыхании. На всех этих 45 вдохов и выдохов. За шестьдесят секунд. Когда вместе с диафрагмой работает все тело, кажется иногда, что даже икроножные мышцы».
Если стандартная версия ИВЛ не помогает, человека могут положить на живот, продолжая вентиляцию легких (это предлагает и Всемирная организация здравоохранения). Так, судя по всему, перераспределяется кровоток в легких, и кровь протекает по тем участкам, в которых кислород может в нее попасть.
При тяжелом ОРДС еще используют препараты для и — редко — . Хотя польза от этих препаратов вызывает споры. Российский Минздрав предлагает в этих случаях также использовать смесь гелия и кислорода, но в зарубежных рекомендациях ничего подобного нет, и оснований для применения такой тактики, судя по всему, тоже.
В крайнем случае можно использовать экстракорпоральную мембранную оксигенацию (ЭКМО), то есть пропускать кровь пациента через аппарат, который обогащает ее кислородом, забирает углекислый газ и возвращает ее человеку. Но такие аппараты редки и требуют большого количества специально обученного персонала. Кроме того, эффективность ЭКМО при новой коронавирусной инфекции под сомнением, хотя Всемирная организация здравоохранения предлагает рассмотреть такой вариант.
Налаживание работы иммунной системы
Что касается работы иммунной системы, сейчас есть средства, которые, предположительно, могут сработать точечно и повлиять на нужные механизмы. Но, как обычно бывает в случае COVID-19, достаточно хороших исследований еще нет. При похожих состояниях — когда иммунная система ведет себя агрессивно — иногда назначаются некоторые моноклональные антитела (например, тоцилизумаб). Они могут снижать уровень веществ, участвующих в процессе воспаления. Есть небольшие работы, которые показывают эффективность тоцилизумаба, но пока нет по-настоящему надежных исследований, которые бы показывали эффективность этого подхода при новой коронавирусной инфекции. По всей видимости, если он и работает, то в тяжелых случаях, но при этом до развития ОРДС.
Более грубое вмешательство может привести к распространению вируса. Поэтому, например, глюкокортикоиды, которые подавляют работу иммунной системы, рекомендуют использовать только в крайних случаях, и то не все организации.
С этим синдромом есть еще одна проблема, которая делает новый коронавирус особенно опасным
Даже если человек пережил ОРДС, это не значит, что он станет прежним и в психическом, и в физическом смысле. Примерно у 40% бывших пациентов в той или иной степени нарушается мышление. Возможно, это связано с тем, что какое-то время мозг получал недостаточно кислорода. У таких людей чаще бывают депрессия, тревога и посттравматическое стрессовое расстройство. Части из них сложнее выдерживать прежние физические нагрузки, а легкие обычно работают хуже, чем раньше.
Дарья Саркисян
Редакция благодарит за помощь в подготовке материала анестезиолога-реаниматолога, руководителя отделения анестезиологии Ильинской больницы Вадима Сизова.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Респираторный дистресс-синдром взрослых (РДСВ) — острая дыхательная недостаточность, возникающая при острых повреждениях легких различной этиологии и характеризующаяся некардиогенным отеком легких, нарушениями внешнего дыхания и гипоксией.
Синдром описан Эсбахом в 1967 г. и назван по аналогии с дистресс-синдромом новорожденных, который обусловлен врожденным дефицитом сурфактанта. При респираторном дистресс-синдроме взрослых дефицит сурфактанта вторичен. В литературе часто используются синонимы респираторного дистресс-синдрома взрослых: шоковое легкое, некардиогенный отек легких.
По данным Marini (1993) в США ежегодно регистрируется 150 000 случаев респираторного дистресс-синдрома взрослых, что составляет 0.6 на 1000 населения.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Причина респираторного дистресс-синдрома взрослых
Наиболее частыми причинами респираторного дистресс-синдрома взрослых являются:
- пневмонии (бактериальные, вирусные, грибковые и другой этиологии);
- сепсис;
- шок (септический, анафилактический и др.), длительно протекающий и резко выраженный;
- синдром диссеминированного внутрисосудистого свертывания (острое и подострое течение);
- аспирация рвотных масс, воды (при утоплении);
- травмы грудной клетки и синдром длительного сдавления;
- вдыхание раздражающих и токсичных веществ: хлора, окислов азота, фосгена, аммиака, чистого кислорода (кислородная интоксикация);
- эмболия легочной артерии (жировая, воздушная, амниотической жидкостью);
- массивные гемотрансфузии, при которых развиваются множественные микротромбоэмболии в сосудистом русле легких. Это обусловлено тем, что в консервированной крови до 30% эритроцитов находится в виде микроагрегатов до 40 мкм в диаметре и легкие, являясь своеобразным фильтром, задерживают эти микроагрегаты и легочные капилляры закупориваются. Кроме этого, из эритроцитов выделяется серотонин, вызывающий спазм легочных артериол и капилляров;
- венозная перегрузка жидкостью (коллоидными и солевыми растворами, плазмой, плазмозаменителями, жировыми эмульсиями);
- применение аппарата искусственного кровообращения (постперфузионный респираторный дистресс-синдром взрослых);
- тяжелые метаболические нарушения (диабетический кето-ацидоз, уремия);
- острый геморрагический панкреонекроз. В развитии респираторного дистресс-синдрома взрослых при остром панкреатите огромное значение имеет ферментная интоксикация, вызывающая нарушение синтеза сурфактанта. Особенно большая роль отводится ферменту лецитиназе А, который интенсивно разрушает сурфактант, что приводит к развитию альвеолярных ателектазов, облитерирующих альвеолитов, предрасполагает к развитию пневмоний;
- аутоиммунные заболевания — системная красная волчанка, синдром Гудпасчера и др.;
- длительное пребывание на большой высоте.
Патогенез респираторного дистресс-синдрома взрослых
Под влиянием этиологических факторов в легочных капиллярах, интерстициальной ткани легких скапливается большое количество активированных лейкоцитов и тромбоцитов. Предполагается, что они выделяют большое количество биологически активных веществ (протеиназ, простаглавдинов, токсических кислородных радикалов, лейкотриенов и др.), которые повреждают альвеолярный эпителий и эндотелий сосудов, изменяют тонус бронхиальной мускулатуры, реактивность сосудов, стимулируют развитие фиброза.
Под влиянием вышеназванных биологических веществ происходит повреждение эндотелия капилляров легких и альвеолярного эпителия, резко увеличивается сосудистая проницаемость, спазмируются легочные капилляры и повышается давление в них, наблюдается выраженное пропотевание плазмы и эритроцитов в альвеолы и интерстициальную ткань легких, развивается отек легких и ателектаз. Развитию ателектаза способствует также и вторичное снижение активности сурфактанта.
В результате названых процессов развиваются основные патофизиологические механизмы: гиповентиляция альвеол, шунтирование венозной крови в артериальное русло, нарушение соответствия между вентиляцией и перфузией, нарушение диффузии кислорода и углекислого газа.
 [11], [12], [13], [14], [15], [16], [17], [18], [19], [20]
[11], [12], [13], [14], [15], [16], [17], [18], [19], [20]
Патоморфология респираторного дистресс-синдрома взрослых
Респираторный дистресс-синдром взрослых развивается в течение времени от нескольких часов до 3 суток от начала воздействия этиологического фактора. Различают три патоморфологических фазы респираторного дистресс-синдрома взрослых: острую, подострую и хроническую.
Острая фаза респираторного дистресс-синдрома взрослых длится 2-5 суток и характеризуется развитием ингерстициального, а затем альвеолярного отека легких. В отечной жидкости содержатся белок, эритроциты, лейкоциты. Наряду с отеком выявляется поражение легочных капилляров и выраженное повреждение альвеолярного эпителия I и II типов. Повреждение альвеолоцитов II типа приводит к нарушению синтеза сурфактанта, вследствие чего развиваются микроателектазы. При благоприятном течении респираторного дистресс-синдрома взрослых через несколько дней острые явления стихают, отечная жидкость рассасывается. Однако такое благоприятное течение респираторного дистресс-синдрома взрослых наблюдается не всегда. У части больных респираторный дистресс-синдром взрослых переходит в подострую и хроническую фазу.
Подострая фаза характеризуется интерстициальным и бронхо-альвеолярным воспалением.
Хроническая фаза респираторного дистресс-синдрома взрослых — это фаза развития фиброзирующего альвеолита. В альвеолярно-капиллярной базальной мембране разрастается соединительная ткань, мембрана резко утолщается, уплощается. Наблюдается выраженная пролиферация фибробластов и усиленный синтез коллагена (его количество увеличивается в 2-3 раза). Выраженный интерстициальный фиброз может сформироваться уже через 2-3 недели. В хронической фазе наблюдаются также изменения в сосудистом русле легких — запустевание сосудов, развитие микротромбозов. В конечном итоге развиваются хроническая легочная гипертензия и хроническая дыхательная недостаточность.
 [21], [22], [23], [24], [25], [26], [27], [28], [29]
[21], [22], [23], [24], [25], [26], [27], [28], [29]
Симптомы респираторного дистресс-синдрома взрослых
В клинической картине респираторного дистресс-синдрома взрослых принято выделять 4 периода. период — скрытый или период воздействия этиологического фактора. Он продолжается около 24 ч после воздействия этиологического фактора. В этом периоде происходят патогенетические и патофизиологические изменения, но они не имеют никаких клинических и рентгенологических проявлений. Однако часто наблюдается тахипноэ (число дыханий более 20 в минуту).
II период — начальных изменений, развивается в 1-2 сутки от начала действия этиологического фактора. Основными клиническими симптомами этого периода являются умеренно выраженная одышка, тахикардия. При аускультации легких могут определяться жесткое везикулярное дыхание и рассеянные сухие хрипы.
На рентгенограммах легких отмечается усиление сосудистого рисунка, преимущественно в периферических отделах. Эти изменения свидетельствуют о начинающемся интерстициальном отеке легких.
Исследование газового состава крови или не дает отклонений от нормы или выявляет умеренное снижение РаО2.
III период — развернутый или период выраженных клинических проявлений, характеризуется выраженной симптоматикой острой дыхательной недостаточности. Появляется выраженная одышка, в дыхании участвует вспомогательная мускулатура, хорошо видно раздувание крыльев носа и втягивание межреберных промежутков, наблюдается выраженный диффузный цианоз. При аускультации сердца обращают на себя внимание тахикардия и глухость сердечных тонов, значительно снижается артериальное давление.
При перкуссии легких определяется притупление перкуторного звука, больше в задненижних отделах, аускультативно — жесткое дыхание, могут прослушиваться сухие хрипы. Появление влажных хрипов и крепитации указывает на появление жидкости в альвеолах (альвеолярный отек легких различной степени выраженности).
На рентгенограмме легких определяется выраженный интерстициальный отек легких, а также двусторонние инфилыративные тени неправильной облаковидной формы, сливающиеся с корнями легких и друг с другом. Очень часто в краевых отделах средней и нижней долей на фоне усиленного сосудистого рисунка появляются очаговоподобные тени.
Характерным для этого периода является значительное падение РаО2 (менее 50 мм рт.ст., несмотря на ингаляцию кислорода).
IV период — терминальный, он характеризуется выраженным прогрессированием дыхательной недостаточности, развитием выраженной артериальной гипоксемии и гиперкапнии, метаболического ацидоза, формированием острого легочного сердца вследствие нарастающей легочной гипертензии.
Основными клиническими симптомами этого периода являются:
- выраженная одышка и цианоз;
- профузная потливость;
- тахикардия, глухость сердечных тонов, нередко разнообразные аритмии;
- резкое падение артериального давления вплоть до коллапса;
- кашель с отделением пенистой мокроты розового цвета;
- большое количество влажных хрипов разного калибра в легких, обильная крепитация (признаки альвеолярного отека легких);
- развитие признаков нарастающей легочной гипертензии и синдрома острого легочного сердца (расщепление и акцент II тона на легочной артерии; ЭКГ-признаки — высокие остроконечные зубцы Р в отведениях II, III, avF, V1-2, выраженное отклонение электрической оси сердца вправо; рентгенологические признаки повышения давления в легочной артерии, выбухание ее конуса);
- развитие полиорганной недостаточности (нарушение функции почек, что проявляется олигоанурией, протеинурией, цилиндрурией, микрогематурией, повышением содержания в крови мочевины, креатинина; нарушение функции печени в виде легкой желтушности, значительного повышения содержания в крови аланиновой аминотрансферазы, фруктозо-1-фосфаталь-долазы, лактатдегидрогеназы; нарушение функции головного мозга в виде заторможенности, головных болей, головокружения, возможны клинические признаки нарушения мозгового кровообращения).
Исследование газового состава крови выявляет глубокую артериальную гипоксемию, гиперкапнию, исследование кислотно-щелочного равновесия — метаболический ацидоз.
 [30], [31], [32], [33], [34], [35], [36]
[30], [31], [32], [33], [34], [35], [36]
Диагностика респираторного дистресс-синдрома взрослых
В 1990 г. Fisher и Foex предложили следующие диагностические критерии респираторного дистресс-синдрома взрослых:
- нарушение дыхания (выраженная одышка);
- большая работа дыхания, нарастающая ригидность грудной клетки;
- клиническая картина нарастающего отека легких;
- типичная рентгенологическая картина (усиление легочного рисунка, интерстициальный отек легких);
- артериальная гипоксемия (обычно РаО2 меньше 50 мм рт. ст.) и гиперкапния;
- гипертензия в малом круге кровообращения (давление в легочной артерии более 30/15 мм рт. ст.);
- нормальное давление заклинивания легочной артерии (
- рН артериальной крови меньше 7.3.
Программа обследования при респираторном дистресс-синдроме взрослых
- Общий анализ крови, мочи.
- ЭКГ.
- Рентгенография легких.
- Исследование кислотно-щелочного равновесия.
- Исследование газового состава крови: определение РаО2, РаСО2.
 [37], [38], [39], [40], [41], [42], [43]
[37], [38], [39], [40], [41], [42], [43]
Какие анализы необходимы?
Источник
