Ректоцеле код мкб 10
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: N81,6 Ректоцеле.

Дефект мышц промежности с формированием ректоцеле
Описание
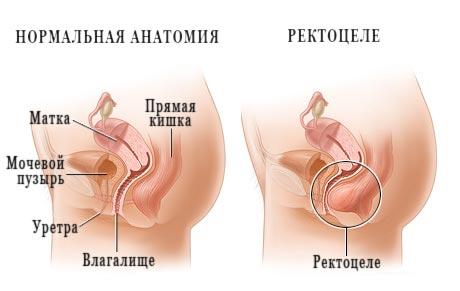
Ректоцеле. Дивертикулоподобное выпячивание стенки прямой кишки по направлению к влагалищу, сопровождающееся расстройством акта дефекации. Ректоцеле может проявляться запорами, чувством неполного опорожнения кишечника, необходимостью давления на промежность, зону ягодиц либо стенку влагалища для опорожнения кишечника. Возможно развитие геморроя, трещины заднего прохода, криптита, параректальных свищей и других осложнений. Ректоцеле диагностируется на основании жалоб, данных осмотра, ректального исследования, ректороманоскопии и проктографии с натуживанием. Лечение – коррекция пищевого поведения, ЛФК, физиотерапия, лекарственная терапия, операция.
Дополнительные факты
Ректоцеле – патологическое состояние, обусловленное пролапсом органов малого таза и проявляющееся выпячиванием стенки прямой кишки во влагалище. Является широко распространенной патологией, составляет 2,5% от общего количества болезней женских половых органов. Ректоцеле обычно выявляется у пациенток, перенесших тяжелые роды. Может также возникать в результате ожирения, слабости мышц тазового дна, чрезмерных физических нагрузок, врожденных аномалий органов малого таза и гинекологических заболеваний.
С возрастом вероятность возникновения ректоцеле увеличивается. Патология сопровождается расстройством эвакуаторной функции кишечника, при этом степень расстройства акта дефекации напрямую зависит от выраженности ректоцеле. В тяжелых случаях испражнение без дополнительной помощи (выдавливания фекальных масс через стенку влагалища) становится невозможным, развиваются другие проктологические и гинекологические заболевания. Лечение проводят специалисты в сфере проктологии и гинекологии.
Причины
Ректоцеле представляет собой состояние, при котором часть прямой кишки выпячивается в сторону влагалища и постепенно пролабирует его стенку, образуя мешкообразный карман, в котором задерживаются фекальные массы. Причинами ректоцеле становятся различные процессы, вызывающие нарушение взаиморасположения органов малого таза и ослабление мышц малого таза. Первое место в списке таких причин, по мнению большинства специалистов, занимают тяжелые роды, сопровождающиеся чрезмерной пиковой нагрузкой органов малого таза и мышц тазового дна.
Наряду с пиковыми нагрузками важную роль в ослаблении мышц данной анатомической области и развитии ректоцеле могут играть менее интенсивные повторяющиеся нагрузки, возникающие у пациенток, страдающих ожирением, и больных, постоянно выполняющих тяжелую физическую работу. Иногда из-за постоянного кашля, сопровождающегося резким повышением давления на органы и мышцы малого таза, ректоцеле возникает у людей, страдающих хроническим бронхитом. Гинекологические заболевания и врожденные пороки развития, способствующие изменению расположения тазовых органов относительно друг друга, еще больше повышают вероятность развития ректоцеле. Из-за естественного возрастного ослабления мышц тазового дна ситуация усугубляется по мере старения, что объясняет частое развитие ректоцеле у пожилых.
Выпячивание прямой кишки является причиной расстройства акта дефекации и развития тяжелых запоров. Пациентке с ректоцеле приходится сильнее тужиться, чтобы опорожнить кишечник. Давление в кишке во время дефекации все больше возрастает, это влечет за собой увеличение выпячивания и дальнейшее прогрессирование патологии. В конечном итоге ректоцеле достигает степени, при которой эффективность консервативных мероприятий все больше снижается, единственным способом восстановить нормальные анатомические взаимоотношения между органами малого таза и наладить акт дефекации становится оперативное вмешательство.
Классификация
С учетом симптоматики проктологи выделяют следующие степени ректоцеле:
• 1 степень. Жалоб нет, акт дефекации не нарушен. При ректальном исследовании пальпируется выпячивание передней стенки прямой кишки небольшого размера. Из-за отсутствия жалоб пациенты не обращаются к врачу, ректоцеле становится случайной находкой при проведении обследования по другим поводам.
• 2 степень. Больные ректоцеле жалуются на трудности во время дефекации и ощущение неполного опорожнения кишечника. При ректальном исследовании выявляется мешкообразный карман, доходящий до границы преддверия влагалища. Иногда в выпячивании обнаруживаются остатки фекальных масс.
• 3 степень. Пациентки с ректоцеле жалуются на выраженные затруднения дефекации и необходимость давления на стенку влагалища для успешного отхождения фекальных масс. Передняя стенка прямой кишки и задняя стенка влагалища больной ректоцеле выпячиваются за пределы половой щели. В выпячивании содержится кал, иногда – каловые камни. Отмечаются склеротические изменения стенки влагалища, у некоторых пациенток определяется изъязвление.
С учетом уровня поражения различают следующие виды ректоцеле: низкое (сопровождается изменениями сфинктера), среднее (проявляется образованием мешковидного выпячивания над сфинктером), высокое (сопровождается образованием кармана в верхней части влагалища).
Симптомы
Клиническая картина ректоцеле развивается постепенно. Вначале дефекация становится менее регулярной, возникает склонность к запорам, появляется чувство неполного опорожнения либо постороннего тела в области прямой кишки. По мере усугубления симптоматики пациентка с ректоцеле все чаще вынуждена принимать слабительные средства или использовать клизмы. Искусственная стимуляция акта дефекации способствует усугублению существующей патологии. Ректоцеле прогрессирует.
Диагностика
Диагноз ректоцеле выставляют с учетом характерной симптоматики, данных осмотра промежности и перианальной области, гинекологического исследования, ректального исследования, эндоскопии и радиологических диагностических методик. При осмотре области ануса у больных ректоцеле могут выявляться анальные трещины и увеличенные геморроидальные узлы. При недержании кала в области анального отверстия видны следы фекальных масс и участки раздражения. При проведении гинекологического и ректального исследования пациентку с ректоцеле просят натужиться. При натуживании стенка кишки выпячивается во влагалище. Врач определяет размер и расположение выпячивания (высокое, среднее, низкое), отмечает наличие либо отсутствие содержимого ректоцеле (кал, каловые камни) оценивает толщину влагалищной перегородки и состояние мышц тазового дна.
В процессе ректороманоскопии у больных ректоцеле обнаруживается характерный карман в области передней стенки прямой кишки. Для более точной оценки выраженности расстройства акта дефекации и степени ректоцеле назначают дефекографию (эвакуаторную проктографию). Густую бариевую взвесь вводят в кишку, а потом выполняют серию снимков во время акта дефекации. Иногда радиологическое исследование заменяют магнитно-резонансной дефекографией.
Дифференциальная диагностика
Дифференциальную диагностику ректоцеле осуществляют с грыжами прямокишечно-влагалищной перегородки.
Лечение
Лечение ректоцеле 1 степени консервативное. При 2 и 3 степени заболевания используются комбинированные методики, включающие в себя хирургическое вмешательство, пред- и послеоперационные консервативные мероприятия, направленные на устранение запоров, восстановление кишечной перистальтики и улучшения эвакуации содержимого из прямой кишки. Обязательной частью лечения ректоцеле является диета, предусматривающая увеличение количества грубой растительной клетчатки (для стимуляции моторной функции кишечника) и достаточное количество воды (для обеспечения мягкости фекальных масс).
Для восстановления регулярности акта дефекации больным ректоцеле назначают мягкие слабительные средства осмотического действия. Для коррекции состава кишечной микрофлоры применяют комбинированные пробиотики. Для нормализации моторной функции кишечника используют прокинетики (домперидон и его аналоги). Медикаментозную терапию ректоцеле дополняют физиопроцедурами и специальными комплексами ЛФК, направленными на укрепление мышц тазового дна.
Консервативная терапия позволяет замедлить развитие болезни, но не может обеспечить полное выздоровление. Единственным радикальным способом лечения ректоцеле является операция. Все хирургические вмешательства при данной патологии можно разделить на две группы: направленные на устранение кармана, образованного прямой кишкой, и имеющие целью укрепление перегородки между влагалищем и прямой кишкой. Для коррекции ректоцеле используется доступ через влагалище, прямую кишку, промежность либо переднюю брюшную стенку.
В процессе операции врач ушивает и фиксирует переднюю стенку кишки, осуществляет укрепление ректовагинальной перегородки и проводит мероприятия по восстановлению сфинктера. При комбинированной патологии, наряду с ректоцеле включающей в себя геморрой, трещину заднего прохода, цистоцеле либо полипы прямой кишки, выполняют комбинированное хирургическое вмешательство, направленное на устранение всех имеющихся нарушений. Операции могут проводиться как традиционным способом, так и с использованием эндоскопического оборудования. В ходе лечебной эндоскопии больной ректоцеле устанавливают сетчатый имплантат, укрепляющий ректовагинальную перегородку и препятствующий выпячиванию прямой кишки во влагалище. В пред- и послеоперационном периоде назначают ЛФК, физиотерапию, пробиотики и прокинетики.
При наличии противопоказаний к оперативному вмешательству пациенткам с 2 и 3 степенями ректоцеле рекомендуют использовать пессарий – специальное приспособление, которое вводят во влагалище для поддержания правильного положения органов малого таза. При своевременном начале лечения прогноз достаточно благоприятный. В список мероприятий по предотвращению развития ректоцеле включают исключение чрезмерных физических нагрузок, сбалансированную диету, регулярное наблюдение за пациентками во время беременности, своевременное лечение возникающих нарушений, адекватное родовспоможение и специальные комплексы ЛФК для укрепления мышц тазового дна.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: N81.6
МКБ-10 / N00-N99 КЛАСС XIV Болезни мочеполовой системы / N80-N98 Невоспалительные болезни женских половых органов / N81 Выпадение женских половых органов
Определение и общие сведения[править]
Ректоцеле (rectocele: лат. rectum — прямая кишка; греч. kele — выпячивание, грыжа, припухлость) представляет собой дивертикулоподобное выпячивание стенки прямой кишки в сторону влагалища (переднее ректоцеле) и/или по задней полуокружности кишки (заднее ректоцеле). Переднее ректоцеле может быть представлено как изолированная форма или в сочетании с задним ректоцеле и внутренней инвагинацией прямой кишки.
Классификация
По уровню дефекта ректовагинальной перегородки различают:
— нижнее ректоцеле — локализовано в нижней трети влагалища;
— среднее ректоцеле — локализовано в средней трети влагалища;
— высокое ректоцеле — локализовано в верхней трети влагалища.
По выраженности анатомических изменений различают три степени ректоцеле:
1. 1-я степень — ректоцеле определяется лишь при пальцевом исследовании прямой кишки как небольшой карман передней стенки прямой кишки;
2. 2-я степень — выпячивание прямой кишки во влагалище доходит до его преддверия;
3. 3-я степень — выпячивание передней стенки прямой кишки выходит за пределы влагалища
Этиология и патогенез[править]
Риск развития ректоцеле увеличивают:
— тяжелые физические нагрузки;
— хронический запор;
— хронические заболевания дыхательной системы;
— избыточный вес;
— изменение конфигурации позвоночника;
— беременность;
— осложненное течение родов;
— гистерэктомия;
Кесарево сечение снижает риск возникновения ректоцеле.
Клинические проявления[править]
По данным литературы, ректоцеле обнаруживают у 40-80% женщин, не предъявляющих жалобы на свое состояние, т.е. без клинических проявлений.
В других случаях ректоцеле отмечаются нарушением опорожнения прямой кишки с развитием синдрома обструктивной дефекации. Синдром выражается следующими признаками:
— затруднением дефекации, сопровождающимся длительным натуживанием;
— ощущением неполного опорожнения прямой кишки;
— применением ручного пособия для опорожнения прямой кишки.
Кроме нарушения опорожнения прямой кишки, возникает диспареуния, что нарушает сексуальную функцию пациенток
Ректоцеле: Диагностика[править]
Диагностика ректоцеле начинается со сбора анамнеза, во время которого выясняют историю возникновения запора и особенности опорожнения прямой кишки.
Инструментальное обследование с использованием рентгенологических и физиологических методов позволяет определить степень выраженности синдрома опущения промежности, наличие сопутствующих ректоцеле признаков синдрома опущения промежности (внутреннюю инвагинацию, сигмоцеле, диссинергию тазовых мышц), а также функциональное состояние толстой кишки.
Эвакуаторная проба — исследование, которое позволяет подтвердить наличие нарушения эвакуации из прямой кишки. Для выполнения данного теста в прямую кишку вводится латексный баллончик, который заполняется 100-120 мл жидкости. После этого в положении сидя на унитазе пациентку просят потужиться. Если баллончик выталкивается из прямой кишки, проба считается положительной, что соответствует норме. Если баллончик остается в кишке, проба отрицательная, что свидетельствует о наличии нарушения эвакуаторной функции прямой кишки и определяет консервативную тактику лечения.
Профилометрия определяет исходное состояние ЗАПК (запирательный аппарат прямой кишки), которое может изменяться после хирургического лечения ректоцеле, особенно с применением трансанального доступа.
Исследование пассажа по толстой кишке имеет значение для выявления медленно-транзитных запоров, которые могут быть одним из пусковых механизмов развития ректоцеле. Существуют разные методики данного исследования, включая использование радиоизотопных маркеров. Однако все они проводятся по одинаковой схеме: после приема контрастного вещества через рот осуществляют ежедневный рентгенологический контроль над его продвижением по толстой кишке, что позволяет оценить моторно-эвакуаторную функцию различных ее отделов. Исследование проводят на фоне обычного для пациента режима питания, а также обращают внимание на наличие или отсутствие стула во время диагностической процедуры. В норме кишка полностью опорожняется от контрастной взвеси в течение 48-72 ч. Время транзита свыше 72 ч говорит о нарушении функции кишки. В функционально скомпрометированных отделах стаз контрастного вещества может превышать 96 ч, что определяется при прочтении рентгенологических снимков
Дифференциальный диагноз[править]
Ректоцеле: Лечение[править]
Консервативное лечение
Пациенткам с ректоцеле без клинических проявлений специального лечения не требуется. Для них целесообразны контрольные осмотры для динамического наблюдения, а также назначение гимнастических упражнений, укрепляющих мышцы тазового дна (гимнастика Кегеля).
У женщин с ректоцеле в сочетании с клиническими признаками нарушения опорожнения прямой кишки лечение следует начинать с консервативных мероприятий, заключающихся в подборе режима питания с включением в рацион высоковолокнистых продуктов и большого количества жидкости.
Ежедневный прием 25 г волокон увеличивает частоту стула у пациентов с хроническим запором. Доказано, что употребление жидкости до 1,5-2,0 л в день увеличивает частоту стула и снижает необходимость в приеме слабительных средств у пациентов, соблюдающих высокошлаковую диету.
Консервативное лечение функциональных нарушений толстой кишки всегда должно предварять хирургические мероприятия по поводу ректоцеле.
В тех случаях, когда функцию кишки не удается улучшить с помощью режима питания, следует использовать слабительные средства и прокинетики.
Макрогол образует водородные связи с молекулами воды в просвете кишки, увеличивает содержание жидкости в химусе, стимулирует механорецепторы и улучшает перистальтику кишечника. Рекомендуется ежедневный прием 20 г макрогола.
Прукалоприд — прокинетик, селективный антагонист 5-НТ4-серотониновых рецепторов, что объясняет его действие на моторику кишечника. Рекомендуемая доза — 2 мг в день.
Сочетание препаратов, увеличивающих объем кишечного содержимого (макрогол) и усиливающих кишечную перистальтику (прукалоприд), часто дает эффект в лечении хронического запора.
Оправданно также применение биологических добавок на основе семян подорожника и лактулозы.
Лактулоза оказывает осмотическое, слабительное действие, стимулирует размножение молочно-кислых бактерий и усиливает перистальтику толстой кишки. Максимальная доза для взрослых — 60 мл/сут. Кратность приема может составлять 12 (реже 3) раз в день. Курс лактулозы назначают на 1-2 мес, а при необходимости и на более длительный срок. Отменяют препарат постепенно под контролем частоты и консистенции стула.
Сравнительная оценка действия мукофалька (фитомуцила) и лактулозы в рамках проспективного нерандомизированного исследования показала, что мукофальк — более эффективное средство, которое обеспечивает лучшую консистенцию стула и дает меньше побочных реакций по сравнению с лактулозой и другими слабительными .
Кроме указанных препаратов, для улучшения функции толстой кишки могут применяться другие слабительные средства, такие как магния гидроксид, бисакодил и т.д
Пациенткам, у которых ректоцеле выявляется на фоне диссинергии мышц тазового дна, назначается проведение биофидбек-терапии:
Методика. Пациентке в положении на боку в задний проход вводится датчик. При выполнении волевых сокращений сфинктера показатели давления в анальном канале трансформируются в акустические или визуальные сигналы, отраженные на мониторе. Анализируя эти сигналы, пациентка учится контролировать мышечные сокращения и изменять их с помощью волевых усилий, тем самым улучшая функцию опорожнения прямой кишки. Упражнения выполняются 15-30 раз. Курс 10-15 сеансов.
Положительный эффект от проведения биофидбек-терапии, по разным данным, составляет 35-90%. Отмечается также стойкость достигнутого эффекта. Сообщается о пациентах, способных с помощью волевых усилий эвакуировать баллончик объемом 50 мл через 6 и 12 мес после лечения.
Показания к хирургическому лечению
Даже после проведенного консервативного лечения, не давшего положительного эффекта, у хирурга должны оставаться сомнения в необходимости хирургического лечения ректоцеле. Эти сомнения обусловлены тем, что синдром обструктивной дефекации, который диагностируется наряду с ректоцеле, может быть результатом различных проблем, разрешение которых невозможно только хирургическим путем.
Показания к хирургическому лечению устанавливаются в тех случаях, когда:
— пациентку субъективно беспокоят ощущения давления на влагалище и присутствие «мешка» во влагалище;
— опорожнение прямой кишки производят только с помощью ручного вспоможения, и даже это не приносит удовлетворения от дефекации;
— все проводимые мероприятия, направленные на улучшение опорожнения прямой кишки (соблюдение режима питания, применение слабительных препаратов, биофидбек-терапия), не дали положительного результата;
— по данным дефекографии, вектор движения каловых масс направлен в сторону ректоцеле, и остаточный объем контраста в кишке превышает 30%;
— по данным обследования, ректоцеле сочетается с внутренней инвагинацией прямой кишки с клинической картиной недостаточности анального сфинктера.
Крайне важное значение имеет проведение перед операцией подробной беседы о предстоящем лечении.
Хирургическое лечение
Для лечения ректоцеле предложено более 30 способов операций и их модификаций. Все вмешательства направлены на укрепление передней стенки прямой кишки и ликвидацию дивертикулоподобного выпячивания и отличаются друг от друга хирургическими доступами.
Профилактика[править]
Профилактика ректоцеле состоит в устранении факторов риска развития заболевания: повышенного внутрибрюшного давления, профилактика послеродовых осложнений, адекватное выполнение акушерских и гинекологических пособий.
Прочее[править]
Прогноз
В результате хирургического лечения ректоцеле ликвидации или уменьшения размера дивертикулоподобного выпячивания передней стенки прямой кишки удается достигнуть у 90% пациенток.
Однако почти у половины оперированных не отмечается прямой корреляционной зависимости между анатомическими и функциональными результатами хирургического лечения. Независимо от метода оперативного лечения, улучшение функциональных результатов в течение первого года после хирургической коррекции ректоцеле регистрируется почти у 90% пациенток, однако с течением времени этот показатель снижается и достигает 50% в отдаленном послеоперационном периоде.
Источники (ссылки)[править]
Клинические рекомендации. Колопроктология [Электронный ресурс] / под ред. Ю.А. Шелыгина — М. : ГЭОТАР-Медиа, 2015. — https://www.rosmedlib.ru/book/ISBN9785970434239.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
