Регрессирующая беременность код мкб
Беременность регрессирует. В медицине это значит, что внутриутробное развитие плода прекращается. Патологическое состояние, когда плод погибает внутри женщины, но отслойки плаценты не происходит, как и выкидыша. Подобное состояние крайне опасно для здоровья женщины. Если произошла такая ситуация, то срочно требуется вмешательство медиков.
Медицинская терминология
Сегодня все чаще можно услышать из уст представителей медицины или заметить записи в истории болезни «регрессирующая беременность». Это не что иное, как неразвивающаяся или замершая беременность.
Регрессирующая беременность по МКБ-10 указывается гинекологом в истории болезни пациентки, в связи с принятой международной классификацией болезней 10-го пересмотра для кодирования заболеваний и патологических процессов.
Другое название патологии – несостоявшийся выкидыш, что отражает картину наиболее ясно.

Код регрессирующей беременности по МКБ-10 нужно указывать следующим образом:
- O02.0 Погибшее плодное яйцо и непузырный занос.
- O02.1 Несостоявшийся выкидыш. Ранняя гибель плода с задержкой в матке.
Статистика
Согласно данным официальной статистики, частота регрессирующей беременности составляет до 20 % от общего числа. Другими словами, каждая пятая беременная женщина сталкивается с регрессом.
Из числа всех зарегистрированных выкидышей на ранних сроках до 12-ти недель, количество регрессов варьируется от 45 до 85 %.
Регрессирующее желтое тело
Овуляция – это сложный процесс. Яйцеклетки созревают в образованиях круглого тела, называются они фолликулы. Их количество определено еще при внутриутробном развитии девочки.
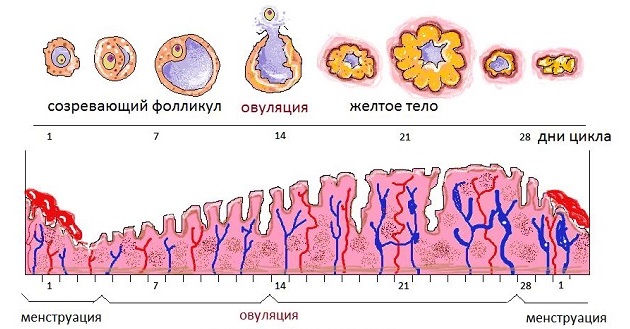
Каждый месяц развивается до 10-ти пузырьков, среди которых только один достигает нужных размеров, называется он доминирующий фолликул. Регрессирующие пузырьки начинают уменьшаться.
Что происходит после овуляции?
Завершив овуляцию, фолликул преобразуется в желтое тело. Вышедшая яйцеклетка образует желтое тело в яичнике.
Это образование развивается в несколько этапов, и отсутствие наступления беременности значит, что это желтое тело, регрессирующее в яичнике, уже не определить.
Или наоборот, после зачатия желтое тело сохраняется на продолжительное время. Ведь главная его задача в организме женщины – гормональная поддержка беременности. А потом функция регрессирующего желтого тела кончается. Тем не менее, оно сопровождает формирование плода до 12-14 недель развития, пока формируется плацента. И только потом, спустя этот срок, когда его функции на себя возьмет плацента, регрессирующее желтое тело на УЗИ уже не возможно будет определить.
В случае с несостоявшимся выкидышем плод погибает по причине недостаточности выработки прогестерона – главного гормона беременности. В этом случае регрессирующее желтое тело уже не способно поддерживать текущую беременность.
Причины регрессов
К сожалению, выяснить первопричину внутриутробной гибели плода получается не каждый раз. Довольно часто слишком много влияющих моментов оказываются виноватыми в сложившейся ситуации. Огласить предполагающую причину можно, но только после тщательного гинекологического осмотра и анализов.
Ниже перечислены основные предпосылки, которые способны повлиять остановку развития жизни плода.
Генетические аномалии
Генетическая наследственность – наиболее частая причина, провоцирующая регресс на ранних сроках. В случае поломки генетического материала эмбрион погибает в промежуток до восьми недель. К этому времени начинают закладываться основные органы эмбриона, происходит формирование мягких тканей. Перемены в хромосомном наборе всегда отрицательно сказываются на развитии, в том числе может стать причиной гибели плода. Как бы грубо это ни звучало, но регресс на ранних сроках – это природный отбор. Так как аномалии, развивающиеся до восьми недель, как правило, несовместимы с жизнью. Таким способом природа избавляется от нежизнеспособного плода.
Отклонение в генетическом коде эмбриона может быть случайностью, а может наследоваться от родителей. Первый вариант говорит о неизвестном пока науке сбое на этапе деления клеток эмбриона, что и провоцирует развитие пороков. Факторы, которые влияют на возникновение дефектов:
- контакт беременной женщины с вероятно небезопасными элементами для плода;
- ионизирующее излучение;
- загрязненная окружающая среда;
- прием фармацевтических препаратов определенного ряда (тератогены).
Все перечисленные факторы оказывают влияние лишь единожды, то есть плод погибает только в рамках текущей беременности. Женщина в будущем имеет все шансы благополучно выносить и родить малыша без осложнений и отклонений в развитии.

Другую сторону принимает ситуация, если генетическая аномалия передается по наследству от мамы или папы. Такое стечение обстоятельств изначально закладывает в эмбрион неполноценный генетический код. При наличии генетических патологий возрастает угроза возобновления регрессов или изменения числа хромосом у рожденного ребенка в будущем. Паре рекомендована консультация генетика.
Патология гемостаза
Дефект системы чаще проявляется после 12-ти недель. Патологический порок свертывающей системы крови может быть врожденным и приобретенным. Носительство генов тромбофилии провоцирует формирование микротромбов в области закрепления плодного яйца к оболочке матки. В этом случае эмбрион не способен присоединиться, и нарушается его питание, что, в свою очередь, приводит в гибели плода. Определить нарушения в работе гемостаза можно. Для этого нужно заранее сдать анализ на гемостазиограмму.
К счастью, не все генетические отклонения способны спровоцировать гибель плода. Тем не менее, вероятность замершей беременности увеличивается если:
- у пациентки имеются сосудистые заболевания (если они не диагностированы, это не говорит об их отсутствии);
- курение будущей мамы.
В некоторых ситуациях женщины никогда в жизни не узнают о присутствии патологии гемостаза, потому что легко вынашивают не одну беременность.
Инфекции
Поражают плод на сроке от шести до девяти недель. Наивысшую степень угрозы для жизни эмбриона представляют следующие инфекции:
- хламидиоз;
- краснуха;
- токсоплазмоз;
- цитомегаловирусная инфекция (ЦМВ);
- герпес.

Некоторый ряд инфекционных агентов может присутствовать в организме представительницы слабого пола длительное время до наступления зачатия и даже всю жизнь. В этом случае инфекция не так серьезна, как впервые попавшие вирусы в организм матери в период вынашивания ребенка. Тем не менее, обострение хронического заболевания также способно послужить причиной неблагоприятного исхода.
Заболевания органов малого таза
Также представляют опасность для жизни плода и будущей мамы. Воспалительные процессы органов малого таза могут спровоцировать регресс, например, эндометрит.
Данное патологическое состояние вызывает поражение эндометрия матки. В случае обширного поражения оплодотворенная яйцеклетка не способна найти места для прикрепления, но все же внедряется в воспаленную слизистую. Отсутствие полноценного питания эмбриона приводит к его объяснимой гибели. Что интересно, риск развития эндометрита и следующего регресса увеличивается вследствие аборта или выкидыша.
Нарушения гормонального характера
Поражает плод по большей части на сроке до 12-ти недель. Из данных статистики подтверждено, что во время регрессирующей беременности происходит нарушение метаболизма прогестерона. Недостаток гормона приводит к изменениям в эндометрии. В результате нарушается процесс прикрепления яйцеклетки к стенке матки и зародыш недополучает питания. Подобное стечение обстоятельств и приводит к гибели плода.
Значительную роль в прогрессировании патологии имеет дефицит гормонов щитовидной железы или их переизбыток, что тоже приводит в гибели плода. Повышенные показатели мужских гормонов-андрогенов тоже провоцируют неутешительный конец.
Аутоиммунные заболевания
Становятся первопричиной замершей беременности на любом сроке. Состояние, когда формируются враждебные антитела, называют аутоиммунным заболеванием.
Антитела воздействуют на собственные клетки человека, разрушая их и блокируя нормальную работу функций организма. Они способны проникнуть сквозь плаценту и повлиять на жизнь плода.
Анатомические аномалии
Провоцируют остановку развития беременности на сроке от 6 до 12-ти недель. Исключительная причина регрессирующей беременности – порок развития матки, что провоцирует произвольный выкидыш.
Симптоматика
Остановка развития плода может случиться на любом сроке. Тем не менее, 85 % зарегистрированных регрессов происходит до 12-ти недель. Во II и III триместре беременности возможность регресса существенно падает.

Симптомы или признаки замершей беременности обладают своими отличительными характеристиками.
Первые изменения, которые случаются с женщиной при наступлении регресса – это исчезновение абсолютно всех показателей беременности: отступает тошнота, исчезает рвота, грудь уменьшается и становится мягкой на ощупь. Однако эмоциональные скачки и упадок сил сопровождают женщину еще продолжительное время.
На поздних сроках вынашивания, когда малыш уже активно двигается, происходит затишье. Плод перестает шевелиться на некоторое время. К сожалению, в промежуток времени с 16-й по 28-ю неделю перемещения плода не настолько сильны и отчетливы. По этой причине женщина не всегда способна своевременно обнаружить тревожные сигналы и устремиться за помощью. При нахождении в матке мертвого плода на протяжении более четырех недель у женщины наблюдаются симптомы:
- головокружение;
- лихорадка;
- упадок сил.
Как описывалось выше, внешние перемены в молочных железах происходят на четвертый день. Отличительные признаки проявляются только в случаях регресса на ранних сроках. Несостоявшийся выкидыш на сроке после 24-х недель характеризуется выделением молозива.
Еще одна характерная особенность, свидетельствующая о регрессе – кровянистые выделения из влагалища, сопровождающиеся тянущими болевыми ощущениями в нижней области живота, как при менструации.

Выделения начинаются через 2-4 недели после фактического регресса, могут быть обильными или малозначительными. Объем кровопотерь зависит от процесса и срока беременности. Организм женщины стремится самостоятельно освободиться от фрагментов погибшего плода. Но патология регресса не позволяет организму произвести полную отслойку плаценты. Что опасно обильным кровотечением, остановить которое можно лишь в больнице. Самый неблагоприятный исход при игнорировании медицинской помощи – инфицирование и сепсис.
Диагностирование
Если у женщины появились сомнения и подозрения на замершую беременность, нужно незамедлительно обратиться к гинекологу. Проведя тщательный осмотр, врач поставит диагноз и объяснит дальнейшие действия пациентке.
Гинеколог, при совершении осмотра пациентки на гинекологическом кресле, сосредоточивает внимание на объемы матки. Если она уменьшена, то орган не отвечает предполагаемому сроку беременности.
Лабораторные исследования
Подтвердить или исключить диагноз регрессирующей беременности способны лабораторные анализы:
- Кровь на ХГЧ. Анализ на гормон, отражает протекание беременности. При регрессе содержание ХГЧ примерно в пять раз занижено. В норме гормон начинает вырабатываться уже по истечении суток после закрепления оплодотворенной яйцеклетки к стенкам матки.
- Кровь на прогестерон. Определение концентрации прогестерона в крови пациентки имеет смысл только в том случае, когда исследование при беременности проводили неоднократно. Так как прогестерон при регрессии падает незначительно, примерно в 1,5 раза, но все равно продолжает оставаться на высоком уровне.
- АФП. Диагностика АФП исполняет значимую роль в случае с замершей беременностью на сроках после 12-ти недель. После трех суток с момента гибели плода диагностируется наивысшая концентрация уровня в крови.
- Ультразвуковая диагностика (УЗИ). На сегодняшний день это один из высокоточных методов диагностирования регрессирующей беременности. Вовремя проведенное УЗИ позволяет зафиксировать умерший плод задолго до появления клинической картины.
В случае регресса по итогам УЗИ вероятны следующие результаты на сроке до 12-ти недель:
- не определяется зародыш;
- объемы плодного яйца не отвечают сроку беременности.
После 12-ти недель о регрессе подтверждают следующие особенности:
- отклонение от нормы размеров плода в соответствии со сроком;
- деформирование головы плода;
- отсутствие серединных структур тканей головного мозга;
- искажение позвоночника.
На любом сроке о гибели плода свидетельствует отсутствие сердцебиения. Данный характерный признак наиболее точно дает возможность диагностировать регресс.
Осложнения
Замершая беременность всегда может спровоцировать обильное кровотечение, угрожающее здоровью и жизни женщины. При обнаружении любых, даже незначительных кровяных выделений из влагалища в период беременности желательно как можно скорее направиться за медицинской помощью для выявления причины подобного состояния – посетить гинеколога или вызвать скорую помощь.
Продолжительное нахождение мертвого плода внутри женщины вызывает развитие инфекции. В будущем воспалительный процесс способен перейти на органы малого таза и брюшины. Несостоявшийся выкидыш, без оказания своевременной медицинской помощи, способен повлечь за собой сепсис и летальный исход.
Лечение
Когда беременность регрессирует – это значит, что самостоятельный выход плодного яйца сведен к минимуму. Несмотря на гибель плода, женский организм не спешит от него избавляться. Чтобы избежать последствий для здоровья и жизни, при подозрении или диагностировании гибели плода женщину необходимо госпитализировать в гинекологический стационар. Задача медиков – освободить организм женщины от фрагментов погибшего плодного яйца и уменьшить риск развития осложнений. Способ лечения всегда зависит от срока, на котором произошел регресс.
I триместр
На ранних сроках всегда используют оперативное вмешательство. Конструктивное лечение при такой патологии неэффективное.
До 16-ти недель погибший плод эвакуируют из матки женщины. Операцию проводят под общей или местной анестезией.

После завершения удаления плодного яйца проводят выскабливание полости матки. Материал, полученный в ходе выскабливания, посылают на гистологическое исследование. В определенных случаях оперирующий доктор предлагает провести генетическое исследование материала. В каких случаях рекомендовано данное исследование:
- регресс на ранних сроках;
- не первый случай;
- наследственные генетические заболевания одного или обоих родителей.
Затем, закончив все манипуляции по очистке, женщине выполняют контрольное УЗИ для исключения фрагментов плодного яйца в полости матки.
II/III триместр
После 16-ти недель при диагностировании замершей беременности используют два способа лечения:
- интраамниональное введение веществ (хлорида натрия или простагландинов);
- применение простагландинов в совокупности с антипрогестагенами.
Подбор того или иного метода совершается в результате особенностей протекания процесса.
Последствия
Пройдя через регрессирующую беременность, редко когда женщина не сталкивается с последствиями, сказывающимися на здоровье. Проблемы, которые беспокоят многих:
- Основная сложность, которая поджидает женщину после выполнения чисток и лечения – воспалительный процесс в полости матки. Зачастую, воспаление перерастает в хронический эндометрит. Состояние характеризуется мажущими кровяными выделениями, независимыми от цикла. Не исключено сопровождение выделений тазовыми болями. Подобное состояние значительно усложняет жизнь и становится предпосылкой подорванного здоровья в будущем.
- Сбои в менструальном цикле и гормональные нарушения – это еще одно неприятное последствие перенесенной замершей беременности. Внезапные скачки уровня гормонов ведут к тому, что организм не способен собственными силами восстановиться, и неполноценная работа яичников становится причиной развития бесплодия.
Реабилитация
Чтобы понизить вероятность возникновения инфекции и эндометрита после выскабливания или других способов удаления остатков плода, определяют антибиотики курсом на пять-семь дней, как антибактериальную терапию.

Сразу после перенесенного регресса женщине нужно приступить к использованию КОК (комбинированные оральные контрацептивы) сроком, как минимум, на три месяца, для восстановления подорванного гормонального фона и исключения ранней, нежелательной для истощенного организма, беременности.
Общие советы по скорейшему восстановлению:
- Полноценный отдых и здоровый сон.
- Питание, содержащее овощи и фрукты.
- Отказ от вредных привычек.
- Умеренная энергичность, например, пешие прогулки.
- Курсовой прием витаминно-минеральных комплексов.
Если того требует ситуация, женщине и ее партнеру рекомендована профессиональная консультация генетика и эндокринолога до планирования последующей беременности.
Источник
Коды, включенные в эту главу, должны использоваться для условий, связанных или усугубляемых беременностью, родами или послеродовым периодом (материнские причины или акушерские причины).
Исключены:
- внешние причины (для смертности) (V01-Y89)
- травмы, отравления и другие последствия воздействия внешних причин (S00-T88.1, T88.6-T98)
- психические расстройства и расстройства поведения, связанные с послеродовым периодом (F53.-)
- акушерский столбняк (A34)
- послеродовой некроз гипофиза (E23.0)
- послеродовая остеомаляция (M83.0)
- наблюдение за течением:
- беременности у женщины, подвергающейся высокому риску (Z35.-)
- нормальной беременности (Z34.-)
Этот класс содержит следующие блоки:
- O00-O08 Беременность с абортивным исходом
- O10-O16 Отеки, протеинурия и гипертензивные расстройства во время беременности, родов и в послеродовом периоде
- O20-O29 Другие болезни матери, преимущественно связанные с беременностью
- O30-O48 Медицинская помощь матери в связи с состоянием плода, амниотической полости и возможными трудностями родоразрешения
- O60-O75 Осложнения родов и родоразрешения
- O80-O84 Родоразрешение
- O85-O92 Осложнения, связанные преимущественно с послеродовым периодом
- O94-O99 Другие акушерские состояния, не классифицированные в других рубриках
последние изменения: январь 2010
Исключена: продолжающаяся беременность при многоплодном зачатии после аборта одного или более чем одного плода (O31.1)
С рубриками O03-O06 используются следующие четвертые знаки:
Примечание. Понятие «неполный аборт» включает задержку продуктов зачатия после аборта.
.0 Неполный, осложненный инфекцией половых путей и тазовых органов
С состояниями, указанными в O08.0
.1 Неполный, осложненный длительным или массивным кровотечением
С состояниями, указанными в O08.1
.2 Неполный, осложненный эмболией
С состояниями, указанными в O08.2
.3 Неполный, с другими или неуточненными осложнениями
С состояниями, указанными в O08.3-O08.9
.4 Неполный, осложненный
.5 Полный или неуточненный, осложненный инфекцией половых путей и тазовых органов
С состояниями, указанными в O08.0
.6 Полный или неуточненный, осложненный длительным или массивным кровотечением
С состояниями, указанными в O08.1
.7 Полный или неуточненный, осложненный эмболией
С состояниями, указанными в O08.2
.8 Полный или неуточненный, осложненный, с другими или неуточненными осложнениями
С состояниями, указанными в O08.3-O08.9
.9 Полный или неуточненный, без осложнений
Примечание. Рубрики O24.- и O25 включают перечисленные ниже состояния, даже если они возникли во время родов или в послеродовом периоде.
Исключены:
- медицинская помощь матери в связи с состоянием плода, амниотической полости и возможными трудностями родоразрешения (O30-O48)
- болезни матери, классифицированные в других рубриках, но осложняющие беременность, роды и послеродовой период (O98-O99)
При использовании этих рубрик следует руководствоваться рекомендациями и правилами кодирования заболеваемости, изложенными в т. 2.
Примечание. В рубрики O88.-, O91.- и O92.- включены перечисленные ниже состояния, даже если они возникают во время беременности и родов.
Исключены:
- психические расстройства и расстройства поведения, связанные с послеродовым периодом (F53.-)
- акушерский столбняк (A34)
- послеродовая остеомаляция (M83.0)
Примечание. При использовании рубрик O95-O97 следует руководствоваться правилами кодирования смертности и рекомендациями, изложенными в ч. 2.
Источник
