Реферат синдром ночного апноэ что это
(эпидемиология, патогенез, клиника, диагностика)
В
настоящее время одним из приоритетных направлений медицины сна является изучение нарушений дыхания во сне. Это обусловлено не только высокой распространенностью и потенциальной летальностью заболевания, но и возможностью быстрого и чрезвычайно эффективного лечения с помощью специально разработанных приборов. Кроме того, уникальность ситуации заключается в том, что возникновение и выраженность патологического феномена (апноэ) определяется состоянием сна, естественно, при наличии предрасполагающих факторов.
Синдром апноэ во сне (САС) определяется как потенциально летальное состояние, характеризующееся множественными эпизодами остановок дыхания во сне и сочетающееся с повторными эпизодами взрывного храпа и дневной сонливостью .
Апноэ во сне — это дыхательная пауза во время сна,
т.е. отсутствие воздушного потока на уровне рта и носа длительностью не менее 10 с; гипопноэ представляет собой уменьшение воздушного потока более чем на 50% также в течение не менее 10 с.
Выделяют три типа апноэ (гипопноэ): обструктивное, центральное и смешанное. Обструктивное апноэ
вызывается закрытием верхних дыхательных путей во время вдоха; центральное
связано с недостатком центральных респираторных стимулов и прекращением дыхательных движений; смешанное апноэ
представляет собой комбинацию двух предыдущих вариантов и часто рассматривается как вариант обструктивного.
Обструктивная форма апноэ является наиболее распространенной и клинически значимой.
Синдром обструктивного апноэ во время сна характеризуется повторными обструктивными апноэ и гипопноэ, которые обычно сопровождаются снижением насыщения крови кислородом.
Выраженность возникающих дыхательных расстройств оценивают на основании индекса апноэ, который определяется как среднее число эпизодов апноэ, или индекса апноэ/гипопноэ, который отражает среднее число всех респираторных событий за 1 ч сна.
До сих пор не выработано единого представления о том, наличие какого числа респираторных эпизодов является основанием для постановки диагноза САС. Наиболее часто встречающиеся в литературе количественные определения соответствуют индексу апноэ более 5 или индексу апноэ/гипопноэ более 10.
САС является весьма распространенным патологическим состоянием, наблюдающимся у 2 — 4% всей популяции. Он может встречаться в любом возрасте (с детских лет до старости), но наиболее часто выявляется у мужчин среднего возраста с избыточной массой тела, достигая в этой группе 10% и более. У женщин заболевание развивается существенно реже и обычно наблюдается после менопаузы.
В различных исследованиях было показано присутствие САС той или иной степени выраженности у 20 — 40% больных с артериальной гипертензией, острым нарушением мозгового кровообращения, хронической ишемической болезнью сердца и острым инфарктом миокарда, различной неврологической патологией.
САС обычно возникает на фоне заболеваний и деформаций лицевого скелета и верхних дыхательных путей, таких, как аллергический ринит и полипоз, искривление носовой перегородки, микро- и ретрогнатия, гипертрофия язычка, мягкого неба и миндалин, неврологических заболеваний, приводящих к слабости мышц ротоглотки, заболеваний мышц и соединительной ткани, эндокринных нарушений (гипотиреоз, акромегалия).
Инфекционные и аллергические заболевания верхних дыхательных путей могут приводить к интермитирующему появлению обструктивных апноэ во сне.
Обычно симптоматика САС прогрессирует с увеличением массы тела. Однако многие больные сообщают, что в более молодом возрасте нарушения были менее заметны, несмотря на то, что масса тела могла быть и больше. Тем не менее на момент обращения к врачу две трети пациентов имеют избыточную массу тела.
Приводя к снижению тонуса мышц верхних дыхательных путей, алкоголь, снотворные и седативные средства также могут приводить к возникновению или прогрессированию САС. Курение само по себе не относится к причинам САС, но может способствовать его возникновению или утяжелению за счет отека слизистых оболочек глотки.
Характерным признаком САС является храп, который перемежается короткими периодами тишины, соответствующими эпизодам апноэ, и часто бывает настолько громким, что нарушает сон окружающих.
Храп может усиливаться после употребления алкоголя перед сном, при применении снотворных и седативных средств, а также на фоне прибавки массы тела. У части пациентов с САС существенно большая выраженность храпа, а соответственно и дыхательных расстройств, наблюдается во время сна в положении на спине, чем на боку. Считается, что подобная зависимость тяжести САС от позы во время сна более характерна для пациентов с относительно меньшей массой тела, хотя и отмечается не во всех случаях.
Иногда возникающие дыхательные паузы заметны со стороны, протекают с явлениями выраженного цианоза и служат непосредственной причиной обращения к врачу. Возобновление вентиляции обычно сопровождает взрывной храп, вздохи, стоны и бормотание.
При апноэ возможны частые перемены положения тела, повышенная двигательная активность рук и ног. Пациент с выраженными нарушениями в этот момент может даже упасть с кровати, иногда отмечают случаи снохождения. В сочетании с громким храпом все это может заставить партнера по спальне перебраться на ночь не только в отдельную кровать, но и в другую комнату.
Возникающие эпизоды обструктивного апноэ сопровождаются реакциями активации и приводят к фрагментации сна. При этом обычно возникает не полное пробуждение, а лишь переход от глубокого сна к более поверхностному. В результате многие пациенты зачастую не знают о тех нарушениях, которые наблюдаются у них в течение ночи. Однако некоторые больные все же обращаются именно с жалобами на инсомнию, описываемую как беспокойный и неосвежающий сон с частыми пробуждениями и кошмарными сновидениями.
Ночные пробуждения
могут сопровождаться нехваткой воздуха вплоть до удушья, сердцебиением или ощущением дискомфорта в грудной клетке, чувством страха. В течение ночи могут беспокоить частые позывы к мочеиспусканию. Повышение внутрибрюшного давления во время неэффективных дыхательных попыток может приводить к гастроэзофагеальному рефлюксу, способному вызвать большой диапазон симптомов — от изжоги и кислой отрыжки до ларинго- и бронхоспазма, возникающих при попадании желудочного содержимого в дыхательные пути.
При пробуждении пациенты обычно чувствуют себя неотдохнувшими и могут описывать ощущения дезориентации, отупения, оглушенности и дискоординации, получившие название опьяненности сном. По утрам многих больных беспокоит тупая генерализованная головная боль, которая обычно проходит самостоятельно через несколько часов после пробуждения, но иногда приводит к регулярному приему анальгетиков.
Характерным следствием нарушения нормальной структуры сна является дневная сонливость.
Так как понятие сонливости является достаточно субъективным, некоторые пациенты могут описывать свое состояние как ощущение усталости или утомленности в течение дня. Однако сонливость обычно становится очевидной, когда они находятся в расслабленном состоянии, и проявляется засыпаниями во время отдыха, чтения или просмотра телепрограмм. Следствием избыточной сонливости могут явиться гипнагогические галлюцинации (галлюцинации засыпания) или эпизоды автоматического поведения с последующей ретроградной амнезией. При крайне выраженной сонливости возможны императивные засыпания во время беседы, еды, прогулок или при вождении автомобиля.
Депрессия, раздражительность, постепенно нарастающее ухудшение памяти и интеллекта, снижение либидо также могут быть связаны с САС. У мужчин нарушения дыхания во сне могут явиться причиной импотенции.
Многие больные некритично относятся к своему состоянию и могут преуменьшать степень имеющихся у них нарушений, либо, напротив, гордиться своей способностью спать в любом месте и в любое время.
Кроме того, не всегда выраженность симптоматики напрямую зависит от количества эпизодов апноэ или гипопноэ. Опыт показывает, что в ряде случаев пациенты с весьма умеренными расстройствами дыхания во время сна очень красочно описывают картину своего заболевания, в то время как некоторые больные со значительным числом эпизодов апноэ, напротив, предъявляют минимум жалоб.
Каждый эпизод апноэ сопровождается повышением артериального давления. Первоначально оно возвращается к исходному уровню после восстановления легочной вентиляции, но в дальнейшем у больных часто развивается стойкая системная гипертензия.
Связанная с САС артериальная гипертензия характеризуется преимущественным повышением диастолического давления. Она встречается более чем у половины больных с этой патологией и наблюдается у них в 2 раза чаще, чем в популяции в целом.
Для больных с САС характерно отсутствие физиологического снижения или даже повышение артериального давления во время сна, в результате чего в типичных случаях утреннее давление у них может быть выше, чем вечернее, и часто плохо поддается коррекции гипотензивными препаратами. Даже если удается контролировать величину артериального давления в течение дня, у части пациентов к утру оно вновь оказывается значительно повышенным.
У больных с САС также наблюдают циклические колебания давления в легочной артерии. Во время эпизода апноэ легочное артериальное давление возрастает, постепенно возвращаясь к исходному уровню после нормализации дыхания. Хотя повышенное давление в легочной артерии в состоянии бодрствования встречается в среднем только у 20% таких больных, среди стационарных больных с САС легочная гипертензия наблюдается существенно чаще. Клинически значимая правосердечная недостаточность развивается у 12 — 13% пациентов с САС.
Сочетание САС с хроническими обструктивными заболеваниями легких получило название «синдром перекреста».
У таких пациентов легочная гипертензия и правожелудочковая недостаточность развиваются существенно чаще, чем если бы они имели только одно из этих состояний.
Для больных с САС характерны ночные нарушения ритма сердца. Практически у всех пациентов во время эпизода апноэ наблюдают синусовую аритмию с выраженной брадикардией вплоть до короткого периода асистолии, которая резко сменяется тахикардией после его окончания. Эти аритмии, как правило, не имеют клинической симптоматики, не являются отражением какого-либо заболевания сердца, не возникают в состоянии бодрствования и исчезают после устранения САС.
Кроме того, у пациентов с САС возможны выраженная предсердная и желудочковая экстрасистолия, преходящая атриовентрикулярная блокада разных степеней, суправентрикулярная и желудочковая тахикардия. Не исключено, что фибриляция желудочков может явиться у больных с САС причиной внезапной смерти во сне. Вероятно, эти нарушения возникают на фоне значительного снижения сатурации кислорода у пациентов с сопутствующей сердечно-сосудистой патологией. При отсутствии последней даже тяжелую форму САС может сопровождать только синусовая брад-тахикардия.
Известно, что между тяжестью САС и риском развития инфаркта миокарда имеется прямая связь. Ночные эпизоды стенокардии и немой ишемии миокарда, связанные с обструктивным апноэ, встречаются преимущественно у пациентов с сопутствующей ишемической болезнью сердца, возникают на фоне выраженной гипоксемии и могут не профилактизироваться приемом нитратов.
На фоне повторных эпизодов апноэ возникают значительные колебания мозгового кровотока. В определенные моменты это может привести к критическому снижению церебральной перфузии. Если учесть, что такие изменения совпадают с вызванными апноэ колебаниями артериального давления, становится понятной зависимость риска возникновения острого нарушения мозгового кровообращения от тяжести САС.
Сопровождающие апноэ повторные эпизоды гипоксемии, иногда со снижением сатурации кислорода ниже 50%, являются типичным признаком этого расстройства. Обычно сатурация кислорода возвращается к исходному уровню после восстановления дыхания. Однако у части пациентов с хроническими обструктивными заболеваниями легких или альвеолярной гиповентиляцией возникает гипоксемия в течение всей ночи. Хотя при отсутствии хронических заболеваний органов дыхания обмен газов в состоянии бодрствования в большинстве случаев не бывает нарушен, у части пациентов развивается вторичная альвеолярная гиповентиляция и в состоянии бодрствования. Как правило, это больные, сочетающие тяжелую форму САС и выраженное ожирение.
Отражением формирующейся дыхательной недостаточности является вторичный эритроцитоз, который может возникать и при отсутствии хронических заболеваний легких. Полицитемия приводит к нарушению реологических свойств крови, что еще больше усугубляет риск возникновения различных сосудистых катастроф.
Хотя в типичных случаях диагноз может быть поставлен уже на основании клинической картины, он должен быть в обязательном порядке подтвержден специальными инструментальными методами исследования. Кроме того, учитывая большую распространенность САС, крайне актуальным является использование различных рутинных методов обследования для скрининга и первичной диагностики.
Для выявления группы лиц, подозрительных на наличие САС, возможно использование специальных анкет, включающих вопросы о наличии и особенностях храпа, характере ночного сна, присутствии дневной сонливости и т. д. Диагностическое анкетирование помогает выявить весь спектр имеющихся у пациента жалоб и в сочетании с результатами других рутинных методов клинического обследования установить лиц с повышенным риском для дальнейшего более детального обследования. Однако внутри этой группы достоверно выявить больных с САС только на основании даже самой подробной анкеты не представляется возможным.
При суточном мониторировании артериального давления у пациентов с САС часто выявляют отсутствие ночного физиологического снижения давления или даже его повышение по сравнению с периодом бодрствования и высокую вариабильность величины артериального давления во время сна. При непрерывной регистрации данных могут быть зафиксированы циклические подъемы артериального давления, связанные с эпизодами апноэ.
Наиболее характерной находкой при суточном электрокардиографическом мониторировании у больных с САС являются регулярно повторяющиеся во время сна множественные эпизоды бради-тахикардии, иногда с периодами асистолии. Эти нарушения ведут к значительному увеличению вариабильности частоты сердечных сокращений в течение ночи. Кроме того, исследование может выявить изолированное или преимущественное возникновение других нарушений ритма сердца или эпизодов ишемии миокарда во время сна.
Пульсоксиметрическое мониторирование во время сна является простой скрининговой методикой для выявления САС. Обычно эпизоды обструктивного апноэ и гипопноэ приводят к множественным повторным десатурациям, которые в сочетании с характерной циклической вариацией частоты сердечных сокращений создают достаточно специфическую графическую картину. При низкой частоте регистрации данных можно ориентироваться на степень вариабильности сатурации кислорода, но этот способ анализа гораздо менее нагляден и точен.
«Золотым стандартом» в диагностике САС является полисомнографическое исследование. Полисомнография представляет собой регистрацию во время сна воздушного потока на уровне рта и носа, дыхательных движений живота и грудной клетки, сатурации кислорода, электрокардиограммы, а также электроэнцефалограммы, электроокулограммы и электромиограммы, т.е. параметров, необходимых для идентификации стадий сна. Результаты исследования дают очень точную картину различных нарушений, возникающих во время сна, и позволяют выявить наличие, характер и длительность эпизодов апноэ, сопровождающие их нарушения сердечного ритма и снижение насыщения крови кислородом, а также соотношение всех этих феноменов с фазами сна. Кроме того, полисомнографическое исследование позволяет дифференцировать САС с другими гиперсомническими состояниями (в частности, с нарколепсией).
Статья Т.С. Елигулашвили, А.Д. Пальмана » Синдром апноэ во сне «
Источник
С
индром апноэ во сне (САС) является наиболее тяжелым из расстройств дыхания во время сна (РДВС). Высокая распространенность, ухудшение качества жизни пациентов и потенциальная летальность при данной патологии заставляют искать пути эффективного лечения больных САС.
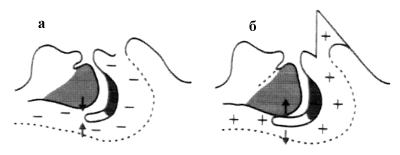
В настоящее время методом выбора для лечения САС служит лечение продолжительным положительным воздушным давлением (ППВД, англ. — nCPAP, nasal continuous positive airway pressure). Использовать этот метод для лечения САС предложил австралийский ученый C.E. Sullivan и соавт. в 1981 году. Сущность ППВД заключается в создании в верхних дыхательных путях (ВДП) пациента во время сна постоянного положительного давления воздуха как на выдохе, так и на вдохе. Поток воздуха в данном случае играет роль своеобразной «шины», которая не дает стенкам глотки спасться во время вдоха при наличии предиспозиции к развитию РДВС (рис. 1).
Этот непрерывный поток воздуха обеспечивает компрессор, соединенный гибким шлангом с маской, которую одевают на лицо пациента. Маска герметически прилегает к коже лица вокруг носа, обеспечивая пассаж воздуха через ноздри пациента. Длина гибкого шланга обеспечивает возможность свободных движений пациента во время сна. Под контролем приборов подбирают такое давление воздуха, которое приводит к устранению эпизодов РДВС. Первые же опыты применения данного метода продемонстрировали его высокую эффективность. В связи с тем, что устранялся главный патогенетический фактор развития САС — остановки дыхания во время сна, устранялись и вторичные факторы — нарушения ночного сна и ночная гипоксемия. В первую же ночь лечения наблюдают увеличение представленности глубоких стадий сна, исчезновение храпа, уменьшение двигательной активности, никтурических проявлений. Больные отмечают появление освежающего эффекта ночного сна, исчезновение утренних головных болей, дневной сонливости, увеличивается их дневная активность. Показано, что длительное лечение методом ППВД приводит к улучшению когнитивных функций, регрессируют депрессивные и тревожные тенденции, восстанавливается либидо. В ряде работ было отмечено, что лечение этим методом приводит к снижению повышенного системного и легочного давления. Указывается положительный эффект и на гормональную сферу: уменьшается ночной выброс катехоламинов и глюкокортикоидов, увеличивается продукция соматотропного гормона, тестостерона, инсулиноподобного фактора роста-1, повышается чувствительность рецепторов к инсулину. Столь выраженные положительные изменения сохраняются на протяжении всего времени лечения ППВД. Однако при прекращении лечения проявления САС возвращаются в течение нескольких дней, это связано с тем, что сохраняется основной субстрат страдания — остановки дыхания во время сна. Таким образом, для больных САС необходимо постоянное применение ППВД во время сна. В ряде работ отмечено, что при длительном (6 — 12 мес) лечении этим методом наблюдается уменьшение числа РДВС без прибора. Это объясняют рядом эффектов лечения: 1) уменьшается отек слизистой глотки и мягкого неба, связанный с микротравматизацией во время храпа; 2) улучшается регуляция фазической и тонической активности мышц ВДП во время сна, что связывают с нормализацией сна; 3) улучшаются хеморецепторные ответы благодаря устранению фактора гипоксемии. Кроме того, увеличение дневной активности и нормализация гормонального профиля способствуют снижению избыточной массы тела у таких пациентов, а известно, что ожирение является наиболее частой причиной САС. C. E. Sullivan и R. R. Grunstein отмечали у 50% пациентов, леченных этим методом в течение года, снижение массы тела в среднем на 5 кг. Ослабление тяжести САС при длительном лечении ППВД позволяет в дальнейшем понижать необходимое давление воздуха и даже переходить к прерывистому использованию прибора. Несмотря на очевидные неудобства, связанные с применением этого метода лечения, его эффективность очевидна прежде всего для самих пациентов. По данным различных авторов, 80 — 70% больных продолжают постоянно пользоваться прибором. Основными причинами, побуждающими прекратить лечение, являются: агорафобическая реакция на маску, раздражение кожи лица маской, заложенный нос, непереносимость шума прибора, дискомфорт в связи с ограничением подвижности в постели. В практике Центра сомнологических исследований ММА им. И. М. Сеченова этот метод лечения используется с 1992 г. За указанное время только 8 пациентов не могли пользоваться прибором по этим причинам. Следует подчеркнуть, что для лучшей переносимости терапии необходим тщательный подбор давления воздуха под контролем полисомнографической аппаратуры. В итоге устанавливается минимальное давление, при котором отсутствуют эпизоды РДВС во всех стадиях сна. Через 6 — 8 мес рекомендуется повторное исследование для коррекции используемого воздушного давления. Следует отметить, что метод ППВД наиболее эффективен при лечении САС с преобладанием обструктивных механизмов, что связано с характером его лечебного действия. Показано, что этот метод можно применять и для лечения ряда форм центральных апноэ и гипопноэ. ППВД эффективно при таких РДВС, генез которых связан с повышенной хеморецепторной чувствительностью или с депрессорным рефлексом при смыкании стенок ВДП. При ряде других форм центральных РДВС, особенно связанных с нервно-мышечными заболеваниями и кифосколиозом, эффективен метод назальной вентиляции положительным воздушным давлением (ВПВД, англ.
— nasal positive pressure ventilation), когда воздух в маску подается только во время вдоха. Показано, что применение этого метода существенно улучшает продолжительность и качество жизни больных тяжелой нервно-мышечной патологией.
Развитием идей ППВД и ВПВД послужило создание прибора, создающего двухуровневое положительное воздушное давление (ДПВД, англ
. — BiPAP, bi-level positive airway pressure). Он позволяет задавать разные воздушные давления для вдоха и выдоха, что повышает переносимость лечения. Данный метод рекомендуется при лечении больных САС, которым требуется очень высокое воздушное давление или которые плохо переносят даже средние значения этого давления; при лечении больных с гиперкапнической дыхательной недостаточностью («пиквикский синдром») или с сочетанием САС и хронических обструктивных заболеваний легких («перекрестный синдром»).
В последнее время большое внимание уделяется новой генерации приборов для лечения методом ППВД — так называемые самоподстраивающиеся ППВД приборы (англ. — autoCPAP, autoadjusted CPAP). В их схему входит контур обратной связи, позволяющей учитывать наличие/отсутствие эквивалентов РДВС и, соответственно, самостоятельно изменять генерирующееся воздушное давление. Данный метод, несомненно, перспективен, однако недостаточный опыт клинического применения ограничивает его широкое использование.
Авторы так подробно остановились на методе ППВД в связи с тем, что из доступных в настоящее время способов лечения САС этот метод и его производные признаны наиболее эффективными и безопасными. Главным фактором, лимитирующим повсеместное применение таких приборов, является их высокая стоимость. В связи с этим стоит рассмотреть и альтернативные, менее дорогостоящие методики.
Принимая во внимание тот факт, что САС не является отдельной нозологией, а может быть следствием самых различных заболеваний, в первую очередь надо стараться воздействовать на причины, вызывающие развитие этих расстройств дыхания. В ряде случаев такой путь оказывается весьма эффективен. Так, когда причиной САС является ожирение, снижение массы тела может приводить к уменьшению числа РДВС. Такой эффект отмечался как при хирургической методике лечения ожирения путем формирования «маленького желудочка», так и при использовании низкокалорийной диеты. Основной проблемой нехирургических методов лечения ожирения считается то, что часто после проведения курса диетотерапии пациенты возвращаются к своим пищевым привычкам, что приводит к увеличению массы тела и развитию РДВС. Имеются сведения, что использование анорексантов приводит к более продолжительному эффекту.
В ряде работ было показано, что при нормализации гормонального фона при таких эндокринных заболеваниях, как гипотиреоз и акромегалия, отмечается уменьшение числа РДВС.
Известно, что прием алкоголя и многих снотворных препаратов предрасполагает к развитию РДВС за счет действия на мышцы ВДП, хеморецепцию и дыхательный центр. У некоторых пациентов РДВС могут развиваться только при наличии этих факторов, поэтому полное исключение алкоголя перед сном, прекращение употребления снотворных или же переход на небензодиазепиновые гипнотики (зопиклон, золпидем) могут приводить к регрессу симптоматики САС.
Существует вариант САС, при котором РДВС наступают только в положении на спине за счет того, что в этой позиции к силам, стремящимся сузить просвет ВДП, добавляется и масса языка. Это состояние обычно сопровождает громкий храп в положении на спине. В этом случае имеется способ, который, скорее всего, является самым древним методом лечения САС. Он заключается в том, что больному на спинку спального платья пришивают кармашек, в который вкладывают какой-либо предмет, например, теннисный мяч. При попытке лежать на спине человек, естественно, испытывает известное неудобство, что заставляет его спать в другой позиции и устраняет эти так называемые апноэ положения.
Рис. 1. Схематическое изображение сил, действующих на стенки глотки во время вдоха у лежащего пациента.
а — во время обычного сна, б — при лечении методом ППВД. Знаки — и + — отрицательное и положительное давление воздуха в ВДП.
Приведенные примеры возможностей этиотропной терапии САС подчеркивают необходимость учета наличия конкретного заболевания, приводящего к этому страданию. Иногда же установить причину САС не удается. К тому же, даже выявив фактор, приводящий к развитию этих расстройств, часто оказывается, что устранить его очень сложно или невозможно. Это случается, например, при таких неврологических заболеваниях, как миодистрофии, миопатии, множественные системные атрофии, мозговые инсульты, а также при эндокринных, системных, сердечно-сосудистых заболеваниях, врожденных аномалиях. В связи с этим для лечения САС применяют и патогенетические средства, кроме описанного выше метода ППВД: фармакологические, хирургические и инструментальные.
Наряду с ожирением частой причиной развития САС является патология ЛОР-органов. Устранение факторов, которые приводят к сужению ВДП (искривление носовой перегородки, полипы, гипертрофия глоточных и небных миндалин), приводит к существенному снижению числа РДВС. Хирургические методы лечения САС
могут быть предложены и для пациентов, не имеющих очевидной ЛОР-патологии. До появления метода ППВД наиболее эффективным методом лечения тяжелой формы САС была трахеостомия. Проведение этой манипуляции вело к драматическому улучшению состояния пациентов, сравнимому с эффектом ППВД. Однако возможность возникновения интра- и постоперационных осложнений и сложности ухода за стомой, конечно, не способствовали широкому применению этого метода. В настоящее время наиболее распространенной операцией, используемой для лечения САС, является увулопалатофарингопластика (УПФП, англ.
— UPPP). Операция заключается в удалении миндалин, сшивании дужек и иссечении язычка с частью мягкого неба. Таким образом увеличивают пространство ротоглотки, устраняя возможность закрытия просвета ВДП в этом сегменте. Данные об эффективности данной манипуляции противоречивы, 50% уменьшение числа РДВС отмечается в 45 — 75% случаев. Следует отметить, что в большинстве случаев число эпизодов РДВС так и не снижается до нормального уровня. Показано, что повышение эффективности лечения возможно при тщательном отборе пациентов с использованием цефалометрии, КТ, МРТ или сонографии. Среди осложнений этого метода лечения возможны формирование гнусавого оттенка голоса и регургитация жидкой пищи через нос.
Для лечения САС используют и другие хирургические методы: передняя сагиттальная мандибулярная остеотомия, экспансивная гиоидопластика, бимаксиллярное выдвижение и т.д. В основе их лечебного действия лежит увеличение просвета сегмента ВДП за счет изменения направления приложения силы мышц глотки, прикрепляющихся к упомянутым костным образованиям. Для достижения эффекта в этих случаях также важен подбор больных.
Несмотря на то, что идея лечить таблетками САС
, например, при ожирении, очень заманчива, многочисленные проведенные испытания так и не выявили достаточно эффективного лекарственного средства. В ряде работ было показано, что эуфиллин уменьшает число центральных и смешанных апноэ и снижает представленность периодического дыхания типа Чейн — Стокса. В других исследованиях положительного эффекта этого препарата на показатели дыхания во время сна выявлено не было. Возможность положительного действия связывают со свойствами эуфиллина как бронходилататора и дыхательного стимулятора. Ингибитор карбоангидразы ацетазоламид (диакарб) эффективен в ряде случаев центральных апноэ. Есть работы, в которых его применение достоверно уменьшало и число обструктивных эпизодов. Эффект этого средства связывают с развитием метаболического ацидоза и изменением хеморецепторной чувствительности. Пробовали использовать для лечения САС и медроксипрогестерона ацетат. Известно, что у здоровых лиц применение препаратов прогестерона ведет к увеличению минутной вентиляции и гиперкапнического и гипоксического вентиляторных ответов. У некоторых больных применение этих средств приводило к уменьшению числа РДВС. Однако в целом препараты прогестерона малоэффективны, кроме того, их длительное применение приводило к импотенции. Из всех лекарственных средств для лечения РДВС наиболее эффективными считаются трициклические антидепрессанты, прежде всего протриптилин. При его применении уменьшается представленность фазы быстрого сна (ФБС), а так как в этой фазе очень часто возникают РДВС, соответственно их представленность также уменьшается. Кроме того, ряд авторов предполагает наличие у протриптилина эффекта активации мышц ВДП. Этот препарат эффективен при легкой степени САС, при преобладании РДВС в ФБС, однако возможные негативные последствия, связанные с частичной депривацией ФБС требуют своего изучения. Для лечения синдрома апноэ во сне пробуют использовать и флуоксетин (прозак), отмечая хороший эффект и меньшее количество осложнений, чем у протриптилина, однако эту сферу действия препарата еще предстоит изучить. Можно заключить, что лекарственные средства, которые способны уменьшать число РДВС, существуют и эффективны у ряда больных САС, однако вероятность того, что они помогут любому вашему пациенту, весьма мала, и это заставляет обращаться к другим методам лечения.
Интересным путем лечения САС является использование всевозможных оральных приспособлений.
Существует большое количество запатентованных изделий, призванных лечить храп и сопутствующие расстройства дыхания. Пациент должен использовать их во время сна. Основными типами этих устройств являются следующие два. 1. Выдвигатели нижней челюсти. Это приспособления, удерживающие выдвинутую вперед нижнюю челюсть. Таким путем достигается уравнивание интра- и экстраорального давления и поднятие мягкого неба без нарушения носового дыхания. 2. Удерживатели языка. Эти устройства увеличивают просвет глоточного сегмента ВДП за счет выдвижения языка вперед. Приводятся весьма противоречивые данные об эффективности таких изделий, вероятно, это связано с особенностями отбора пациентов. Несомненно, что эти методы будут более эффективны у некоторых больных, у которых храп и РДВС связаны с сужением верхних сегментов ВДП или же с нарушением аэродинамики дыхательного потока.
В последнее время разрабатывается новый метод лечения САС, основанный на активации мышц ВДП при стимуляции n. hypoglossus. Воздействие происходит при возникновении эпизода РДВС по принципу обратной связи. Недостатком метода является подбуживание пациентов при стимуляции, идет активная работа по его усовершенствованию.
В заключение хочется подчеркнуть, что осведомленность о проявлениях, особенностях и возможностях лечения такого распространенного и тяжелого состояния, как САС, несомненно, необходима врачам любых специальностей. В настоящее время наиболее эффективным методом для лечения больных САС, позволяющим улучшить качество жизни и снизить риск развития острой сердечно-сосудистой патологии, остается применение ППВД
. Однако диагностика и правильный выбор лечения требуют проведения полисомнографического исследования в условиях специализированного сомнологического учреждения.
Статья М.Г. Полуэктова, Т.С. Елигулашвили » Лечение синдрома апноэ во сне «
Источник
