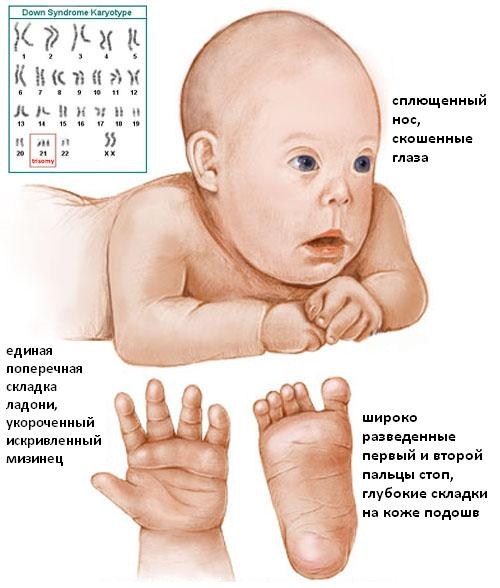
Размеры носовой кости при синдроме дауна

Признаки синдрома Дауна более десяти лет диагностируются врачами на раннем сроке беременности. Первичное скрининговое исследование включает в себя УЗИ и биохимический анализ крови. Процедура проводится не менее 3-х раз за беременность и сводит вероятность рождения ребенка с синдромом Дауна к низкому проценту.
Что это за заболевание у плода?
Под этим термином понимают нарушение генетического порядка в виде наличия лишней хромосомы в 21-й паре. Второе наименование этого заболевания – трисомия по двадцать первой паре хромосом. Согласно статистике, недуг у плода встречается примерно 1:800 случаям, причем между мальчиками и девочками заболевание распределяется одинаково. На возникновение патологии не влияет расовая и национальная принадлежность.
Причины возникновения хромосомного заболевания и характер его протекания пока до конца учеными медиками не изучены. Врачи предполагают, что при трисомии 21-й хромосомы клетки, полученные от родителей, не расходятся во время деления.
Считается, что риск рождения ребенка с отклонением выше в следующих случаях:
- Возраста матери на момент беременности — меньше 18 лет или больше 35 лет;
- Возраст отца — более 42 лет.
Остальные эндогенные причины, в том числе наследственного характера, пока не нашли достаточного подтверждения.
Дети с отклонением в 100% случаев имеют сопутствующие заболевания в виде пороков сердца, эндокринной системы, проблемы со зрением, слухом, иммунитетом. Они отстают в умственном и физическом развитии от сверстников.
Некоторые из сопутствующих пороков развития выявляют у детей на первом УЗИ-скрининге, например, дефект межжелудочковой перегородки сердца. На втором УЗИ признаки болезни могут проявиться в виде первичной пиелоэктазии (расширении почечных лоханок), кист сосудов головного мозга, проблемами со скелетом.
Риск рождения ребенка с отклонением
Если подтвердились результаты хромосомного заболевания у плода, то родителям, в особенности, матери, приходится решать, оставлять ребенка или прерывать беременность. Возможность сделать медикаментозное прерывание беременности есть только до 22 недель.
Нужно принять во внимание, что прогноз продолжительности жизни у такого малыша благоприятный, такие люди подчас доживают до 50 лет. Но дети с недугом это — серьезная нагрузка на будущих родителей, потому что они нуждаются в продолжительных коррекционных занятиях, специальных программах развития. Из-за наличия сопутствующих заболеваний дети должны 50–80% времени находиться под наблюдением врачей из-за риска развития обострения.
Комбинированный скрининг, который включает УЗИ и анализ на отклонение матерей, входящих в группу риска, делают в первый триместр на сроке беременности в 11–13 недель.
Перинатальный скрининг УЗИ второго триместра выявляет заболевание в 60–90% случаев. Трехмерное УЗИ в этом триместре повышает шансы в несколько раз.
Риски хромосомных заболеваний принято маркировать как высокие, средние и низкие. Высоким считается риск 1:200, низким 1:3001. Врачи в праве направить на дополнительное УЗИ при высоком и среднем риске.
Какие признаки у недуга?
Объективными маркерами, выявляемыми УЗИ диагностикой и указывающими на большой риск рождения ребенка с синдромом Дауна, являются:
- Толщина воротникового пространства (ТВП). Воротниковая область — кожная складка на задней стороне шеи малыша. В ней находится некоторое количество жидкости, но в случае трисомии по 21-й хромосоме объем жидкости превышен. При проведении обследования в период с 10 по 14 неделю беременности ширина складки составляет в норме 0,8–2,8 мм. Для точной диагностики УЗИ крайне важен срок беременности, потому что ТВП растет с возрастом ребенка. На мониторе УЗИ складка видна как белая линия, а жидкость черного цвета.
- Состояние носовой кости. Дети с синдромом Дауна имеют укороченные кости носа. Негативный симптом, если в 12 недель на УЗИ носовая косточка ребенка не визуализируется. В этот период норма величины кости носа лежит в диапазоне от 2–4,2 мм. При обнаружении патологии носовой косточки в 70% случаев диагноз подтверждается.
Изучают косвенные признаки. При обнаружении в 1-м триместре отклонений от нормы пространства ТВП на УЗИ обследуют остальные органы плода, скелет. Сопровождающие признаки заболевания проявляются:
- В укороченных размерах костей голеней;
- Увеличенном междуглазье;
- В изменении структуры мозга;
- В наличии только одной пупочной артерии (в норме их две);
- В увеличенном размере мочевого пузыря;
- В учащенном сердцебиении (тахикардии);
- Во множественных пороках сердца.
На мониторе сканера измеряют длину подвздошных костей и угол между ними. Обследуют мозг плода на гипоплазию мозжечка (недоразвитость органа и его функциональных зон). При этом на фото УЗИ мозжечок выглядит уменьшенным в размерах по сравнению с лобной долей мозга. Также при болезни наблюдают уменьшение размеров лобной доли по сравнению с нормой.
Когда обследуют мозг плода ультразвуком, то анализ на заболевание подтверждается сочетанием уменьшенного лобно-таламического расстояния и поперечного сечения мозжечка. Это занимает меньше времени, чем сканировать полностью мозг.
Один только размер ТВП не может служить достаточным основанием для окончательного диагноза недуга при беременности. Генетик обязан учесть результаты биохимического анализа крови и заключение УЗИ вместе.
УЗИ обычно проводится в двухмерном черно-белом изображении, при этом многие органы смотрятся укрупненно и не до конца визуализируются. Поэтому метод трехмерного УЗИ, проводимого для дополнительной диагностики генетических патологий, покажет поверхностные дефекты, такие как, например, ширина расстояния между глазами плода.
Для получения достоверной информации УЗИ в первом триместре должно обязательно проводиться в отведенный для него период, а именно — не ранее наступления 11 акушерской недели и не позднее 13 недель 6 дней!
Как обнаружить признаки синдрома Дауна?
Методы, позволяющие выявлять болезнь при беременности,подразделяются на не инвазивные и оперативные.
К первым относятся ультразвуковое обследование на сканере УЗИ и биохимический анализ крови на важные белки Альфа-фето-протеин (АФП) и человеческий хорионический гонадотропин (β-ХГЧ). Значительное отклонение от нормы показателя АФП указывает на возможные патологии, в том числе генетического характера, такие как синдром Дауна.
Ко второй группе причисляют следующие инвазивные способы:
| Вид оперативного обследования | Период | Материал диагностики |
|---|---|---|
| Биопсия хориона | 10–14 недель | Исследуется кусочек хориона (начальная стадия плаценты) |
| Плацентобиопсия | 14–20 недель | Изучают клетки плаценты |
| Амниоцентез | 15–18 недель | Анализ околоплодных вод, взятых методом пункции плодного пузыря |
| Амниоцентез | С 20-й недели | Забор пуповинной крови |
УЗИ и биохимический анализ на болезнь крови матери считаются безопасными методами, они не предполагают вмешательства внутрь организма матери или малыша. Анализ на синдром Дауна на УЗИ сканере проводится трансвагинально, через влагалище или поверхностным способом – трансабдоминально.
Неинвазивные методы используют чтобы выявлять подозрения на хромосомную патологию, а для подтверждения диагноза используют инвазивные, иначе говоря, оперативные методы перинатальной диагностики. Они со 100 процентной точностью выявляют хромосомное заболевание в период беременности.
Инвазивные процедуры в период внутриутробного развития плода проводить рискованно, потому что они предполагают внедрение в плодное яйцо или брюшную полость матери и забор частички кожи или крови ребенка. Собранный материал отправляют на генетическую экспертизу. Важно понимать, что оперативные вмешательства во время беременности несут в себе риск из-за возможности проникновения инфекций и бактерий.
Заключение
Дети с отклонением в 21 веке успешнее социализируются, чем ранее, однако многое зависит от усилий родителей и тяжести сопутствующих болезней. Анализ на заболевание проводят обязательно в первом триместре с 11-й по конец 13-й недели специалистом, при необходимости результат подтверждают инвазивным способом и только после этого говорят о 100% достоверном результате.
Источник
Источник

УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Задача пренатального скрининга — выявление беременных женщин группы высокого риска по рождению детей с хромосомными болезнями и врожденными пороками развития с целью более детального анализа состояния плода с помощью специальных методов [1].
С конца прошлого века в алгоритм пренатального скрининга включен расчет индивидуального комбинированного риска, центральное место в котором занимают ультразвуковой и биохимический скрининг в I триместре (11-14 нед беременности). Были созданы компьютерные программы расчета риска, учитывающие возраст, ультразвуковой маркер I триместра (толщина воротникового пространства — ТВП) и биохимические маркеры крови (β-hCG и PAPP-A) беременной женщины [2].
За последние 10 лет данная система полностью оправдала себя и получила дальнейшее развитие, путем прибавления к расчету риска добавочных ультразвуковых маркеров (оценка носовой кости, венозного протока, трикуспидальной регургитации, некоторых маркерных врожденных пороков развития). Расширение протокола осмотра с оценкой новых ультразвуковых маркеров (оценка носовой кости, кровоток в венозном протоке и на трикуспидальном клапане) улучшает чувствительность комбинированного скрининга благодаря увеличению частоты обнаружения и уменьшению частоты ложноположительных результатов [3].
Однако их оценка требует соответствующего углубленного обучения врача УЗД и получение сертификата компетентности на проведение данного вида исследования, так как только после получения доступа на конкретный вид исследования программа расчета риска будет учитывать эти данные в своих расчетах [1-3].
Преимуществами проведения УЗИ в 11-14 нед помимо установки точного срока беременности являются: ранняя диагностика многих пороков развития плода, оценка маркеров хромосомных аномалий для выявления беременных высокого риска по хромосомным аномалиям у плода, при многоплодной беременности именно в ранний срок возможно установить хориальность, что является важнейшим фактором, определяющим исход многоплодной беременности, возможность выявить женщин группы высокого риска по развитию преэклампсии в поздние сроки беременности [3, 4].
Копчико-теменной размер плода (КТР) для проведения скрининга I триместра должен быть в пределах 45-84 мм. Для оценки носовой кости в I триместре беременности необходимо соблюдать строгие условия. Это адекватное увеличение (на снимке должны быть только голова и верхняя часть грудной клетки), среднесагиттальный скан (должны быть визуализированы эхогенный кончик носа, небный отросток верхней челюсти, диэнцефалон), нос представлен тремя «К» (кончик носа, кожа, кость). Кожные покровы и кости носа визуализируются в виде знака «равенства», нос параллелен датчику.
Такие правила, как размер плода, адекватное увеличение, среднесагиттальный скан идентичны таковым при измерении ТВП. Таким образом, при выведении корректного скана для измерения ТВП, что является обязательным при проведении УЗ-исследования в сроки 11-14 нед беременности, оценка носовой кости проводится в том же самом срезе, не требуя получения дополнительных изображений.
Если все критерии соблюдены, то на уровне носа плода должны быть видны три четко различимые линии: верхняя линия представляет собой кожу, книзу от нее визуализируется более толстая и более эхогенная, чем кожа носовая кость. Третья линия, визуализируемая кпереди от носовой кости и на более высоком уровне, чем кожа — это кончик носа (рис. 1).
Рис. 1. Нормальная носовая кость.
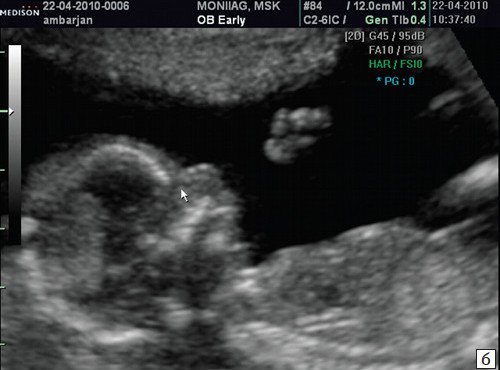
Считается, что носовая кость нормальна, когда она по своей структуре более эхогенна, чем надлежащая кожа и патологична, если она не видна (аплазия) (рис. 2) или ее длина меньше нормы (гипоплазия) (рис. 3). В случае одинаковой или меньшей эхогенности носовой кости чем кожи носовая кость считается патологической (рис. 4).
Рис. 2. Аплазия носовой кости.
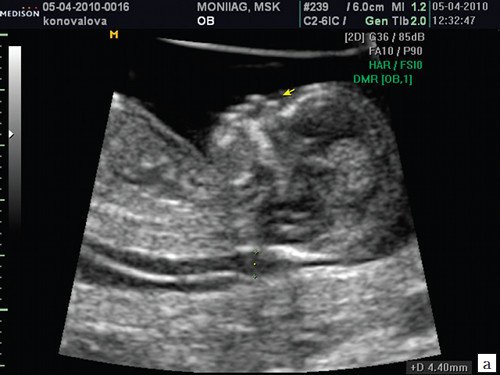
а) Стрелкой указана эхогенная кожа плода.
б) Стрелкой указано отсутствие носовой кости.
Рис. 3. Гипоплазия носовой кости.
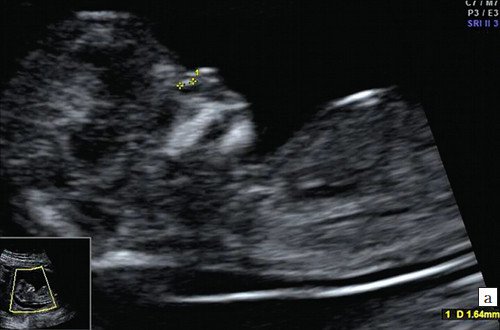
а) Носовая кость в 12 нед и 2 дня длиной 1,4 мм (меньше нижней границы нормы).
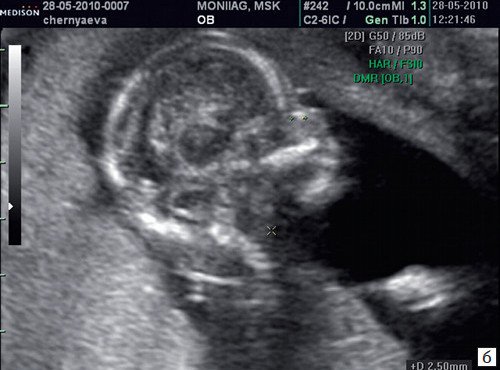
б) Носовая кость 2,1 мм в 14 нед у плода с синдромом Дауна.
Рис. 4. Патология носовой кости
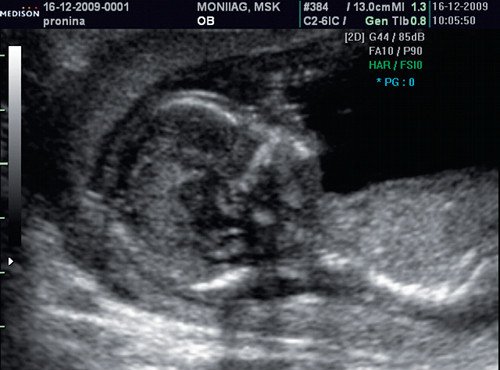
Рис. 4. Сниженная эхогенность носовой кости.
Итак, патологией носовой кости считается:
- отсутствие носовой кости (аплазия);
- изменение ее длины (гипоплазия);
- изменение ее эхогенности.
Учитывая то, что многие работы по изучению этого важного маркера были проведены на различных по составу группах населения, данные по частоте отсутствия носовой кости у разных авторов отличаются. Так, по усредненным данным по мультицентровым исследованиям FMF в 11-14 нед носовая кость отсутствует у эуплоидов (в случае нормального кариотипа) от 1 до 2,6% плодов [2, 5, 6], при хромосомных патологиях: у плодов с трисомией 21 — в 60%, с трисомией 18 — в 50%, у плодов с трисомией 13 — у 40% [3].
Проводились многочисленные работы, посвященные измерению и оценке носовой кости в срок 11-14 нед беременности. Некоторые авторы предлагают оценивать лишь ее наличие или отсутствие (+/-) [7]. Некоторые работы кроме оценки носовой кости посвящены ее измерению, сравнивая длину с нормативными для данного срока значениями [8-10].
Эволюция развития оценки этого маркера и мнение специалистов на этот счет, пожалуй, одна из самых дискутабельных проблем, не до конца решенных в скрининге I триместра беременности. Большинство авторов считают оценку носовой кости в I триместре одной из самых сложных задач среди всех остальных маркеров. И это мнение не лишено оснований.
Безусловно, сторонники теории о том, что для каждой расы (азиаты, афро-американцы и т.д.) и популяции народов (буряты, калмыки, народы Северного Кавказа) должны существовать свои процентильные нормативы для каждого КТР правы. Однако проведение этих исследований возможно лишь тогда, когда в рамках безвыборочного скрининга на нормальных плодах будут проведены мультицентровые исследования с измерением носовой кости.
В программе расчета риска Astraia при оценке носовой кости есть 4 поля: норма, патология (аплазия/гипоплазия), четко не видна, оценить не удалось, т.е. для того, чтобы поставить диагноз «Гипоплазия носовой кости» нужно удостовериться, что она на самом деле меньше нормативных значений для данного срока беременности, а это можно сделать только путем ее измерения и сравнения с известным

А на узи что говорили?воротниковую зону мерили ж?
Сходите на узи и посмотрите ещё показатели, в крайнем случае можно из околоплодных вод взять пробу. Не отчаивайтесь раньше времени. Пусть это все будет ошибкой.
Там же пишут что с такими рез-ми из 64 плодов только у 1 подтверждено,все приблизительно
1
это не конец, это значит что из 64 женщин у одной будет ребёнок с СД, кто из этих 64-х вы: та которой повезло или нет- знать невозможно без инвазивной диагностики. И с рисками 1:4 рождаются здоровые и с 1:10000 это не 100% гарантия здорового(((
это не диагноз вам уже написан- это риск и он довольно высокий.
я не по наслышке знаю, что такое риск выше среднепопуляционного, нам повезло.
что было у вас с УЗИ ТВП? НК?
Надо сделать экспертное УЗИ у специалиста хорошего, денег не жалеть на это. К генетику (тоже толковому).
Это не конец, не приговор, но как вам страшно и плохо я представляю, держитесь @@@@@
4
Скрининг это не конец,это только статистическая вероятность. Здесь очень много случаев когда с плохими результатами первого скрининга рожали абсолютно здоровых детей. Сделайте амниоцентоз , чтобы убрать все сомнения. Я тоже попала в зону риска, правда от амниоцентоза отказалась. Сын здоров. А ТВП у вас какое?
Почему сразу конец? Еще узи сделают. Воротниковую зону измерят. Да и вообще многие писали, что скрининг ошибался. Не теряйте надежду. Бывает, что и хуже диагнозы ставят, а дети рождаются здоровыми.
У меня был риск 1:10. Родился здоровый малыш.
6
вот вам сейчас будут писать про ошибку теста м.б. . . . я другое скажу (не очень приятное) ошибок в таких тестах практически нет, это не диагноз- это риск, вероятность рождения ребёнка с СД. Она выше чем у большинства женщин.
резус-фактор у вас не ортицательный?
да, и добавлю. Делайте узи — это первое. И еще можно сейчас обойтись без инвазивной диагностики, знаю с этого года клиника мать и дитя делает анализ на генетические патологии плода по крови матери. Правда стоит это дорого, около 35 тысяч помоему. Инвазивка опасна. Я делать не стала. Отказалась. По узи у нас было все прекрасно. Пусть у вас все будет хорошо!
А кто это надоумил вас в 10+2 кровь сдавать? Срок первого скрининга 12 — 13+6.
10
Почему то у вас не указаны параметры с узи твп и ктр, вообще то только с этими результами риски рассчитываются, а не только по анализам. Не правильно вам рассчитали как то. Так что не переживайте.
1
Сегодня узи делали, сказали что все соответствует нормам, КТР 41 мм, ТВП 0,8 мм СБ 173, срок 10+2 нед
1
Ой да еще и срок у вас не подходящий для скрининга, сразу не заметила, минимум с 11 недель делают и д 13,6, лучше всего в 12.
2
Девочки у меня ЭКО, мой врач мне сказал сделать на этом сроке скрининг. А что разве рано я сделала????
Так! Спокойно!!! Не рановато ли вы сделали этот анализ? По моему только с 11 недели надо сдавать на скриннинг???? И УЗИ вам точно скажут воротничковое пространство от этого и надо плясать, а эта бумажка без УЗИ ничего не значит!!!
1
Ну и УЗИ-скрининг показателен, когда ктр плода составляет от 45 до 80 с чем-то мм….
2
Вот я щас расскажу.
Лежали мы на операции,Даунов было очень много,с мамочками мы разговаривали,да и мед.персоналом языками тёрлись,так и вот 3 мамы не знали,что у них Дауны в животике,ни какие скрининги ни чего не выявили,и медсестра сказала,что скрининг развод,тыкают пальцем в небо.
скрининг не показатель
2
Доя вашего срока все отлично по показаниям и твп в норме, но опять таки повторюсь что срок не подходящий для скрининга, не информативный, не переживайте а через 1,5 нельки сдайте, и в той лабаратории где узи учитывается.
Гоооосподи, девочки, вот как тут теперь заснуть, взяли прислали на мыло анализ ночью, ну не дебилы((((
Не важно эко или нет, отчет по последним месячным не раньше 11 недель.
2
Ой вижу ТВП — норма Только помоему показательны цыфры будут на 11-12 неделе
Переделывать все в положенный срок, ИМХО, иначе изведетесь вся.
У нас узист-генетик даже измерять не стала бы дальше, как только увидела ктр 41 мм, а отправила бы гулять на неделю как минимум.
Я, конечно, не могу сказать с гарантией, но речь пока идет лишь о риске, а не о диагностике этого заболевания у вашего малыша. Такие заболевания не определяются 1 анализом крови.
Если Вы уже сдали скрин по крови, я так понимаю у Вас должно было быть УЗИ. При синдроме Дауна должно быть также несоответствие воротникового пространства плода, она должно быть больше 3 мм. Вам что-то подобное на УЗИ говорили? Хотя по большому счету для ее измерения нужно дождаться как минимум 11 недель беременности.
Все-таки этот анализ сложный, я бы на вашем месте еще раз пересдала в другой лаборатории…
Кроме всего прочего на УЗИ при синдроме Дауна у ребеночка будут выявлены нарушения в длине носовых костей и еще куча всего? список ниже:
Поэтому не стоит ставить крест на себе и своем малыше, докапывайтесь до правды, делайте дополнительные анализы и молитесь!
Желаю Вам, чтобы все было хорошо и малыш родился здоровым!
7
Даааа, мне подруга тоже посоветовала этот анализ сделать и не прокалывать ни в коем случае ничего.