Рассекающий остеохондрит берцовой кости код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Диагностика
- Лечение
Названия
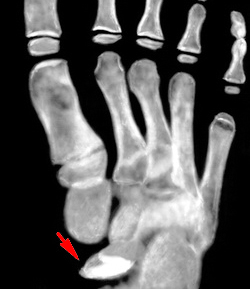
Название: M93,2 Рассекающий остеохондрит.
M93.2 Рассекающий остеохондрит
Описание
Рассекающий остеохондрит или болезнь Кенига. Асептический некроз, вследствие которого небольшой участок хряща отделяется от подлежащей кости и смещается в полость сустава, образуя свободно лежащее внутрисуставное тело. В основном страдает мыщелок бедренной кости, хотя возможно также поражение лучезапястного, локтевого, тазобедренного и голеностопного сустава. В редких случаях выявляется рассекающий остеохондрит надколенника и большеберцовой кости. Заболевание проявляется незначительными болями в суставе. Со временем боли усиливаются. После формирования суставной мыши возникают блокады, замыкание и похрустывание в пораженном суставе. На начальных стадиях у детей достаточно эффективно консервативное лечение. После отделения участка хряща необходима операция. У детей и подростков прогноз благоприятный. Если болезнь возникла в более зрелом возрасте, существует риск развития остеоартроза.
Дополнительные факты
Рассекающий остеохондрит – достаточно редкое заболевание, сопровождающееся отделением участка хряща и перемещением его в полость сустава с образованием «суставной мыши». В основе процесса лежит асептический некроз. Чаще всего страдает коленный сустав (хрящ отделяется от мыщелка бедренной кости), но возможно и поражение других крупных и средних суставов конечностей.
Болеют преимущественно молодые спортсмены. Заболевание может возникнуть в любом возрасте, однако подавляющее число пациентов – люди, не достигшие 50 лет. Еще один вариант болезни – ювенильный рассекающий остехондрит, который развивается у детей младше 9-10 лет. Многие специалисты полагают, что рассекающий остеохондрит у детей и у взрослых – это два разных заболевания со сходными симптомами, поскольку прогноз в этих случаях сильно отличается. У детей болезнь заканчивается полным выздоровлением. У взрослых дефект хряща не восстанавливается, а посттравматический артроз может развиться даже после квалифицированного, адекватного лечения, включающего в себя операцию по удалению суставной мыши.
M93.2 Рассекающий остеохондрит
Причины
Большинство специалистов полагает, что причиной развития болезни являются незначительные повторные травмы, обусловленные интенсивными физическими нагрузками. Однако в ряде случаев болезнь возникает у людей, которые не имеют отношения к спорту, и при отсутствии других факторов риска. Если заболевание развилось без видимых причин, такую форму рассекающего остеохондрита называют криптогенной.
Патогенез
В норме суставные поверхности костей покрыты плотным, упругим и гладким гиалиновым хрящом. Это позволяет костям беспрепятственно скользить друг относительно друга при движениях. При рассекающем остеохондрите в небольшом сосуде, питающем участок кости, возникает тромбоз. Питание расположенного над этим участком хряща нарушается, формируется зона асептического некроза.
Со временем некротизированный хрящ отслаивается и попадает в сустав, образуя «суставную мышь» — свободно лежащее внутрисуставное тело, которое перемещается по суставу и, попадая между поверхностями костей при движениях, может вызывать блокады. Поврежденный участок теряет свою гладкость, становясь причиной перегрузок и дальнейшей травматизации сустава. В результате может развиться остеоартроз.
Классификация
Выделяют четыре стадии заболевания:
• 1 стадия. Дискомфорт и неясные незначительные боли без четкой локализации. На рентгенограмме выявляется овальное некротизированное тело, отделенное полоской просветления от здоровой кости.
• 2 стадия. Умеренные боли в суставе, явления синовита. Полоса просветления на рентгеновских снимках становится шире. Целостность замыкательной пластинки на поврежденном участке нарушается.
• 3 стадия. Боли, похрустывание и «заедание» сустава. Возможны блокады. На рентгенограммах выявляется некротизированный участок, частично отделившийся от кости.
• 4 стадия. Боли усиливаются, однако блокады становятся более редкими. Отмечается нарастание синовита. На рентгеновских снимках обнаруживается полностью отделившееся внутрисуставное тело.
Симптомы
Симптомы болезни одинаковы и у детей, и у взрослых пациентов. Вначале в суставе появляется незначительная ноющая боль или неприятные ощущения, усиливающиеся при нагрузке и движениях. Со временем боли усиливаются, возможен небольшой отек и нерезкая болезненность при пальпации.
После того, как некротизированный участок отслоился и превратился в суставную мышь, пациенты начинают предъявлять жалобы на хруст и ощущение «заедания» при движениях, обусловленные наличием препятствия при движениях суставных поверхностей друг относительно друга. Возможны блокады – состояния, при которых сустав во время движения «заклинивает». Блокада сопровождается резкой острой болью, движения невозможны.
Диагностика
Диагноз выставляется на основании истории болезни, жалоб пациента, данных физикального обследования и дополнительных исследований. Самым доступным, недорогим и, как следствие, популярным способом инструментальной диагностики является рентгенография. В ряде случаев участок некротизированной кости виден на рентгенограмме. Однако следует учитывать, что область некроза невелика в ряде случаев может не отображаться на снимках. Поэтому отсутствие изменений на рентгенограмме не является основанием для исключения диагноза рассекающий остеохондрит.
Лечение
Лечение рассекающего остеохондрита осуществляется ортопедами и может быть как консервативным, так и оперативным. Выбор тактики лечения осуществляется с учетом формы и стадии рассекающего остеохондрита. Консервативная терапия более эффективна при ювенильной форме болезни, ее целью является стимуляция восстановительных процессов в пораженной области. Длительность лечения составляет 10-18 месяцев. На это время врачи рекомендуют больному полностью исключить повышенную нагрузку на сустав (в том числе отказаться от занятий спортом).
Первые два месяца пациент ходит, используя костыли. Комплексное консервативное лечение включает в себя сосудистые препараты и лекарственные средства, улучшающее питание и стимулирующее процессы восстановления суставного хряща. После уменьшения болевого синдрома в курс лечения включают лечебную физкультуру.
В ходе терапии для контроля над ходом восстановительных процессов пациента периодически направляют на радиоизотопное сканирование. При необходимости план терапии корректируют с учетом полученных данных. В 50% случаев консервативная терапия при ювенильной форме заболевания оказывается неэффективной. По показаниям больным предлагают хирургическое лечение. При развитии рассекающего остеохондрита у взрослых консервативная терапия не обеспечивает необходимого результата. Практически единственным способом лечения этой формы заболевания остается операция.
Хирургическое вмешательство проводится после отделения участка хряща и формирования свободного внутрисуставного тела. В ходе операции суставная мышь удаляется либо, если дефект суставной поверхности находится в функционально важной зоне, фиксируется специальными металлическими фиксаторами. Основной целью при этом является восстановление конгруэнтности сустава. Кроме того, для восстановления суставной поверхности может использоваться аллотрансплантат (кусочек трупной кости, обработанной с применением специальной технологии).
В настоящее время разрабатываются и постепенно внедряются в клиническую практику новые методики хирургического лечения рассекающего остеохондрита, в том числе – туннелизация кости с последующим введением жидкости, способствующей восстановлению хрящевой и костной ткани, а также имплантация в пораженную зону собственных хрящевых клеток пациента, взятых на другом участке.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Диагностика
- Лечение
Названия
Название: Рассекающий остеохондрит.

Рассекающий остеохондрит
Описание
Рассекающий остеохондрит или болезнь Кенига. Асептический некроз, вследствие которого небольшой участок хряща отделяется от подлежащей кости и смещается в полость сустава, образуя свободно лежащее внутрисуставное тело. В основном страдает мыщелок бедренной кости, хотя возможно также поражение лучезапястного, локтевого, тазобедренного и голеностопного сустава. В редких случаях выявляется рассекающий остеохондрит надколенника и большеберцовой кости. Заболевание проявляется незначительными болями в суставе. Со временем боли усиливаются. После формирования суставной мыши возникают блокады, замыкание и похрустывание в пораженном суставе. На начальных стадиях у детей достаточно эффективно консервативное лечение. После отделения участка хряща необходима операция. У детей и подростков прогноз благоприятный. Если болезнь возникла в более зрелом возрасте, существует риск развития остеоартроза.
Дополнительные факты
Рассекающий остеохондрит – достаточно редкое заболевание, сопровождающееся отделением участка хряща и перемещением его в полость сустава с образованием «суставной мыши». В основе процесса лежит асептический некроз. Чаще всего страдает коленный сустав (хрящ отделяется от мыщелка бедренной кости), но возможно и поражение других крупных и средних суставов конечностей.
Болеют преимущественно молодые спортсмены. Заболевание может возникнуть в любом возрасте, однако подавляющее число пациентов – люди, не достигшие 50 лет. Еще один вариант болезни – ювенильный рассекающий остехондрит, который развивается у детей младше 9-10 лет. Многие специалисты полагают, что рассекающий остеохондрит у детей и у взрослых – это два разных заболевания со сходными симптомами, поскольку прогноз в этих случаях сильно отличается. У детей болезнь заканчивается полным выздоровлением. У взрослых дефект хряща не восстанавливается, а посттравматический артроз может развиться даже после квалифицированного, адекватного лечения, включающего в себя операцию по удалению суставной мыши.

Рассекающий остеохондрит
Причины
Большинство специалистов полагает, что причиной развития болезни являются незначительные повторные травмы, обусловленные интенсивными физическими нагрузками. Однако в ряде случаев болезнь возникает у людей, которые не имеют отношения к спорту, и при отсутствии других факторов риска. Если заболевание развилось без видимых причин, такую форму рассекающего остеохондрита называют криптогенной.
Патогенез
В норме суставные поверхности костей покрыты плотным, упругим и гладким гиалиновым хрящом. Это позволяет костям беспрепятственно скользить друг относительно друга при движениях. При рассекающем остеохондрите в небольшом сосуде, питающем участок кости, возникает тромбоз. Питание расположенного над этим участком хряща нарушается, формируется зона асептического некроза.
Со временем некротизированный хрящ отслаивается и попадает в сустав, образуя «суставную мышь» — свободно лежащее внутрисуставное тело, которое перемещается по суставу и, попадая между поверхностями костей при движениях, может вызывать блокады. Поврежденный участок теряет свою гладкость, становясь причиной перегрузок и дальнейшей травматизации сустава. В результате может развиться остеоартроз.
Классификация
Выделяют четыре стадии заболевания:
• 1 стадия. Дискомфорт и неясные незначительные боли без четкой локализации. На рентгенограмме выявляется овальное некротизированное тело, отделенное полоской просветления от здоровой кости.
• 2 стадия. Умеренные боли в суставе, явления синовита. Полоса просветления на рентгеновских снимках становится шире. Целостность замыкательной пластинки на поврежденном участке нарушается.
• 3 стадия. Боли, похрустывание и «заедание» сустава. Возможны блокады. На рентгенограммах выявляется некротизированный участок, частично отделившийся от кости.
• 4 стадия. Боли усиливаются, однако блокады становятся более редкими. Отмечается нарастание синовита. На рентгеновских снимках обнаруживается полностью отделившееся внутрисуставное тело.
Симптомы
Симптомы болезни одинаковы и у детей, и у взрослых пациентов. Вначале в суставе появляется незначительная ноющая боль или неприятные ощущения, усиливающиеся при нагрузке и движениях. Со временем боли усиливаются, возможен небольшой отек и нерезкая болезненность при пальпации.
После того, как некротизированный участок отслоился и превратился в суставную мышь, пациенты начинают предъявлять жалобы на хруст и ощущение «заедания» при движениях, обусловленные наличием препятствия при движениях суставных поверхностей друг относительно друга. Возможны блокады – состояния, при которых сустав во время движения «заклинивает». Блокада сопровождается резкой острой болью, движения невозможны.
Диагностика
Диагноз выставляется на основании истории болезни, жалоб пациента, данных физикального обследования и дополнительных исследований. Самым доступным, недорогим и, как следствие, популярным способом инструментальной диагностики является рентгенография. В ряде случаев участок некротизированной кости виден на рентгенограмме. Однако следует учитывать, что область некроза невелика в ряде случаев может не отображаться на снимках. Поэтому отсутствие изменений на рентгенограмме не является основанием для исключения диагноза рассекающий остеохондрит.
Лечение
Лечение рассекающего остеохондрита осуществляется ортопедами и может быть как консервативным, так и оперативным. Выбор тактики лечения осуществляется с учетом формы и стадии рассекающего остеохондрита. Консервативная терапия более эффективна при ювенильной форме болезни, ее целью является стимуляция восстановительных процессов в пораженной области. Длительность лечения составляет 10-18 месяцев. На это время врачи рекомендуют больному полностью исключить повышенную нагрузку на сустав (в том числе отказаться от занятий спортом).
Первые два месяца пациент ходит, используя костыли. Комплексное консервативное лечение включает в себя сосудистые препараты и лекарственные средства, улучшающее питание и стимулирующее процессы восстановления суставного хряща. После уменьшения болевого синдрома в курс лечения включают лечебную физкультуру.
В ходе терапии для контроля над ходом восстановительных процессов пациента периодически направляют на радиоизотопное сканирование. При необходимости план терапии корректируют с учетом полученных данных. В 50% случаев консервативная терапия при ювенильной форме заболевания оказывается неэффективной. По показаниям больным предлагают хирургическое лечение. При развитии рассекающего остеохондрита у взрослых консервативная терапия не обеспечивает необходимого результата. Практически единственным способом лечения этой формы заболевания остается операция.
Хирургическое вмешательство проводится после отделения участка хряща и формирования свободного внутрисуставного тела. В ходе операции суставная мышь удаляется либо, если дефект суставной поверхности находится в функционально важной зоне, фиксируется специальными металлическими фиксаторами. Основной целью при этом является восстановление конгруэнтности сустава. Кроме того, для восстановления суставной поверхности может использоваться аллотрансплантат (кусочек трупной кости, обработанной с применением специальной технологии).
В настоящее время разрабатываются и постепенно внедряются в клиническую практику новые методики хирургического лечения рассекающего остеохондрита, в том числе – туннелизация кости с последующим введением жидкости, способствующей восстановлению хрящевой и костной ткани, а также имплантация в пораженную зону собственных хрящевых клеток пациента, взятых на другом участке.
Источник
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Классификация
- Течение и стадии
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Остеохондропатии.

Остеохондропатии
Описание
Остеохондропатии. Группа цикличных, длительно текущих заболеваний, в основе которых лежит нарушение питания костной ткани с ее последующим асептическим некрозом. Вторичные клинические и рентгенологические проявления остеохондропатий связаны с рассасыванием и замещением разрушенных участков кости. К остеохондропатиям относятся болезнь Легга-Кальве-Пертеса, болезнь Остгуд-Шлаттера, Болезнь Келера, болезнь Шейермана-Мау, болезнь Шинца и тд Диагностика остеохондропатии основывается на УЗИ, рентгенологических и томографических данных. Лечение включает иммобилизацию, физиотерапию, витаминотерапию, ЛФК. По показаниям проводится хирургическое лечение.
Дополнительные факты
Остеохондропатии развиваются у пациентов детского и юношеского возраста, чаще поражают кости нижних конечностей, характеризуются доброкачественным хроническим течением и относительно благоприятным исходом. Подтвержденных данных о распространенности остеохондропатий в медицинской литературе не имеется.
Болезнь Пертеса.
Полное название – болезнь Легга-Кальве-Пертеса. Остеохондропатия тазобедренного сустава. Поражает головку тазобедренной кости. Чаще развивается у мальчиков в возрасте 4-9 лет. Возникновению остеохондропатии может предшествовать (не обязательно) травма области тазобедренного сустава.
Болезнь Пертеса начинается с легкой хромоты, к которой позже присоединяются боли в области повреждения, нередко отдающие в область коленного сустава. Постепенно симптомы остеохондропатии усиливаются, движения в суставе становятся ограниченными. При осмотре выявляется нерезко выраженная атрофия мышц бедра и голени, ограничение внутренней ротации и отведения бедра. Возможна болезненность при нагрузке на большой вертел. Нередко определяется укорочение пораженной конечности на 1-2 см, обусловленное подвывихом бедра кверху.
Остеохондропатия длится 4-4,5 года и завершается восстановлением структуры головки бедра. Без лечения головка приобретает грибовидную форму. Поскольку форма головки не соответствует форме вертлужной впадины, со временем развивается деформирующий артроз. С диагностической целью проводят УЗИ и МРТ тазобедренного сустава.
Для того, чтобы обеспечить восстановление формы головки, необходимо полностью разгрузить пораженный сустав. Лечение остеохондропатии проводится в стационаре с соблюдением постельного режима в течение 2-3 лет. Возможно наложение скелетного вытяжения. Пациенту назначают физио- витамино- и климатолечение. Огромное значение имеют постоянные занятия лечебной гимнастикой, позволяющие сохранить объем движений в суставе. При нарушении формы головки бедра выполняются костно-пластические операции.
Болезнь Остгуд-Шлаттера.
Остеохондропатия бугристости большеберцовой кости. Болезнь развивается в возрасте 12-15 лет, чаще болеют мальчики. Постепенно возникает припухлость в области поражения. Пациенты жалуются на боли, усиливающиеся при стоянии на коленях и ходьбе по лестнице. Функция сустава не нарушается или нарушается незначительно.
Лечение остеохондропатии консервативное, проводится в амбулаторных условиях. Пациенту назначают ограничение нагрузки на конечность (при сильной боли накладывают гипсовую шину на 6-8 недель), физиолечение (электрофорез с фосфором и кальцием, парафиновые аппликации), витаминотерапию.
Остеохондропатия протекает благоприятно и заканчивается выздоровлением в течение 1-1,5 лет.
Болезнь Келера-II.
Остеохондропатия головок II или III плюсневых костей. Чаще поражает девочек, развивается в возрасте 10-15 лет. Болезнь Келера начинается постепенно. В области поражения возникают периодические боли, развивается хромота, проходящая при исчезновении болей. При осмотре выявляется незначительный отек, иногда – гиперемия кожи на тыле стопы. В последующем развивается укорочение II или III пальца, сопровождающееся резким ограничением движений. Пальпация и осевая нагрузка резко болезненны.
В сравнении с предыдущей формой данная остеохондропатия не представляет значительной угрозы для последующего нарушения функции конечности и развития инвалидности. Показано амбулаторное лечение с максимальной разгрузкой пораженного отдела стопы. Пациентам накладывают специальный гипсовый сапожок, назначают витамины и физиотерапию.
Болезнь Келера-I.
Остеохондропатия ладьевидной кости стопы. Развивается реже предыдущих форм. Чаще поражает мальчиков в возрасте 3-7 лет. Вначале без видимых причин появляются боли в стопе, развивается хромота. Затем кожа тыла стопы краснеет и отекает.
Лечение остехондропатии амбулаторное. Пациенту ограничивают нагрузку на конечность, при сильных болях накладывают специальный гипсовый сапожок, назначают физиолечение. После выздоровления рекомендуют носить обувь с супинатором.
Лечение остеохондропатии амбулаторное, включает в себя ограничение нагрузки, электрофорез с кальцием и тепловые процедуры.
Болезнь Шермана-Мау.
Остеохондропатия апофизов позвонков. Распространенная патология. Болезнь Шейермана-Мау возникает в подростковом возрасте, чаще у мальчиков. Сопровождается кифозом средне- и нижнегрудного отдела позвоночника (круглая спина). Боли могут быть слабыми или вовсе отсутствовать. Иногда единственным поводом для обращения к ортопеду становится косметический дефект.
Диагностика этого вида остеохондропатии осуществляется при помощи рентгенографии и КТ позвоночника. Дополнительно для исследования состояния спинного мозга и связочного аппарата позвоночного столба проводят МРТ позвоночника.
Остеохондропатия поражает несколько позвонков и сопровождается их выраженной деформацией, остающейся на всю жизнь. Для сохранения нормальной формы позвонков больному необходимо обеспечить покой. Большую часть дня пациент должен находиться в постели в положении на спине (при выраженном болевом синдроме проводится иммобилизация с использованием задней гипсовой кроватки). Больным назначают массаж мышц живота и спины, лечебную гимнастику. При своевременном, правильном лечении прогноз благоприятный.
Болезнь Кальве.
Остеохондропатия тела позвонка. Развивается болезнь Кальве в возрасте 4-7 лет. Ребенок без видимых причин начинает жаловаться на боль и чувство утомления в спине. При осмотре выявляется локальная болезненность и выстояние остистого отростка пораженного позвонка. На рентгенограммах определяется значительное (до ¼ от нормы) снижение высоты позвонка. Обычно поражается один позвонок в грудном отделе.
Лечение данной остеохондропатии проводится только в стационаре. Показан покой, лечебная гимнастика, физиопроцедуры. Структура и форма позвонка восстанавливается в течение 2-3 лет.
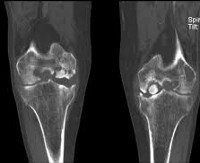
Частичные остеохондропатии суставных поверхностей.
Обычно развиваются в возрасте от 10 до 25 лет, чаще встречаются у мужчин. Около 85% частичных остеохондропатий развивается в области коленного сустава.
Как правило, участок некроза появляется на выпуклой суставной поверхности. В последующем поврежденная область может отделиться от суставной поверхности и превратиться в «суставную мышь» (свободно лежащее внутрисуставное тело). Диагностика проводится путем УЗИ или МРТ коленного сустава.
На первых стадиях развития остеохондропатии проводится консервативное лечение: покой, физиотерапия, иммобилизация При образовании «суставной мыши» и частых блокадах сустава показано оперативное удаление свободного внутрисуставного тела.
Симптомы
Боль в голеностопе. Боль в колене.
Классификация
В травматологии выделяют четыре группы остеохондропатий:
• Остеохондропатии метафизов и эпифизов длинных трубчатых костей. В эту группу остеохондропатий входит остеохондропатия грудинного конца ключицы, фаланг пальцев рук, тазобедренного сустава, проксимального метафиза большеберцовой кости, головок II и III плюсневых костей.
• Остеохондропатии коротких губчатых костей. К этой группе остеохондропатий относится остеохондропатии тел позвонков, полулунной кости кисти, ладьевидной кости стопы, а также сесамовидной кости I плюснефалангового сустава.
• Остеохондропатии апофизов. В эту группу остеохондропатий включают остеохондропатию лонной кости, апофизарных дисков позвонков, бугра пяточной кости и бугристости большеберцовой кости.
• Клиновидные (частичные) остеохондропатии, поражающие суставные поверхности локтевого, коленного и других суставов.
Течение и стадии
Первая стадия остеохондропатии. Некроз костной ткани. Продолжается до нескольких месяцев. Больного беспокоят слабые или умеренные боли в пораженной области, сопровождающиеся нарушением функции конечности. Пальпация болезненна. Регионарные лимфатические узлы обычно не увеличены. Рентгенологические изменения в этот период могут отсутствовать.
Вторая стадия остеохондропатии. «Компрессионный перелом». Продолжается от 2-3 до 6 и более месяцев. Кость «проседает», поврежденные костные балки вклиниваются друг в друга. На рентгенограммах выявляется гомогенное затемнение пораженных отделов кости и исчезновение ее структурного рисунка. При поражении эпифиза его высота уменьшается, выявляется расширение суставной щели.
Третья стадия остеохондропатии. Фрагментация. Длится от 6 месяцев до 2-3 лет. На этой стадии происходит рассасывание омертвевших участков кости, их замещение грануляционной тканью и остеокластами. Сопровождается уменьшением высоты кости. На рентгенограммах выявляется уменьшение высоты кости, фрагментация пораженных отделов кости с беспорядочным чередованием темных и светлых участков.
Четвертая стадия остеохондропатии. Восстановление. Продолжается от нескольких месяцев до 1,5 лет. Происходит восстановление формы и, несколько позже – и структуры кости.
Полный цикл остеохондропатии занимает 2-4 года. Без лечения кость восстанавливается с более или менее выраженной остаточной деформацией, в дальнейшем приводящей к развитию деформирующего артроза.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
