Рак желчевыводящих путей код по мкб 10

- Описание
Краткое описание
Доброкачественные опухоли жёлчного пузыря редки (папилломы, аденомиомы, фибромы, липомы, миомы, миксомы и карциноид).
Код по международной классификации болезней МКБ-10:
- C23 Злокачественное новообразование желчного пузыря
- C24 Злокачественное новообразование других и неуточненных частей желчевыводящих путей
- D13.4 Печени
Рак жёлчного пузыря составляет 4% от общего числа злокачественных эпителиальных новообразований ЖКТ. Эту опухоль выявляют у 1% пациентов, подвергаемых операциям на жёлчном пузыре и желчевыводящих путях. У женщин рак жёлчного пузыря выявляют в 3 раза чаще
• Этиология неизвестна. 90% больных раком страдают желчнокаменной болезнью. Около 80% всех карцином жёлчного пузыря составляют аденокарциномы. Характерен местный инвазивный рост в ткань печени. Опухоли метастазируют в поджелудочные, дуоденальные и печёночные лимфатические узлы
• Клиническая картина •• Рак жёлчного пузыря протекает очень агрессивно, зачастую метастазируя в отдалённые органы ещё до клинической манифестации заболевания •• Беспокоят боли в правом верхнем квадранте живота, нередко тошнота и рвота •• Часто развивается карциноматоз органов брюшной полости, асцит •• Диагноз редко устанавливают до операции, выполняемой обычно по поводу желчнокаменной болезни.
• TNM — классификация (см. также Опухоль, стадии) •• Tis — карцинома in situ •• Т1 — опухоль прорастает слизистую оболочку или мышечный слой стенки пузыря •• Т2 — опухоль распространяется на околомышечную соединительную ткань, но не прорастает висцеральную брюшину или в печень •• ТЗ — опухоль прорастает висцеральную брюшину или непосредственно врастает в один соседний орган (прорастает в печень не более 2 см) •• Т4 — наличие одного из следующих признаков: опухоль прорастает в печень более 2 см; опухоль прорастает более двух соседних органов (желудок, двенадцатиперстная кишка, ободочная кишка, поджелудочная железа, сальник, внепечёночные жёлчные протоки) •• N1 — метастазы в лимфатических узлах около пузырного и общего жёлчного протоков и/или ворот печени •• N2 — метастазы в лимфатических узлах, расположенных около головки поджелудочной железы, двенадцатиперстной кишки, воротной вены, чревной и верхней брыжеечной артерий.
• Группировка по стадиям • Стадия 0: TisN0M0 • Стадия I: T1N0M0 • Стадия II: T2N0M0 • Стадия III •• T3N0M0 •• T1–3N1M0 • Стадия IV •• T4N0–1M0 •• T1–4N2M0 •• T1–4N0–2M1.
• Лечение. Шанс на излечение имеется в случаях, когда опухоль жёлчного пузыря выявлена случайно, например, во время холецистэктомии, предпринятой по другим причинам. При выходе опухоли за пределы жёлчного пузыря необходимо выполнить холецистэктомию с краевой резекцией печени и регионарную лимфаденэктомию.
• Прогноз при раке жёлчного пузыря плохой в связи с запущенностью опухоли. Наиболее часто наблюдают прорастание печени, которое отмечают примерно у 70% больных, подвергшихся хирургическому вмешательству. Общая 5 — летняя выживаемость — менее 10%. При наличии обструкции общего жёлчного протока (опухолью или лимфатическими узлами), возможно выполнение симптоматического вмешательства: стентирование эндопротезом, гепатикоеюностомия, транспечёночная холангиостомия.
Злокачественные опухоли общего жёлчного протока
• Этиология. Повышенный риск отмечают у больных склерозирующим холангитом, холедохолитиазом, неспецифическим язвенным колитом либо у длительно контактирующих с производными бензола или толуола. Паразитарная инвазия жёлчной системы, особенно трематодами рода Clonorchis, определяет высокую частоту холангиокарцином в Азии. Довольно часто опухоли развиваются в кисте общего жёлчного протока (врождённое кистозное расширение).
• Патологическая анатомия. Холангиокарцинома (большинство опухолей скиррозного или папиллярного типа) — выраженный фиброз часто затрудняет диагностику •• При макроскопическом исследовании холангиокарцинома — опухолевидное образование с вовлечением в процесс части жёлчных протоков. Нередко бывает трудно отличить холангиокарциному от склерозирующего холангита •• Локализация опухоли — дистальные отделы общего жёлчного протока (1/3 случаев), общий печёночный или пузырный проток (1/3 случаев), правый или левый печёночный проток.
Поражение зоны слияния правого и левого жёлчных протоков имеет определение — опухоль Клацкина •• Этот тип рака метастазирует в регионарные лимфатические узлы (16% случаев), печень (10%). Возможно непосредственное прорастание опухоли в печень (14%).
• Клиническая картина •• В связи с малым диаметром протоков, признаки обструкции протоков появляются уже при небольших размерах первичной опухоли. Развивается выраженная желтуха, кожный зуд, отсутствие аппетита, потеря массы тела и постоянные ноющие боли в правом верхнем квадранте живота.
• Лабораторные данные. Значительно повышено содержание ЩФ сыворотки крови, прямого и общего билирубина. Менее значительно изменено содержание сывороточных трансаминаз.
• Диагноз можно установить при помощи чрескожной чреспечёночной холангиографии или эндоскопической ретроградной холангиопанкреатографии. Оба исследования позволяют провести биопсию подозрительных участков ткани для гистологического исследования.
• TNM — классификация (см. также Опухоль, стадии) •• Tis — карцинома in situ •• Т1 — опухоль прорастает субэпителиальную соединительную ткань или мышечно — соединительнотканный слой •• Т2 — опухоль распространяется на околомышечную соединительную ткань •• Т3 — опухоль распространяется на соседние структуры: печень, поджелудочную железу, двенадцатиперстную кишку, жёлчный пузырь, ободочную кишку, желудок •• N1 — метастазы в лимфатических узлах около пузырного и общего жёлчного протоков и/или ворот печени (т.е. в гепатодуоденальной связке) •• N2 — метастазы в лимфатических узлах, расположенных около головки поджелудочной железы, двенадцатиперстной кишки, чревной и верхней брыжеечной артерий, задних перипанкреатодуоденальных лимфатических узлах.
• Группировка по стадиям • Стадия 0: TisN0M0 • Стадия I: T1N0M0 • Стадия II: T2N0M0 • Стадия III: T1–2N1–2M0 • Стадия IV •• T3N0–2M0 •• T1–3N0–2M1.
• Лечение — хирургическое, но резектабельность опухоли не превышает 10% •• При опухолях дистальных отделов общего жёлчного протока выполняют панкреатодуоденальную резекцию (операция Уиппла) с дальнейшим восстановлением проходимости желчевыводящих путей и ЖКТ. При локализации опухоли в более проксимальных отделах опухоль иссекают с последующей реконструкцией общего жёлчного протока. Средняя продолжительность жизни пациентов после операции составляет 23 мес. Лучевая терапия в послеоперационном периоде может увеличить продолжительность жизни •• Если опухоль неудалима, её туннелизируют. Через полученный канал проводят постоянный дренаж, открывающийся с одной стороны во внутрипечёночные протоки проксимальнее опухоли, а с другой стороны — в общий жёлчный проток дистальнее опухоли ••• Возможно введение наружного дренажа во время чрескожной чреспечёночной холангиографии ••• С паллиативной целью показано дренирование U — образной трубкой по Прадери. Оба конца дренажа выводят на кожу: один аналогично дренажу общего жёлчного протока, другой — через опухолевую ткань, паренхиму печени и брюшную стенку ••• Достоинство U — образных дренажей в том, что их можно заменять в случае обтурации тканевым детритом. Новую дренажную трубку подшивают к концу установленной ранее и подтягиванием дренажа осуществляют замену ••• Установка дренажа увеличивает продолжительность жизни на 6–19 мес.
• Прогноз •• Отдалённое метастазирование рака общего жёлчного протока обычно происходит поздно и, как правило, не является непосредственной причиной смерти •• Причины смерти ••• Билиарный цирроз вследствие неадекватного оттока жёлчи ••• Внутрипечёночная инфекция с образованием абсцессов ••• Общее истощение, пониженная реактивность организма ••• Сепсис.
МКБ-10 • C23 Злокачественное новообразование жёлчного пузыря • C24 Злокачественное новообразование других и неуточнённых частей желчевыводящих путей • D13.4 Доброкачественное новообразование печени
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Рак желчного пузыря.

Рак желчного пузыря
Описание
Рак желчного пузыря. Злокачественная опухоль (чаще аденокарцинома или плоскоклеточный рак) тканей желчного пузыря. Рак желчного пузыря протекает с болями в правом подреберье, тошнотой, рвотой, потерей массы тела, желтухой. При диагностике рака желчного пузыря учитываются данные УЗИ, пункции желчного пузыря, холецистографии, КТ, МРТ, РХПГ, диагностической лапароскопии. С целью радикального лечения рака желчного пузыря необходимо проведение холецистэктомии, резекции правой доли печени, иногда – панкреатодуоденэктомии.
Дополнительные факты
Рак желчного пузыря встречается в 2-8% наблюдений. В гастроэнтерологии, среди злокачественных новообразований органов ЖКТ, рак желчного пузыря занимает пятое место. Опухолевый процесс в желчном пузыре выявляется преимущественно у женщин старше 50 лет. По морфологическому типу первичный рак желчного пузыря в 70-80% представлен аденокарциномой различной дифференцировки, в остальных – плоскоклеточным или папиллярным раком.
Опухолевый рост обычно начинается в области дна пузыря или его шейки. В дальнейшем распространяется на холедох и пузырный проток, печень, прилежащие анатомические структуры (желудок, двенадцатиперстную кишку, толстый кишечник). Рак желчного пузыря часто сочетается с раком внепеченочных желчных путей. Метастазирование рака желчного пузыря чаще всего происходит в регионарные лимфоузлы, печень, брюшину, сальник, яичники, плевру.
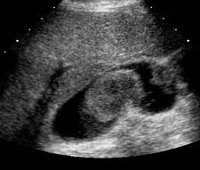
Рак желчного пузыря
Причины
Две трети случаев рака желчного пузыря развивается на фоне длительного предшествующего течения желчнокаменной болезни или хронического холецистита. Наиболее часто опухоль возникает в кальцифицированном желчном пузыре. Считается, что канцерогенезу способствует травмирование слизистого слоя пузыря перемещающимися желчными камнями.
К фоновым заболеваниям, предрасполагающим к возникновению рака желчного пузыря, относят полипы и кисты желчного пузыря, кальциноз, сальмонеллез, хеликобактерную инфекцию. В группу повышенного риска по развитию рака желчного пузыря входят курильщики, люди, страдающие ожирением, злоупотребляющие алкоголем, контактирующие с химическими канцерогенами, питающиеся преимущественно жирной и жареной пищей.
Классификация
Клиническая классификация по системе TNM выделяет следующие стадии рака желчного пузыря.
• Tis – преинвазивный рак желчного пузыря.
• Т1 – прорастание опухолью слизистого (Т1а) или мышечного слоя (T1b) стенки желчного пузыря.
• Т2 – инвазия стенки желчного пузыря вплоть до серозного слоя; инфильтрация в печень отсутствует.
• ТЗ – прорастание опухолью серозной оболочки с распространением на висцеральную брюшину или печень (глубина инвазии до 2 см).
• Т4 – инвазия в печень на глубину более 2 см либо прорастание в другие органы (желудок, 12-перстную кишку, ободочную кишку, сальник, поджелудочную железу, внепеченочные желчные пути).
• N0 — метастатическое поражение регионарных лимфоузлов не определяется.
• N1 – имеется поражение лимфатических узлов общего и околопузырного желчного протока либо ворот печени.
• N2 – метастазы в лимфоузлы 12-перстной кишки, головки поджелудочной железы, воротной вены, верхней мезентериальной или чревной артерий.
• М0 — отдаленные метастазы не выявляются.
• M1 — определяются отдаленные метастазы рака желчного пузыря.
Симптомы
На ранних этапах рак желчного пузыря развивается бессимптомно. Чаще всего местнораспространенный рак желчного пузыря является случайной гистологической находкой при холецистэктомии по поводу калькулезного холецистита.
По мере увеличения образования появляются малоспецифические проявления: слабость, снижение аппетита, периодически возникающая тупая боль в правом подреберье и эпигастрии, похудание, повышение температуры тела до субфебрильных значений. В дальнейшем присоединяется желтуха, тошнота, рвота, кожный зуд, изменяется окраска кала (светлеет) и мочи (темнеет). При закупорке опухолью желчных протоков возникает водянка или эмпиема желчного пузыря, холангит, вторичный билиарный цирроз печени.
Вовлечение печени в опухолевый процесс сопровождается нарастанием признаков печеночной недостаточности — вялости, адинамии, замедления психических реакций. В поздних стадиях рака желчного пузыря у пациентов выявляется канцероматоз брюшины, асцит, кахексия. В редких случаях клиника рака желчного пузыря разворачивается молниеносно и протекает с явлениями тяжелейшей интоксикации, сепсиса.
Боль в грудной клетке. Вялость. Горький привкус во рту. Изменение аппетита. Изменение веса. Истощение. Ломота в мышцах. Нарушение терморегуляции. Отсутствие аппетита. Потеря веса. Рвота. Слабость. Тошнота. Увеличение СОЭ.
Диагностика
Ввиду длительной бессимптомности рака желчного пузыря и малоспецифичности его проявлений до 70% случаев заболевания диагностируются уже в поздних неоперабельных стадиях. При пальпации живота определяется гепатомегалия, увеличенный желчный пузырь, спленомегалия, иногда — инфильтрат в брюшной полости. Характерными изменениями биохимических проб служат повышение значений билирубина крови, трансаминаз, уровня щелочной фосфатазы. Специфическим лабораторным тестом на рак желчного пузыря является определение в крови маркера — ракового антигена 19-9 (СА 19-9).
УЗИ печени и желчного пузыря выявляет увеличение размеров органов, утолщение и неравномерную плотность стенок пузыря, дополнительные эхо-сигналы в его просвете При первичном раке желчного пузыря в печени могут определяться метастазы. В сомнительных случаях прибегают к прицельной чрескожной биопсии желчного пузыря или биопсии печени с последующей морфологической верификацией материала. Для выяснения заинтересованности других органов выполняется расширенное УЗИ брюшной полости.
С целью уточняющей инструментальной диагностики может применяться холецистография, чрескожная чреспеченочная холангиография, ретроградная холангиопанкреатография, КТ и МРТ, холесцинтиграфия. С целью определения операбельности рака желчного пузыря в ряде случаев показано проведение диагностической лапароскопии.
Лечение
Радикальное лечение рака желчного пузыря предполагает раннее хирургическое вмешательство. При местнораспространенном раке желчного пузыря (Т1-Т2) адекватным объемом может служить простая или расширенная холецистэктомия. При необходимости удаления желчных протоков производится наложение гепатикоеюноанастамоза. При стадии Т3 объем оперативного вмешательства будет включать холецистэктомию, резекцию правой доли печени, по показаниям — панкреатодуоденэктомию.
В случае неоперабельного рака желчного пузыря проводятся паллиативные вмешательства, направленные на уменьшение желтухи. Они могут включать реканализацию протоков (эндоскопическое стентирование), наложение холецистодигестивных анастомозов, наложение наружного желчного свища путем чреспеченочной пункции и тд После хирургических вмешательств, а также при нерезектабельном раке желчного пузыря применяется лучевая и химиотерапия.
Прогноз
Отдаленный прогноз при раке желчного пузыря в целом неблагоприятен, поскольку заболевание в большинстве случаев диагностируется довольно поздно. Неблагоприятный исход наблюдается при выявлении отдаленных метастазов, невозможности радикального удаления опухоли. Результаты выживаемости после радикальных вмешательств противоречивы: имеются данные о 5-летней выживаемости 12-40% пациентов.
Профилактика
Профилактикой рака желчного пузыря является устранение и ослабление действия факторов риска: своевременное лечение ЖКБ, отказ от нездоровых привычек и питания, достаточная физическая активность, поддержание оптимального веса и тд.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: C22.1
МКБ-10 / C00-D48 КЛАСС II Новообразования / C00-C97 Злокачественные новообразования / C15-C26 Злокачественные новообразования органов пищеварения / C22 Злокачественное новообразование печени и внутрипеченочных желчных протоков
Определение и общие сведения[править]
Внутрипечёночная холангиокарцинома — редкое злокачественное новообразование, формирующееся из внутрипечёночных жёлчных протоков. Внутрипечёночная холангиокарцинома обнаружена и выделена в самостоятельную нозологическую единицу со всеми присущими ей специфическими патологоанатомическими и радиологическими свойствами относительно недавно.
Эпидемиология
Заболеваемость в США составляет 3 на 1 000 000. Внутрипечёночная холангиокарцинома и печёночно-клеточный рак могут сочетаться, однако такие случаи исключительно редки. Как и при печёночно-клеточном раке, отмечен рост заболеваемости
Этиология и патогенез[править]
У большинства пациентов сопутствующее поражение печени отсутствует, но у 30% обнаруживают фиброз, вирусный гепатит C, болезнь Кароли, склерозирующий холангит, воздействие торотраста в анамнезе, паразитарную инвазию или гепатолитиаз. На основе макроскопического строения японская исследовательская группа по изучению опухолей печени (Liver Cancer Study Group) выделила три формы внутрипечёночной холангиокарциномы: объёмное новообразование (наиболее типичная форма), образование с перипротоковой инфильтрацией и опухоль с внутрипротоковым ростом.
Клинические проявления[править]
При внутрипечёночном расположении опухоли симптомы заболевания на раннем этапе появляются редко и, как правило, начинают беспокоить пациента в развёрнутой стадии. Именно поэтому клиническая картина внутрипечёночной холангиокарциномы сходна с таковой при других опухолях печени и складывается из боли в животе и потери массы тела.
Рак внутрипеченочного желчного протока: Диагностика[править]
Как правило, повышена сывороточная активность щелочной фосфатазы. Желтуха возникает нечасто (обычно на поздних стадиях заболевания); её причина — внешнее сдавление опухолью жёлчевыводящих путей. Возможно повышение концентрации сывороточных опухолевых маркёров — ракового эмбрионального антигена, СА19-9 и СА125. При проведении визуализирующих исследований обнаруживают гетерогенное фиброзное новообразование больших размеров без капсулы, сдавливающее расположенные рядом вены и растягивающее капсулу печени. Поскольку опухоль имеет фиброзный компонент, сдавление соседних структур возникает только в последней стадии заболевания. При прогрессировании опухоли дочерние одиночные узлы часто развиваются по соседству с новообразованием или в контрлатеральной доле. При поверхностной локализации узлов они могут быть недоступны визуализации, поэтому наиболее предпочтительным методом исследования в данной ситуации является лапароскопия. Опухоль склонна к метастазированию в лимфатические узлы ворот печени и к диссеминации по брюшине. В отличие от печёночно-клеточного рака, внутрипечёночная холангиокарцинома обычно не инвазирует в просвет воротной вены, но способна вызывать полную сегментарную атрофию печени. Возможна дилатация внутрипечёночных жёлчных протоков.
Диагностировать аденокарциному позволяет чрескожная биопсия печени. Эндоскопические методы исследования часто используют для исключения метастазов. Иммунологические реакции с маркёрами СК7 (реакция положительна при внутрипечёночной холангиокарциноме) и СК20 (реакция положительна при метастазах в толстой кишке) также могут быть полезными в диагностике.
Дифференциальный диагноз[править]
Рак внутрипеченочного желчного протока: Лечение[править]
В связи с тем, что внутрипечёночную холангиокарциному чаще всего выявляют на более поздних стадиях, только у 30% больных возможно выполнение резекции печени. На момент операции средние размеры опухолей составляют 6-10 см. Чаще всего новообразования расположены центрально, поэтому могут быть удалены лишь при обширной гепатэктомии. Послеоперационная летальность варьирует от 3% до 7%.
Хирургическое вмешательство — оптимальный метод лечения больных внутрипечёночной холангиокарциномой. Пятилетняя выживаемость после резекции печени варьирует от 25 до 50%. Лучшие результаты зафиксированы в азиатских центрах. Различия в результатах лечения можно объяснить разным анатомическим расположением опухолей.
Профилактика[править]
Прочее[править]
Прогноз
Плохой прогноз инфильтративного типа опухоли объясняют распространением новообразования вдоль глиссоновой капсулы и частым вовлечением лимфатических узлов. Возникновение дочерних узлов часто коррелирует с большими размерами опухоли и метастатическим поражением лимфатических узлов, что служит определяющим прогностическим фактором. Пятилетняя выживаемость больных при отсутствии дочерних узлов и метастатического поражения лимфатических узлов составляет 35%. Лишь у небольшой части пациентов при наличии отягощающих факторов выживаемость превышает 3 года. Основная причина смерти больных — внутрипечёночные рецидивы опухоли. Ни один из известных методов не оказывает положительного эффекта при рецидиве. Трансплантацию печени в качестве эффективного метода лечения обычно не рассматривают, поскольку пятилетняя выживаемость не превышает 30%.
Источники (ссылки)[править]
«Хирургия печени и поджелудочной железы [Электронный ресурс] / Под редакцией Джеймса О. Гардена; пер. с англ. — М. : ГЭОТАР-Медиа, 2013.» — https://www.rosmedlib.ru/book/06-COS-2355.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Пемигатиниб
Источник
