Рак вульвы код мкб
Рубрика МКБ-10: C51.9
МКБ-10 / C00-D48 КЛАСС II Новообразования / C00-C97 Злокачественные новообразования / C51-C58 Злокачественные новообразования женских половых органов / C51 Злокачественное новообразование вульвы
Определение и общие сведения[править]
Рак вульвы — одна из редких злокачественных опухолей женских половых органов. Заболеваемость в среднем не превышает 2-3 на 100 000 женщин. В Великобритании рак вульвы выявляют с частотой 3 на 100 000 женщин, он составляет 4% от всех злокачественных гинекологических опухолей. В США показатель заболеваемости раком вульвы составляет 2,2 на 100 000 женщин в год, причем в возрасте старше 75 лет заболеваемость в 10 раз выше и достигает 20 на 100 000 женщин. Во многих странах получить информацию о частоте рака вульвы не представляется возможным, так как данная опухоль объединяется с опухолями влагалища и другими редкими опухолями. В России рак вульвы составляет 3-8% злокачественных новообразований женских половых органов и 0,6% всех злокачественных новообразований у женщин. Данные представлены по популяционному раковому регистру Санкт-Петербурга (Мерабишвили В.М., 2006), стандартизованный показатель заболеваемости колеблется между 1,3-1,4/100000.
Инвазивный плоскоклеточный рак вульвы составляет 90% всех злокачественных опухолей вульвы и 1-2% злокачественных эпителиальных опухолей женщин. Другие злокачественные опухоли вульвы — меланома, саркома, рак бартолиновой железы.
Средний возраст больных инвазивным раком вульвы составляет 65-70 лет. 80% инвазивного рака вульвы диагностируется у женщин старше 55 лет, при этом 30% — старше 75 лет. Риск развития рака вульвы на протяжении жизни женщины составляет 0,2%, тогда как рака шейки матки — 1,3%.
Смертность от рака вульвы не превышает 0,5 на 100 000 женщин. Несмотря на визуальную локализацию опухолевого процесса и высокую курабельность рака вульвы на ранних стадиях, к сожалению, около 50% пациенток обращаются за помощью лишь в III и IV стадиях. Многие больные, особенно пожилого возраста, из-за смущения поздно обращаются к врачам. Но причиной поздней диагностики могут быть ошибки врачей в связи с редкой встречаемостью опухоли, особенно у молодых пациенток.
Показатель относительной 5-летней выживаемости в Европе составляет 52%, российские данные представлены по популяционному раковому регистру Санкт-Петербурга (Мерабишвили В.М., 2006) — 52,2%.
Многие годы для обозначения одних и тех же состояний использовались различные термины, что вызывало крайнее неудобство в правильной выработке тактики лечения. В связи с большой вариабельностью и разночтениями между клиническими и гистологическими диагнозами в 1993 г. благодаря сотрудничеству Международного общества по изучению болезней вульвы и влагалища (ISSVD) и Международного общества по гинекологической патологии (ISGP) была разработана и принята новая классификация заболеваний вульвы, в основе которой лежат патоморфологические изменения тканей наружных половых органов.
Этиология и патогенез[править]
Особую группу в структуре гинекологической патологии занимают неопухолевые поражения вульвы, именовавшиеся ранее хроническими дистрофическими процессами (еще раньше эти изменения вульвы классифицировали как «крауроз» и «лейкоплакия»). Долгое время их относили к предраковым процессам, в настоящее время эти поражения считаются доброкачественными. Однако не стоит забывать, что риск малигнизации этих процессов колеблется от 10 до 35%. Хотя фоновые и предраковые заболевания вульвы известны врачамгинекологам давно, этиология и патогенез дистрофических изменений вульвы изучены не достаточно полно.
В настоящее время не существуют единой этиологической теории, объясняющей причины возникновения и развития фоновых, предраковых и злокачественных поражений вульвы. Наиболее хорошо изучены и обоснованы нейроэндокринная и вирусная теории. Концепцию нейроэндокринной теории составляют изменения всех уровней нервной системы, особенно гипоталамических центров, что в свою очередь может приводить к нарушениям трофики тканей вульвы. По мнению М.И. Штемберга, особое значение в этиологии и патогенезе патологии вульвы играют изменения функции щитовидной железы и коры надпочечников, нарушение гормонального равновесия в сторону снижения эстрогенных гормонов. На фоне нарушений выброса гормонов гипофиза изменяется функция периферических нейроэндокринных желез, происходит снижение выработки эстрадиола и повышение выделения эстриола. Это в свою очередь вызывает гормональный дисбаланс, приводящий к функциональной недостаточности рецепторного аппарата вульвы.
Клинические проявления[править]
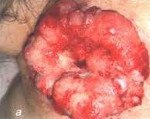
В клинической картине превалируют такие симптомы, как постоянный зуд, ощущение раздражения кожи, жжение, боль, кровотечение, носящее ациклический характер, бели. Все симптомы отмечаются на фоне патологических изменений на вульве, наиболее часто в виде незаживающей язвы.
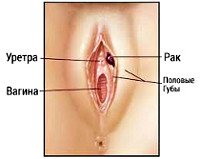
Локализуется рак вульвы часто в области больших половых губ, малых половых губ, клитора, наружного отверстия мочеиспускательного канала, редко на промежности. В большинстве случаев наблюдается местнораспространенный рак вульвы. Даже при I стадии рака вульвы встречаются метастазы. Основной путь метастазирования — лимфогенный. Частое и раннее метастазирование рака вульвы обусловлено хорошо развитой лимфатической сетью, по которой лимфа оттекает сначала в поверхностные, а затем и в глубокие паховые лимфатические узлы. Далее лимфа направляется в подвздошные лимфатические сосуды.
Регионарными считаются поверхностные и глубокие паховые лимфатические узлы. Глубокие паховые лимфатические узлы называют также бедренными. Поражение лимфатических узлов — важнейший прогностический фактор. Частота поражения паховых лимфатических узлов у операбельных больных, по данным литературы, составляет 30-50%.
Метастазирование бывает перекрестным, т.е. поражаются контралатеральные лимфатические узлы. Особое значение имеет поражение проксимальной группы глубоких паховых лимфатических узлов — узла Клоке-Розенмюллера-Пирогова. Оно повышает риск выявления метастазов в тазовых лимфатических узлах, в первую очередь наружных подвздошных и запирательных. Опухоли клитора характеризуются крайне агрессивным течением, что обусловлено нарушением этапности метастазирования, которое проявляется ранним поражением подвздошных лимфатических узлов. Метастазы в подвздошных лимфатических узлах в отсутствие поражения паховых лимфатических узлов отмечаются, по данным литературы, у 10-30% больных. Гематогенные метастазы наблюдают, как правило, при наличии метастазов в подвздошных, парааортальных и паракавальных лимфатических узлах.
Злокачественное новообразование вульвы неуточненной части: Диагностика[править]
Диагностика рака вульвы включает:
• обязательные исследования:
— гинекологический осмотр;
— расширенную вульвоскопию;
— цитологическое исследование мазков;
— биопсию вульвы с морфологическим исследованием удаленного материала;
— ультразвуковое исследование (УЗИ) органов малого таза, печени, почек, забрюшинного пространства;
— рентгенологическое исследование легких;
• дополнительные исследования:
— компьютерную томографию (КТ);
— магнитно-резонансную томографию (МРТ);
— цистоскопию;
— ректоскопию;
— радионуклидное;
— бактериологическое;
— определение маркёров раково-эмбрионального антигена;
— определение уровня маркёра плоскоклеточного рака.
Дифференциальный диагноз[править]
Злокачественное новообразование вульвы неуточненной части: Лечение[править]
В настоящее время используется огромное количество методик лечения фоновых и предраковых заболеваний вульвы, но их эффективность очень мала. Именно поэтому преобладает тенденция к совершенствованию консервативных методов лечения, что связано прежде всего с высоким процентом рецидивов после различного рода хирургических вмешательств. Кроме того, до сих пор нет четко сформулированных патогенетических подходов к методам лечения.
Следует помнить, что терапия должна носить комплексный характер, строго индивидуальный, этапно-курсовой. При этом необходимо учитывать не только клиническое течение заболевания, но и сопутствующую генитальную и экстрагенитальную патологию. Лечение должно быть адекватным и направлено на снятие психоэмоционального напряжения, чувства зуда, ликвидацию воспалительных изменений и улучшение трофики тканей.
Обязательно все лечебные мероприятия должны проводиться только после получения вирусологического, бактериологического цитологического и гистологического исследований, уточняющих диагноз.
К консервативным методам лечения относятся соблюдение щадящей диеты, применение гормональных средств — кортикостероидные мази, эстриол, андрогены и др. Следует учитывать, что гормональная терапия способствует только устранению симптомов болезни и может вызвать временную ремиссию процесса. Однако данный вид терапии не способен привести к излечению заболевания. С целью улучшения микроциркуляции и активизации трофических процессов возможно применение биоактивных веществ (солкосерил в виде мази, аппликации озонированного масла, лазерная терапия гелий-неоновым лазером и др.). Как дополнение к лечению целесообразно назначение седативных, десенсибилизирующих, общеукрепляющих препаратов, проведение витаминотерапии (особенно группы В). Вопрос о назначении иммунокорригирующей терапии в настоящее время дискутабелен и требует индивидуального подхода.
К оперативным методам лечения относятся криодеструкция, лазерная вапоризация и хирургическая эксцизия очагов поражения. К сожалению, отмечен большой процент рецидивов болезни после применения хирургических методов лечения. Это заставляет искать новые методики лечения.
Один из современных методов лечения, относящихся к органосохраняющим, — фотодинамическая терапия. Этот метод основан на селективном воздействии лазерного излучения на опухолевые ткани и клетки, сенсибилизированные предварительно туморотропным красителем, как правило, ряда порфирина.
По мнению подавляющего большинства авторов, наиболее эффективный метод лечения больных раком вульвы — хирургический, который используется как самостоятельный при лечении локализованных форм, так и в плане комбинированной и комплексной терапии местнораспространенных форм.
• I стадия рака вульвы — требует хирургического лечения.
• II стадия рака вульвы — показано комбинированное лечение, включающее хирургическое и лучевое.
• III стадия — проводят комбинированное или комплексное лечение.
• IV стадия — лечение проводят по индивидуальной программе — планируется использование хирургического, лучевого и лекарственного методов.
На сегодняшний день 5-летняя выживаемость больных раком вульвы, по данным литературы, в среднем составляет от 23 до 60%, при местнораспространенных формах она не превышает 30%.
Рецидив рака вульвы
• Частота рецидивов при плоскоклеточным раке вульвы составляет в среднем 15-40% и зависит от стадии заболевания, глубины инвазии, радикальности ранее проведенной операции и, что наиболее важно, от поражения лимфатических узлов.
• Рецидивы: локальные, регионарные и локально-регионарные.
Тактика лечения
• широкое иссечение опухоли с/без лучевой терапии при локальных рецидивах;
• радикальная вульвэктомия и тазовая экзентерация;
• химиолучевое лечение с/без оперативного лечения. Применение нестандартной химиотерапии или других видов системного лечения у больных с метастатическими опухолями.
Пути улучшения результатов лечения рака вульвы:
• первичная и вторичная профилактика;
• ранняя диагностика;
• адекватное лечение.
Согласно патогенетическим механизмам развития рака вульвы, первичная профилактика должна быть направлена на предупреждение заболеваний, передающихся половым путем, нормализацию обменноэндокринных нарушений и т.д.
• Лечение нейродистрофических процессов (склерозирующий лишай и плоскоклеточная гиперплазия) вульвы должно начинаться только после гистологического уточнения диагноза.
• При плоскоклеточной гиперплазии (лейкоплакии), возвышающейся над поверхностью (гипертрофические и бородавчатые формы), предпочтение следует отдавать хирургическому лечению, криодеструкции или применению СО2-лазера.
• Применение органосохраняющих операций — фотодинамической терапии — у больных молодого возраста с дисплазией или преинвазивным раком вульвы, что будет способствовать сексуальной реабилитации женщин.
• Консультация в специализированных медицинских учреждениях при неясных наблюдениях.
К мерам вторичной профилактики можно отнести своевременное и адекватное лечение фоновых нейродистрофических процессов и особенно внутриэпителиальной неоплазии вульвы.
Прогноз
• Метастатическое поражение регионарных лимфатических узлов — один из наиболее важных прогностических факторов. По данным литературы, 5-летняя выживаемость для операбельных больных при раке вульвы составляет 70%, при отсутствии метастазов она достигает 90% и резко снижается до 50% при наличии метастазов в удаленных лимфатических узлах. В случаях одностороннего поражения узлов 5-летняя выживаемость составляет 75%, двустороннего — 30%, контралатеральных узлов — 27%, при поражении более 2 узлов — 25%, более 6 узлов — 0.
• Глубина стромальной инвазии.
Профилактика[править]
Прочее[править]
Саркомы вульвы
Саркомы вульвы составляют 1-2% злокачественных опухолей вульвы. Согласно гистологической классификации опухолей WHO (Lyon, 2003), саркомы вульвы отнесены в общий раздел под названием «Мягкотканные опухоли» и подраздел «Злокачественные мягкотканные опухоли». Злокачественные опухоли мягких тканей вульвы включают:
• ботриоидную саркому;
• лейомиосаркому;
• эпителиоидную саркому;
• альвеолярную саркому мягких тканей;
• липосаркому;
• дерматофибросаркому.
Саркомы вульвы встречаются крайне редко, в литературе имеется небольшое количество наблюдений.
Ботриоидная саркома (или эмбриональная рабдомиосаркома) наблюдается преимущественно у девочек младше 10 лет.
Лейомиосаркома имеет широкий возрастной диапазон. Клиническое течение непредсказуемо. Лейомиосаркома располагается подкожно в виде болезненных узлов. Гистологически эта опухоль характеризуется как гладкомышечная ткань с участками инфильтрации окружающих тканей, имеет преимущественно высокую дифференцировку с участками некрозов, но встречаются и низкодифференцированные опухоли, митотический индекс составляет более 10 митозов в 10 полях зрения под большим увеличением микроскопа. По данным литературы, опухоль имеет высокий риск прогрессирования в случае, когда ее размеры более 5 см, имеются признаки выраженного инфильтративного роста, митотический индекс при этом составляет 5 митозов и более в 10 полях зрения при большом увеличении. Прогрессирование проявляется рецидивом или метастазированием опухоли в забрюшинные лимфатические узлы.
Эпителиоидная саркома вульвы (или злокачественная рабдоидная опухоль) зрелого типа гистологически и иммунологически сходна с эпителиоидной саркомой, поражающей мягкие ткани конечностей. В литературе описаны пять случаев этой опухоли. Отмечено более злокачественное течение эпителиоидной саркомы вульвы, чем той же опухоли но с локализацией на конечностях. Многократные рецидивы эпителиоидной саркомы вульвы и высокая вероятность метастазирования определяют клиническую тактику ведения таких больных.
Выбухающая дерматофибросаркома вульвы — крайне редкое заболевание, в литературе описано всего 10 наблюдений. Гистологически определяется как высокодифференцированная злокачественная опухоль.
Лечение
Лечение сводится к широкому иссечению опухоли в случае, если она имеет высокодифференцированную структуру. Однако при диагностировании низкодифференцированной опухоли необходимо производить вульвэктомию с двусторонней паховой лимфаденэктомией. Хирургическое лечение дополняется проведением курсов полихимиотерапии и лучевой терапии.
Болезнь Педжета вульвы
Определение и общие сведения
Болезнь Педжета вульвы — интраэпителиальная опухоль кожного покрова, обладающая способностью к распространению в дерму. Наблюдается преимущественно у женщин в постменопаузе.
Болезнь Педжета вульвы характеризуется обширным интраэпителиальным поражением с типичными интраэпителиальными патологическими изменениями. Гистологически это заболевание идентично болезни Педжета молочной железы. Хотя и не часто, болезнь Педжета вульвы может сочетаться с карциномой кожи. Аналогичным образом у пациенток с болезнью Педжета вульвы с большей частотой выявляются карциномы внутренних органов, особенно толстой кишки и молочной железы.
Клинические проявления
Ранние изменения кожи могут быть незначительными и варьируются в зависимости от местоположения. Первоначально, можно отметить лишь незначительное покраснение кожи, корку, и увеличение мацерации. Зуд обычно приводит к видным экскориациям и лихенизации. Прогрессия приводит к односторонней резко отороченной бляшке с четко выраженной эритемой. Поверхностные эрозии могут развиться в более поздних и зрелых поражениях.
Дифференциальный диагноз
Дифференциальная диагностика проводится с базально-клеточной карциномой, Боуэна болезнью, кожным кандидозом, опрелостью, контактным дерматитом, простым хроническим лишаем, псориазом, паховым дерматомикозом.
Лечение
Лечение болезни Педжета вульвы состоит в широком иссечении или простой вульвэктомии, в зависимости от обширности поражения. При этом заболевании рецидивы отмечаются чаще, чем при интраэпителиальной неоплазии и поэтому при выполнении локального иссечения или вульвэктомии требуется более широкое удаление тканей.
Имеются данные об успешном лечении экстрамамиллярной болезни Педжета (EMPD) 5-фторурацилом, имиквимодом и при комбинации паклитаксела и трастузумаба.
В частности, имиквимод 5% крем применялся 3 раза в неделю в течение 16 недель, с полным рассасыванием у пациента с EMPD промежности. Применение имиквимода считается возможным вариантом лечения, особенно, когда операция противопоказана.
Источники (ссылки)[править]
Онкогинекология в практике гинеколога [Электронный ресурс] / М. Г. Венедиктова, Ю. Э. Доброхотова . — М. : ГЭОТАР-Медиа, 2015. — https://www.rosmedlib.ru/book/ISBN9785970432631.html
https://emedicine.medscape.com
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Рак вульвы.
Рак вульвы
Описание
Рак вульвы. Злокачественное опухолевое поражение области наружных гениталий (половых губ, клитора, преддверия влагалища, задней спайки, уретры ). Проявлениями рака вульвы могут служить зуд, раздражение дискомфорт в области гениталий, боли, изъязвления, экзофитные образования, кровянистые или гнойные и выделения. Диагностика рака вульвы включает проведение гинекологического осмотра, вульвоскопии, цитологического исследования мазков и гистологического анализа биопсийного материала. В лечении рака вульвы используются хирургический, химиотерапевтический и лучевой методы.
Дополнительные факты
В структуре злокачественной онкогинекологической патологии рак вульвы составляет около 2–5%, уступая по частоте встречаемости раку шейки матки, раку эндометрия и раку яичников. Чаще рак вульвы развивается у женщин 65–75 лет. В репродуктивном возрасте диагностируется редко. Типичной локализацией рака вульвы служат половые губы, клитор, уретра, задняя спайка, реже процесс поражает область бартолиниевых желез.
При том, что рак вульвы относится к опухолевым процессам наружной локализации, свыше 60% пациенток обращаются к гинекологу уже на III–IV стадии заболевания. Эта проблема в гинекологии служит свидетельством низкой медицинской культуры, недостаточной профилактической работы, несвоевременности выявления фоновых и предраковых поражений вульвы.

Рак вульвы
Причины
Вопросы эпидемиологии рака вульвы раскрыты недостаточно. Считается, что механизмы, приводящие к развитию рака вульвы, запускаются в результате гормональной перестройки репродуктивной сферы в период климакса и постменопаузы. Это приводит к снижению уровня чувствительности рецепторов к эстрогену, возрастным инволютивным изменениям тканей. При неблагоприятных условиях в тканях вульвы возникают пролиферативные, диспластические изменения с последующей злокачественной трансформацией.
Рак вульвы часто развивается на фоне предшествующих дистрофических процессов половых органов — крауроза и лейкоплакии вульвы, склерозирующего лишая. К истинному предраку в гинекологии относят дисплазию вульвы (атипическую гиперплазию). Среди факторов, которые значительно повышают вероятность возникновения рака вульвы, выделяют наличие папилломавирусной инфекции, ВИЧ, меланомы или атипичных невусов, ожирения, артериальной гипертонии, сахарного диабета, позднее наступление менархе и раннюю менопаузу. Существенную роль в развитии рака вульвы играют вредные привычки, частая смена половых партнеров, ИППП.
Классификация
По гистотипу в 80-90% случаев диагностируется плоскоклеточная форма рака вульвы с высокой степенью дифференцировки. У 2% пациенток выявляется злокачественная меланома вульвы; гораздо реже – прочие формы (первичная аденокарцинома, рак Педжета, базальноклеточный рак, саркома, рак бартолиновой железы). По типу роста различают экзофитный, узловатый, язвенный, инфильтративно-отечный рак вульвы.
Согласно международной клинической классификации, распространенность рака вульвы оценивают по стадиям FIGO (0-IV) и критериям TNM (где, T – первичная опухоль, N- регионарные лимфоузлы, M – отдаленное метастазирование):
Стадия 0 (Тis). Преинвазивный рак вульвы.
Стадия I (T1). Распространение опухоли ограничено вульвой или промежностью, но не превышает в наибольшем размере 2 см -.
• IА (T1А) – инвазия стромы менее 1 см.
• IВ (T1B) – инвазия стромы более 1 см.
Стадия II (T2). Распространение опухоли ограничено вульвой или промежностью, но превышает в наибольшем размере 2 тд.
Стадия III (T3 N1). Опухолевый рост может распространяться на влагалище, нижние отделы уретры, анус, регионарные лимфоузлы с одной стороны.
Стадия IVА (Т4 N2). Опухолевый рост может распространяться на слизистую мочевого пузыря, верхние отделы уретры, прямую кишку, лимфоузлы с двух сторон.
Стадия IVB (М1). При любой распространенности рака вульвы определяются отдаленные метастазы.
Симптомы
Жалобы при раке вульвы могут быть разнообразными. Типичными ранними симптомами служат жжение, раздражение, зуд вульвы, носящие приступообразный характер и усиливающиеся в ночное время. По мере увеличения опухоли и нарушения трофики тканей появляется изъязвление слизистой, мокнутие. Отек и нарушение целостности покрова вульвы проявляются болями, серозными, кровянистыми или гнойными (при вторичном инфицировании) выделениями. Болевой синдром особенно выражен при опухоли клитора и глубокой инфильтрации тканей. При распаде опухоли может возникать массивное кровотечение, обильные зловонные выделения. При запущенном раке вульвы отмечается отечность лобка, конечностей, нарушение мочеиспускания, запоры.
Выделения из влагалища (бели). Запор. Изменение аппетита. Изменение веса. Истощение. Кровянистые выделения из влагалища. Ломота в мышцах. Нарушение терморегуляции. Отсутствие аппетита. Потеря веса. Слабость. Увеличение СОЭ.
Диагностика
Первичным методом распознавания рака вульвы служит гинекологический осмотр. Визуально в области малых или больших половых губ, клитора, уретры могут обнаруживаться небольшие узелки, изъязвления, бородавчатые или пигментированные образования, отличающиеся по цвету от неизмененных тканей. Для детального осмотра атипичных участков вульвы проводится вульвоскопия (кольпоскопия).
В процессе диагностики выполняется взятие и исследование (микроскопическое, цитологическое, бактериологическое) мазков с поверхности новообразования, из влагалища и цервикального канала. Решающим методом в диагностике рака вульвы является биопсия наружных половых органов с последующим гистологическим рассмотрением материала.
Для стадирования рака вульвы, определения степени процесса и наличия метастазов проводится УЗИ малого таза, УЗИ брюшной полости и лимфоузлов, рентгенография грудной клетки; по показаниям — цистоскопия, аноскопия, ректоскопия. При необходимости пациентку консультируют пульмонолог, проктолог, уролог.
Лечение
Наиболее широко при раке вульвы используются хирургические и лучевые методы лечения; также возможно проведение фотодинамической терапии, лазерной аблации и химиотерапии. При стадии 0 (раке вульвы in situ) производится широкая эксцизия (иссечение) опухолевого очага или абляция вульвы. При более распространенном поражении и инвазивном росте (стадия I) показана вульвэктомия с односторонней лимфаденэктомией. Вульвэктомия заключается в удалении клитора, половых губ, жировой клетчатки в зоне лобка.
Выявление рака вульвы в стадии II является основанием для проведения радикальной вульвэктомии с двусторонней пахово-бедренной лимфаденэктомией. Если опухоль локализуется в области клитора, требуется выполнениебедренной и пахово-подвздошной лимфаденэктомии. При заинтересованности лимфоузлов хирургический этап удаления рака вульвы дополняется послеоперационным облучением регионарных зон. При резектабельном раке вульвы на стадии III лечение начинают с радикальной вульвэктомии, двусторонней пахово-бедренно-подвздошной лимфаденэктомии с последующим дистанционным облучением всех заинтересованных зон.
Возможности хирургического лечения рака вульвы на стадии IV зависят от распространенности опухолевого поражения на соседние структуры. В ряде случаев выполняется радикальная вульвэктомия, удаление прямой кишки, мочевого пузыря, влагалища, клетчатки, удаление матки (гистерэктомия) с аднексэктомией и дальнейшее облучение зон метастазирования. При нерезектабельном раке вульвы лечение начинают с проведения лучевой (химиолучевой) терапии, затем, по возможности, выполняют хирургический этап.
Прогноз
Последующий прогноз определяется исходной стадией рака вульвы и радикальностью проведенного лечения. Самое агрессивное течение имеет рак вульвы, локализующийся в области клитора, а также с инфильтративно-отечным типом роста; наиболее благоприятное – опухоли малых половых губ; промежуточное – рак больших половых губ.
Трехлетняя выживаемость при комбинированной терапии рака вульвы составляет в 63-70%, пятилетняя — 57-60%; при проведении только лучевой терапии — соответственно 50% и 30%.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
