Рак верхнеампулярного отдела прямой кишки код мкб
Рак прямой кишки – злокачественное заболевание конечного отдела рака толстой кишки. Именно последний участок нередко подвергается раковой опухоли, принося больному довольно много проблем. Как и любая другая болезнь – рак прямой кишки имеет код по Международной Классификации Болезней 10 пересмотра, или МКБ 10. Вот и рассмотрим эту опухоль с позиции классификации.
Код по МКБ 10
C20 – код рака прямой кишки по МКБ 10.
Структура
Сначала разберем общую структуру по МКБ 10 до рака прямой кишки.
- Новообразования – C00-D48
- Злокачественные – C00-C97
- Органы пищеварения – C15-C26
- Прямая кишка – C20
Соседние болезни
По соседству в органах пищеварения по МКБ скрываются заболевания соседних отделов. Перечислим их здесь, пока есть возможность. Так сказать, на заметку.
- C15 – пищевод.
- C16 – желудок.
- C17 – тонкий кишечник.
- C18 – ободочная кишка.
- C19 – ректосигмоидное соединение.
- C20 – прямая.
- C21 – задний проход и анальный канал.
- C22 – печень и внутрипеченочные желчные протоки.
- C23 – желчный пузырь.
- C24 – другие неуточненные части желчевыводящих путей.
- C25 – поджелудочная железа.
- C26 – другие и неточно обозначенные органы пищеварения.
Как видите, любая онкологическая проблема имеет четкое место в классификаторе болезней.
Общая информация о раке
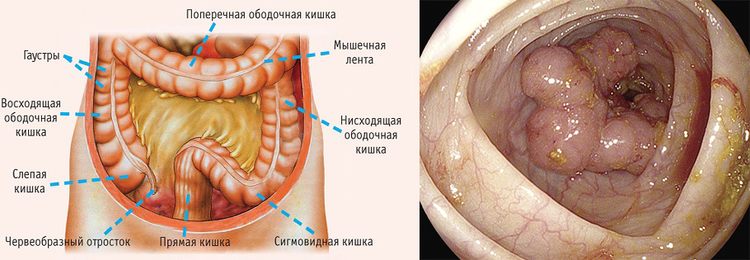
Не будем останавливаться здесь подробно на этом заболевании – раку прямой кишки у нас посвящена отдельная полная статья. Здесь лишь краткая информация и классификатор.
Основные причины заболевания – курение, алкоголь, проблемы с питанием, малоподвижный образ жизни.
Вне всяких международных классификаций уже внутри структуры по расположению карциномы для лечения выделяют его следующие типы:
- Ректосигмоидный
- Верхнеампулярный
- Среднеампулярный
- Нижнеампулярный
- Анальное отверстие
Основные типы:
- Инфильтративный
- Эндофитный
- Экзофитный
По агрессивности проявления:
- Высокодифференцированный
- Низкодифференцированный
- Среднедифференцированный
Симптоматика
Рак кишечника вообще – то заболевание, которое проявляет себя лишь на поздних стадиях, пациенты обращаются на 3 или 4.
Основные моменты на поздних стадиях:
- Кровь в стуле
- Усталость
- Чувство наполненности желудка
- Болевые ощущения при дефекации
- Запоры
- Зуд ануса с выделениями
- Недержание
- Кишечная непроходимость
- Диарея
- У женщин – возможны каловые выделения из влагалища через свищи
Стадии
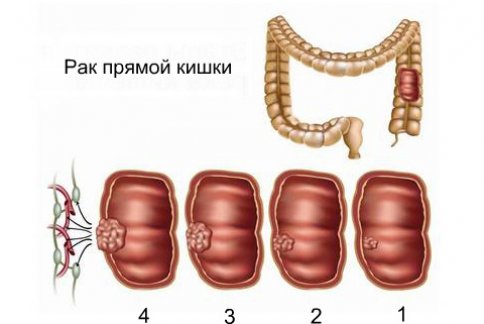
1 стадия – небольшой размер опухоли, до 2 сантиметров, не выходит за пределы органа.
2 стадия – опухоль разрастается до 5 см, появляются первые метастазы в лимфатическую систему.
3 стадия – появляются метастазы в ближних органах – мочевом пузыре, матке, простате.
4 стадия – широкое распространение, появляются отдаленные метастазы. Возможна новая классификация – в рак толстой кишки.
Прогноз
По пятилетней выживаемости прогноз разделяют по стадиям:
- 1 стадия – 80%.
- 2 стадия -75%.
- 3 стадия – 50%.
- 4 стадия – не зарегистрировано.
Диагностика
Основные методы диагностики заболевания:
- Осмотр.
- Пальпация.
- Анализы: моча, кал на скрытую кровь, кровь.
- Эндоскопия, Колоноскопия.
- Рентген.
- Онкомаркеры.
- Магнитно-резонансная томография, компьютерная томография, УЗИ.
Лечение
Выделим основные методы лечения этой онкологии:
Хирургическое вмешательство – от точечного удаления опухоли до удаления части прямой кишки или ее полной резекции.
Химиотерапия. Ввод химических препаратов, которые разрушают злокачественные клетки. Возможны побочные эффекты. В основном применяют как дополнительно лечение до и после операции.
Лучевая терапия. Еще один метод дополнительного лечения, заключается в облучении опухоли радиоактивным облучением.
Частые вопросы
Обязательно ли делать операцию?
Как правило – да. Хирургия дает максимальный эффект от лечения, лучевая и химиотерапия лишь добирают пораженные клетки. Операцию не делают лишь на последней стадии, когда само лечение уже становится бессмысленным. Так что – если предлагают делать операцию, значит не все еще потеряно.
Сколько живут при этом раке?
Будем прямы. Заболевание – не из лучших. Но процент выживаемости высок. При обнаружении на первых стадиях – пациенты спокойно живут и более 5 лет. А вот на последних по-разному, в среднем до полугода.
Профилактика
Для того, чтобы предотвратить появление рака исполняем следующие рекомендации:
- Не запускаем лечение болезней кишки – геморрой, свищи, анальные трещины.
- Боремся с запорами.
- Правильное питание – упор на растительную пищу.
- Выкидываем вредные привычки – курение и алкоголь.
- Больше физической активности.
- Регулярные медосмотры.
(1 оценок, среднее: 5,00 из 5)
Загрузка…
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Рак прямой кишки.
Рак прямой кишки
Описание
Рак прямой кишки. Злокачественная опухоль дистального отдела толстого кишечника, исходящая из эпителия прямой кишки. Клинически рак прямой кишки проявляется наличием патологических примесей в кале (слизи, крови), кровотечением из прямой кишки, болью в крестце и промежности, слабостью, похуданием, анемией. Методами диагностики рака прямой кишки является исследование кала на скрытую кровь, определение лабораторных маркеров, ректороманоскопия, биопсия с морфологическим исследованием. Лечение хирургическое (резекция/экстирпация прямой кишки), с возможным назначением химиотерапии при метастазах рака в регионарные лимфатические узлы.
Дополнительные факты
Рак прямой кишки – различные по гистологическому строению и локализации злокачественные новообразования прямой кишки и анального канала. Среди злокачественных поражений ЖКТ рак прямой кишки составляет 45%; вместе с тем, 70% случаев рака толстого кишечника локализуется именно в его дистальном отделе. Данная патология чаще встречается в странах с западным характером питания и реже в — Азии и Африке. Рак прямой кишки в полтора раза чаще возникает у мужчин, риск его развития повышается с возрастом, в группу риска входят лица старше сорока лет. Предположительно это связано с возрастными изменениями в эпителиальных клетках внутрикишечной выстилки. Несмотря на доступность прямой кишки для осмотра и исследования, большинство случаев рака данной локализации диагностируется уже на поздних сроках, когда радикальные методы лечения оказываются малоэффективными. Пятилетняя выживаемость при раке прямой кишки составляет 40-60%, что обусловливает актуальность данной проблемы для проктологии и онкологии.
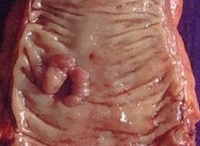
Рак прямой кишки
Причины
Отмечена зависимость развития рака прямой кишки от особенностей питания. Болезнь чаще встречается у людей, употребляющих пищу, богатую жирами и бедную растительной клетчаткой. Рацион питания, перегруженный мясными продуктами, способствует возникновению злокачественных образований в толстом кишечнике. Кроме того, факторами, повышающими риск развития раковой опухоли, являются хронические воспалительные заболевания толстого кишечника, болезнь Крона, неспецифический язвенный колит, врожденные патологии (семейный диффузный полипоз, ферментные недостаточности). Обменные заболевания (сахарный диабет, метаболический синдром, ожирение) также являются канцерогенными факторами.
Полипы прямой кишки являются одним из распространенных предраковых состояний, озлокачествляющиеся приблизительно в 4% случаев (риск озлокачествления прямо пропорционален размеру и распространенности полипов), в особенности опасен в отношении малигнизации семейный полипоз. Наследственный фактор также играет определенную роль в заболеваемости раком прямой кишки. Увеличивают риск развития злокачественного процесса и снижают вероятность благоприятного исхода при лечении курение и злоупотребление алкоголем.
Классификация
Рак прямой кишки классифицируется согласно международной классификации TNM, где T – размер опухоли и степень поражения ею стенки кишки, N – поражение регионарных лимфоузлов, а M – наличие метастазов в отдаленных органах.
Помимо этого, в нашей стране нередко применяется классификация рака по стадиям (I; IIa; IIb; IIIa; IIIb; IV) в зависимости от величины опухоли, степени прорастания ею стенки кишечника и окружающих тканей, имеющихся метастазов. Окончательный диагноз рака прямой кишки осуществляется после хирургического удаления и цитологического исследования опухоли и лимфатических узлов.
Симптомы
Чаще всего ранние стадии рака прямой кишки протекают без клинической симптоматики, что значительно затрудняет диагностирование и своевременное выявление злокачественного процесса. Со временем прогрессирование опухоли начинает проявляться разнообразными симптомами.
Диагностика
Диагностические мероприятия включают опрос больного, выявление жалоб, сбор анамнеза. При этом обращают внимание на канцерогенные риски, имевшие место опухолевые образования и семейный онкоанамнез. Лабораторные методы включают общий и биохимический анализ крови, тестирование на онкомаркеры, копрограмму.
Для раковых опухолей прямой кишки характерно выявления ракового эмбрионального антигена и онкомаркера СА-19-9. Выявление онкомаркеров может также свидетельствовать о неспецифическом язвенном колите, доброкачественных опухолях. Концентрация эмбрионального ракового антигена повышается у заядлых курильщиков.
К инструментальным методам диагностики опухолей толстого кишечника относится ректороманоскопия (обследуется внутренняя стенка прямой и сигмовидной кишки), колоноскопия (эндоскопическое исследование всего толстого кишечника), ирригоскопия (рентгенографическое исследование толстого кишечника с контрастным веществом). Эндоскопические методики позволяют подробно изучить состояние слизистой оболочки кишечной стенки, имеющиеся опухолевые образования, произвести биопсию для последующего гистологического и цитологического исследования. Диагностика рака прямой кишки производится только на сновании обнаружения раковых клеток при цитологическом исследовании биоптата.
Кроме того, обнаружить опухолевое образование в кишечнике возможно с помощью ультразвукового исследования (для обследования прямой кишки производят интраректальное УЗИ), магнитно-резонансной и компьютерной томографии. Спиральная компьютерная томография (МСКТ) применяется для исследования органов и систем на предмет выявления метастазов, а так же позволяет осуществить прицельную биопсию печени при наличие в ней сомнительных в отношении метастазирования участков.
Методикой с высокой степень специфичности в отношении выявления метастазов является позитронно-эмиссионная томография (ПЭТ). Методика заключается в ведении в организм позитрон-излучающих изотопов и сканирование их распределения в тканях. Пораженные злокачественными клетками ткани склонны накапливать радиоизотопы и определяться при сканировании в виде участков с повышенным излучением. Ангиографию производят для визуализации сосудистой сети перед операцией (во избежание постоперационных осложнений и массированных кровотечений).
Лечение
Основной методикой лечения рака прямой кишки является хирургическое удаление опухоли, прилежащих тканей и лимфоузлов. Выбор методики осуществляется в зависимости от стадии заболевания, размера опухоли, степени поражения метастазами лимфатических узлов и других органов и тканей.
Удаление полипа прямой кишки часто выполняется в процессе проведения колоноскопии методом электрокоагуляции. Если при последующей гистологии тканей полипа обнаруживают злокачественные клетки, которые однако не распространяются на основание полипа, лечение на данном этапе можно считать достаточно полным. В большинстве случаев рака прямой кишки проводится радикальная резекция или экстирпация (полное удаление) прямой кишки с последующей реконструктивной операцией.
Опухоли средних размеров иногда возможно удалить лапароскопическим путем. При этом также производят забор ткани региональных лимфатических узлов для выявления возможного поражения злокачественными клетками. Лапароскопическая методика переносится больными значительно легче, требует меньших мер послеоперационного ухода, а частота возникновения рецидивов после лечения не превышает таковой при проведении традиционной операции.
При выявлении рака на поздних стадиях с глубоким прорастанием в окружающие ткани и присутствием множественных метастазов, производят паллиативную операцию: удаление опухоли для освобождения просвета кишечника и облегчения состояния пациента. Излечение на поздних стадиях раковых опухолей невозможно. В онкологической практике в большинстве случаев хирургическое удаление опухоли сочетают с химиотерапией или радиолучевой терапией для профилактики рецидивирования и подавления распространения злокачественных клеток.
Метод химиотерапевтического лечения подразумевает использование лекарственных препаратов, подавляющих рост злокачественных клеток. К сожалению, цитотоксические препараты, применяющиеся при химиотерапии, недостаточно специфичны в отношении раковых клеток и такое лечение имеет массу побочных эффектов. Однако комбинированное применение химиотерапии и хирургического лечения при своевременно выявленном раке прямой кишки дает заметный положительный эффект и значительно снижает риск рецидива заболевания, увеличивая выживаемость пациентов.
Лучевая терапия при раке прямой и толстой кишки иногда применяется в качестве дополнительной меры профилактики рецидивов после оперативного удаления опухоли, а также может использоваться для уменьшения размеров образования и облегчения симптоматики.
Профилактика
Профилактические меры злокачественных новообразований толстого кишечника включают регулярное обследование лиц, входящих в группу риска (люди старше 50 лет, больные с хроническими заболеваниями толстого кишечника). Особое внимание уделяется пациентам с полипами толстого кишечника.
В скрининговые мероприятия входят: ежегодный анализ кала на скрытую кровь, сигмоидоскопия каждые 5 лет, каждые 10 лет – колоноскопия. Лица, страдающие семейным полипозом, подлежат обследованию каждые 2-3 года. План обследования граждан, входящих в группу онкологического риска, обсуждается с врачом индивидуально.
Общие меры профилактики рака прямой кишки включают активный образ жизни, правильное сбалансированное питание, богатое растительной клетчаткой без перегруженности животными жирами, отказ от курения и злоупотребления алкогольными напитками, своевременное выявление и лечение заболеваний, провоцирующих развитие злокачественных опухолей.
Прогноз
Выявление и удаление рака прямой кишки на ранних стадиях способствует 5-летней выживаемости в 90% случаев. Однако, только 39% выявленных колоректальных злокачественных опухолей находятся на пригодной для успешного излечения стадии, в остальных случаях, даже с применением паллиативного удаления опухоли, прогноз неблагоприятен. Если в течение 5-ти лет после удаления опухоли не отмечено ее рецидива, то подтверждают выздоровление. Рак IV стадии излечению не подлежит.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Цели лечения: удаление опухоли прямой кишки или уменьшение опухолевой массы.
Схема лечения больных раком прямой кишки в зависимости от стадии заболевания
Т0
1. Операция:
— полипэктомия;
— резекция прямой кишки;
— трансанальное иссечение опухоли.
2. Наблюдение.
— чрезбрюшная резекция прямой кишки с формированием колоректального анастомоза + тотальная мезоректумэктомия;
— брюшно-анальная резекция прямой кишки с формированием колоанального анастомоза + тотальная мезоректумэктомия;
— экстирпация прямой кишки при низколокализованном раке прямой кишки и невозможности выполнения сфинктеросохраняющей операции + тотальная мезоректумэктомия.
2. Наблюдение.
1. Предоперационная лучевая терапия.
2. Операция:
— чрезбрюшная резекция прямой кишки с формированием колоректального анастомоза + тотальная мезоректумэктомия;
— брюшно-анальная резекция прямой кишки с формированием колоанального анастомоза + тотальная мезоректумэктомия;
— экстирпация прямой кишки при низколокализованном раке прямой кишки и невозможности выполнения сфинктеросохраняющей операции + тотальная мезоректумэктомия.
3. Послеоперационная лучевая терапия.
4. Адъювантная химиотерапия (Т1-4N+).
5. Наблюдение.
Немедикаментозное лечение: режим II, безшлаковая диета.
Патогенетическая тактика:
1. Проведение 6 курсов адъювантной полихимиотерапии после ранее проведенной радикальной операции. Обоснованием необходимости применения химиотерапии при раке прямой кишки служит тот факт, что в момент выполнения 25-30% хирургических вмешательств, клинически оцениваемых как радикальные, уже имеются субклинические метастазы. В настоящее время 5-фторурацил в комбинации с лейковорином считается главным (базовым) химиотерапевтическим препаратом при колоректальном раке.
2. Проведение самостоятельной полихимиотерапии при наличии рецидива опухоли или метастазирования (прогрессирование, генерализация процесса).
3. Проведение самостоятельной химиотерапии при IV стадии заболевания (неоперабельные и генерализованные формы).
Клиническая тактика: химиотерапия при колоректальном раке применяется в качестве адъювантной терапии после хирургического или комбинированного лечения (операция + лучевая терапия), в комбинации с лучевой терапией и как самостоятельный метод лечения при распространенном процессе.
Химиотерапия. Неоадъювантная химиолучевая терапия:
1. Фторурацил + лучевая терапия:
— фторурацил 1000 мг/м2/дн., в/в, длительная инфузия, на с 1-го по 5-й дни;
— повторение инфузии фторурацил на 1 и 5 неделе;
— лучевая терапия РОД 1,8 Гр 5 дней в неделю (СОД 50,4 Гр).
В последующем операция и адъювантная химиотерапия с фторурацилом 500 мг/м2 в/в, в течение 5 дней, каждые 28 дней до общих 4-х курсов химиотерапии.
2. Капецитабин + лучевая терапия: капецитабин 825 мг/м2, внутрь, дважды в день, ежедневно, на протяжении курса лучевой терапии или 900-1000 мг/м2, внутрь, дважды в день, с 1-го по 5-й дни каждой недели лучевой терапии. Лучевая терапия РОД 1,8 Гр 5 дней в неделю (СОД 50,4 Гр).
В последующем операция и адъювантная химиотерапия со фторурацилом или фторурацил/кальция (натрия) фолинат до общих 4-х курсов химиотерапии.
Адъювантная химиотерапия:
1. Режим клиники Мейо:
— кальция фолинат* 20 мг/м2, в/в струйно с последующим болюсом;
— фторурацила 425 мг/м2, в/в, с 1-го по 5-й дни.
Повторять курс каждые 4 недели до общих 6 курсов.
2. Roswell Park (недельный режим, высокие дозы):
— кальция фолинат* 500 мг/м2, в/в 2-часовая инфузия с последующим болюсом;
— фторурацила 500 мг/м2, в/в, еженедельно, 6 недель.
Повторять цикл каждые 8 недель (перерыв 2 недели) до общих 4 циклов.
3. De Gramont (упрощенный):
— кальция фолинат* 400 мг/м2, в/в 2-часовая инфузия с последующим болюсом;
— фторурацила 400 мг/м2 в/в и с последующей 46-часовой инфузией фторурацила 2400-3000 мг/м2 в/в.
Повторять курс каждые 2 недели.
— оксалиплатин 85 мг/м2 в/в, 2-часовая инфузия, в 1-й день;
— кальция фолинат* 200 мг/м2, в/в 2-часовая инфузия, в 1-й и 2-й дни;
— фторурацил 400 мг/м2, струйно, в/в, в 1-й и 2-й дни;
— фторурацил 600 мг/м2, в/в 22-часовая инфузия в 1-й и 2-й дни.
Повторять курс каждые 2 недели до общего количества 12 курсов.
— оксалиплатин 100 мг/м2 в/в, 2-часовая инфузия, в 1-й день;
— кальция фолинат* 400 мг/м2, в/в 2-часовая инфузия, в 1-й день;
— фторурацил 400 мг/м2, струйно, в/в, в 1-й день;
— фторурацил 2400 мг/м2, в/в 46-часовая инфузия в 1-й день.
Повторять курс каждые 2 недели до общего количества 12 курсов.
— оксалиплатин 85 мг/м2 в/в, 2-часовая инфузия, в 1-й, 15-й, 29-й дни;
— кальция фолинат* 500 мг/м2, в/в струйно с последующим болюсом;
— фторурацила 500 мг/м2, в/в в 1-й, 8-й, 15-й, 22-й, 29-й дни.
Повторение цикла каждые 8 недель (перерыв 2 недели).
— оксалиплатин 135 мг/м2 в/в, капельно в 1-й день;
— капецитабин 2000 мг/м2/сут., внутрь в два приема в день (утром/вечером), с 1-го по 14-й дни;
Повторение курса каждые 3 недели, в течение 6 месяцев.
8. Капецитабин 1250 мг/м2, внутрь, дважды в день, с 1-го по 14-й дни.
Повторять курс каждый 21-й день до общего количества 8 курсов. В случае развития явлений токсичности доза может быть редуцирована до 850-1000 мг/м2, внутрь, дважды в день, с 1-го по 14-й дни, для уменьшения риска токсичности без снижения клинической эффективности.
* В режимах, включающих в себя фторпимидины, наравне с кальция фолинатом возможно применение его биоэквивалента натрия фолината.
Химиотерапия метастатического процесса
Выбор схемы для I линии терапии зависит от степени выраженности клинических симптомов: мало выраженные клинические симптомы — монотерапия фторпиримидинами либо оксалиплатин + фторпиримидины, иринотекан ± фторпиримидины; при выраженных клинических симптомах — оксалиплатин+фторпиримидины, иринотекан + фторпиримидины, иринотекан + оксалиплатин, оксалиплатин + иринотекан + фторпиримидины.
Режимы: клиники Мейо, Roswell Park, De Gramont, FOLFOX4, FOLFOX6, FLOX, XELOX, в монорежиме капецитабин, тегафур, УФТ.
— иринотекан 125 мг/м2, в/в в течение 90 минут, 1 раз/нед., 4 недели (в 1, 8, 15, 22-й дни);
— кальция фолинат* 20 мг/м2, в/в, струйно, 1 раз/нед., 4 недели (в 1, 8, 15, 22-й дни);
— фторурацил 500 мг/м2, в/в, 1 раз/нед., 4 недели (в 1, 8, 15, 22-й дни).
Повторять курс каждые 6 недель.
2. Модифицированный IFL (режим Saltz):
— иринотекан 125 мг/м2, в/в, в течение 90 минут, 1 раз/нед., 2 недели (в 1-й и 8-й дни);
— кальция фолинат* 20 мг/м2, в/в, струйно, 1 раз/нед., 2 недели (в 1-й и 8-й дни);
— фторурацил 500 мг/м2, в/в, 1 раз/нед., 2 недели (в 1-й и 8-й дни).
Повторять курс каждые 3 недели.
— иринотекан 180 мг/м2, в/в 90 минут в 1-й день;
— кальция фолинат* 400 мг/м2 в/в 2 часа 1-й день;
— фторурацил 400 мг/м2, в/в, струйно, 1-й и 2-й дни;
— фторурацил 2400 мг/м2, в/в, 46-часовая инфузия.
Повторять курс каждые 2 недели.
— оксалиплатин 130 мг/м2, 1-й день;
— кальция фолинат* 400 мг/м2, в/в 2 часа в 1-й день, затем фторурацил 2400 мг/м2, в/в 46-часовая инфузия.
Повторять курс каждые 2 недели.
— оксалиплатин 85 мг/м2, в/в 2 часа в 1-й, 15-й и 29-й дни;
— кальция фолинат* 20 мг/м2, в/в струйно с последующим болюсом в 1-й, 8-й, 15-й, 22-й, 29-й и 36-й дни;
— фторурацила 500 мг/м2, в/в в 1-й, 8-й, 15-й, 22-й, 29-й и 36-й дни.
Повторение цикла каждые 8 недель.
— оксалиплатин 100 мг/м2, 1-й день;
— кальция фолинат* 400 мг/м2, 1 дн., 2-х часовая инфузия;
— фторурацил 3000 мг/м2, в/в, 46-часовая длительная инфузия.
Повторять курс каждые 2 недели.
— оксалиплатин 130 мг/м2, в/в, 1-й день;
— капецитабин 1000 мг/м2, внутрь, дважды в день, с 1-го по 14-й дни.
Повторять курс каждые 3 недели.
— оксалиплатин 70 мг/м2, в/в капельно, 1-й и 8-й дни;
— капецитабин 1000мг/м2, внутрь, дважды в день, с 1-го по 14-й дни.
Повторять курс каждые 3 недели.
— иринотекан 200-250 мг/м2, в/в 90-минутная инфузия в 1-й день;
— капецитабин 1000 мг/м2, внутрь, дважды в день, с 1-го по 14-й дни.
Повторять курс каждые 3 недели.
— оксалиплатин 85 мг/м2, в/в, 1-й день;
— иринотекан 200 мг/м2, 1-й день.
Повторять курс каждые 3 недели.
— иринотекан 180 мг/м2, в/в 90-минутная инфузия в 1-й день;
— кальция фолинат* 200 мг/м2, в/в 2-часовая инфузия в 1-й и 2-й дни;
— фторурацил 400 мг/м2, в/в, струйно 1-й и 2-й дни;
— фторурацил 600 мг/м2, в/в, 22-часовая инфузия в 1-й и 2-й дни.
Повторять курс каждые 2 недели.
— иринотекан 80 мг/м2, в/в 2-часовая инфузия, 1-й день;
— кальция фолинат* 500 мг/м2, в/в 2-часовая инфузия в 1-й день;
— фторурацил 2000 мг/м2, в/в 24-часовая инфузия, еженедельно, 4 недели.
Повторение цикла через 2 недели.
— иринотекан 165 мг/м2, в/в, в 1-й день;
— оксалиплатин 85 мг/м2, в 1-й день;
— кальция фолинат* 200 мг/м2, в/в 2-часовая инфузия в 1-й день;
— фторурацил 3200 мг/м2, в/в 48-часовая инфузия.
Повторение курса каждые 2 недели.
— митомицин С 5 мг/м2, 1 раз в 3 нед. или 10 мг/м2, 1 раз в 6 недель;
— капецитабин 2000 мг/м2/сут., в два приема, с 1-го по 14-й дни, 3 недельный цикл.
— УФТ (тегафур+урацил) 250 мг/м2/сут., ежедневно, внутрь, с 1-го по 14-й дни;
— кальция фолинат* 90 мг/м2/сут., ежедневно, внутрь, с 1-го по 14-й дни.
Повторение курса каждые 3 недели.
16. Иринотекан в монорежиме:
- иринотекан: 125 мг/м2, в/в, в течение 90 минут, еженедельно, в течение 4 недель. Повторять каждые 6 недель;
- иринотекан: 125 мг/м2, в/в, в течение 90 минут, еженедельно, в течение 2 недель. Повторять каждые 3 недели;
- иринотекан: 175 мг/м2, в/в, в 1-й и 10-й дни. Повторять каждые 3 недели;
- иринотекан: 350 мг/м2, в/в, в 1-й день. Повторять каждые 3 недели.
* В режимах, включающих в себя фторпимидины, наравне с кальция фолинатом возможно применение его биоэквивалента натрия фолината.
Примечание. При достижении резектабельности метастаза(ов), первичной или рецидивной опухоли хирургическое лечение может быть выполнено не ранее чем через 3 недели после последнего введения химиопрепаратов.
Таргетная терапия метастатического процесса
В лечении распростарненного рака ободочной кишки, метастатического или рецидивного, оптимальным является сочетание цитостатиков с моноклональными антителами (таргетной терапией).
Бевацизумаб – моноклональные антитела к VEGF (эндотелиальный фактор роста). Назначается в качестве 1-й и 2-й линии лекарственной терапии до прогрессирования процесса.
Режимы:
| Схема химиотерапии | Схема таргетной тарпии |
| FOLFOX | Бевацизумаб 5,0мг/кг, в/в, 30-90 минутная инфузия, 1 раз в 2 недели |
| FOLFIRI | |
| IFL | |
| De Gramon | |
| Rosvell Park | |
| XELOX | Бевацизумаб 7,5 мг/кг, в/в, 30-90 минутная инфузия, 1 раз в 3 недели |
| XELIRI |
Примечание. При достижении резектабельности метастаза(ов), первичной или рецидивной опухоли оперативное лечение может быть выполнено не ранее чем через 6 недель после последнего введения бевацизумаба.
Цетуксимаб – моноклональные антитела к EGFR (рецепторы эпидермального фактора роста). Назначается при немутантном («диком», «wild») типе гена K-ras (KRAS) больным с распространенным процессом. В монорежиме рекомендован для III и IV линий терапии. В I и II линиях назначается в комбинации с химиопрепаратами.
Комбинация цетуксимаба и иринотекана у резистентных к химиотерапии (в том числе и к иринотекану) больных с «диким» типом K-ras – стандарт лечения.
Режимы:
| Схема химиотерапии | Схема таргетной тарпии |
| FOLFOX | Цетуксимаб: - стартовая доза 400мг/м2, 2-часовая инфузия - затем 250 мг/м2, в/в, 1-часовая инфузия еженедельно |
| FOLFIRI | |
| XELIRI | |
| UFT/LV | |
| Иринотекан 350 мг/м2, в/в, 1-й день. Повторять курс каждые 3 недели | |
| Монорежим | |
| XELOX | Цетуксимаб не назначается |
| FLOX |
Панитумумаб – моноклональные антитела к EGFR. На момент разработки данных Протоколов не зарегистрирован в Республике Казахстан.
Примечание. Сочетание моноклональных антитела к EGFR и к VEGF ухудшает результаты лечения и допустимо только в рамках специальных исследований.
При раке анального канала: местное лечение: химиолучевая терапии.
При метастазирующей опухоли: паллиативная комбинированная химиотерапия на основе препаратов платины или монохимиотерапия при опухоли, чувствительной к 5-ФУ, митомицину, иринотекану, блеомицину, метотрексату, доксорубицину.
1. Митомицин 10 мг/м2 (максимальная доза — 20 мг), в/в, струйно, 1-й день, каждые 4 недели в течение 2 циклов(1 и 29 дни облучения); фторурацил 1000 мг/м2 в день, в виде непрерывной инфузии, с 1-го по 4-й дни, каждые 4 недели в течение 2 циклов (1 и 29 дни облучения).
ДЛТ (дистанционно-лучевая терапия) фракции 1,8 Гр, ежедневно, 5 дней, в течение 5 недель (суммарная доза облучения таза на цикл 45Гр за 5 нед.) для больных Т3Т4N+ протокол RTOG рекомендует дополнительно провести 10-14 Гр на ограниченное поле облучения.
2. Фторурацил 750 мг/м2, в/в, 24-часовая инфузия, с 1-го по 4-й дни, каждый 21 день, всего 2 цикла ( с 1-го по 4-й дни и с 21-го по 24-й дни облучения); цисплатин 100 мг/м2, 1-й день, каждый 21 день, всего 2 цикла (1-й и 21-й дни облучения).
ДЛТ фракции 1,8 Гр, ежедневно, 5 дней, в течение 5 недель до общей дозы 54-58 Гр.
RTOG изменила вышеупомянутый режим следующим образом: два цикла химиотерапии проводятся перед началом дистанционной лучевой терапии, т.е. начало ДЛТ совпадает с началом 3-го цикла химиотерапии
Стандартная методика предоперационной лучевой терапии
Лучевая терапия проводится в конвенциальном (стандартном) или конформном режиме облучения в статическом многопольном режиме облучения, или в подвижном ротационном режиме.
Предоперационная лучевая терапия проводится по двум программам (вариантам):
I. Классическое фракционирование дозы: РОД 2-2,5 Гр, ежедневно; суммарная доза на очаг и зону регионарного метастазирования – 40 Гр.
Предпочтительно объемное планирование облучения.
В зону облучения входят первичный очаг и параректальная клетчатка с регионарными лимфатическими узлами. Операцию проводят через 4 недели после окончания лучевой терапии.
II. Крупное фракционирование: РОД 5 Гр, ежедневно до суммарной очаговой дозы 25 Гр, что изоэквивалентно 40 Гр классического фракционирования. Больного оперируют через 24-48 часов после завершения курса, до развития лучевой реакции.
Облучение проводят на гамма-терапевтических аппаратах или линейных ускорителях.
Стандартная методика послеоперационной лучевой терапии
Послеоперационная лучевая терапия проводится с целью снижения частоты рецидивов рака прямой кишки при наличии таких неблагоприятных фак
