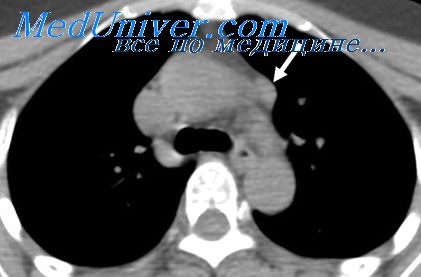
Рак легкого и синдром горнера

Синдром Клода-Бернара-Горнера при медиастинальном раке. Кровь при раке легкогоВ литературе часто упоминается синдром Клода-Бернара-Горнера при различных опухолях средостения, особенно расположенных в верхнем отделе последнего. Этот синдром (сужение зрачка, западение глазного яблока, уменьшение глазной щели на стороне поражения), по мнению И. Л. Тагера, нередко вызывается метастазами рака легкого в лимфатические узлы средостения при сдавлении ими верхних ганглиев симпатического пограничного ствола. На материале В. М. Бенциановой синдром Клода-БернараГорнера при медиастинальной форме рака легко встретился в 8 случаях из 31. Этот синдром в слабо выраженной степени наблюдали и мы у одного нашего больного. Поскольку этот сравнительно редкий синдром может отмечаться при самых различных опухолях верхнего отдела средостения, значение его в диагностике медиастинальной формы рака легкого не следует переоценивать. Увеличение периферических лимфатических узлов относится к наиболее частым объективным, но, к сожалению, поздним признакам медиастинальной формы легочного рака. Увеличенные лимфатические узлы чаще располагаются в надключичных областях на стороне локализации опухоли в средостении, реже — в подмышечных областях. Характерно, что лимфатические узлы, как правило, бывают единичными, малого размера (1—1,5 см в диаметре), очень плотными и малоподвижными, а также медленно растущими, что отличает их от пораженных периферических лимфатических узлов при других злокачественных заболеваниях органов средостения. Однако у одного нашего больного имелось редко наблюдаемое множественное с увеличением до 4 см в диаметре поражение периферических лимфатических узлов различных областей. Подобное наблюдение описано также Е. Ф. Ласкиной.
При физикальном исследовании больных медиастинальной формой рака легких обычно определяется притупление перкуторного звука и ослабленное или жесткое дыхание в области расположения опухоли (парастернально). Со стороны сердца каких-либо выраженных изменений не обнаруживается. У одного нашего больного, например, опухоль прорастала в перикард, но физикально выявлялись лишь приглушенные тоны. Только перед смертью у него стало отмечаться нарушение сердечной деятельности (слабый пульс, падение артериального давления, бледность кожных покровов). Анализ крови при медиастинальной форме легочного рака указывает в большинстве случаев на отдельные нехарактерные изменения лейкоцитарной формулы, нередко — на ускоренную РОЭ.
Существенное значение имеет в ряде случаев цитологическое исследование мокроты, которое, по мнению Я. Г. Диллона, «представляет собой один из важных и надежных методов диагностики рака легких». По данным А. Я. Альтгаузена и Б. Э. Линберга, этот метод позволяет выявить в мокроте клетки раковой опухоли в 70% случаев. Для достижения успеха А. Я- Альтгаузен особо важное значение придает многократности исследования мокроты и нахождения в ней не отдельных клеток, а комплекса клеточных элементов опухоли. Многократное цитологическое исследование мокроты позволило обнаружить у 4 наших больных группы злокачественных клеток. Важное значение имеет обнаружение в мокроте даже несколько большего против нормы количества эритроцитов ( норма — не более 3 эритроцитов в поле зрения). Макроскопически кровь в мокроте определяется реже. Таким образом, клиническая картина медиастинальной формы рака складывается как из симптомов рака легкого вообще, так и признаков, обусловленных поражением органов средостения. Наиболее важными из них являются: 3. Одышка, часто переходящая в стенотическое дыхание. 5. Повышенная температура. — Также рекомендуем «Рентгенологические признаки медиастинального рака. Форма тени медиастинального рака» Оглавление темы «Метастатическое поражение средостения»: |
Источник
Опухоль Панкоста или опухоль верхней борозды лёгкого (это название чаще употребляется в англоязычной литературе) — рак первого (верхушечного) сегмента лёгкого с синдромом Панкоста.
Растущая опухоль может сдавливать или прорастать плечеголовную вену (лат. v. brachiocephalica), подключичную артерию (лат. a. subclavicularis), диафрагмальный нерв (лат. n. phrenicus), возвратный гортанный нерв (лат. n. laryngeus recurrens), блуждающий нерв (лат. n. vagus); типично сдавление или прорастание звездчатого ганглия (лат. ganglium cervicotoracicum s. stellatum), что обуславливает симптоматику синдрома Горнера.
Опухоль названа в честь Генри К. Панкоста (англ. H. K. Pancoast, американский рентгенолог, 1875—1939), описавшего её в 1924 году (вначале под названием «апикальная опухоль грудной стенки»), а затем в 1932 году (изменив название на «опухоль верхней борозды лёгкого»).
Клиника[править | править код]
Помимо основных симптомов рака, таких как недомогание, лихорадка, потеря массы тела и усталость, опухоль Панкоста в тяжёлых случаях может проявляться полным синдромом Горнера: миоз (сужение зрачка), птоз (опущение верхнего века), энофтальм (западение глазного яблока) и ангидроз (недостаточность потовыделения) на стороне поражения. При прогрессировании (прорастании опухоли через купол плевры) также вовлекается плечевое нервное сплетение, возникают боли и слабость в плечевом суставе и плече, предплечье и кисти. При сдавливании или прорастании опухолью правого возвратного гортанного нерва наблюдается охриплость голоса и грубый кашель.
Синдром верхней полой вены при её обструкции опухолью проявляется отёком лица, цианозом и расширением вен шеи и головы.
В анамнезе у пациентов с опухолью Панкоста обычно отмечается длительное курение. Синдром Панкоста можно спутать с нейроваскулярными нарушениями в области верхней апертуры грудной клетки (лат. apertura thoracis superior, англ. thoracic outlet), в частности, обусловленными так называемым синдромом лестничной мышцы. Длительное курение пациента, быстрое появление клинических симптомов, плевральная боль позволяют предположить наличие апикальной (верхушечной) опухоли. Опухоль Панкоста может дать развитие как синдрому Панкоста, так и синдрому Горнера. Синдром Панкоста предполагает вовлечение в патологический процесс плечевого сплетения; вовлечение симпатических волокон с уровня сегмента Th1 до верхнего шейного ганглия (лат. ganglium cervicalis superior) влечёт за собой появление синдрома Горнера.
Лечение[править | править код]
Лечение опухоли Панкоста может отличаться от лечения других типов немелкоклеточного рака лёгких. Её локализация и положение, близкое к жизненно важным структурам (спинному мозгу и нервным сплетениям) затрудняет проведение хирургического лечения. В связи с этим, тактика лечения определяется стадией рака. Лечение включает в себя лучевую и химиотерапию с приоритетом хирургическому лечению (неоадъювантная терапия). Хирургическое вмешательство предполагает удаление лёгкого (пульмонэктомию) с вовлечёнными в злокачественный процесс структурами (подключичными артерией и веной, ветвями плечевого сплетения, рёбрами и телами позвонков), а также медиастинальную лимфаденэктомию[1] (удаление лимфатических сосудов и узлов, находящихся в средостении). Доступ к опухоли осуществляется с помощью торакотомии со спины (по Паульсону[2]) (Paulson) или со стороны грудины (по Дартвиллю[3] (Dartevelle) или его модификациям[4][5][1]).
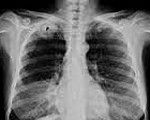
На КТ-скане визуализируется опухоль Панкоста у курящей женщины 47 лет (опухоль обозначена «Р», по гистологическим данным — немелкоклеточная карцинома правого лёгкого).
Прогноз[править | править код]
Благоприятность прогноза зависит от стадии заболевания, на ранних стадиях при своевременном адекватном лечении прогноз условно благоприятный, на поздних стадиях прогноз безусловно неблагоприятный.
Примечания[править | править код]
- ↑ Трахтенберг, Александр Хунович «Медиастинальная лимфаденэктомия при немелкоклеточном раке лёгкого» (с Г. А. Франком, Н. Н. Волченко, М. А. Стукаловым и К. М. Колбановым, 2003)
- ↑ Ann Surg 1961;54:29-40
- ↑ J Thorac Cardiovasc Surg 1993;105:1025-1034
- ↑ J Thorac Cardiovasc Surg 1996;112:558-9.
- ↑ Ann Thorac Surg 1997;63:563-6
Ссылки[править | править код]
- Черных А. В. Современные варианты лечения немелкоклеточного рака легкого УДК 616.24:616-006:617-089 (недоступная ссылка)
- Tumor 515, раздел Pancoast Tumor (англ.) на сайте EMedicine
Литература[править | править код]
Большая медицинская энциклопедия. Главный редактор Б. В. Петровский. Изд. 3-е. М., «Сов. энциклопедия», 1977. Т. 6.
Источник
Рак Панкоста – апикальный рак легкого, имеющий субплевральную локализацию и сопровождающийся прорастанием нервно-сосудистого пучка, нижних шейных позвонков, верхних ребер и других близлежащих анатомических образований. Проявления рака Панкоста весьма специфичны; они включают боли в плече и руке, парестезии в пальцах кисти, синдром Горнера, грубый кашель, осиплость голоса, синдром верхней полой вены. Обследование начинается с оценки физикальных данных и рентгенографии легких; в дальнейшем дополняется КТ/МРТ грудной клетки, бронхоскопией, биопсией. Наилучшие результаты лечения рака Панкоста достигаются при проведении неоадъювантной терапии (лучевой и химиотерапии), дополненной хирургическим вмешательством.
Общие сведения
Рак Панкоста (рак верхней борозды легкого) – периферический рак легкого, поражающий сегмент S1 (верхушечный) и в силу своей локализации сопровождающийся специфическим симптомокомплексом. Назван по имени американского рентгенолога H.K. Pancoast, в 1924 году впервые описавшего рентгенологические признаки и полную клинику данной патологии. По своему морфологическому строению рак Панкоста чаще всего соответствует плоскоклеточному раку легкого. В пульмонологии, кроме злокачественной опухоли, вызывать сходную симптоматику (так называемый синдром Панкоста) могут воспалительные и опухолевые процессы с локализацией в области верхушки легкого. Поэтому для подтверждения рака Панкоста обязательно необходима гистологическая верификация диагноза.
Рак Панкоста
Причины рака Панкоста
В целом причины рака Панкоста совпадают с теми, которые влияют на частоту возникновения рака легких в целом. Как и в других случаях, в 80-85% ведущую роль в этиопатогенезе рака Панкоста играет курение. Важнейшими факторами при этом выступают стаж курения, суточная «норма» выкуриваемых сигарет и качество табака. Пассивное курение – регулярное вдыхание табачного дыма людьми, окружающими курильщика, столь же опасно, как и активное: в этом случае риск заболевания раком легкого повышается в 1,5–2 раза.
Свою лепту в статистику заболеваемости вносят вредные производственные и экологические факторы. В первую очередь, это контакт с асбестом, мышьяком, никелем, хромом, тяжелыми металлами, инсeктицидами, пecтицидами, аэрополлютантами. В возникновении рака Панкоста немаловажная роль принадлежит хроническим воспалительным и дистрофическим процессам в легких: ранее перенесенному туберкулезу, хронической пневмонии, бронхоэктатической болезни, очаговому пневмосклерозу и др. Доказана наследственная предрасположенность к возникновению рака легких; вероятна роль вирусов в запуске процессов канцерогенеза.
Симптомы рака Панкоста
Патогномоничная симптоматика рака Панкоста обусловлена верхушечной локализацией опухоли, деструкцией верхней апертуры грудной клетки, опухолевой инфильтрацией плечевого сплетения и звездчатого ганглия. Клиническая картина складывается из одноименного синдрома Панкоста и синдрома Горнера. Иногда оба симптомокомплекса развиваются одновременно, в некоторых случаях встречаются по отдельности.
Синдром Панкоста обусловлен прорастанием нервных корешков на уровне позвонков С8, Th1-Th2. Для него типична изнуряющая ноющая боль в плече на стороне опухоли, распространяющаяся по ходу локтевого нерва; слабость в мышцах руки, парестезии и онемение пальцев кисти, иногда – атрофия мышц конечности. Зачастую, чтобы ослабить боль в плече, пациент вынужден поддерживать больную руку за локоть. Боль может отдавать под лопатку, в подмышечную область, в грудную клетку. При прорастании или компрессии возвратного гортанного нерва возникает грубый сухой кашель и охриплость голоса. Рак Панкоста часто сопровождается развитием синдрома верхней полой вены.
Синдром Горнера развивается у больных раком Панкоста в случае вовлечения в патологический процесс симпатических волокон от уровня верхнего шейного ганглия до сегмента Th1. Симптомокомплекс характеризуется опущением (птозом) верхнего века, сужением зрачка (миозом), западением глазного яблока (энофтальмом), прекращением потоотделения (ангидрозом) на пораженной стороне лица и верхней конечности. В позднем периоде в надключичной ямке пальпируется опухолевый конгломерат.
Специфические признаки рака Панкоста протекают на фоне раковой интоксикации (недомогания, похудания, лихорадки) и паранеопластических расстройств. Для верхушечного рака легкого характерна склонность к деструктивному росту и раннему метастазированию в средостение, головной мозг, печень, кости. Рак Панкоста необходимо дифференцировать с другими патологическими процессами, сопровождающимися данным синдромом: метастатическим раком легкого, лимфогранулематозом, мезотелиомой плевры, эхинококковой кистой легкого, опухолями средостения и грудной стенки, туберкулезом.
Диагностика рака Панкоста
С жалобами на болевые ощущения в руке пациенты часто обращаются к неврологу, однако после исключении неврологической патологии перенаправляются для дальнейшего обследования к пульмонологу, торакальному хирургу или онкологу.
Рентгенография легких помогает выявить затемнение в области верхней борозды, утолщение плевры на верхушке легкого; часто обнаруживается деструкция I-III ребер, нижних шейных и верхних грудных позвонков. С помощью КТ или МРТ легких определяется степень инвазии опухоли в сосуды, лимфоузлы, ребра, позвонки, ткани грудной стенки. Эти сведения крайне важны для прогнозирования операбельности при раке Панкоста. Для оценки вовлеченности кровеносных сосудов возможно проведение артерио- или флебографии, либо контрастной компьютерной томографии.

КТ ОГК С+. Опухоль верхушки правого легкого с вовлечением окружающих костных и мягкотканных структур.
Дополнительные сведения о распространенности злокачественного процесса помогает получить бронхоскопия. Гистологическая верификация диагноза осуществляется после выполнения трансторакальной тонкоигольной пункционной биопсии опухоли или открытой биопсии лимфатических узлов. С целью исключения метастазов рака легкого может назначаться медиастиноскопия, МРТ головного мозга, УЗИ печени, сцинтиграфия костей.
Лечение рака Панкоста
Чаще всего рак Панкоста диагностируется на III стадии, что накладывает свои особенности на процесс лечения. Сразу после установления диагноза важно назначить больному адекватное обезболивание, вплоть до наркотических анальгетиков. В практике онкологии наиболее приемлемым считается трехкомпонентный подход, включающий лучевую терапию, химиотерапевтическое и хирургическое лечение. Неоадъювантная терапия назначается для уменьшения распространенности опухоли и повышения операбельности.
Объем резекции при раке верхушки легкого обычно включает пневмонэктомию с медиастинальной лимфаденэктомией, удалением всех вовлеченных структур (сосудов, ветвей плечевого сплетения, пораженных ребер и тел позвонков). В послеоперационном периоде снова проводится химиолучевая терапия. Для пациентов с метастатическим процессом лечение носит паллиативный характер.
Прогноз
При выявлении рака Панкоста на ранней стадии и радикальном комбинированном лечении прогноз можно считать условно благоприятным. При трехкомпонентном лечении пятилетняя выживаемость составляет 30-46%. Прорастание раковой опухоли в лимфоузлы средостения, симпатические узлы, подключичную артерию, тело позвонков, ребер, развитие синдрома Горнера усугубляют прогноз при раке Панкоста. Снизить вероятность развития рака легких позволяет полный отказ от курения, исключение контакта с вредными химическими соединениями.
Источник
Рак легких – болезнь, от которой ежегодно умирают 1,2 млн человек по всему миру. Это самая распространенная злокачественная опухоль среди мужчин в большинстве развитых стран, включая Россию. Главная ее проблема в незначительных и неспецифических симптомах, из-за чего пациенты очень поздно обращаются к врачу. Так, по данным американских онкологов, 55% больных впервые узнают о своем диагнозе, уже имея отдаленные метастазы. В России число пациентов, которые обращаются к врачу на 3 – 4 стадии развития рака легких, приближается к 80%. Новообразование формируется из эпителиальной выстилки бронхов, альвеол легких.
Причины возникновения и механизмы развития
Данная болезнь обусловлена исключительно канцерогенными влияниями факторов внешней среды. На сегодня нелепо говорить о заразности этого заболевания. Он не передается воздушно-капельным путем. Им невозможно заразиться через слюну, поцелуй, кровь, ухаживая за больным и как-либо еще. В его патогенезе играют роль 3 основных фактора:
- загрязнение окружающей среды;
- профессиональные вредности;
- курение.
Пагубная зависимость в разы усиливает влияние канцерогенов, содержащихся в воздухе мегаполисов и воздействие профессиональных вредностей. 90% всех больных раком легких курят. И, несмотря на то, что эта патология считается преимущественно «мужской» в странах, где женское курение – бытовая норма, заболеваемость среди женщин стремительно увеличивается.

Конечно, никто и никогда не считал, сколько нужно курить, чтобы получить рак легких, тем не менее, информация о связи количества сигарет и заболеваемостью существует. Американское общество изучения рака (American Cancer Society) провело анализ состояния здоровья 200 тысяч человек в течение 7 лет. По информации этого общества заболеваемость:
- у некурящих – 3,4 на 100 тыс. человек;
- у выкуривающих менее пачки в день – 51,4 на 100 тыс.;
- у тех, кто выкуривает 1- 2 пачки сигарет в сутки – 143,9 на 100 тыс.;
- более 2 пачек – 217,3.
Группа европейских ученых исследовала вероятность различия разного вида раков легкого у тех, кто выкуривает более 30 сигарет в сутки. Риски оказались разными для мужчин и для женщин.
У сильной половины человечества возрастает опасность развития мелкоклеточного рака – в 11,3 раза. Вероятность плоскоклеточного рака увеличивается в 103,5 раз, а аденокарциномы – «всего» в 21,9 раз. У женщин вероятности возрастают в 108,6, 62,7 и 16,8 соответственно.
Патологические факторы, содержащиеся во вдыхаемом воздухе, повреждают хромосомы. Они теряют гены, препятствующие опухолевому росту. С другой стороны, канцерогены активируют онкогены, вызывающие неконтролируемое деление клетки. Так формируется первая раковая клетка: с измененным наследственным материалом, не подчиняющаяся регуляторным сигналам организма, активно делящаяся и зачастую не успевающая даже созреть перед следующим этапом размножения. Когда таких клеток мало, иммунная система успевает их уничтожить. Но если канцерогенные факторы действуют постоянно, рано или поздно иммунитет перестает справляться, а опухолевая масса, разрастаясь, начинает разрушать окружающие ткани. Так формируется злокачественная опухоль.
Поскольку длительность воздействия канцерогенов прямо зависит от возраста, в группе пожилых людей карциномы развиваются чаще.
Классификация
По гистологическому строению
- плоскоклеточный – из бронхиального эпителия;
- мелкоклеточный – из нейроэндокринных клеток, которые расположены в нижнем слое эпителия и вырабатывают регуляторные вещества;
- аденокарцинома – из железистых клеток, вырабатывающих слизь либо рубцовой ткани, оставшейся после перенесенного туберкулеза;
- бронхиолоальвеолярный рак – из альвеолоцитов;
- крупноклеточный – недифференцированный (клетки не успевают созреть после деления и определить исходные структуры проблематично).
Это далеко не полный перечень — международная гистологическая классификация от 2015 года насчитывает более 20 видов раков, но используется она исключительно онкологами.
Скорость роста опухоли прямо зависит от ее вида. Чтобы объем новообразования удвоился, достаточно:
- 30 дней – для мелкоклеточного рака;
- 116 для недифференцированного;
- 127 – для плоскоклеточного;
- 206 – для аденокарциномы.
По типу роста
- Центральным – появляется в крупных бронхах, от главного до сегментарных;
- Периферические – в субсегментарных и более мелких бронах, непосредственно в ткани (паренхиме) легких;
- Атипические формы. Данная форма может расти в просвет бронха (эндопбронихальный) или кнаружи от его стенки (перибронихально). Возможна и смешанная форма роста.
Периферические карциномы чаще всего растут шаровидно – в виде округлого узла без капсулы. Но возможен и полостной рак, когда опухоль образует полость с очагом распада в центре, или пневмониеподобная – диффузная – форма.
Атипичный рак либо быстро прорастает в лимфоузлы средостения, либо, образовавшись на верхушке легкого, поражает проходящие рядом нервные сплетения. В обоих этих случаях клиническая картина характерна не столько для поражения легких, сколько для патологии вовлеченных органов. Еще один атипичный вариант – первичный карциноматоз – крайне редок, и отличается одномоментным, часто двусторонним развитием множества очагов.
Классификация по TNM
От латинского опухоль T – (лимфо)узел N– метастазы M, используется для определения распространенности первичного очага и тактики лечения. Если же говорить о стадиях рака легких
- Первая стадия – опухоль не превышает 5 сантиметров, лимфоузлы не задействованы, метастазов нет;
- Вторая – опухоль легких менее 7 сантиметров, поражен 1 лимфоузел корня легких;
- Третья стадия – новообразование более 7 см, прорастает соседние органы, поражены лимофузлы средостения;
- Четвертая стадия – есть отдаленные метастазы.
Симптомы
Первичные проявления вызываются непосредственно ростом опухоли. При центральном раке они появляются относительно рано, при периферическом – когда размер первичного очага превысит 5 см.
- Кашель. Вначале сухой, позже присоединяется слизистые или слизисто-гнойные выделения.
- Кровохаркание. Кровь в мокроте появляется на относительно поздних этапах, когда опухоль начинает разрушаться или прорастает сосуд.
- Боль в груди. По характеру может быть совершенно разной – покалывание; острая, отдающая в лопатку, грудину, область сердца, живот; постоянная ноющая.
- Одышка. Появляется, когда опухоль перекрывает бронх полностью, и участок органа спадается, переставая работать. Также может быть вызвана воспалением плевры или перикарда в следствие распространения новообразования.
- Высокая температура – из-за развития инфекции в спавшихся участках легкого.
Симптомы местнораспространенного рака появляются, когда новообразование прорастает в соседние органы. Это уже поздние стадии развитие болезни, и прогностически данные признаки считаются неблагоприятными.
- Синдром верхней полой вены. Опухоль сдавливает сосуд, по которому кровь оттекает от головы и верхней части туловища. Лицо и плечи отекают, синеют, на коже появляются расширенные вены. Пациент жалуется на головную боль, головокружение, может потерять сознание.

Расширенные вены шеи
- Синдром Горнера. Возникает когда рак верхушки легкого распространяется на нервный ствол рядом с позвоночником. Его признаки – птоз (опущение верхнего века), миоз (сужение зрачка) и энофтальм (западение глазного яблока).

- Нарушение глотания. Развивается при поражении лимфоузлов около пищевода или непосредственно прорастании опухоли в орган.
- Осиплость голоса. Появляется когда рак левого легкого распространяется на возвратный нерв, который огибает дугу аорты.
Отдаленные метастазы проявляются признаками патологии пораженных органов. Распределение частоты по локализациям:
- 10 – 25% — ЦНС, в том числе в спинной мозг;
- до 75% — в лимфоузлы шеи;
- 30 – 35% — в печень;
- 25% кости (тазовые и бедренные).
Лечение
Хирургическое вмешательство – основное на первых двух стадиях развития болезни, когда можно удалить непосредственно пораженную часть легкого и лимфоузлы корня. Объем операции варьируется от резекции доли до удаления всего органа. Если опухоль распространилась шире, оперативное пособие комбинируют с лучевой и химиотерапией.
Прогноз
Зависит от стадии рака легких. Если лимфоузлы не поражены, 5-летняя выживаемость колеблется от 60 до 96% , в зависимости от размера новообразования. Инфильтрация лимфоузла ухудшает ее до 30-50%,на 3 стадии 5-летняя выживаемость не превышает 10%.
Именно поэтому очень важна ранняя диагностика: проведение скрининговых обследований (флюорография, рентген грудной клетки), а пациентам из групп риска – низкодозную компьютерную томографию. Если удается выявить опухоль на начальном этапе, можно не только избежать смерти, но и полностью вылечиться.
Профилактика развития рака легких заключается прежде всего в отказе от курения, в том числе пассивного. Доказано, что курение супруга повышает вероятность развития онкологии легких у женщин на 22%, а для мужчины пассивное курение на работе увеличивает риск заболеть на 28%.
Источник