Рак яичка код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Рак яичка.

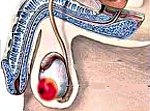
Рак яичка
Описание
Рак яичка. Злокачественное поражение тестикул — половых желез у мужчин. Симптомами рака яичка служат: пальпируемое образование, увеличение и отек мошонки, боль. Диагностика рака яичка заключается в проведении осмотра, диафаноскопии, УЗИ мошонки, биопсии яичка, определении опухолевых маркеров. Лечение рака яичка включает выполнение одно- или двусторонней орхифуникулэктомии, проведение лучевой терапии и химиотерапии. Прогноз заболевания зависит от его клинической стадии и его гистологического типа.
Дополнительные факты
Рак яичка – сравнительно редкая онкопатология, составляющая около 1,5-2% всех злокачественных опухолей, выявляемых у мужчин. В урологии на рак яичка приходится 5% всех новообразований. При этом заболевание является крайне агрессивным, поражает преимущественно молодых мужчин в возрасте до 40 лет и является среди них наиболее частой причиной ранней онкологической смертности. Чаще выявляется односторонняя опухоль, реже (в 1-2% случаев) — двухсторонний рак яичек.
Причины
Выявлено три возрастных пика, связанных с возникновением рака яичка: у мальчиков до 10 лет, молодых мужчин от 20 до 40 лет и пожилых людей старше 60 лет. У детей рак яичка в 90% случаев развивается на фоне малигнизации эмбриональной доброкачественной тератомы. В более старшем возрасте факторами, провоцирующими развитие рака яичка, могут стать травмы мошонки, эндокринные заболевания (гипогонадизм, гинекомастия, бесплодие), радиационное излучение и тд Риск возникновения рака яичка возрастает при синдроме Клайнфельтера.
Наиболее часто рак яичка выявляется у пациентов с крипторхизмом – неопущением желез в мошонку. Различные формы крипторхизма увеличивают риск возникновения рака в неопустившемся яичке в 10 раз. При одностороннем поражении яичка вероятность возникновения опухоли контралатеральной железы также велика.
Шансы на развитие рака яичка выше у мужчин, чьи родственники первой степени (брат, отец) имели аналогичное заболевание. Рак яичка в 5 раз чаще встречается у европейцев, особенно жителей Германии и Скандинавии; реже – в азиатских и африканских странах.
Классификация
По гистологическому принципу выделяют герминогенные (исходящие из семенного эпителия), негерминогенные (возникающие из стромы яичка) и смешанные новообразования. Герминогенные опухоли яичка встречаются в 95% случаев и могут быть представлены семиномой, эмбриональным раком, хорионкарциномой, злокачественной тератомой и тд Около 40% случаев герминогенных опухолей составляют семиномы; 60% — несеминомные опухоли. К опухолям стромы полового тяжа (негерминогенным) относятся сертолиома, лейдигома, саркома.
Определяющее значение для лечения рака яичка имеет стадирование заболевания по международным TNM-критериям.
• Т1 – опухоль в границах белочной оболочки.
• Т2 — отмечается увеличение и деформация яичка, однако опухоль по-прежнему ограничена белочной оболочкой.
• Т3 – инфильтрация опухолью белочной оболочки и прорастание в ткани придатка яичка.
• Т4 – распространение опухоли за пределы яичка с прорастанием семенного канатика или тканей мошонки.
• N1 – наличие регионарных метастазов в лимфоузлы обнаруживается с помощью рентгенологического или радиоизотопного исследования.
• N2 – пальпируются увеличенные регионарные лимфоузлы.
• М1 – выявляются метастазы рака яичка в отдаленных органах (легких, печени, головном мозге, почках).
Симптомы
Клиника рака яичек складывается из местных симптомов и проявлений метастазирования. Первым признаком рака яичек, как правило, становится уплотнение железы и появление в ней пальпируемого безболезненного узелка. В четверти случаев отмечается боль в пораженном яичке или мошонке, чувство тяжести или тупой боли внизу живота. Начальная симптоматика рака яичка может напоминать острый орхоэпидидимит. При прогрессировании рака яичка мошонка становится асимметрично увеличенной и отечной. Дальнейшее развитие клинических проявлений обычно связано с метастазированием рака яичка.
При сдавлении нервных корешков увеличенными забрюшинными лимфоузлами могут отмечаться боли в спине; при сдавлении кишечника – кишечная непроходимость. В случае блокады лимфатических путей и нижней полой вены развивается лимфостаз и отеки нижних конечностей. Сдавление мочеточников может сопровождаться развитием гидронефроза и почечной недостаточности. Метастазирование рака яичка в лимфоузлы средостения вызывает кашель и одышку. При развитии раковой интоксикации отмечается тошнота, слабость, потеря аппетита, кахексия.
Изменение аппетита. Изменение веса. Истощение. Кашель. Ломота в мышцах. Нарушение терморегуляции. Ночная потливость у мужчин. Одышка. Отсутствие аппетита. Потеря веса. Потливость. Слабость. Тошнота. Увеличение СОЭ. Увеличение паховых лимфоузлов.
Диагностика
Поэтапная диагностика рака яичек включает физикальное обследование, диафаноскопию, ультразвуковую диагностику (УЗИ мошонки), исследование опухолевых маркеров, биопсию яичка с морфологическим исследованием тканей.
Первичное обследование при подозрении на рак яичек начинается с пальпации органов мошонки (для выявления первичной опухоли), живота, паховой и надключичной области (с целью обнаружения пальпируемых лимфоузлов), грудных желез (для выявления гинекомастии).
С помощью диафаноскопии – просвечивания тканей мошонки источником света удается дифференцировать кисту придатка яичка, гидроцеле и сперматоцеле от опухоли. Проведение УЗИ органов мошонки имеет целью определение локализации рака яичка, его величины и степени инвазии, а также исключение поражения контрлатеральной железы. Высокой чувствительностью и специфичностью при диагностике опухолей яичка обладает МРТ, позволяющая дифференцировать семиному и несеминомные виды рака.
Определение сывороточных маркеров является значимым фактором диагностики, стадирования и прогноза рака яичка. При подозрении на рак яичка необходимо исследовать АФП (a-фетопротеин), ХГЧ (хорионический гонадотропин), ЛДГ (лактатдегидрогеназу), ПЩФ (плацентарную щелочную фосфатазу). Увеличение уровня маркеров регистрируется у 51% пациентов с раком яичка, однако отрицательный результат также не исключает наличие опухоли.
Отдаленные метастазы рака яичка могут быть обнаружены при выполнении УЗИ брюшной полости и почек, рентгенографии грудной клетки, МРТ и КТ головного мозга, остеосцинтиграфии.
Окончательную морфологическую верификацию диагноза проводят в ходе открытой биопсии яичка через паховый доступ. Обычно в процессе диагностической операции осуществляется срочное морфологическое исследование биоптата и при подтверждении рака яичка производится удаление половой железы вместе с семенным канатиком (орхифуникулэктомия).
Лечение
Возможность органосохраняющей операции при раке яичка рассматривается при двусторонней опухоли или поражении единственной железы. После резекции яичка всем пациентам показано проведение адъювантной лучевой терапии.
Стандартом хирургического лечения рака яичка служит орхиэктомия, при необходимости с забрюшинной лимфаденэктомией. Удаление семиномных опухолей Т1-Т2 стадий дополняется лучевой терапией; при стадиях семиномы Т3-Т4, а также при несеминомном раке яичка требуется назначение системной химиотерапии. В случае двухсторонней орхифуникулэктомии или низкого уровня тестостерона пациентам назначается гормонозаместительная терапия.
Комплексное лечение рака яичка (орхиэктомия, радиотерапия, химиотерапия) могут привести к временному или длительному бесплодию и импотенции. Поэтому пациентам фертильного возраста перед лечением рака яичка рекомендуется обследование у андролога с оценкой уровня гормонов (тестостерона, ЛГ, ФСГ) и спермограммы. При намерении в дальнейшем иметь детей до начала лечения мужчина может прибегнуть к криоконсервации спермы.
Прогноз
Многофакторный анализ прогноза учитывает клиническую стадию рака яичка, гистотип опухоли, правильный и полный комплекс проведенного лечения. Так, при стадиях рака яичка Т1-Т2 возможно выздоровление у 90-95% пациентов. Худший прогноз следует ожидать при ангиолимфатической инвазии опухоли, наличии метастазов.
Профилактика
Профилактика рака яичка заключается в своевременном устранении крипторхизма, предупреждении травм мошонки, исключении облучения гениталий. Своевременному выявлению рака яичка способствует регулярное самообследование и раннее обращение к урологу-андрологу при обнаружении каких-либо изменений.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
- Описание
- Симптомы (признаки)
- Лечение
Краткое описание
Частота. Рак яичка составляет менее 1% от всех злокачественных опухолей у мужчин и развивается чаще в молодом возрасте. Заболеваемость: 1,9 на 100 000 мужского населения в 2001 г. Предрасполагающими фактором является крипторхизм, гипоплазия, травма.
Код по международной классификации болезней МКБ-10:
- C62 Злокачественное новообразование яичка
- D07.6 Других и неуточненных мужских половых органов
Классификация • Патогистологическая: •• Опухоли герминогенного происхождения (92–95%) ••• Неоплазия интратубулярных эмбриональных клеток ••• Семинома ••• Сперматоцитарная семинома ••• Эмбриональный рак ••• Опухоль желточного мешка ••• Хориокарцинома ••• Тератома ••• Полиэмбриома •• Опухоли из стромы полового тяжа ••• Опухоли из клеток Ляйдига ••• Опухоль из клеток Сертоли ••• Гранулёзоклеточная опухоль •• Смешанные опухоли •• Не дифференцированные опухоли • TNM классификация применима только для герминогенных опухолей яичка. Должно быть гистологическое подтверждение диагноза и выделены морфологические подвиды опухоли. Для определения cTNM требуется клиническое обследование и выполнение радикальной орхидэктомии. Патоморфологическую стадию (pTNM) устанавливают после выполнения орхидэктомии, при этом указывают наибольший размер опухоли •• Первичный очаг ••• Tx — недостаточно данных для оценки первичной опухоли (орхидэктомия не проводилась) ••• T0 — первичная опухоль не определяется (гистологически определяется шрам после биопсии) ••• Tis — рак in situ ••• T1 — опухоль ограничена яичком и придатком без сосудистой/лимфатической инвазии, опухоль может врастать в белочную, но не во влагалищную оболочку яичка ••• T2 — опухоль ограничена яичком и придатком, имеется сосудистая/лимфатическая инвазия, либо опухоль прорастает через белочную оболочку яичка и врастает во влагалищную оболочку ••• T3 — опухоль прорастает семенной канатик ••• T4 — опухоль прорастает в мошонку •• Регионарные лимфатические узлы ••• Nx — регионарные лимфатические узлы не могут быть оценены ••• N0 — метастазов в регионарных лимфатических узлах нет ••• N1 — метастатический очаг не более 2 см в диаметре; pN1 — метастазы до 2 см в наибольшем измерении с поражением до 5 узлов ••• N2 — метастатический очаг 2–5 см в диаметре или прорастание за пределы лимфатического узла; pN2 — метастазы до 5 см. в наибольшем измерении, либо поражение более 5 узлов, либо распространение опухоли за пределы лимфатического узла ••• N3 — метастатический очаг более 5 см в диаметре •• Отдалённые метастазы ••• Mx — отдалённое метастазирование не оценивалось ••• M0 — отдалённые метастазы не выявлены ••• M1 — есть отдалённые метастазы ••• M1a — метастазирование в не регионарные лимфатические узлы ••• M1b — отдалённые метастазы в костную ткань ••• M1c — отдалённые метастазы в других органах •• Сывороточные опухолевые маркёры (S) ••• Sх — уровни маркёров сыворотки неизвестны, либо исследование не проводилось ••• S0 — уровни маркёров соответствуют норме ••• S1 — ЛДГ в 1,5 раза выше нормы, — ХГТ менее 5000 МЕ/мл, ЛДГ менее 1 нг/мл ••• S2 — ЛДГ в 1,5–10 раз выше нормы, — ХГТ — 5000–50000 МЕ/мл, ЛДГ — 1–10 нг/мл ••• S3 — ЛДГ в 10 раз выше нормы, — ХГТ более 50000 МЕ/мл, ЛДГ более 10 нг/мл • Группировка по стадиям •• Стадия 0: TisN0M0 •• Стадия IА: T1N0M0S0 •• Стадия IВ: T2–4N0M0S0 •• Стадия IS: T0–4N0M0S1–3 • Стадия IIA: T0–4N1M0S0–1 •• Стадия IIB: T0–4N2M0S0–1 •• Стадия IIC: T0–4N3M0S0–1 • Стадия IIIА: T0–4N3M1aS0–1 • Стадия IIIВ: T0–4N0–3M0–1aS2 • Стадия IIIC: ••• T0–4N1–3M0S3 ••• T0–4N0–3M1aS3 ••• T0–4N0–3M1bS0–3.
Симптомы (признаки)
Клиническая картина • Признаки рака включают увеличение яичка, его бугристость, изменение консистенции, неопределённые боли (в яичке, поясничной области) и длительно сохраняющийся эпидидимит. Иногда развивается гинекомастия • У больных абдоминальной формой крипторхизма, заболевание проявляется объёмным процессом в животе, отечностью нижних конечностей.
Диагностика • Диагноз может быть заподозрен после физикального исследования • УЗИ мошонки при подозрении на рак яичка • Патогистологическое исследование ткани яичка • Уровень онкомаркёров (АФП, — ХГТ, ЛДГ). Сывороточные опухолевые маркёры (S) определяют сразу после удаления яичка. При повышении их уровня выполняют серийное исследование согласно нормальной скорости снижения (распада) АФП (период полураспада — 7 дней) и ХГТ (период полураспада — 3 дня) для оценки степени повышения уровня маркёра. Классификация основана на самой низкой оценке ХГТ и АФП после удаления яичка. Уровень ЛДГ в сыворотке (но не уровень полураспада) имеет прогностическое значение у больных с метастазами • Исследовать состояние брюшных, подключичных и медиастинальных лимфатических узлов, а также лёгочной ткани и костей на предмет метастазов.
Лечение
Лечение начинают с орхофуникулэктомии, которая является и компонентом диагностического процесса. Дальнейшая тактика определяется гистологическим типом опухоли • Семинома: больным I, IIA, IIB стадии проводят лучевую терапию на зоны регионарного метастазирования. Больным IIС стадии лечение назначают с полихимиотерапии, включая в схему препараты платины • Несеминомы: лучевая терапия малоэффективна, поэтому основной метод лечения — полихимиотерапия, в т.ч. и адъювантная при опухолях I стадии. Критерий эффективности лечения и возникновения рецидива — уровень опухолевых маркёров. В случае частичной ремиссии (поражение забрюшинных лимфатических узлов, единичные метастазы в лёгких) возможно выполнение циторедуктивных операций.
Прогноз. В настоящее время излечение больных в I стадии возможно в 95–100% случаев. Прогноз плохой у больных с III стадией несеминомы, у больных с высоким уровнем содержания в сыворотке опухолевых маркёров.
Профилактика • Своевременное выявление и лечение крипторхизма: низведение яичка в мошонку • Удаление неполноценного яичка • Лицам, находящимся в группе риска, следует рекомендовать регулярный самоосмотр.
МКБ-10 • C62 Злокачественное новообразование яичка • D07.6 Карцинома in situ.
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Рак яичка».
Источник
Злокачественные новообразования яичка — злокачественные опухоли, берущие начало из тканей мужской половой железы — яичка. Относятся к редко встречающимся видам рака, их доля среди всех злокачественных опухолей у мужчин составляет около 2 %[3].
В отличие от рака других органов, рак яичка чаще встречается в молодом возрасте (25—35 лет), доходя в некоторых странах до уровня самой часто встречающейся опухоли у мужчин до 50 лет.
Благодаря использованию современных схем химиотерапии, лучевой терапии и хирургических методов лечения, рак яичка в большинстве случаев хорошо поддаётся лечению, особенно при своевременной диагностике при первых проявлениях[4].
Существует множество других заболеваний, которые могут вызывать боль и припухлость, не имея отношения к раку: эпидидимит, кисты и перекрут яичка, тестикулярный микролитиаз и пр.
Разновидности[править | править код]
Большинство новообразований яичек злокачественного характера относится к эмбриональноклеточным опухолям, а именно:
- Семинома (около 38%). Инвазивная злокачественная опухоль, построенная из герминогенного атипичного эпителия. Встречается наиболее часто, довольно рано даёт метастазы. Нередко сопровождается некрозами.[5] Поражает всё яичко, оставляя свободным только узкое кольцо нормальной ткани между опухолью и белочной оболочкой.[6]
- Эмбриональноклеточный рак (32%)
- Тератомы (26%)
- Хорионкарциномы (2%)
Возможен вариант опухоли, в которой сочетаются различные гистологические элементы.
Известны также злокачественные опухоли яичек иной природы:
- Лимфомы;
- Острые инфильтраты при лимфолейкозах;
- Метастатические поражения (при меланоме, раке простаты, раке лёгких и почек).
Эпидемиология[править | править код]
Семинома, микропрепарат. Окраска гематоксилин-эозином, 200х
Опухоли яичка поражают исключительно мужчин и являются относительно редкими новообразованиями: их удельный вес в структуре онкологической заболеваемости лишь немногим превышает 1%. В то же время, применительно к мужчинам молодого возраста, именно рак яичка является у них наиболее частой онкологической патологией (до 60% от всех новообразований), а также основной причиной онкологической смертности.[7]
За последние 40 лет заболеваемость тестикулярными опухолями почти удвоилась.
Самые большие показатели заболеваемости — в Западной (7,8%) и Северной Европе (6,7%), Австралии (6,5%), Северной Америке (6,5%), самые низкие — в Азии (0,5—1,5%) и Африке (0,2—0,7%).[8]
В России показатель заболеваемости составляет около 1,72 случая на 100 тысяч населения в год. Самая высокая заболеваемость наблюдается в Приволжском и Северо-Западном федеральных округах, самые низкие показатели в Северо-Кавказском федеральном округе. В Москве и Санкт-Петербурге заболеваемость составляет 1, 37 и 1,79 случаев на 100 000 человек соответственно.[9]
Факторы риска[править | править код]
- Присутствие пренеопластического процесса в яичке (карцинома in situ, или внутриканальцевая герминогенная неоплазия неклассифицированного типа (intratubular germ cell neoplasia, unclassified type; IGCNU) — один из наиболее значимых факторов риска. Является типичным морфологическим предшественником инвазивных опухолей, содержит определённый спектр онкоассоциированных мутаций и представляет существенную опасность для пациента в случае последующей малигнизации.
- Наследственность — существенно увеличивает вероятность появления опухоли присутствие герминогенных опухолей у кровных родственников. Тем не менее, случаи семейной истории заболевания достаточно редки. Вертикальная передача риска герминогенных опухолей может происходить не по доминантному, а по рецессивному или полигенному типам наследования.[10]
- Факт предшествующей герминогенной опухоли. У многих заболевших данная патология может возникать повторно.[7]
- Крипторхизм — предполагается, что сочетание крипторхизма и предрасположенности к опухолям яичка может быть связано с общими этиологическими и патогенетическими факторами, однако не исключается и причинно-следственная связь между аномалиями развития семенников и последующим возникновением опухолей.
- Возраст — подавляющая часть неоплазм яичка диагностируется между 25 и 35 годами.
- Расстройства, ассоциированные с признаками бисексуальности, в том числе с гиперэстрогенией, предрасполагают к развитию опухолей яичка (синдром Кляйнфельтера, с кариотипом XXY, XXXY или XXXXY наибольшей степени ассоциирован с экстрагонадной локализацией герминогенных опухолей).[11]
- Возможный фактор риска — употребление большого количества молочных продуктов.[7]
Курение не увеличивает риск развития герминогенных опухолей: тестикулярные новообразования возникают в относительно молодом возрасте, т.е. задолго до накопления критической дозы канцерогенов табачного дыма.[7]
Существует мнение, что травма яичка предрасполагает к развитию рака, однако несколько многоцентровых исследований опровергли этот факт.[3]
Клиническая классификация по TNM[править | править код]
В данной категории присутствует принятая в медицине терминология, где Т — описывает опухоль и её размер, N — наличие метастазов и их характер в лимфатических узлах, M — отдалённое метастазирование. S — опухолевые маркеры сыворотки, pT — первичная опухоль, pTX — патолого-анатомическая классификация, недостаточно данных.
| Стадия 0 | pTis | N0 | M0 | S0, Sx |
|---|---|---|---|---|
| Стадия 1 | pT1—4 | N0 | MO | SX |
| Стадия 1A | pT1 | N0 | MO | SO |
| Стадия 1B | pT1 pT2 pT3 | N0 | MO | SO |
| Стадия 1С | любая pT | N0 | MO | S1-3 [12]. |
| Вторая стадия (Стадия II) | любая pT/TX | N1-3 | MO | Sx |
| Стадия IIА | любая pT/TX | N1 | MO | SO-S1 |
| Стадия IIB | любая pT/TX | N2 | MO | SO-S1 |
| Стадия IIC | любая pT/TX | N3 | MO | SO-S1 |
| Третья стадия (Стадия III) | любая pT/TX | Любая N | M1, М1а [13] | SX |
| Стадия IIIA | любая pT/TX | Любая N | M1,М1а | SO-S1 |
| Стадия IIIB | любая pT/TX | N1-3 | M0,M1,М1а | S2 |
| Стадия IIIС | любая pT/TX | Любая N | M0,M1,М1а,M1b [14] | S3 |
Лечение[править | править код]
Основные успехи в снижении смертности от рака яичек достигнуты благодаря применению комплексного лечения, в которое входит оперативное удаление опухоли с последующей химиотерапией по разным схемам. В связи с молодым возрастом больных важной задачей для хирурга является сохранение репродуктивной функции мужчины. Для этого в практику начинают внедряться органосохраняющие операции с минимальным объемом удалённых тканей.[3] Снизить риск нарушений сперматогенеза позволяет также криоконсервация на предоперационном этапе.
Показания к органосохраняющей операции согласно руководству Европейской урологической ассоциации:[15]
- опухоль единственного яичка или синхронный рак с двусторонним поражением;
- стадия опухоли T1N0M0;
- периферическое расположение опухоли (вне сети яичка).
В качестве метода радикального хирургического лечения рака яичка показала свою эффективность высокая орхофуникулэктомия.[3] По показаниям проводится лимфаденэктомия (удаление лимфоузлов). В последующем пациенту предлагается курс химиотерапии для полного уничтожения возможных остатков опухоли.
Поскольку химиотерапия несёт потенциальную опасность серьёзных отсроченных побочных эффектов, ученые пытаются разработать критерии, по которым можно было бы выделить пациентов, которым химиотерапия не нужна. Так, исследования 177 пациентов с несеминомой I стадии показали, что риск рецидива зависел от нескольких показателей, включая уровень белка CXCL12[16].
Прогноз[править | править код]
Рак яичек хорошо поддаётся лечению на современном этапе. Уровень смертности неуклонно снижается с середины 70-х годов, в основном благодаря успехам комбинированной терапии[3]. Даже при наличии метастазов более 80% больных могут быть вылечены при помощи комбинированной химиотерапии на основе цисплатина.
К группе хорошего прогноза относятся 56% от общего числа больных несеминомными опухолями; пятилетняя выживаемость для этих пациентов составляет 92%. Критерии включения в группу хорошего прогноза при несеминомных опухолях:[17]
- локализация первичной опухоли в яичке / забрюшинном пространстве,
- отсутствие нелёгочных висцеральных метастазов,
- уровень АФП <1,000 нг/мл,
- уровень β-ХГЧ <5,000 МЕ/л (1,000 нг/мл),
- уровень ЛДГ <1,5 х верхняя граница нормы.
К группе хорошего прогноза при семиноме могут быть отнесены 90% больных; пятилетняя выживаемость составляет 86%. Критерии для включения в группу хорошего прогноза при семиноме:
- любая локализация первичной опухоли,
- отсутствие нелёгочных висцеральных метастазов,
- нормальный уровень АФП,
- любой уровень β-ХГЧ,
- любой уровень ЛДГ.
Группа промежуточного прогноза включает 28% больных несеминомными опухолями. Пятилетняя выживаемость составляет 80%. Критерии:
- локализация первичной опухоли – яичко или забрюшинное пространство, отсутствие нелегочных висцеральных метастазов,
- уровень АФП >1,000 и <10,000 нг/мл или
- уровень β-ХГЧ>5,000 и <50,000 МЕ/л или
- уровень ЛДГ>1,5 и <10х верхней границы нормы.
Среди больных семиномой к группе промежуточного прогноза могут быть отнесены всего 10%; пятилетняя выживаемость отмечается у 72%. Критерии этой группы:
- любая локализация первичной опухоли,
- наличие нелегочных висцеральных метастазов,
- нормальный уровень АФП,
- любой уровень ХГ,
- любой уровень ЛДГ.
Группу плохого прогноза составляют 16% больных несеминомными опухолями. Показатель пятилетней выживаемости для пациентов этой группы составляет только 48%. Критериями включения являются:
- локализация первичной опухоли в средостении,
- наличие нелегочных висцеральных метастазов,
- уровень АФП >10,000 нг/мл или
- уровень β-ХГЧ >50,000 МЕ/л (10,000 нг/мл) или
- уровень ЛДГ > 10х верхней границы нормы.
Восстановление репродуктивной функции[править | править код]
Восстановление функции яичек (сперматогенеза) наблюдается как минимум у половины больных после окончания химиотерапии.[18] Индивидуальный прогноз для каждого пациента дать невозможно, поэтому большинство онкологов считают, что все больные репродуктивного возраста должны перед лечением проходить процедуру криоконсервации.[19]
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 3 4 5 Лоран О. Б., Богданов А.Б. и др. Радикальные и органосохраняющие операции при злокачественных новообразованиях яичка // Анналы хирургии. — 2014. — № 1.
- ↑ Джонс В. Г. Рак яичка: клиническая картина и стадия заболевания //Герминогенные опухоли яичка: биология, клиника, диагностика, лечение. М. – 2000.
- ↑ Под ред.Серова В.В., Пальцева М.А. Патологическая анатомия. Курс лекций.. — Москва: Медицина, 1998. — С. 271-272. — 640 с.
- ↑ Руммени Э.Й. Магнитно-резонансная томография тела : [рус.] / Петер Раймер, Вальтер Хайндель, пер. с англ под общ. ред. докт. мед. наук, проф. Г.Г.Кармазановского. — М. : МЕДпресс-информ, 2014. — С. 503. — 848 с. — ISBN 978-5-00030-182-1.
- ↑ 1 2 3 4 Имянитов Е. Н. Эпидемиология и биология герминогенных опухолей // Практическая онкология. — 2006. — Т. 7, № 1-2006.
- ↑ Ferlay J., Shin H., Bray F., Forman D., Mathers C., Parkin D. GLOBOCAN 2008, cancer incidence and mortality worldwide: IARC Cancer Base No. 10. Lyon, France: International Agency for Research on Cancer; 2010.
- ↑ Чиссов В. И., Старинский В. В., Петрова Г. В. Злокачественные новообразования в России в 2010 году (заболеваемость и смертность) //М.: ФГБУ «МНИОИ им. ПА Герцена» Минздравсоцразвития России. – 2012. – С. 12.
- ↑ Lutke Holzik M.F., Rapley E.A., Hoekstra H.J. et al. Genetic predisposition to testicular germcell tumours // Lancet Oncol. – 2004. – Vol.5. – P.363-371
- ↑ Schmoll H.J. Extragonadal germ cell tumors // Ann. Oncol. – 2002. – Vol.13 (Suppl. 4) . – P.265-272.
- ↑ S1-ЛДГ менее 1,5х, S2 ЛДГ более 1,5 до 10х, S3 — более 10х
- ↑ Метастазы в лёгких или выше диафрагмы
- ↑ метастазы в печень, головной мозг
- ↑ Heidenreich A., Weissbach L., Holth W. et al. German testicular cancer study group. Organ sparing surgery for malignant germ cell tumour of the testis. J. Urol. 2001; 166 (6): 2161-5.
- ↑ New test could make chemo unnecessary for many with testicular cancer (англ.). www.medicalnewstoday.com. Дата обращения 23 мая 2020.
- ↑ Воробьев А. В., Носов А. К. Диагностика герминогенных опухолей яичка, стадирование, факторы прогноза //Практ онкол. – 2006. – Т. 25. – №. 1. – С. 16-23. Архивная копия от 5 сентября 2015 на Wayback Machine
- ↑ Lampe H., Horwich A., Norman A. et al. Fertility after chemotherapy for testicular germ cell cancers // J. Clin. Oncol. –
1997. – Vol. 15. – P. 239-245 - ↑ Magelssen H., Haugen T.B., von During V. et al. Twenty Years Experience with Semen Cryopreservation in Testicular Cancer
Patients: Who Needs It? // Europ. Urol. – 2005. – Vol.48. – P. 779-785
Источник
