Рак яичек код по мкб 10

- Описание
- Симптомы (признаки)
- Лечение
Краткое описание
Частота. Рак яичка составляет менее 1% от всех злокачественных опухолей у мужчин и развивается чаще в молодом возрасте. Заболеваемость: 1,9 на 100 000 мужского населения в 2001 г. Предрасполагающими фактором является крипторхизм, гипоплазия, травма.
Код по международной классификации болезней МКБ-10:
- C62 Злокачественное новообразование яичка
- D07.6 Других и неуточненных мужских половых органов
Классификация • Патогистологическая: •• Опухоли герминогенного происхождения (92–95%) ••• Неоплазия интратубулярных эмбриональных клеток ••• Семинома ••• Сперматоцитарная семинома ••• Эмбриональный рак ••• Опухоль желточного мешка ••• Хориокарцинома ••• Тератома ••• Полиэмбриома •• Опухоли из стромы полового тяжа ••• Опухоли из клеток Ляйдига ••• Опухоль из клеток Сертоли ••• Гранулёзоклеточная опухоль •• Смешанные опухоли •• Не дифференцированные опухоли • TNM классификация применима только для герминогенных опухолей яичка. Должно быть гистологическое подтверждение диагноза и выделены морфологические подвиды опухоли. Для определения cTNM требуется клиническое обследование и выполнение радикальной орхидэктомии. Патоморфологическую стадию (pTNM) устанавливают после выполнения орхидэктомии, при этом указывают наибольший размер опухоли •• Первичный очаг ••• Tx — недостаточно данных для оценки первичной опухоли (орхидэктомия не проводилась) ••• T0 — первичная опухоль не определяется (гистологически определяется шрам после биопсии) ••• Tis — рак in situ ••• T1 — опухоль ограничена яичком и придатком без сосудистой/лимфатической инвазии, опухоль может врастать в белочную, но не во влагалищную оболочку яичка ••• T2 — опухоль ограничена яичком и придатком, имеется сосудистая/лимфатическая инвазия, либо опухоль прорастает через белочную оболочку яичка и врастает во влагалищную оболочку ••• T3 — опухоль прорастает семенной канатик ••• T4 — опухоль прорастает в мошонку •• Регионарные лимфатические узлы ••• Nx — регионарные лимфатические узлы не могут быть оценены ••• N0 — метастазов в регионарных лимфатических узлах нет ••• N1 — метастатический очаг не более 2 см в диаметре; pN1 — метастазы до 2 см в наибольшем измерении с поражением до 5 узлов ••• N2 — метастатический очаг 2–5 см в диаметре или прорастание за пределы лимфатического узла; pN2 — метастазы до 5 см. в наибольшем измерении, либо поражение более 5 узлов, либо распространение опухоли за пределы лимфатического узла ••• N3 — метастатический очаг более 5 см в диаметре •• Отдалённые метастазы ••• Mx — отдалённое метастазирование не оценивалось ••• M0 — отдалённые метастазы не выявлены ••• M1 — есть отдалённые метастазы ••• M1a — метастазирование в не регионарные лимфатические узлы ••• M1b — отдалённые метастазы в костную ткань ••• M1c — отдалённые метастазы в других органах •• Сывороточные опухолевые маркёры (S) ••• Sх — уровни маркёров сыворотки неизвестны, либо исследование не проводилось ••• S0 — уровни маркёров соответствуют норме ••• S1 — ЛДГ в 1,5 раза выше нормы, — ХГТ менее 5000 МЕ/мл, ЛДГ менее 1 нг/мл ••• S2 — ЛДГ в 1,5–10 раз выше нормы, — ХГТ — 5000–50000 МЕ/мл, ЛДГ — 1–10 нг/мл ••• S3 — ЛДГ в 10 раз выше нормы, — ХГТ более 50000 МЕ/мл, ЛДГ более 10 нг/мл • Группировка по стадиям •• Стадия 0: TisN0M0 •• Стадия IА: T1N0M0S0 •• Стадия IВ: T2–4N0M0S0 •• Стадия IS: T0–4N0M0S1–3 • Стадия IIA: T0–4N1M0S0–1 •• Стадия IIB: T0–4N2M0S0–1 •• Стадия IIC: T0–4N3M0S0–1 • Стадия IIIА: T0–4N3M1aS0–1 • Стадия IIIВ: T0–4N0–3M0–1aS2 • Стадия IIIC: ••• T0–4N1–3M0S3 ••• T0–4N0–3M1aS3 ••• T0–4N0–3M1bS0–3.
Симптомы (признаки)
Клиническая картина • Признаки рака включают увеличение яичка, его бугристость, изменение консистенции, неопределённые боли (в яичке, поясничной области) и длительно сохраняющийся эпидидимит. Иногда развивается гинекомастия • У больных абдоминальной формой крипторхизма, заболевание проявляется объёмным процессом в животе, отечностью нижних конечностей.
Диагностика • Диагноз может быть заподозрен после физикального исследования • УЗИ мошонки при подозрении на рак яичка • Патогистологическое исследование ткани яичка • Уровень онкомаркёров (АФП, — ХГТ, ЛДГ). Сывороточные опухолевые маркёры (S) определяют сразу после удаления яичка. При повышении их уровня выполняют серийное исследование согласно нормальной скорости снижения (распада) АФП (период полураспада — 7 дней) и ХГТ (период полураспада — 3 дня) для оценки степени повышения уровня маркёра. Классификация основана на самой низкой оценке ХГТ и АФП после удаления яичка. Уровень ЛДГ в сыворотке (но не уровень полураспада) имеет прогностическое значение у больных с метастазами • Исследовать состояние брюшных, подключичных и медиастинальных лимфатических узлов, а также лёгочной ткани и костей на предмет метастазов.
Лечение
Лечение начинают с орхофуникулэктомии, которая является и компонентом диагностического процесса. Дальнейшая тактика определяется гистологическим типом опухоли • Семинома: больным I, IIA, IIB стадии проводят лучевую терапию на зоны регионарного метастазирования. Больным IIС стадии лечение назначают с полихимиотерапии, включая в схему препараты платины • Несеминомы: лучевая терапия малоэффективна, поэтому основной метод лечения — полихимиотерапия, в т.ч. и адъювантная при опухолях I стадии. Критерий эффективности лечения и возникновения рецидива — уровень опухолевых маркёров. В случае частичной ремиссии (поражение забрюшинных лимфатических узлов, единичные метастазы в лёгких) возможно выполнение циторедуктивных операций.
Прогноз. В настоящее время излечение больных в I стадии возможно в 95–100% случаев. Прогноз плохой у больных с III стадией несеминомы, у больных с высоким уровнем содержания в сыворотке опухолевых маркёров.
Профилактика • Своевременное выявление и лечение крипторхизма: низведение яичка в мошонку • Удаление неполноценного яичка • Лицам, находящимся в группе риска, следует рекомендовать регулярный самоосмотр.
МКБ-10 • C62 Злокачественное новообразование яичка • D07.6 Карцинома in situ.
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Рак яичка».
Источник

Содержание:
- Определение
- Причины
- Симптомы
- Диагностика
- Профилактика
Определение
Часто злокачественные опухоли яичка имеют смешанную гистологическую структуру (эмбриональный рак, хориокарцинома, тератома и опухоль желточного мешка). Большая часть этих опухолей синтезирует хорионический гонадотропин человека и/или а-фетопротеин.
У 50% мужчин с семиномой при рецидиве после лечения первичной опухоли может развиваться не семинома, а несеминомная герминогенная опухоль. У 60% таких больных выявляют повышение концентрации хорионического гонадотропина человека.
Причины
Частота рака яичек по неизвестной причине выросла на 50% в течение нескольким последних десятилетий. В 50% случаев карциномы яичка представляют собой несеминомные герминогенные опухоли. Наиболее часто рак яичка возникает на третьем десятилетии жизни Предрасполагающий фактор – крипторхизм. Пока неясно, обладает ли ранняя орхипексия протективным противоопухолевым эффектом.
Симптомы
У большей части больных присутствуют такие симптомы, как объемное образование яичка или боли.
Диагноз
 Ультразвуковое исследование. Для эпидермоидной кисты характерен симптом «мишени» с перемежающимися кольцами низкой и высокой эхогенности, в отличие от данного случая.Абсцесс может содержать эхогенный газ с нечеткими тенями, но эхогенный материал в этом случае представляет собой кальцификат с четкой акустической тенью.В большинстве случаев семиномы имеют однородную и гипоэхогенную структуру. Такие несеминомные опухоли, как эмбриональноклеточная онухориокарцинома, чаще всего представляют собой кистозные неоднородные образования, содержащие кальцификаты с акустической тенью; в данном случае их невозможно дифференцировать от смешанноклеточных опухолей.Любое из интратестикулярных образований у молодых мужчин считают злокачественным до тех пор, пока не будет доказано обратное.
Ультразвуковое исследование. Для эпидермоидной кисты характерен симптом «мишени» с перемежающимися кольцами низкой и высокой эхогенности, в отличие от данного случая.Абсцесс может содержать эхогенный газ с нечеткими тенями, но эхогенный материал в этом случае представляет собой кальцификат с четкой акустической тенью.В большинстве случаев семиномы имеют однородную и гипоэхогенную структуру. Такие несеминомные опухоли, как эмбриональноклеточная онухориокарцинома, чаще всего представляют собой кистозные неоднородные образования, содержащие кальцификаты с акустической тенью; в данном случае их невозможно дифференцировать от смешанноклеточных опухолей.Любое из интратестикулярных образований у молодых мужчин считают злокачественным до тех пор, пока не будет доказано обратное.
Компьютерная томография. КТ играет большую роль в определении стадии метастазов в лимфатические узлы и отдаленных метастазов (в легкие, печень или кости). Метастазы в лимфатические узлы первоначально локализуются в забрюшинном пространстве (например, влевомпарааортальном регионе рядом с левой почечной веной, интероартокавальном и правом паракавальном регионах). Яички в эмбриональном периоде локализуются в забрюшинном пространстве и опускаются в мошонку в процессе развития, но регионарный лимфоотток в узлы забрюшинного пространства сохраняется.
Позитронно-эмиссионная томография. Было показано, что ПЭТ — более чувствительный и специфичный метод, чем КТ, в определении стадии рака яичек.
Дифференциальная диагностика
- эпидермоидная киста;
- интратестикулярный абсцесс;
- семинома.
Профилактика
Орхиэктомия, лимфодиссекция, тазовая лучевая терапия и химиотерапия — в зависимости от стадии. При рецидиве или поздней стадии заболевания проводят комбинированную химиотерапию, в том числе с применением цисплатина.
Определение стадии и прогноз зависят от распространенности опухолевого процесса и содержания сывороточных опухолевых маркеров. Прогноз не такой хороший, как при семиноме, но тем не менее очень благоприятный (5-летняя выживаемость >90%). Рак яичка — очень курабельная опухоль, даже на поздних стадиях опухолевого процесса с наличием отдаленных метастаз.
Рак яичек в МКБ классификации:
—
C60-C63 Злокачественные новообразования мужских половых органов
- C62 Злокачественное новообразование яичка
Анастасия:07.07.2015
Добрый день! Мне 24 года. У меня обнаружена злокачественная фиброзная гистиоцитома левой молочной железы pT 1a pN 0 pM 0 G1 стадия 1а Клиническая группа 2 (1степень злокачественности). Была проведена секторальная резекция и лимфаденэктомия. Поле этого мне назначили курс лучевой терапии (20 сеансов), на данный момент я их прохожу. А вот насчет химиотерапии сказали, что я в ней не нуждаюсь. Подскажите насколько правильный метод лечения, возможно мне нужна химия? И можно ли мне принимать «Сегидрин» и насколько он будет эффективен в моем случае? Спасибо за ответ!
К каким врачам обращаться, если возникает Рак яичек:
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Герминогенные опухоли.
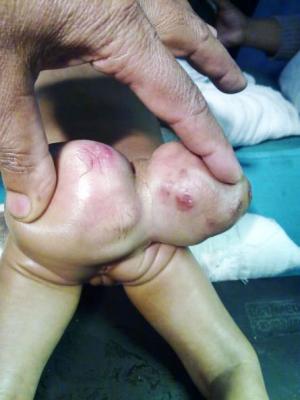
Герминогенная опухоль у детей
Описание
Герминогенные опухоли развиваются из популяции плюрипотентных зародышевых клеток. Первые зародышевые клетки могут быть обнаружены в энтодерме желточного мешка уже у 4-недельного эмбриона. В период развития эмбриона первоначальные зародышевые клетки мигрируют из энтодермы желточного мешка к генитальному гребню в ретроперитонеуме. Здесь из зародышевых клеток развиваются половые железы, которые затем спускаются в мошонку, формируя яички, или в малый таз, образуя яичники. Если в период этой миграции по каким-то неустановленным причинам происходит нарушение нормального процесса миграции, зародышевые клетки могут задерживаться в любом месте своего следования, где в последующем может сформироваться опухоль. Зародышевые клетки чаще всего могут быть обнаружены в таких областях, как забрюшинное пространство, средостение, пинеальная область (шишковидная железа) и крестцово-копчиковая область. Реже зародышевые клетки задерживаются в области влагалища, мочевого пузыря, печени, носоглотки.
Герминогенные опухоли — нечастый вид опухолевого поражения у детей. Они составляют 3-8% всех злокачественных опухолей детского и подросткового возраста. Так как эти опухоли могут быть и доброкачественными, частота их, возможно, значительно выше. Эти опухоли в два-три раза чаще встречаются среди девочек, чем у мальчиков. Смертность среди девочек в три раза выше, чем среди мальчиков. После 14 лет летальность среди лиц мужского пола становится выше, что обусловлено увеличением частоты опухолей яичка у мальчиков подросткового возраста.
Симптомы
Клиническая картина герминогенных опухолей чрезвычайно многообразна и, в первую очередь, определяется локализацией поражения. Самыми частыми локализациями являются головной мозг (15%), яичники (26%), копчик (27%), яички (18%). Гораздо реже эти опухоли диагностируются в забрюшинном пространстве, средостении, во влагалище, мочевом пузыре, желудке, печени, на шее (в носоглотке).
Яичко.
Первичные тестикулярные опухоли редки в детском возрасте. Чаще всего они встречаются в возрасте до двух лет и 25% их диагностируется уже при рождении. По гистологической структуре это чаще всего либо доброкачественные тератомы или опухоли желточного мешка. Второй пик диагностики опухолей яичка — пубертатный период, когда возрастает частота злокачественных тератом. Семиномы у детей крайне редки. Безболезненная, быстро увеличивающаяся припухлость яичка чаще всего замечается родителями ребенка. 10% тестикулярных опухолей сочетается с гидроцеле и другими врожденными аномалиями, особенно мочевого тракта. При осмотре обнаруживается плотная, бугристая опухоль, признаки воспаления отсутствуют. Повышение уровня альфа-фетопротеина до операции подтверждает диагноз опухоли, содержащей элементы желточного мешка. Боли в поясничной области могут являться симптомами метастатического поражения парааортальных лимфоузлов.
Яичники.
Овариальные опухоли чаще проявляются болями в животе. При осмотре можно обнаружить опухолевые массы, расположенные в малом тазу, а нередко и в брюшной полости, увеличение объема живота за счет асцита. У таких девочек нередко возникает лихорадка.
Дизгерминома — наиболее частая овариальная герминогенная опухоль, которая преимущественно диагностируется во второй декаде жизни, и редко — у маленьких девочек. Заболевание достаточно быстро распространяется на второй яичник и брюшину. Опухоли желточного мешка также встречаются чаще у девочек пубертатного периода. Опухоли обычно односторонние, больших размеров, поэтому, разрыв капсулы опухоли — частое явление. Клинические проявления злокачественных тератом (тератокарциномы, эмбриональные карциномы) обычно имеют неспецифическую картину с наличием опухолевых масс в малом тазу, может наблюдаться нарушение менструального цикла. У больных в препубертатном периоде может развиться состояние псевдопубертатности (раннего полового созревания). Доброкачественные тератомы — обычно кистозные, могут выявляться в любом возрасте, нередко дают клинику перекрута яичника с последующим разрывом кисты яичника и развитием диффузного гранулематозного перитонита.
Влагалище.
Это практически всегда опухоли желточного мешка, все описанные случаи имели место в возрасте до двух лет. Эти опухоли обычно проявляются вагинальными кровотечениями или кровянистыми выделениями. Опухоль исходит из латеральных или задней стенок влагалища и имеет вид полиповидных масс, нередко на ножке.
Крестцово-копчиковая область.
Это третья по частоте локализация герминогенных опухолей. Частота этих опухолей составляет 1:40000 новорожденных детей. В 75% случаев опухоль диагностируется до двух месяцев и почти всегда это зрелая доброкачественная тератома. Клинически у таких больных выявляются опухолевые образования в области промежности или ягодицы. Чаще всего это очень большие опухоли. В некоторых случаях новообразования имеют внутрибрюшное распространение и диагностируются в более старшем возрасте. В этих случаях гистологическая картина чаще всего имеет более злокачественный характер, нередко с элементами опухоли желточного мешка. Прогрессирующие злокачественные опухоли крестцово-копчиковой области нередко приводят к дизурическим явлениям, появляются проблемы с актом дефекации и мочеиспускания, неврологические симптомы.
Средостение.
Герминогенные опухоли средостения в большинстве случаев представляют опухоль крупных размеров, однако синдром сдавления верхней полой вены возникает редко. Гистологическая картина опухоли преимущественно смешанного генеза и имеет тератоидный компонент и опухолевые клетки, характерные для опухоли желточного мешка. Головной мозг.
Герминогенные опухоли головного мозга составляют приблизительно 2-4% интракраниальных новообразований. В 75% случаев наблюдаются у мальчиков, за исключением области турецкого седла, где опухоли излюбленно локализуются у девочек. Герминомы образуют большие инфильтрирующие опухоли, которые нередко являются источником вентрикулярных и субарахноидальных цереброспинальных метастазов. Несахарный диабет может опережать другие симптомы опухоли.
Боль в грудной клетке. Кашель. Кровянистые выделения из влагалища. Одышка. Потеря веса. Рвота. Судороги. Тошнота. Увеличение паховых лимфоузлов. Шум в ушах.
Причины
Злокачественные герминогенные опухоли очень часто связаны с различными генетическими аномалиями, такими, как атаксия-телеангиоэктазия, синдром Klinefelter и Эти опухоли часто сочетаются с другими злокачественными опухолями, такими как нейробластома и гемобластозы. Неопустившиеся яички представляют риск для развития опухолей яичка.
Пациенты с герминогенными опухолями чаще всего имеют нормальный кариотип, однако нередко выявляется поломка в I хромосоме. Геном короткого плеча первой хромосомы может удваиваться или теряться. Отмечены множественные примеры герминогенных опухолей у сиблингов, близнецов, матерей и дочерей.
Дифференцировка по эмбриональной линии дает развитие тератом различной степени зрелости. Злокачественная экстраэмбриональная дифференцировка приводит к развитию хориокарцином и опухолей желточного мешка.
Нередко герминогенные опухоли могут содержать клетки различных линий дифференцировки зародышевых клеток. Так, тератомы могут иметь популяцию клеток желточного мешка или трофобластов.
Частота каждого гистологического типа опухоли варьирует в зависимости от возраста. Доброкачественные или незрелые тератомы чаще встречаются при рождении, опухоли желточного мешка в возрасте от года до пяти лет, дизгерминомы и злокачественные тератомы наиболее часты в подростковом возрасте, семиномы встречаются чаще после 16 лет.
Факторы, вызывающие злокачественные изменения, неизвестны. Хронические болезни, длительное медикаментозное лечение во время беременности матери могут быть связаны с увеличением частоты герминогенных опухолей у детей.
Морфологическая картина герминогенных опухолей очень разнообразна. Герминомы состоят из групп больших однотипных неопластических клеток с вздутым ядром и светлой цитоплазмой. Опухоли желточного мешка имеют очень характерную картину: сетчатая строма, нередко ее называют кружевной, в которой располагаются розетки клеток, содержащих в цитоплазме a-фетопротеин. Трофобластические опухоли продуцируют хорионический гонадотропин. Доброкачественные высокодифференцированные тератомы часто имеют кистозное строение и содержат различные тканевые компоненты, такие как кость, хрящ, волосы, железистые структуры.
Патоморфологическое заключение для герминогенных опухолей должно включать:
-локализацию опухоли (органную принадлежность);
-гистологическую структуру;
-состояние капсулы опухоли (ее целостность);
-характеристики лимфатической и сосудистой инвазии;
-распространение опухоли на окружающие ткани;
-иммуногистохимическое исследование на AFP и HCG.
Существует корреляция между гистологическим строением и локализацией первичной опухоли: опухоли желточного мешка преимущественно поражают крестцово-копчиковую область и гонады, причем у детей до двух лет чаще регистрируются опухоли копчика и яичек, тогда как у старших (6-14 лет) чаще диагностируются опухоли яичников и пинеальной области.
Хориокарциномы — редкие, но чрезвычайно злокачественные опухоли, которые чаще всего возникают в средостении и гонадах. Они также могут быть врожденными.
Для дизгермином типичной локализацией является пинеальная область и яичники. Дизгерминомы составляют примерно 20% всех опухолей яичников у девочек и 60% всех интракраниальных герминогенных опухолей.
Эмбриональная карцинома в «чистом виде» редко встречается в детском возрасте, чаще всего регистрируется сочетание элементов эмбрионального рака с другими типами герминогенных опухолей, такими, как тератома и опухоль желточного мешка.
Лечение
В случае подозрения на наличие опухоли герминогенной природы в брюшной полости или в малом тазу операция может быть произведена с целью удаления опухоли или (в случае опухоли больших размеров) для получения морфологического подтверждения диагноза. Однако нередко хирургическое вмешательство применяется по срочным показаниям, например, при перекруте ножки кисты или разрыве капсулы опухоли.
При подозрении на опухоль яичника не следует ограничиваться классическим поперечным гинекологическим разрезом. Рекомендуется срединная лапаротомия. При вскрытии брюшной полости исследуются лимфатические узлы малого таза и забрюшинной области, осматриваются поверхность печени, поддиафрагмальное пространство, большой сальник и желудок.
При наличии асцита — необходимо цитологическое исследование асцитической жидкости. При отсутствии асцита следует промыть брюшную полость и область малого таза и подвергнуть цитологическому исследованию полученные промывные воды.
При выявлении опухоли яичника опухоль должна быть подвергнута срочному гистологическому исследованию, удаление яичника только после подтверждения злокачественной природы опухоли. Такая практика позволяет избегать удаления непораженных органов. Если имеет место массивное опухолевое поражение, следует избегать нерадикальных операций. В таких случаях рекомендуется предоперационный курс химиотерапии, затем операция типа «second look». Если опухоль локализована в одном яичнике, удаление одного яичника может быть достаточным. При поражении второго яичника по возможности следует сохранить часть яичника.
Рекомендации при использовании оперативного метода при поражении яичников:
1. Не следует использовать поперечный гинекологический разрез.
2. Срединная лапаротомия.
3. При наличии асцита — обязательно цитологическое исследование.
4. При отсутствии асцита — промыть брюшную полость и область малого таза; цитологическое исследование промывных вод.
5. Осмотр и при необходимости биопсия:
-лимфатических узлов малого таза и забрюшинной области;
-поверхности печени, поддиафрагмального пространства, большого сальника, желудка.
Крестцово-копчиковые тератомы, диагностируемые чаще всего сразу же после рождения ребенка, должны быть удалены немедленно, чтобы избежать малигнизации опухоли. Операция должна включать полное удаление копчика. Это уменьшает вероятность рецидива заболевания. Злокачественные крестцово-копчиковые опухоли должны лечиться вначале химиотерапией, затем следует операция с целью удаления остаточной опухоли.
Оперативное вмешательство с целью биопсии при локальной опухоли в средостении и персистенции AFP не всегда оправдано, так как связано с риском. Поэтому рекомендуется проведение предоперационной ХТ и после уменьшения размеров опухоли — оперативное удаление её.
При поражении яичка показана орхиэктомия и высокая перевязка семенного канатика. Забрюшинная лимфаденэктомия выполняется только по показаниям.
Лучевая терапия.
Лечевая терапия имеет очень ограниченное применение в лечении герминогенных опухолей. Она может быть эффективна при лечении дизгермином яичника.
Химиотерапия.
Ведущая роль в лечении герминогенных опухолей принадлежит химиотерапии. Многие химиотерапевтические препараты эффективны при данной патологии. Долгое время широко использовалась полихимиотерапия тремя цитостатиками: винкристином, актиномицином «Д» и циклофосфаном. Однако в последнее время преимущество отдается другим препаратам, с одной стороны, новым и более эффективным, с другой стороны,-имеющим наименьшее число отдаленных последствийю, и, в первую очередь, уменьшающим риск стерилизации. Чаще всего в настоящее время при герминогенных опухолях используются препараты платины(в частности, карбоплатин), вепезид и блеомицин.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
