Радикулопатия с мышечно тоническим синдромом
Радикулит (или по-научному радикулопатия) пояснично-крестцового отдела позвоночного столба спутником пожилого возраста, но в последнее время она часто развивается у людей моложе 40 лет. Это заболевание характеризуется целым рядом неприятных симптомов, которые могут значительно ухудшить качество жизни больного. Как распознать радикулопатию и можно ли избавиться от патологии?

Радикулопатия пояснично-крестцового отдела позвоночника
Почему развивается радикулит?
Радикулит – не самостоятельная болезнь, а комплекс симптомов, которые свидетельствуют о сдавливании или раздражении корешков спинного мозга. Он развивается вследствие патологических процессов, протекающих в позвоночнике, а в число факторов риска входят:
- механические повреждения позвоночного столба, дисков и мышечных тканей, которые их окружают;
- запущенный остеохондроз и сопутствующие ему нарушения (грыжи, выпячивание протрузии);
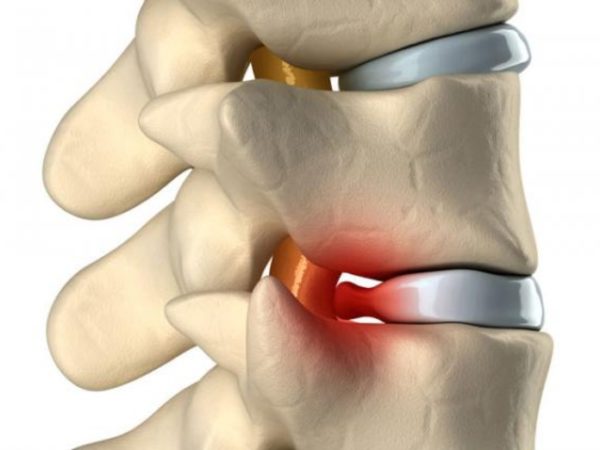
Грыжа межпозвоночного диска
- неправильная осанка, искривление позвоночника;
- тяжелые физические нагрузки;
- вредные привычки, которые ухудшают кровоснабжение – курение, злоупотребление спиртными и кофеиносодержащими напитками;
- чрезмерное увлечение жесткими диетами;
- доброкачественные и злокачественные новообразования;
- образование остеофитов (спондилез);
- аутоиммунные, инфекционные и воспалительные заболевания.
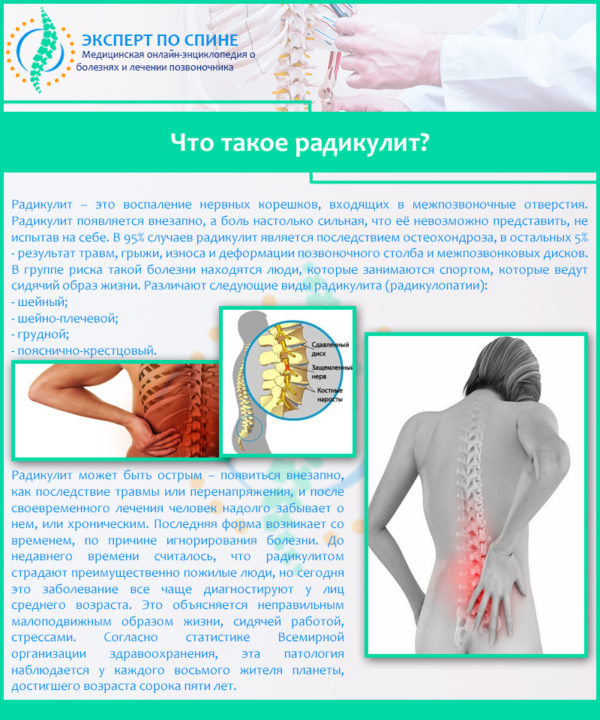
Что такое радикулит?
Чаще всего радикулопатия развивается как осложнение остеохондроза, грыжи и протрузии дисков, на втором месте находятся травмы и новообразования позвоночника, реже заболевание наблюдается после инфекционных и воспалительных процессов.
Для справки: радикулопатия может затрагивать любой отдел позвоночного столба, но в 90% случаев она поражает пояснично-крестцовую область на уровне позвонков L4, L5, S1, что связано с анатомическим строением позвоночника.

Строение поясничного отдела позвоночника
Цены на корсет пояснично-крестцовый
Симптомы радикулопатии
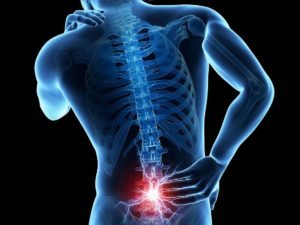
Патологический процесс при радикулопатии может протекать бессимптомно на протяжении долгого времени, а симптомы обычно проявляются внезапно, после резких движений или физического напряжения. Основной признак – болевой синдром, который может иметь разный характер и локализацию. Как правило, это острые или тянущие боли в крестцово-поясничной области, «прострелы», отдающие в ногу или ягодицу. Человеку становится трудно сгибаться и разгибаться, а иногда ходить, кашлять и чихать, так как это усугубляет неприятные ощущения и ухудшает состояние.
Боли при радикулите
Вместе с болевыми ощущениями при радикулопатии наблюдается мышечно-тонический синдром – напряжение мышц задней поверхности бедра, которое со временем сменяется их гипотонией (слабостью). Кроме того, у больных возникает нарушение чувствительности в пораженных нервных корешках, прием в зависимости от местоположения корешка страдает тот или иной рефлекс. Если патология затрагивает корешок L4 между позвонками L3 и L4 человеку будет трудно сгибать колено, а передняя поверхность бедра онемеет. При повреждении корешка L5 между позвонками L4 и L5 затрудняются движения большого пальца, а при повреждении S1 (промежуток L5-S1) больному будет сложно двигать стопой.

Пояснично-крестцовый радикулит
В число остальных симптомов входит изменение оттенка кожных покровов (они становятся бледными или синюшными), отечность пораженной области, сглаживание складки под ягодицей и другие внешние нарушения.
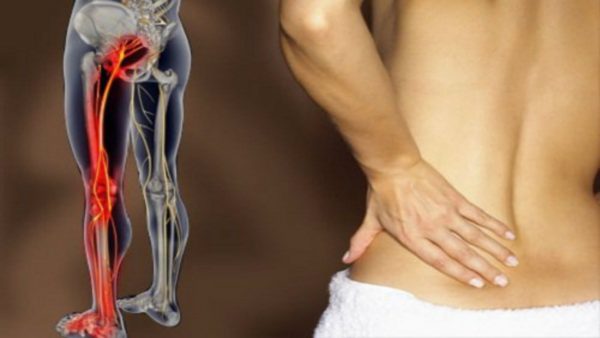
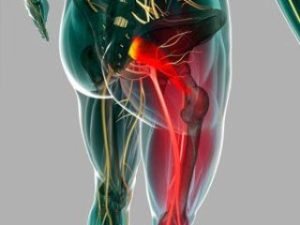
Защемление нерва в тазобедренном суставе
Таблица. Три основных типа пояснично-крестцовой радикулопатии, каждый из них имеет определенные симптомы.
| Разновидность радикулопатии | Симптомы |
|---|---|
Люмбаго | Острые болевые ощущения в районе поясницы, которые обычно развиваются после интенсивных физических нагрузок, резких движений, перегрева или переохлаждения организма. Приступ может продолжаться от нескольких минут до нескольких часов и дней |
Ишиас | Боль ощущается в ягодице и задней поверхности бедра, может доходить до нижней части ноги. Она похожа на удар током, и часто сопровождается покалыванием, жжением, ползанием «мурашек», причем ощущения варьируется от легких до мучительных |
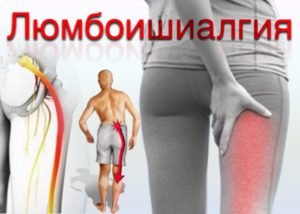
Люмбоишиалгия | Поясничные боли, которые отдают в нижние конечности, распространяются по ягодицам и задней поверхности ног и имеют ноющий или жгучий характер |
Важно: при поражении сразу нескольких нервных корешков у больных наблюдается смешанная клиническая картина и очень интенсивный болевой синдром, который не дает человеку вести нормальный образ жизни и требует немедленной медицинской помощи.
Чем опасен радикулит?
Если вы хотите более подробно узнать, как лечить радикулит поясничный медикаментами и уколами, а также рассмотреть альтернативные методы терапии, вы можете прочитать статью об этом на нашем портале.
При отсутствии своевременного лечение радикулит может перейти в хроническую форму, и тогда любые, даже незначительные внешние воздействия (резкий наклон, простуда, нервный стресс и т. д.) будут спровоцировать приступ. Неприятные последствия могут повлечь за собой и заболевания, которые вызывают радикулит – остеохондроз, стеноз позвоночного канала, грыжи межпозвоночных дисков и т. д.
Спазмы мышц ухудшают метаболические процессы в позвоночнике и ведут к дегенеративным процессам и разрушению тканей, вследствие чего больному может понадобиться хирургическое вмешательство. Наиболее опасные осложнения радикулопатии – спинальные инсульт и ущемление нервных окончаний в нижней части поясницы (области «конского хвоста»), вследствие чего человек может стать инвалидом.
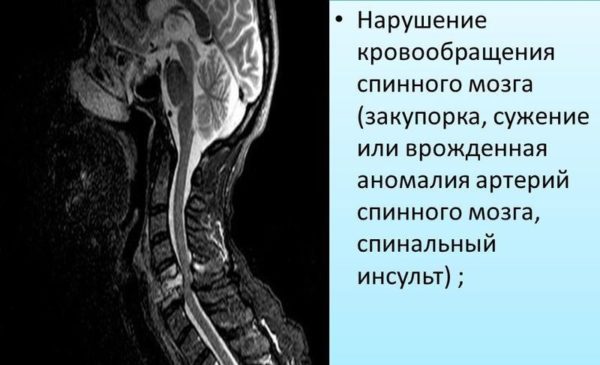
Нарушение кровообращения спинного мозга (закупорка, сужение или врожденная аномалия артерий спинного мозга, спинальный инсульт)
Диагностика радикулопатии
Диагноз при радикулите ставит врач-невропатолог на основе комплексных исследований. В первую очередь проводится сбор анамнеза и жалоб, после чего проводятся физиологические тесты – больной должен сделать несколько движений и рассказать о своих ощущениях. При необходимости назначается рентгенография, МРТ и КТ, которые дают наиболее полное представление о картине заболевания, иногда требуется проведение люмбальной пункции и анализов крови для выявления воспалительных и инфекционных процессов в организме.

Особенности диагностики радикулита
Лечение радикулопатии
На первых стадиях радикулит хорошо поддается консервативному лечению и не требует каких-либо серьезных мероприятий, но терапия должна быть продолжительной, после чего больному нужно будет соблюдать правила и рекомендации для предотвращения рецидивов болезни. Как правило, терапия может проводиться в домашних условиях при соблюдении постельного режима, но при серьезных поражениях позвоночника и сопутствующих заболеваниях человеку требуется госпитализация.

Лечение радикулита
Консервативное лечение
Лечение медикаментозными препаратами необходимо в острые периоды радикулопатии, когда человек испытывает серьезный дискомфорт. В число лекарств, которые используются пи данном заболевании, входят:
- обезболивающие препараты (Кеторол, Баралгин, Анальгин), которые устраняют неприятные ощущения;
Кеторол
- нестероидные противовоспалительные средства, включая Диклофенак, Индометацин, Ибупрофен считаются наиболее эффективными средствами при пояснично-крестцовой радикулопатии, так как воздействуют не только на боль, но и на воспалительный процесс;
- миорелаксанты (Мидокалм, Тизанидин) снимают мышечное напряжение;
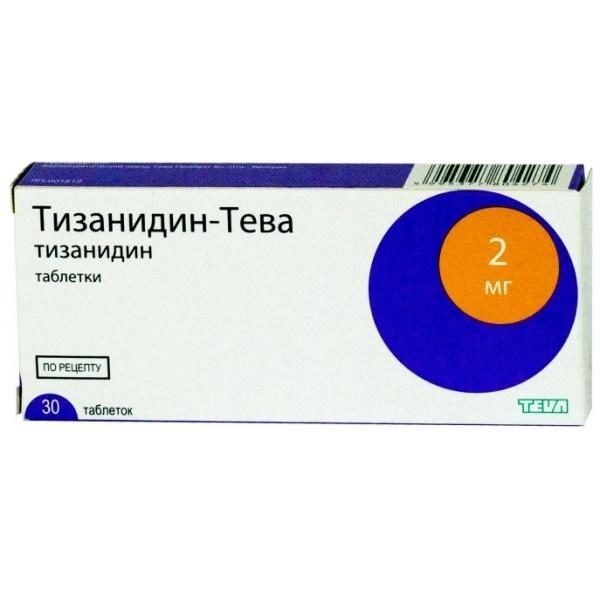
Тизанидин-Тева
- хондропротекторы восстанавливают структуру хрящевой ткани межпозвоночных дисков (Артра, Хондротин);
- витамины группы В улучшают обменные процессы в тканях и ускоряют процесс выздоровления.
Важно: препараты-миорелаксанты можно использовать только после консультации с врачом в строго рекомендованных дозах, так как они воздействуют не только на мышцы спины, но и на те, которые отвечают за дыхание.
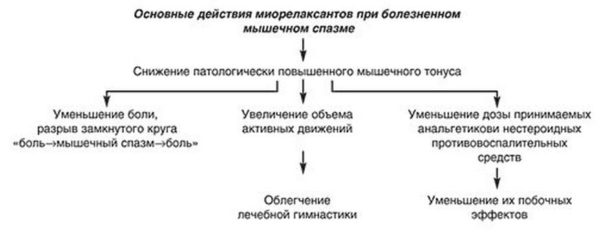
Миорелаксанты
Если анальгетики не снимают болевые ощущения, для лечения радикулопатии применяются новокаиновые и лидокаиновые блокады пораженной области, которые должны проводиться в условиях медицинского учреждения.
Цены на обезболивающие средства от боли в спине
Остальные методы лечения
В качестве дополнения к консервативному лечению при радикулите применяется электрофорез с медикаментозными препаратами (обезболивающие, экстракты трав и лечебной грязи), ультразвуковая и магнитная терапия, облучение пояснично-крестцовой области ультрафиолетом. После устранения острых симптомов заболевания больным показан массаж, лечебная физкультура, мануальное воздействие и вытяжение позвоночного столба.
Физиотерапия для позвоночника
При отсутствии эффекта от медикаментозных средств и физиотерапии, выраженных неврологических проявлениях, серьезных нарушениях работы внутренних органов и двигательных расстройствах назначается хирургическое вмешательство. Оперативное лечение, как правило, необходимо при протрузии или грыже межпозвоночных дисков, причем операция может повлечь за собой серьезные осложнения, поэтому ее проводят только в крайних случаях.
Физиотерапевтические аппараты
Народные средства
Народные рецепты при пояснично-крестцовом радикулите оказывают исключительно симптоматическое воздействие и могут применяться только под контролем врача в комплексе с медикаментозными препаратами.

Лечение радикулита народными средствами
- Красный перец. Два небольших острых перца измельчить, залить нашатырным спиртом и оставить на две недели в теплом темном месте, ежедневно взбалтывая жидкость. Использовать для растирания пораженных мест.
- Черная редька. Два средних клубня черной редьки натереть на терке, положить между двух слоев марли и приложить к пояснице, положить сверху кусок полиэтилена или пищевой пленки, утеплить платком. Держать до тех пор, пока смесь будет греть кожу.

Черная редька
- Шалфей. Вскипятить стакан подсолнечного масла, высыпать туда столовую ложку измельченного шалфея, переместить на водяную баню и проварить полчаса, после чего оставить в теплом месте на 2-3 часа. Использовать для растирания поясницы.
- Хрен. Натереть корень хрена на терке, завернуть его в марлю, сделав что-то вроде мешочка. Набрать в ванну воды (температура 37 градусов), опустить туда мешочек и сидеть до тех пор, пока температура будет оставаться комфортной.

Корень хрена
- Мед и тысячелистник. Взять в равных частях мед, кагор и водный настой тысячелистника, хорошо перемешать. Поставить на 5 дней в холодильник, после чего принимать трижды в день перед едой – в первые 5 дней по чайной ложке, после чего заменить на столовую.
Внимание: некоторые народные средства от радикулопатии (хрен, перец, редька и т. д.) могут вызвать ожоги кожных покровов, поэтому использовать их нужно с большой осторожностью – если компресс или примочка доставляет серьезный дискомфорт, смесь нужно немедленно убрать, а кожу промыть теплой водой.
Если вы хотите более подробно узнать, как проводится лечение радикулита поясничного в домашних условиях, а также рассмотреть симптомы появления, вы можете прочитать статью об этом на нашем портале.
Цены на средства народной медицины при болях в спине
Профилактика радикулита
Лучшая профилактика пояснично-крестцовой радикулопатии – легкая физическая активность, включая гимнастику, пешие прогулки, танцы и в особенности плавание. Если профессиональная деятельность человека подразумевает пребывание в одной позе, нужно время от времени вставать и делать небольшую разминку для поясницы и спины.
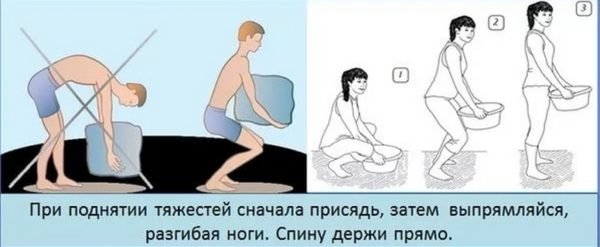
Как правильно поднимать тяжести
Кроме того, необходимо правильно питаться, следить за массой тела и отказаться от вредных привычек, в частности, от курения и злоупотребления алкоголем. Немаловажную роль играет полноценный отдых и выбор матраса – слишком мягкая или жесткая конструкция может привести к смещению позвонков, поэтому рекомендуется остановиться на ортопедическом матрасе. Людям с радикулопатией полезно посещение сауны и бани, а также санаторно-курортное лечение в местах с сухим теплым климатом.

Ортопедический матрас
Ортопедические матрасы
Радикулит может повлечь за собой не только неприятные ощущения, но и серьезные осложнения вплоть до инвалидности, но при правильном лечении и соблюдении профилактических мер заболевание можно вылечить без неприятных последствий.
Видео — Радикулопатия пояснично-крестцового отдела позвоночника
Радикулит — клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Радикулит — специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Источник

Мышечно-тонический синдром — симптомокомплекс, формирующийся в ответ на раздражение спинномозговых нервов, которые обеспечивают иннервацию тканей позвоночника. Проявляется общей скованностью мышц, болезненным мышечным спазмом, снижением объема движений в пораженной области. Подобное состояние возникает вследствие остеохондроза, нарушения осанки, постоянных физических перегрузок или как защитная реакция внутренних органов при заболеваниях. Важно своевременно купировать спазм в мышцах, так как постоянное и длительное напряжение гладких мышечных волокон опасно их атрофией, парализацией.
Причины и локализация мышечно-тонического синдрома
Мышечно-тонический синдром — частое проявление остеохондроза, возникает в ответ на раздражение нерва, ответственного за иннервацию внешней поверхности фиброзной капсулы межпозвонкового нерва. К другим заболеваниям спины и состояниям, для которых характерен мышечно тонический синдром относят:
- протрузию межпозвоночного диска;
- межпозвоночную грыжу;
- болезнь Бехтерева;
- спондилез;
- спондилоартроз;
- травмы позвоночника;
- подвывих позвонка;
- опухоли позвонков, спинного мозга;
- аномалии развития позвоночника.
В других случаях мышечно-тонический синдром наблюдается при искривлении позвоночного столба, постоянных физических перегрузках, неправильном положении тела, ожирении, гормональных сбоях, плоскостопии, вальгусной деформации стопы, дефиците витаминов, нерациональном питании, растяжении мышц спины, переохлаждении.
Симптомы мышечно-тонического синдрома
Проявления мышечно-тонического синдрома разнообразны, и зависят от места поражения. Ранний и стабильный признак скованности мышц — боль и мышечный спазм. Болезненные ощущения носят жгучий, стреляющий, пекучий характер, постоянные или возникают периодически, локализуются в зоне повреждения или распространяются на соседние области. Усиление боли вызывают резкие движения, кашель, чихание, поэтому для уменьшения дискомфорта пациент принимает щадящее положение, ограничивает активность. Из-за сильной боли нарушается ночной сон, снижается трудоспособность, человек становится раздражительным, нервным.
Мышечно-тонический синдром бывает локальный (местный) с вовлечением единичной мышцы, тогда как региональный и генерализованный характеризуется спазмом мышц сгибателей и разгибателей. По интенсивности мышечное напряжение разделяют на умеренное — боль возникает при пальпации, наблюдаются уплотнения в мышце, выраженное — усиливают болевой синдром тепло, массаж, плотность покрывает всю мышцу. Мышечно-тонический синдром имеет два варианта течения: неосложненное — боль ограничивается местом поражения, осложненное — распространяется на соседние области.
В зависимости от расположения пораженной мышцы выделяют:
- мышечно-тонический синдром нижней косой мышцы головы;
- синдром передней лестничной мышцы;
- спазм стенки грудной клетки и грудной мышцы;
- лопаточно-реберный синдром;
- повышенный тонус грушевидной мышцы;
- синдром мышцы, натягивающей широкую фасцию бедра;
- судорожные спазмы икроножной и подвздошно-поясничной мышцы;
- болезненность в шейном отделе позвоночника.
Диагностика
При подозрении на мышечно-тонический синдром пациентам показана консультация вертебролога. Врач выслушивает жалобы больного; при помощи вопросов устанавливает причинно-следственную связь между синдромом и сопутствующими заболеваниями спины, уточняет характер и место боли, время появления; путем ощупывания тела определяет в каком месте поражена мышца. Результаты неврологического осмотра подтверждают данными электронейромиографии.
В процессе диагностики исследуют кости и суставы позвоночника, мягкотканные структуры с помощью аппаратных методик: рентгенографии, компьютерной томографии, магнитно-резонансной томографии. Для исключения патологий со схожими симптомами проводят дополнительное обследование внутренних органов, систем.
В план диагностики причин мышечно-тонического синдрома специалисты клиники ЦМРТ включают разные методы:
К какому врачу обратиться
Если у вас возникли боли в спине, грудине или бедре, обратитесь к неврологу. Врач проведет обследование, выявит причину мышечно-тонического синдрома и подберет лечение. Для дальнейшей реабилитации невролог посоветует обратиться к физиотерапевту, специалисту по лечебной физкультуре.
Лечение мышечно-тонического синдрома
Основная задача лечения — устранить причины мышечного спазма. В тех случаях, когда скованность мышц — проявление дегенеративно-дистрофических изменений в позвоночнике, используют консервативную терапию. Для расслабления гладкой мускулатуры мышечных волокон используют миорелаксанты, спазмолитики, чтобы избавиться от боли — анальгетики, купировать воспалительный процесс помогают нестероидные противовоспалительные лекарства. По показаниям назначают хондропротекторы, сосудорасширяющие, витамины группы В, глюкокортикостероиды, седативные препараты, антиагреганты, ноотропы.
В ранние сроки начинают мануальную терапию, лечебную гимнастику, рефлексотерапию, электрофорез. В период реабилитации рекомендованы курсы массажа, радоновые ванны, аппликации озокеритом, парафином, лечебными грязями. Хороший эффект при отсутствии противопоказаний оказывает сухое или водное вытяжение позвоночника. При невозможности вылечить мышечно-тонический синдром консервативными методами, прогрессировании основного заболевания встает вопрос о хирургическом лечении.
В сети клиник ЦМРТ курс лечения повышенного мышечного тонуса подбирают индивидуально, и может включать следующие направления терапии:
Запущенный мышечно-тонический синдром переходит в хронический. Постоянные боли ухудшают качество жизни пациента, снижают трудоспособность, ограничивают подвижность. Выраженный спазм может привести к нарушению осанки, перекосу туловища, в шейном отделе опасен формированием кривошее с последующим искривлением позвоночного столба. В худшем случае течение гипертонуса осложняется атрофией нервных волокон, параличом участка, за иннервацию которых они отвечают.
Профилактика мышечно-тонического синдрома
Профилактика гипертонуса мышц состоит в обеспечении и поддержании физиологических функций позвоночного столба. Важно следить за осанкой, при необходимости носить ортопедический корсет, избегать травм, поднятия тяжестей, физических перегрузок, ожирения. Полезными будут занятия лечебной гимнастикой, плаванием, закаливание организма. Вертебрологи советуют выбирать удобную обувь, чтобы не сдавливала пальцы, улучшить питание, периодически проходить сеансы расслабляющего массажа, обращаться к врачу при первых признаках болезни.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник