Пункция код по мкб 10
Злокачественные новообразования первичные, неточно обозначенные и неуточненных локализаций
Рубрики C76-C80 включают злокачественные новообразования с неточно обозначенной первичной локализацией или те, которые определены как «диссеминированные», «рассеянные» или «распространенные» без указаний на первичную локализацию. В обоих случаях первичная локализация рассматривается как неизвестная.
Функциональная активность
К классу II отнесены как новообразования независимо от наличия или отсутствия у них функциональной активности. Если необходимо уточнить функциональную активность, ассоциирующуюся с тем или иным новообразованием, можно использовать добавочный код из класса IV. Например, катехоламинпродуцирующая злокачественная феохромоцитома надпочечников кодируется рубрикой C74 с добавочным кодом E27.5; базофильная аденома гипофиза с синдромом Иценко-Кушинга кодируется рубрикой D35.2 с добавочным кодом E24.0.
Морфология
Имеется ряд больших морфологических (гистологических) групп злокачественных новообразований: карациномы, включая плоскоклеточные и аденокарциномы; саркомы; другие опухоли мягких тканей, включая мезотелиомы; лимфомы (Ходжкина и неходжкинские); лейкоз; другие уточненные и специфические по локализации типы; неуточненные раки.
Термин «рак» является общим и может использоваться для любой из вышеуказанных групп, хотя он редко употребляется по отношению к злокачественным новообразованиям лимфоидной, кроветворной и родственных им тканей. Термин «карцинома» иногда неверно используется как синоним термина «рак».
В классе II новообразования классифицируются преимущественно по локализации внутри широких группировок, составленных на основе характера течения. В исключительных случаях морфология указывается в названиях рубрик и подрубрик.
Для желающих идентифицировать гистологический тип новообразования приведен общий перечень отдельных морфологических кодов. Морфологические коды взяты из второго издания Международной классификации болезней в онкологии (МКБ-О), которая представляет собой двухосную классифицированную систему, обеспечивающую независимое кодирование новообразований по топографии и морфологии.
Морфологические коды имеют 6 знаков, из которых первые четыре определяют гистологический тип, пятый указывает на характер течения опухоли (злокачественная первичная, злокачественная вторичная, т.е. метастатическая, in situ, доброкачественная, неопределенного характера), а шестой знак определяет степень дифференциации солидных опухолей и, кроме того, используется как специальный код для лимфом и лейкозов.
Использование подрубрик в классе II
Необходимо обратить внимание на особое использование в этом классе подрубрики со знаком .8 (см. примечание 5). Там, где необходимо выделить подрубрику для группы «другие», обычно используют, подрубрику .7.
Злокачественные новообразования, выходящие за пределы одной локализации, и использование подрубрики с четвертым знаком .8 (поражение, выходящее за пределы одной и более указанных локализаций)
Рубрики C00-C75 классифицируют первичные злокачественные новообразования в соответствии с местом их возникновения. Многие трехзначные рубрики далее подразделяются на подрубрики в соответствии с различными частями рассматриваемых органов. Новообразование, которое захватывает две или более смежные локализации внутри трехзначной рубрики и место возникновения которого не может быть определено, следует классифицировать подрубрикой с четвертым знаком .8 (поражение, выходящее за пределы одной и более вышеуказанных локализаций), если такая комбинация специально не индексируется в других рубриках. Например, карцинома пищевода и желудка обозначается кодом C16.0 (кардия), в то время как карциному кончика и нижней поверхности языка необходимо кодировать подрубрикой C02.8. С другой стороны, карциному кончика языка с вовлечением нижней его поверхности следует кодировать в подрубрике C02.1, так как место возникновения (в данном случае кончик языка) известно.
Понятие «поражение, выходящее за пределы одной и более вышеуказанных локализаций» подразумевает, что вовлеченные области являются смежными (одна продолжает другую). Последовательность нумерации подрубрик часто (но не всегда) соответствует анатомическому соседству локализаций (например, мочевой пузырь C67.–), и кодировщик может быть вынужден обратиться к анатомическим справочникам, чтобы определить топографическую взаимосвязь.
Иногда новообразование выходит за пределы локализаций, обозначенных трехзначными рубриками внутри одной системы органов. Для кодирования таких случаев предназначены следующие подрубрики:
- C02.8 Поражение языка, выходящее за пределы одной и более вышеуказанных локализаций
- C08.8 Поражение больших слюнных желез, выходящее за пределы одной и более вышеуказанных локализаций
- C14.8 Поражение губ, полости рта и глотки, выходящее за пределы одной и более вышеуказанных локализаций
- C21.8 Поражение прямой кишки, заднего прохода [ануса] и анального канала, выходящее за пределы одной и более вышеуказанных локализаций
- C24.8 Поражение желчных путей, выходящее за пределы одной и более вышеуказанных локализаций
- C26.8 Поражение органов пищеварения, выходящее за пределы одной и более вышеуказанных локализаций
- C39.8 Поражение органов дыхания и внутригрудных органов, выходящее за пределы одной и более вышеуказанных локализаций
- C41.8 Поражение костей и суставных хрящей, выходящее за пределы одной и более вышеуказанных локализаций
- C49.8 Поражение соединительной и мягких тканей, выходящее за пределы одной и более вышеуказанных локализаций
- C57.8 Поражение женских половых органов, выходящее за пределы одной и более вышеуказанных локализаций
- C63.8 Поражение мужских половых органов, выходящее за пределы одной и более вышеуказанных локализаций
- C68.8 Поражение мочевых органов, выходящее за пределы одной и более вышеуказанных локализаций
- C72.8 Поражение головного мозга и других отделов центральной нервной системы, выходящее за пределы одной и более вышеуказанных локализаций
В качестве примера можно указать карциному желудка и тонкой кишки, которую следует кодировать в подрубрике C26.8 (поражение органов пищеварения, выходящее за пределы одной и более вышеуказанных локализаций).
Злокачественные новообразования эктопической ткани
Злокачественные новообразования эктопической ткани следует кодировать в соответствии с упомянутой локализацией. Например, эктопия поджелудочной железы злокачественным новообразованием яичников кодируются как образование яичника (C56).
Использование Алфавитного указателя при кодировании новообразований
При кодировании новообразований в дополнение к их локализации следует учитывать морфологию и характер течения заболевания и прежде всего необходимо обратиться к Алфавитному указателю для морфологического описания.
Использование второго издания Международной классификации болезней в онкологии (МКБ-0)
Для некоторых морфологических типов класс II предоставляет довольно узкую топографическую классификацию или вовсе не дает таковой. Топографические коды МКБ-0 используются для всех новообразований по существу с помощью тех же трех- и четырехзначных рубрик, которые используются в классе II для злокачественных новообразований (C00-C77, C80), тем самым обеспечивая большую точность локализации для других новообразований [злокачественных вторичных (метастатических), доброкачественных, in situ, неопределенного или неизвестного характера].
Таким образом, учреждениям, заинтересованным в определении локализации и морфологии опухолей (таким, как регистры рака, онкологические больницы, патологоанатомические отделения и другие службы, специализирующиеся в области онкологии), следует пользоваться МКБ-0.
Источник
Этиология и патогенез
Туберкулез — медленно развивающаяся бактериальная инфекция, которая, как правило, начинается в легких и может распространяться в другие органы. Чаще наблюдается у детей и взрослых людей старше 60 лет. Факторами риска являются перенаселенность и плохое питание. Пол, генетика значения не имеют.
В настоящее время эффективна терапия антибиотиками, но без лечения он может стать тяжелой хронической болезнью с быстрым развитием летального исхода.
Туберкулез является основной причиной смертности среди взрослого населения по сравнению с другими бактериальными инфекциями. Эта болезнь до сих пор широко распространена в развивающихся странах. В развитых государствах также высока заболеваемость, но в течение XX столетия она неуклонно снижалась благодаря успехам здравоохранения, хорошему питанию и нормальным условиям жизни населения. Однако с 1985 года заболеваемость резко возросла во всем мире. Этот новый рост обусловлен распространением штаммов туберкулезных палочек, которые развили высокую устойчивость к антибиотикам, а также увеличением ВИЧ-инфицированных и больных СПИДом, у которых сильно ослаблена иммунная система, что делает этих людей беззащитными перед инфекцией.
Большинство случаев туберкулеза вызывают бактерии Mycobacterium tuberculosis, которые передаются воздушно-капельным путем после кашля инфицированного человека. Несмотря на то что практически все люди в какой то момент своей жизни бывают инфицированы туберкулезными палочками, болезнь развивается только у малой части населения.
После попадания возбудителя заболевания в дыхательные пути вначале развивается легкая инфекция легких. Выздоровление в этом случае зависит от силы иммунной системы человека. У большинства здоровых людей эта инфекция не прогрессирует. Однако часть туберкулезных палочек откладывается в легочной ткани в латентном состоянии, и болезнь может вспыхнуть позже, при ослаблении иммунитета у данного человека. В некоторых случаях возбудитель заболевания попадает в кровь и разносится по организму. В редких случаях инфекция развивается не в легких, а в других органах.
Очень высока заболеваемость туберкулезом у людей с ослабленной иммунной системой. В эту группу риска входят пациенты, инфицированные ВИЧ, диабетики, больные, принимающие иммуносупрессанты, с хроническими заболеваниями легких, а также недоедающие люди, живущие в перенаселенных и антисанитарных условиях. В основном, самыми предрасположенными к заболеванию туберкулезом группами населения являются люди пожилого возраста и дети.
Симптомы
Могут появиться при развитии первоначальной инфекции (у большинства людей они отсутствуют):
— сухой кашель;
— общее недомогание.
Обычно в течение 2–6 недель появляются другие симптомы, но прогрессирование может идти и намного быстрее.
Поздние симптомы включают:
— персистирующий кашель с зеленоватой или желтоватой мокротой, в которой иногда видны прожилки крови;
— боль в груди при глубоком вдохе;
— одышку;
— повышение температуры;
— плохой аппетит и потерю веса;
— обильную потливость ночью;
— слабость.
Диагностика
При отсутствии лечения легочного туберкулеза возможно распространение инфекции в ткани перикарда. Помимо этого, через кровь она может проникнуть в головной мозг, кости и другие органы.
Нелегочные формы развиваются очень медленно, что сопровождаются неспецифичными проявлениями, потому так трудна диагностика этих форм болезни. Например, симптомы туберкулеза желудочно-кишечного тракта очень похожи на болезнь Крона.
При подозрении на развитие заболевания (по симптомам и результатам общего осмотра пациента) следует сделать флюорографию или компьютерную томографию, чтобы оценить поражение легких. Если кашель продуктивный, необходимо взять образец мокроты для определения вида бактерий и проведения теста на чувствительность к антибиотикам. Пока проводятся анализы, пациенту следует назначить комбинированный курс противотуберкулезных препаратов.
Иногда для получения образца легочной ткани для исследований делают бронхоскопию. Помимо этого, при подозрении на развитие нелегочных форм туберкулеза следует взять образцы тканей из других органов, чтобы исследовать их на наличие инфекции.
Людям, недавно бывшим в контакте с больными и инфицированными, необходимо пройти диспансеризацию. При этом делают флюорографию, реакцию Манту, при которой под кожу вводят вещество, выделяемое туберкулезными палочками. Место инъекции затем осматривают через 2–3 дня. Положительная реакция указывает на инфицирование туберкулезными палочками.
Лечение
При подтвержденном диагнозе больной может лечиться дома при условии удовлетворительного самочувствия. Врач назначит комбинацию противотуберкулезных лекарств, которые придется принимать минимум 6 месяцев.
Благодаря комбинированному лечению, у туберкулезных палочек не развивается резистентность к антибиотикам. Выбор лекарств зависит от тяжести инфекции, чувствительности и резистентности возбудителя к конкретным антибиотикам, а также от обширности поражения других органов помимо легких. Болезнь может поражать такие труднодоступные для лекарств органы, как кости; в этих случаях требуется очень продолжительная терапия.
При туберкулезе необходимо пройти полный курс лечения. Если пациент часто забывает принимать назначенные препараты, то имеет смысл проводить лечение в специализированных центрах под непосредственным наблюдением врача.
Следует регулярно делать флюорографию и анализ крови для мониторинга реакции и определения побочных эффектов назначенной терапии.
При строгом соблюдении режима большинство людей полностью выздоравливают. Однако при инфицировании одним или двумя штаммами резистентных туберкулезных палочек, тяжелом иммунодефиците или в случае обширных поражений туберкулез может закончиться летальным исходом.
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Другие названия и синонимы
Гематома ушной раковины.
Названия
Название: Отогематома.

Отогематома
Синонимы диагноза
Гематома ушной раковины.
Описание
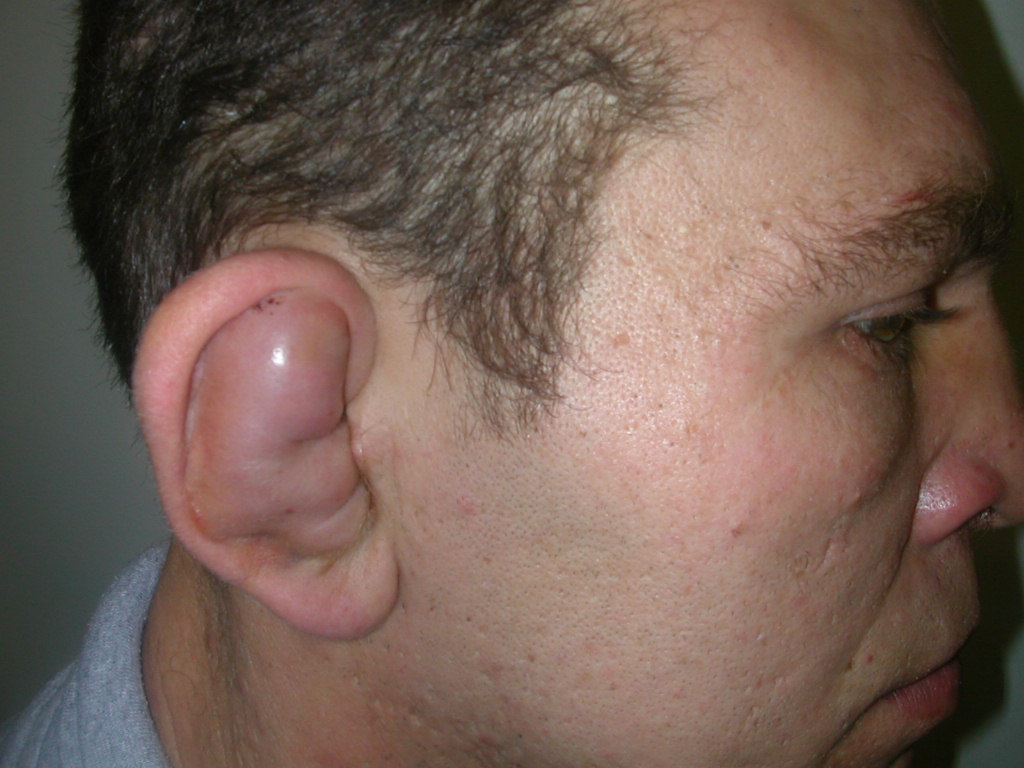
Отогематома. Это ограниченное скопление крови в области ушной раковины, возникшее спонтанно или в результате тупой травмы, без нарушения целостности кожных покровов. Клинически проявляется постепенным или одномоментным формированием круглого или овального флюктуирующего выпячивания в верхней трети уха. Диагностика базируется на сборе данных анамнеза, физикальном осмотре, лабораторных тестах и дифференциации с другими заболеваниями. Лечение заключается в опорожнении гематомы при помощи давящей повязки, пункционной аспирации или открытого оперативного вмешательства с последующей антибактериальной терапией.
Дополнительные факты
Гематома ушной раковины – относительно частое заболевание в отоларингологии. Примерно 75-80% всех случаев составляют отогематомы травматического происхождения. Чаще всего заболевание носит характер спортивный травмы и встречается у профессиональных борцов, боксеров Основная причина спонтанных гематом данной локализации – гемофилия и различные формы лейкозов. Приблизительно в четверти случаев развиваются септические осложнения, из них порядка 85% – на фоне кровоизлияний со сроком давности более 3 суток. Отогематомы несколько чаще встречаются у людей пожилого возраста, что связано с дегенеративными изменениями хряща ушной раковины.
Причины
Основная причина возникновения кровоизлияния – повреждение кровеносных и лимфатических сосудов ушной раковины. Заболевание может быть обусловлено как местным воздействием на наружное ухо, так и системными патологиями. В связи с этим выделяют 2 этиопатогенетические формы отогематомы:
• Травматическая. Наиболее распространенный вариант заболевания. Гематома формируется в результате тангенциальных ударов по ушной раковине или при ее надломах. Причинами выступают бытовые, производственные и спортивные травмы уха. Эта патология чаще всего встречается у спортсменов, занимающихся боксом или другими видами единоборств. У пожилых людей отогематома может возникать на фоне длительной компрессии, например, при сдавливании уха во сне.
• Спонтанная. Возникает в результате незначительного воздействия на ушную раковину при наличии сопутствующих патологических состояний. Чаще всего это — нарушение свертываемости крови при гемофилии, антифосфолипидном синдроме, онкогематологических заболеваниях, геморрагических диатезах, тромбоцитопенических состояниях. Также риск кровоизлияния повышают авитаминоз, алиментарные дистрофии, инфекционные заболевания (геморрагические лихорадки – Эбола, Ласса, Марбург, Конго-Крым), дегенеративные изменения хряща, длительное воздействие холода.
Патогенез
Морфологически отогематома представляет собой скопление крови и лимфы между кожным покровом и надхрящницей или между перихондрием и хрящом ушной раковины. Формируется она в результате нарушения целостности региональных сосудов при механическом разъединении вышеупомянутых структур. Пограничная капсула, как правило, не образуется. При нарушении системы свертываемости крови значимое травматическое повреждение уха может отсутствовать. Отогематома всегда возникает на латеральной (наружной) стороне ушной раковины, что обусловлено более высокой эластичностью связи кожи с надхрящницей на медиальной поверхности. Характерная особенность этой патологии – рецидивирующее течение, что вызвано слабостью гладкой мускулатуры сосудистых стенок данной локализации, местным нарушением свертываемости крови и сложным механизмом лимфооттока. В таких случаях в полости преобладает лимфатический компонент. Также за счет поверхностной локализации такие гематомы имеют высокий риск проникновения бактериальной флоры и нагноения содержимого.
Симптомы
Первые признаки заболевания – постепенное или быстрое формирование припухлости в верхней части ушной раковины. Типичная локализация – между завитком и челноком. Небольшие кровоизлияния могут визуализироваться в области треугольной или ладьевидной ямки. Большие отогематомы иногда заполняют всю полость ушной раковины – от завитка до козелка или противокозелка. Внешне такая припухлость представляет собой круглое или овальное флюктуирующее выпячивание. Кожа, покрывающая отогематому, как правило, гиперемирована, с синюшным оттенком, но при преобладании лимфатического компонента может сохранять нормальный телесный цвет. Сама ушная раковина, за исключением мочки, утолщается, а ее контуры сглаживаются. При больших объемах кровоизлияния ухо приобретает вид «бесформенной лепешки». Отогематомы травматической этиологии почти всегда сопровождаются некоторой болезненностью, чувством распирания и тяжести. Спонтанные и слабовыраженные гематомы при касании безболезненны и не сопровождаются субъективными ощущениями.
Лейкоцитоз.
Возможные осложнения
Наиболее частое осложнение – трансформация в абсцесс ушной раковины. Это происходит в результате вторичного инфицирования вовремя не удаленного содержимого отогематомы. Клинически абсцедирование сопровождается гиперемией кожных покровов уха, которая распространяется за пределы кровоизлияния, существенным усилением болевого синдрома, возникновением иррадиации боли в прилегающие структуры. Параллельно возникает повышение температуры тела до 37,5-38,5ОС. При отсутствии своевременного лечения абсцесса развивается перихондрит с последующим гнойным расплавлением хряща и необратимой деформацией ушной раковины.
Диагностика
Диагностика при отогематоме не представляет трудностей. Основная цель отоларинголога при постановке диагноза – определение вероятного этиологического фактора и проведение дифференциальной диагностики с другими схожими нозологиями. Полная программа обследования включает в себя:
• Сбор анамнеза и жалоб. Сведения, полученные при общении с пациентом, играют одну из ведущих ролей в диагностике. На наличие отогематомы указывают недавно перенесенные травматические повреждения уха, сопутствующее снижения свертываемости крови, профессиональное занятие боксом или боевыми искусствами.
• Физикальный осмотр. В пользу отогематомы свидетельствует наличие симптома флюктуации на фоне отсутствия или слабовыраженной боли. При развитии воспалительных осложнений при пальпации наблюдается резкая болезненность, местное повышение температуры и выраженная гиперемия почти всей поверхности ушной раковины.
• Лабораторные тесты. Их проведение наиболее информативно при подозрении на спонтанные отогематомы, так как при травматической этиологии заболевания изменения в ОАК отсутствуют. При сопутствующих нарушениях гемостаза в общем анализе крови могут присутствовать тромбоцитопения, панцитопения, бластные клетки. При гемофилиях определяется замедление время свертывания крови по Ли-Уайту и нарушения аутокоагуляционного теста (АКТ). При нагноении гематомы в ОАК наблюдаются неспецифические признаки воспаления: лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ.
• Диагностическая пункция. Как правило, используется для проведения дифференциальной диагностики. При травматических кровоизлияниях в результате пункции получают смесь лимфатической жидкости и крови. Спонтанные формы отогематом, как правило, заполняются только не свертывающейся кровью. Рецидивирующие формы характеризуются наличием большого количества лимфы – светло-желтой жидкости, которая не сворачивается.
Дифференциальная диагностика
Дифференциальная диагностика отогематомы проводится с первичным перихондритом, рожистым воспалением ушной раковины, доброкачественными и злокачественными образованиями. Первичный перихондрит характеризуется диффузным поражением ушной раковины, изначальным отсутствием симптома флюктуации, зачастую – наличием заболеваний наружного и среднего уха в анамнезе. При рожистом воспалении в патологический процесс втягивается мочка уха, присутствуют везикулы с серозным содержимым и демаркационный вал, а с первых дней заболевания возникает выраженный интоксикационный синдром. Опухолевые образования характеризуются медленным развитием, негативным симптомом флюктуации, отсутствием гиперемии кожных покровов и содержимого при диагностической пункции.
Лечение
Терапевтическая тактика зависит от размеров кровоизлияния в ушную раковину. Суть лечения – опорожнение полости отогематомы и профилактика развития бактериальных осложнений. С этой целью используются:
• Давящая повязка. Является методом выбора при отогематомах небольших размеров. Благодаря этому стимулируется спонтанная резорбция кровоизлияния. Для повышения эффективности перед наложением повязки кожу обрабатывают спиртовым раствором йода, а над образованием фиксируют 2-3 марлевых валика. Дополнительно в первые несколько часов от возникновения гематомы используют холод, а спустя 2-4 дня – массаж.
• Пункционная аспирация. Проводится при больших скоплениях лимфы и крови, возникших менее 3 суток назад. В асептических условиях при помощи шприца и иглы эвакуируется все содержимое отогематомы. Далее в образовавшуюся полость вводится 1-2 капли спиртового раствора йода с целью ускорения формирования рубца между стенками. После этой манипуляции также накладывается повязка.
• Вскрытие гематомы ушной раковины. Хирургическое вмешательство необходимо при невозможности опорожнить гематому аспирационным путем. В ходе операции выполняется дугообразный разрез вдоль края отогематомы, после чего удаляется все ее содержимое. Далее проводится обработка сформировавшейся полости антисептическими препаратами, накладываются швы на рану или устанавливается дренажная система. Через некоторое время после операции также накладывается давящая повязка, смена корой проводится каждый день.
• Антибиотикотерапия. Назначается при любом варианте лечения с целью профилактики вторичных инфекционных осложнений, формирования абсцесса или вторичного перихондрита. Препаратами выбора являются антибиотики широкого спектра действия из групп сульфаниламидов, цефалоспоринов III-IV поколений, аминогликозидов и других.
Прогноз
Прогноз для выздоровления при отогематоме благоприятный. В зависимости от способа лечения выздоровление наступает в сроки от 3 дней до 2 недель. В отношении косметического дефекта прогноз сомнительный – развитие необратимой деформации ушной раковины зависит от современности и полноценности оказания медицинской помощи.
Профилактика
Специфических профилактических мер в отношении этого заболевании не разработано. К неспецифической профилактике относятся предотвращение травматизации или компрессии наружного уха, тщательная антисептическая обработка и гемостаз полученных повреждений, коррекция нарушений свертываемости крови, лечение других сопутствующих заболеваний.
Источник
