Псевдомиксома брюшной полости код по мкб
Псевдомиксома брюшной полости (лат. pseudomyxoma peritonei, PMP) — клиническое состояние, вызванное раковыми клетками (муцинозной аденокарциномой) производящими чрезмерное количество муцина или желеобразной жидкости в брюшинной полости. Псевдомиксома ведет к образованию фиброза, замедляет пищеварение и функционирование других органов. В тех случаях, когда лечение заболевания не проводится, опухоль и муцин заполняет брюшную полость. Это ведет к сжатию органов, нарушению функционирования толстого и тонкого кишечника, желудка и других органов. Во многих случаях прогноз оптимистической, но болезнь является летальной при отсутствии лечения. Как правило, смерть наступает от истощения, непроходимости кишечника и других осложнений.
Считается, что заболевание вызвано первичным раком аппендикса; у женщин в заболевание могут быть вовлечены муцинозные опухоли яичника, однако, в большинстве случаев рак яичников является метастазом из рака аппендикса или других органов пищеварительной системы. В заболевании различают высокую (при наличии гистологически подтвержденных перстневидных клеток) и низкую степень злокачественности. В случае низкой степени злокачественности рак редко распространяется через лимфатическую и кровеносную системы.
Патология и классификация заболевания[править | править код]
Этиология[править | править код]
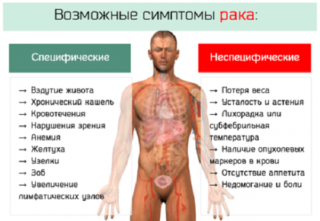
Признаки и симптомы[править | править код]
Увеличение живота при внешних признаках истощения, появление желеобразных выделений из пупка, затрудненное пищеварение.
Диагностика[править | править код]
Данное заболевание часто выявляется при хирургических операциях, проводимых по другим показаниям (удаление грыж), при этом опытный патолог может подтвердить диагноз. На последующих стадиях рассеянные опухоли пальпируются в абдоминальной области. Может выявляться вздутие живота, а также «желеподобный живот»[1] (сленговый медицинский термин, используемый для данного заболевания). В силу редкости заболевания, важна постановка точного диагноза для назначения соответствующего лечения.
Диагностические процедуры могут включать проведение компьютерной томограммы, гистологического и иммуногистохимического исследования образцов, полученных при проведении диагностической лапароскопии. В качестве косвенных признаков может быть использовано проведение анализов крови на выявление онкомаркеров (РЭА, CA242). В большинстве случаев гастроскопия и колоноскопия оказываются неэффективными диагностическими средствами, поскольку рак аппендикса поражает брюшную полость, но не толстый кишечник (следует иметь в виду имеющиеся сообщения о редких случаях распространения рака аппендикса на кишечник). Ирригоскопия в ряде случаев указывает на дисфункцию илеоцекального клапана, расположенного в непосредственной близости от аппендикса. Позитронно-эмиссионная томография может быть использована для оценки злокачественной муцинозной аденокарциномы, однако данный тест не подходит для оценки доброкачественной разновидности опухоли, поскольку не может выявить теневое изображение новообразования. Магнитно-резонансная томография в настоящее время адаптируется для мониторинга заболевания, однако обычные магнитно-резонансные томографы как правило не используются в качестве диагностического инструментария. Диагноз также может быть подтвержден в патологических исследованиях.
Лечение[править | править код]
Лечение различается в силу как редкости заболевания, так и медленного роста опухоли. Диапазон лечебных стратегий разнообразен — от выжидательной позиции до циторедукции и высокотемпературной интраперитонеальной химиотерапии.
Хирургия[править | править код]
Хирургическое лечение заболевания предложено проф. П. Шугабейкером и включает в себя циторедукцию, направленную на иссечение брюшины, желудка, толстого, тонкого кишечника, пупка и других пораженных органов. В рамках операции с помощью специального аппарата проводится высокотемпературная интраперитонеальная химиотерапия (HIPEC). Операция длится от 8 до 10 часов. Высокая стоимость операции обусловлена её сложностью и необходимостью привлечения междисциплинарной команды врачей. Для оценки работы хирургов проводятся мультицентровые исследования[2].
Химиотерапия[править | править код]
Эпидемиология[править | править код]
История[править | править код]
Примечания[править | править код]
- ↑ jelly belly. (англ.)
- ↑ S. Kusamura, B. J. Moran, P. H. Sugarbaker, E. A. Levine, D. Elias, D. Baratti, D. L. Morris, A. Sardi, O. Glehen, M. Deraco. Multicentre study of the learning curve and surgical
performance of cytoreductive surgery with intraperitoneal
chemotherapy for pseudomyxoma peritonei // British Journal of Surgery. — 2014. — № 101(13). — doi:10.1002/bjs.9674.
Источник
Псевдомиксома брюшной полости — редкий тип онкологии, при которой злокачественные клетки провоцируют выработку жидкости в брюшной полости. Процесс развития патологии может занимать несколько лет. На начальных этапах симптоматика почти отсутствует, что значительно усложняет диагностику рака. Чтобы поставить точный диагноз, медики используют самые современные методы исследований. Успех выздоровления зависит от правильно подобранной терапии, стадии болезни и индивидуальных особенностей организма пациента.
Этиология заболевания
 Для определения природы патологии медики используют международную классификацию болезней, которая пересматривается каждое десятилетие. Также нормативный документ позволяет ознакомиться со статистическими разработками по каждой патологии, подходящими способами терапии и прочим. Код по МКБ-10 псевдомиксомы брюшины — C78.6. Этот вид онкологии относится к вторичным злокачественным новообразованиям забрюшинного пространства и брюшины.
Для определения природы патологии медики используют международную классификацию болезней, которая пересматривается каждое десятилетие. Также нормативный документ позволяет ознакомиться со статистическими разработками по каждой патологии, подходящими способами терапии и прочим. Код по МКБ-10 псевдомиксомы брюшины — C78.6. Этот вид онкологии относится к вторичным злокачественным новообразованиям забрюшинного пространства и брюшины.
Точные причины возникновения раковых клеток пока не установлены. Однако существует ряд потенциально опасных факторов, которые могут спровоцировать этот процесс:
- воспаления яичников (у женщин), разрыв кисты;
- разрыв аппендикса;
- попадание инфекции в организм;
- ослабленный иммунитет;
- вредные условия труда.
Также патология может быть следствием метастазирования при поражении других органов и систем.
Высока вероятность развития онкологии при плохой наследственности, нездоровом образе жизни, регулярных стрессах.
Стадии патологии
 Как первичные, так и вторичные опухоли брюшной полости отличаются по степени злокачественности. Не вникая в многочисленные классификационные характеристики, можно выделить 4 стадии развития:
Как первичные, так и вторичные опухоли брюшной полости отличаются по степени злокачественности. Не вникая в многочисленные классификационные характеристики, можно выделить 4 стадии развития:
- Раковые клетки постепенно расширяют свои границы и начинают производить слизь, частично охватывая брюшную полость. При этом они не поражают отдельные органы. При своевременной диагностике высока вероятность излечения.
- Процесс прогрессирует. В зависимости от локализации может метастазировать в лимфатические узлы.
- Очевидное метастазирование клеток в окружающие ткани и органы. Отдаленные метастазы отсутствуют.
- Терминальная стадия, при которой полностью поражается вся брюшная полость и лимфатические узлы. Метастазы проникают даже в отдаленные органы.
Некоторые исследователи отмечают нулевую стадию, при которой границы рака не распространяются дальше границ эпителия. Такая болезнь имеет наибольшие шансы на излечение.
При псевдомиксоме брюшной полости переход из низкой степени злокачественности в высокую порой занимает несколько лет. Весь этот период раковые клетки вырабатывают густую железообразную слизь, заполняющую пространство между внутренними органами. При чрезмерном скоплении жидкость вызывает фиброзные изменения тканей, нарушает работу всех систем. Это может привести к осложнениям в виде асцита, почечной или сердечной недостаточности, непроходимости кишечника.
В отличие от некоторых других форм онкологии брюшины, псевдомиксома не склонна к метастазированию.
Клиническая картина
 Патогенез заболевания характеризуется возникновением небольшого новообразования — полипа. Основные места его локализации:
Патогенез заболевания характеризуется возникновением небольшого новообразования — полипа. Основные места его локализации:
- кишечник;
- мочевой пузырь;
- яичники (у женщин).
Согласно одной из теорий, у женщин обычно первыми поражаются яичники, у мужчин — аппендикс. После этого онкология плавно распространяется по всей брюшной полости. Симптоматика псевдомиксомы брюшины:
- дискомфорт, боль в животе;
- тошнота, рвота;
- нарушение пищеварения;
- отсутствие аппетита;
- резкая потеря веса.
Муцин, вырабатываемый раковыми клетками, медленно заполняет внутреннее пространство и выводит из строя ОБП. При отсутствии лечения возникает асцит (водянка). Осложнение сопровождается выраженной изжогой, метеоризмом, одышкой, отеканием нижних конечностей и острыми болями при наклонах, поворотах. Если объем жидкости в брюшине превышает 1 л, заметно выпирание живота.
Диагностика
 Диагностика псевдомиксомы полости брюшины состоит из нескольких этапов:
Диагностика псевдомиксомы полости брюшины состоит из нескольких этапов:
- Первичный осмотр специалистом.
- Сбор анамнеза.
- Пальпация живота.
- Направление на анализы и аппаратные исследования.
Процедуры, необходимые для выявления онкологии:
- Биохимический анализ крови. Позволяет определить наличие онкомаркеров, размеры опухоли и место локализации.
- УЗИ брюшной полости. Отображает локализацию и размер опухоли.
- Компьютерная томография (КТ). Рентгеновские снимки делаются в различных проекциях, чтобы врач мог увидеть четкое местоположение очага, метастазы и область растекания слизи.
- Лапароскопия. Процедура необходима для анализа состава муцина, содержащегося в брюшине.
- Перитонеоскопия. Через эндоскоп проводится визуальной осмотр брюшной полости изнутри.
- Позитронно-эмиссионная томография (ПЭТ). Современный вид рентгена для оценки особенности тканей и активности раковых клеток.
- Биопсия. Забор пораженных тканей (биоптата) для гистологического анализа.
Женщины с онкологией яичников также проходят гинекологический осмотр, сеанс трансвагинального УЗИ, сдают мазок на анализ флоры.
Методы терапии псевдомиксомы брюшины
 Составление схемы лечения псевдомиксомы брюшины проводится в индивидуальном порядке. Врач изучает результаты диагностики и принимает решение. Золотым стандартом считается комплексная терапия, сочетающая в себе операцию по удалению очага заболевания и химиотерапию.
Составление схемы лечения псевдомиксомы брюшины проводится в индивидуальном порядке. Врач изучает результаты диагностики и принимает решение. Золотым стандартом считается комплексная терапия, сочетающая в себе операцию по удалению очага заболевания и химиотерапию.
Операция
Основная задача хирургического вмешательства при онкологии — устранить источник опухолевого процесса. Как правило, резекции подлежат:
- большой сальник;
- внутренняя серозная оболочка брюшной полости;
- органы или части органов, пораженные раковыми клетками.
Ввиду того, что большая часть патогенной слизи скапливается в нижней части брюшины, раковые клетки распространяются на расположенные там органы: матку, яичники, фаллопиевы трубы, участки толстого и тонкого кишечника, части желудка, мочевой пузырь, селезенку. Если весь орган удалить нельзя, удаляются только поверхностные ткани.
Химиотерапия
Обязательный этап лечения псевдомиксомы — химиотерапия. Сразу после операции проводится интраперитонеальная инфузия горячего раствора противоопухолевых препаратов, сокращенно HIPEC. Процедура предполагает введение в полость брюшины сильнодействующих медикаментозных средств, которые разрушают структуру оставшихся раковых клеток. Предварительно лекарственный состав разогревается до температуры 43-44 градуса.
Профилактические меры и прогноз
Здоровый образ жизни — лучшее средство от всех болезней. Сбалансированный рацион, занятия спортом, отдых на свежем воздухе, отказ от пагубных привычек благотворно воздействуют на иммунитет. В результате организм самостоятельно отторгает все вредоносные клетки на начальной стадии.
Имея предрасположенность к онкологии, следует регулярно проходить медицинский осмотр. Для полноты клинической картины необходимо ежегодно сдавать кровь на биохимический анализ. При наличии отклонений от нормы врач назначит дополнительные исследования.
С появлением современных технологий статистика выздоровления с диагнозом онкологии улучшилась. При псевдомиксоме брюшной полости наилучший прогноз имеют пациенты с начальной стадией рака. Однако, даже при поражении большей части внутренних органов есть шанс вылечиться и успешно пройти реабилитацию.
Источник
Рубрика МКБ-10: C78.6
МКБ-10 / C00-D48 КЛАСС II Новообразования / C00-C97 Злокачественные новообразования / C76-C80 Злокачественные новообразования неточно обозначенных, вторичных и неуточненных локализаций / C78 Вторичное злокачественное новообразование органов дыхания и пищеварения
Определение и общие сведения[править]
Злокачественный асцит
Злокачественный (опухолевый) асцит — это патологическое накопление жидкости в брюшной полости, развивающееся вследствие опухолевого процесса.
Эпидемиология
Злокачественный асцит составляет около 10% всех случаев асцита. Наиболее часто встречается при карциноматозе брюшины (более 50%), гепатоцеллюлярном раке (10-15%), массивных метастазах в печень (10-15%). Около 7% случаев составляет злокачественный хилезный асцит. В 10-20% случаев первичную локализацию рака установить не удается. Наличие асцита обычно указывает на неблагоприятный ближайший прогноз (1-4 мес), за исключением пациенток с раком яичника.
Классификация
Клиническая классификация асцита The International Ascites Club (2003):
• 1-я степень: небольшой асцит, определяемый только при УЗИ;
• 2-я степень: умеренный асцит, проявляющийся только умеренным симметричным увеличением живота;
• 3-я степень: значительный асцит с выраженным увеличением и растяжением живота.
Этиология и патогенез[править]
Клинические проявления[править]
Вторичное злокачественное новообразование забрюшинного пространства и брюшины: Диагностика[править]
При сборе жалоб и анамнеза обращается внимание на увеличение веса, окружность талии, появление отеков на лодыжках. Пациенты нередко жалуются на снижение аппетита, тошноту, раннее насыщение, ощущение тяжести, дискомфорта или боли в животе, затруднение дыхания. Методы непосредственного исследования больного оказываются информативными только при достаточно большом количестве жидкости (около 1,5 л). УЗИ или КТ позволяют выявить небольшое количество жидкости. При впервые выявленном асците необходимо проведение диагностического лапароцентеза с исследованием клеточного состава асцитической жидкости, содержанием в ней альбумина и общего белка, а также цитологического исследования и посева.
У пациентов с карциноматозом брюшины, как правило, низкий градиент концентрации альбумин крови /альбумин асцитической жидкости (<1,1). При асците, связанном с множественными метастазами в печень, этот показатель высокий (≥1,1).
Дифференциальный диагноз[править]
Вторичное злокачественное новообразование забрюшинного пространства и брюшины: Лечение[править]
При напряженном асците с клиническими проявлениями, связанными с высоким внутрибрюшным давлением, наиболее часто производят лапароцентез. Не рекомендуется эвакуировать более 5 л жидкости однократно. Пациентам с артериальной гипотензией, дегидратацией или нарушением функции почек при проведении парацентеза необходимо проводить внутривенную гидратацию. Несмотря на широкое распространение метода, его выполнение часто болезненно для пациента, сопряжено с риском повреждения внутренних органов, увеличивающимся с каждой последующей процедурой. Альтернативой лапароцентезу у пациентов с короткой ожидаемой продолжительностью жизни (около 1 мес) является установка постоянных катетеров и подкожных портов, позволяющих, с одной стороны, эвакуировать асцитическую жидкость по мере ее накопления, а с другой — предотвратить необходимость повторных проколов. При более благоприятном прогнозе целесообразно проведение перитонеовенозного шунтирования.
Внутрибрюшинная химиотерапия имеет ограниченное значение в лечении асцита и эффективна только у пациентов с химиочувствительными опухолями (лимфомы, рак яичников, молочной железы).
Всем пациентам, независимо от механизма асцита, показано назначение диуретиков. Препаратом выбора является спиронолактон,
который назначается в начальной дозе 100 мг/сут 1 раз в день с постепенным увеличением дозы до 400 мг/сут. Для усиления диуретического эффекта целесообразно добавить фуросемид в начальной дозе 40 мг/сут с постепенным увеличением до 160 мг/сут. Эффективность мочегонной терапии оценивается по уменьшению веса на 0,5-1 кг/ сут.
Профилактика[править]
Прочее[править]
Канцероматоз брюшины
Синонимы: карциноматоз брюшины, диссеминация злокачественной опухоли по брюшине
Эпидемиология
Оценка общей распространенности злокачественных новообразований с диссеминацией процесса по брюшине, с наличием специфического асцита или без такового, затруднена в связи с отсутствием в большинстве национальных канцер-регистров (в странах Европы и США) отдельной рубрики, которая суммировала бы число случаев установленного диагноза канцероматоза брюшины без учета локализации первичного очага; в некоторых базах данных нет расшифровки характера генерализации процесса. Однако, ссылаясь на оценку экспертов ВОЗ, можно привести данные о распространенности злокачественных новообразований с диссеминацией процесса по брюшине на уровне 9-12% от всех выявляемых солидных злокачественных новообразований.
Этиология и патогенез
Как уже было отмечено, все солидные злокачественные новообразования могут давать диссеминацию по брюшине.
Патогенетические механизмы развития канцероматоза брюшины включают все возможные механизмы метастазирования злокачественных новообразований (гематогенный, лимфогенный, имплантационный), ведущая роль из которых приписывается имплантационному и гематогенному.
Для объяснения высокой частоты возникновения у пациентов перитонеальной диссеминации при злокачественных опухолях органов брюшной полости и малого таза после хирургического лечения и без такового — Sugarbacker с соавторами предложили гипотетическую теорию, включающую в себя следующие возможные механизмы:
• наличие свободных опухолевых клеток в брюшной полости как результат прорастания опухолью всех слоев стенки полого органа; диссеминация опухолевых клеток с поверхности пророщенных серозных оболочек под воздействием механического фактора;
• проникновение опухолевых клеток в брюшную полость из пересеченных в ходе операции лимфатических путей;
• диссеминация опухолевых клеток как результат хирургической травматизации;
• жизнеспособные опухолевые клетки и эмболы могут содержать кровяные сгустки в брюшной полости и в полости таза ;
• свободные опухолевые клетки и эмболы на травмированной перитонеальной поверхности могут захватываться фибриновыми наслоениями и сгустками;
• стимуляция «захваченных» опухолевых клеток может осуществляться факторами роста, выделяющимися в процессах заживления послеоперационных раневых поверхностей.
Клиническая картина
В течении канцероматоза брюшины можно условно выделить три стадии: раннюю стадию, стадию опухолевой прогрессии и терминальную стадию.
а) Жалобы на ранней стадии встречаются редко и чаще носят неспецифический характер:
• Общая слабость.
• Похудание.
• Боли в животе без определенной локализации, периодические.
• Ощущение распирания, тяжести в животе.
• Вздутие живота.
б) Жалобы на стадии опухолевой прогрессии:
• Общая слабость.
• Увеличение живота в размерах (при асцитных формах канцероматоза).
• Боли в животе без четкой локализации или локализованные (верхние, боковые, нижние отделы).
• Дизурические явления.
• Жалобы, обусловленные нарушениями функций ЖКТ.
в) Жалобы (терминальная стадия):
• Резкая общая слабость.
• Одышка.
• Нарушения сердечного ритма.
• Гипотония.
• Субфебрильная температура.
• Резкое увеличение живота в размерах и напряжение мышц брюшной стенки в ответ на их растяжение («напряженный асцит»).
• Отеки нижних конечностей.
• Варикозная трансформация вен брюшной стенки и нижних конечностей.
Диагностика
а) Анамнез
При сборе анамнеза необходимо уточнить:
• Сроки возникновения заболевания
• Характер ранее проведенного лечения, его эффективность
• Перенесенные заболевания, операции, травмы
• Наличие сопутствующих заболеваний и проводимое лечение
• Акушерско-гинекологический анамнез (у женщин)
• Наличие лекарственной непереносимости
• Трудовой анамнез и профессиональные вредности
• Наследственный анамнез
б) Физикальное исследование
Всем больным проводят стандартное физикальное исследование, включающее ректальный и вагинальный осмотр.
При осмотре выявляется ряд клинических симптомов, часть из которых являются общими для заболевания злокачественным новообразованием, часть — достаточно специфическими именно для наличия канцероматоза брюшины, сопровождаемого специфическим асцитом.
• Увеличение живота в объеме. Симптом притупления перкуторного звука.
• Рефлексодинамический синдром. Проявляется ирритативной симптоматикой со стороны органов брюшной полости (может включать в себя диспепсические и дизурические явления), и, при развитии напряженного асцита и выраженных метаболических нарушений, — со стороны органов грудной полости (нарушение дыхательной экскурсии грудной клетки, одышка, нарушения сердечного ритма).
• Синдром интоксикации. Явления астении в возможном сочетании с анемией — общая слабость, бледность кожных покровов, снижение или отсутствие аппетита, вплоть до отвращения к определенным видам пищи, немотивированная потеря массы тела, возможные периодические повышения температуры тела до субфебрильных цифр. Могут встречаться тошнота и рвота, как в периодичеком режиме, без видимой связи с какими-либо факторами (физическая нагрузка, прием пищи), так и с тенденцией к определенным связям (по утрам, натощак или после приема пищи).
• Болевой синдром. Боли в животе редко бывают четко локализованными. Боли могут быть периодическими, схваткообразными, или имеют волнообразный или постоянный характер.
• Локус-симптомы. Определяются при пальпации живота. Возможно определение «симптома перитонизма»: наличие положительного «симптома отдачи» — появления или усиления болей при резком отнятии руки пальпирующего от передней брюшной стенки при отсутствии симптома напряжения мышц брюшной стенки («симптома мышечной защиты»). Специфическим локус-симптомом также является «симптом хруста снега» (аналог симптома крепитации): при пальпации брюшной стенки относительное смещение и трение листков брюшины, пораженных опухолью, вызывает специфические ощущения у пальпирующего, похожие на хруст снега на морозе.
Лабораторные исследования
Результаты лабораторных исследований не позволяют выделить каких-либо патогномоничных для данной патологии изменений. Характерными изменениями в клиническом анализе крови могут быть: снижение уровня гемоглобина и эритроцитов с анизоцитозом и/или анизохромией, относительное увеличение числа тромбоцитов или тромбоцитопения, умеренный лейкоцитоз или лейкопения, появление токсической зернистости лейкоцитов. В биохимическом анализе крови часто встречается гипопротеинемия и гипоальбуминемия, увеличение маркеров эндогенной токсемии — С-реактивного белка и других белков острой фазы, средних молекул. В терминальных стадиях заболевания отмечается рост уровня мочевины и креатинина, нарушения водно-электролитного балланса. В общем анализе мочи может определяться протеинурия и цилиндрурия.
Специфического молекулярного маркера поражения брюшины в настоящее время нет. При исследовании онкомаркеров как правило определяются повышенные уровни высокомолекулярного гликопротеинового антигена СА-125, источником которого может являться как опухолевая ткань, так и сам мезотелий. По этой причине уровень СА-125 может быть повышен при выпотах в брюшную и плевральную полости любой этиологии.
Инструментальные исследования
а) Методы лучевой диагностики
Основными неинвазивными методами инструментальной диагностики перитонеального канцероматоза являются ультразвуковое исследование, рентгеновская компьютерная томография, магнитно-резонансная томография органов брюшной полости. Целью неинвазивных методов является не только установление предварительного диагноза, но и оценка возможности полной циторедукции (дифференциация резектабельного и нерезектабельного канцероматоза брюшины).
б) Дополнительные методы уточняющей диагностики
Основным методом уточняющей диагностики канцероматоза брюшины является диагностическая лапароскопия с флуоресцентным исследованием.
Наконец, окончательным диагностическим этапом при канцероматозе брюшины является определение индекса полноты циторедукции в ходе циторедуктивной операции. Если в процессе ревизии брюшной полости становится очевидным, что хирургическая циторедукция в полном объеме не выполнима, хирург может принять решение о паллиативном удалении основной массы опухоли с целью уменьшения или купирования симптомов, связанных с распространенностью процесса.
в) Инструментальные методы функциональной диагностики.
В плане функционального обследования больным выполняют электрокардиографию (ЭКГ), при необходимости — с функциональными или фармакологическими пробами; оценивают функцию внешнего дыхания (спирометрия). При наличии хронической сердечно-сосудистой патологии по показаниям выполняют эхокардиографию (ЭхоКГ), Холтеровское мониторирование.
Лечение
а) Хирургическое лечение
Циторедуктивная перитонэктомия
Перитонэктомия производится в тех местах, где визуально, или в процессе флуоресцентной диагностики определяются опухолевые очаги. Целью хирурга является максимально полное удаление всех определяемых опухолевых очагов. Чем меньше остается опухолевой ткани, тем лучшими могут быть результаты лечения.
б) Медикаментозное лечение (химиотерапия)
Интраперитонеальная химиотерапия
Использование интраперитонеальной химиотерапии позволяет улучшить результаты лечения канцероматоза брюшины (по сравнению с проведением системной химиотерапии), так как перитонеально-плазменный барьер способствует применению высоких доз химиопрепаратов в отсутствие выраженной общей токсичности. Химиопрепараты с высоким молекулярным весом находятся в брюшной полости длительный период времени, следовательно контакт поверхности брюшины с фармакологически активными веществами может быть значительно увеличен при их интраперитонеальном использовании в отличие от системного внутривенного введения.
С целью предотвращения имплантации опухолевых клеток по перитонеальнной поверхности брюшная полость может быть промыта большими объемами растворов с химиопрепаратами до операции (индукционная химиотерапия), во время операции (интраоперационная интраперитонеальная гипертермческая химиотерапия) и в послеоперационном периоде (ранняя послеоперационная интраперитонеальная химиотерапия). Некоторым пациентам с неблагоприятным прогнозом может быть рекомендована адъювантная системная химиотерапия. Эти методы могут использоваться как в лечении пациентов с перитонеальным канцероматозом, так и при его профилактике у пациентов с повышенным риском перитонеальной диссеминации.
Интраоперационная интраперитонеальная термохимиотерапия
После окончания циторедуктивной операции Т-катетер и трубки вакуум-дренажей проводятся в брюшную полость через брюшную стенку и фиксируются к коже для достижения водонепроницаемости кисетным швом. Термодатчики фиксируются к краям кожного разреза. Пластиковая пленка фиксируется непрерывным монофиламентным швом к краям операционной раны и составным частям раневого ретрактора для создания терморезервуара. Разрез в пленке позволяет хирургу двумя руками манипулировать в брюшной полости и тем самым равномерно распределять температурное воздействие и раствор с химиопрепаратом. При помощи насосов раствор с химиопрепаратом постоянно подается в брюшную полость через Т-катетер и удаляется через дренажные трубки. При помощи термогенератора темпратура раствора с химиопрепаратом до введения в брюшную полость достигает 44-460С, что создает температуру раствора в брюшной полости в пределах 42-430С. Воздушный отсос используется для эвакуации воздуха из под пластиковой пленки резервуара через угольный фильтр для предотвращения загрязнения воздуха операционной аэрозолями химиопрепаратов. В течение 90 мин. термохимиотерапевтической перфузии хирург активно смещает органы брюшной полости во избежание формирования спаечного процесса. После окончания интраоперационной перфузии брюшная полость тщательно осушается отсосом и марлевыми салфетками. Производятся реконструктивные этапы операции.
Профилактика
Профилактические мероприятия сводятся к своевременному выявлению и лечению предраковых заболеваний, диспансерное наблюдение за пациентами, относящимися к группам риска по заболеванию раком желудка, колоректальным раком, раком яичников и т.д.; к исключению влияния вредных факторов внешней среды, диеты и образа жизни, способствующим развитию злокачественных новообразований.
Прогноз
Несмотря на определенные успехи в лечении пациентов с диссеминацией злокачественных опухолей по брюшине, прогноз для жизни в целом остается неблагоприятным. Медиана выживаемости по данным зарубежных авторов составляет в среднем от 13 до 18 месяцев.
Псевдомиксома брюшины
Синонимы: аденомуциноз, желатинозный асцит, псевдомуцинозный асцит
Псевдомиксома брюшной полости характеризуется наличием вкрапленных внутрибрюшинных муцинозных опухолей и муцинозного асцита в брюшной полости и полости таза.
Эпидемиология
Ежегодная заболеваемость оценивается в 1/1000000. Женщины болеют чаще.
Этиология
В 90% случаев первичное поражение локализируется в аппендиксе, муцинозные опухоли яичников были зарегистрированы в 7% случаев и еще реже встречаются муцинозные опухоли толстой кишки, желудка, поджелудочной железы и мочевых путей.
Клиническое описание
Болезнь обычно диагностируется в возрасте после 40 лет (от 30 до 50% случаев), пациенты обнаруживают прогрессирующее вздутие живота (желеобразный живот). Другие менее распространенные симптомы включают в себя боль в животе, потерю веса, симптомы со сторны мочевыводящей системы, запор, рвоту, одышку.
Диагностические методы
Диагноз основывается на КТ брюшной полости и органов малого таза. Опухолевые маркеры (онкоантигены и CA19-9) являются относительно неспецифичными.
Дифференциальная диагностика
Дифференциальный диагноз включает вторичный канцероматоз брюшины и другие редкие опухоли брюшины.
Лечение
В настоящее время нет обоснованных рекомендаций по клиническому ведению псевдомиксомы брюшины, цитостатики имеют разрешение на использование по данному показанию. В настоящее время предложено включать в лечение сочетание циторедуктивной хирургии (висцеральная резекция и перитонэктомия) и гипертермической внутрибрюшинной химиотерапии (HIPEC) иногда с последующим внутривенной химиотерапией, которую можно использовать только у молодых пациентов с хорошим общим статусом.
Прогноз
Псевдомиксома брюшной полости является медленно прогрессирующей опухолью, но может произойти рецидив после полного удаления опухоли. Послепроведениея комбинированного лечения (полная циторедуктивная хирургия и HIPEC) — 20-летняя выживаемость достигает 70% для неагрессивной перитонеальной псевдомиксомы у пациентов, получавших лечение в специализированном центре.
Источники (ссылки)[править]
1. Контроль симптомов в паллиативной медицине [Электронный ресурс] / Под ред. Г.А. Новикова — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970423677.html
2. Онкология [Электронный ресурс] / Под ред. Чиссова В.И., Давыдова М.И. — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970423684.html
3. «Клиническая лабораторная диагностика. В 2 томах. Том 1. [Электронный ресурс] : национальное руководство / Под ред. В.В. Долгова — М. : ГЭОТАР-Медиа, 2012. — (Серия «Национальные руководства»).» — https://www.rosmedlib.ru/book/ISBN9785970421291.html
4. https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
