Программа по определению синдрома дауна

Источник https://www.fetomat.com/
Беременные женщины, стоящие на учете консультации, проходят процедуру пренатального скрининга — комплекса исследований, направленный на выявление грубых нарушений и генетических патологий у плода. Он представляет собой совокупность неинвазивных (без нарушения целостности кожи) методов обследования — УЗИ и биохимический анализ крови, на основе результатов которых формируют «группу риска».
Группу риска формируют по следующим показаниям:
- Биохимический анализ и УЗИ показали высокий риск рождения ребенка с хромосомным нарушением
- У одного из родителей или кровных родственников есть генетическое заболевание
- брак между кровными родственниками
- возраст матери старше 35 лет, а отца старше 40 лет
- Во время предыдущих беременностей было диагностировано хромосомное нарушение у плода.
Таких пациенток направляют на более точные инвазивные исследования, которые связаны с проколом амниотического пузыря. К ним относятся амниоцентез, кордоцентез, биопсия ворсин хориона.
Амниоцентез
Под контролем УЗИ специальной иглой проводят отбор околоплодных вод (амниотической жидкости). Для исследования достаточно 10-15 мл. Эта процедура хоть и считается самой безопасной из всех инвазивных исследований, но все равно существует риск осложнений беременности (угроза прерывания беременности — около 1%; риск заражения околоплодных вод — около 1%). Из околоплодных вод выделяются клетки ребенка, и если в результате генетического анализа выявляется три 21-х хромосомы, то с 99% вероятностью у ребенка диагностируется синдром Дауна. Тестирование проводится в течение 3-4 дней, но бывает, что срок увеличивается до 2-3 недель.
Кордоцентез
В ходе процедуры тонкой иглой делают прокол в животе у матери. Под контролем УЗИ иглу вводят в сосуд пуповины и берут 5 мл пуповинной крови на анализ. Эту процедуру проводят после 18ой недели беременности, когда сосуды уже достаточно окрепли. Пуповинная кровь содержит клетки с хромосомным набором плода. С точностью до 98-99% диагностируют хромосомный набор ребенка. Эта процедура не является абсолютно безопасной: риск осложнений составляет около 5% (кровотечение из места пункции, гематома на пуповине, воспалительные процессы)
Биопсия ворсин хориона
В животе делают прокол и биопсийной иглой берут образец ткани из мелких выростов (ворсин) на плаценте. Другой вариант — биопсию делают через шейку матки с помощью гибкого зонда. Клетки из хориона содержат те же хромосомы, что и плод. При обнаружении лаборантом трех хромосом 21-й пары вероятность синдрома Дауна у плода — около 99%. Анализ выполняется в течение 7-10 дней, но иногда может потребоваться больше времени — 2-4 недели. Этот вид скрининга также может вызвать осложнения: риск прерывания беременности около 2%, воспаление оболочек плода, кровотечение.
Не стоит забывать и о противопоказаниях. Данные тесты не рекомендуются при:
- угрозе прерывания беременности
- хронических заболеваниях матери в остром течении
- острых инфекционных заболеваниях
- некоторых индивидуальных особенностях матери (например, нарушение свертываемости крови, спаечные процессы в малом тазу )
ДОТ-тест
ДОТ-тест (ДОТ — диагностика основных трисомий, другое название НИПТ — неинвазивный пренатальный тест) занимает особое место среди всех методов диагностики. Он сочетает в себе точность, характерную для инвазивных методов исследования, но лишена их недостатков. В основе данного метода лежит анализ ДНК будущего ребенка, выделенного из крови матери (при помощи определенных технологий его можно обнаружить и там, хоть и в очень небольших количествах). Точность теста — больше 99%, но не является абсолютной. Тест платный, проводится в частных лабораториях.
Источник https://www.baby-magazine.co.uk
Даже самый точный скрининг не является 100%. Но любой результат, каким бы он ни был, дает семье возможность ранней осведомленности, моральной подготовки, детального изучения вопроса, знакомства с другими семьями и времени на принятие решения. Кроме того, совершенные технологии скрининга не должны отражаться на социальном восприятии людей с синдромом Дауна: каждый ребенок имеет право на жизнь, а матери не заслуживают осуждения за рождения ребенка с синдромом Дауна.
Источник
Высокий риск синдрома Дауна?

Синдром Дауна не является болезнью, это патология которую невозможно предотвратить и вылечить. У плода с синдромом Дауна в 21-й паре хромосом имеется третья дополнительная хромосома, в итоге их количество составляет не 46, а 47. Синдром Дауна наблюдается у одного из 600-1000 новорожденных от женщин в возрасте после 35. Причина, по которой это происходит, до конца не выяснена. Врач из Англии Джон Лэнгдон Даун первым описал этот синдром в 1866 году, а в 1959 году французский профессор Лежен доказал, что это связано с генетическими изменениями.
Известно, что половину хромосом дети получают от матери, а половину – от отца. Поскольку нет ни одного эффективного метода лечения синдрома Дауна, болезнь считается неизлечимой, можно принять меры и при желании родить ребенка здоровым, обратиться в медико-генетическую консультацию, где на основании хромосомного анализа родителей будет определено, родится ребенок здоровым или с синдромом Дауна.
В последнее время такие дети рождаются чаще, связывают это с поздним замужеством, с планированием беременности в возрасте 40 лет. Также считается, что если бабушка родила свою дочь после 35, то внуки могут родиться с синдромом Дауна. Хотя дородовая диагностика – сложный процесс обследования, её проведение очень необходимо для того, чтобы была возможность прервать беременность.
Что же являет собой синдром Дауна. Обычно он может сопровождаться задержкой моторного развития. Такие дети имеют врожденные пороки сердца, патологию развития органов желудочно-кишечного тракта. 8% больных с синдромом Дауна болеют лейкемией. Медикаментозное лечение может стимулировать психическую деятельность, нормализовать гормональный дисбаланс. С помощью физиотерапевтических процедур, массажа, лечебной гимнастики можно помочь ребенку приобрести навыки необходимые для самообслуживания. Синдром Дауна связан с генетическим нарушением, но не всегда это приводит к нарушению физического и умственного развития ребенка. Такие дети, а в будущем взрослые люди могут участвовать во всех сферах жизни, некоторые из них становятся актерами, спортсменами и могут заниматься общественными делами. Как будет развиваться человек с данным диагнозом зависит во многом от того окружения в котором он растет. Хорошие условия, любовь и забота способствуют полноценному развитию.
Таблица риска синдрома Дауна, по возрастам
Вероятность синдрома Дауна зависит от возраста матери, но его можно выявить генетическим тестом на ранних стадиях беременности, а в некоторых случаях ультразвуком. Вероятность наличия у ребенка синдрома Дауна при рождении ниже, чем на более ранних стадиях беременности, т.к. некоторые плоды с синдромом Дауна не выживают.
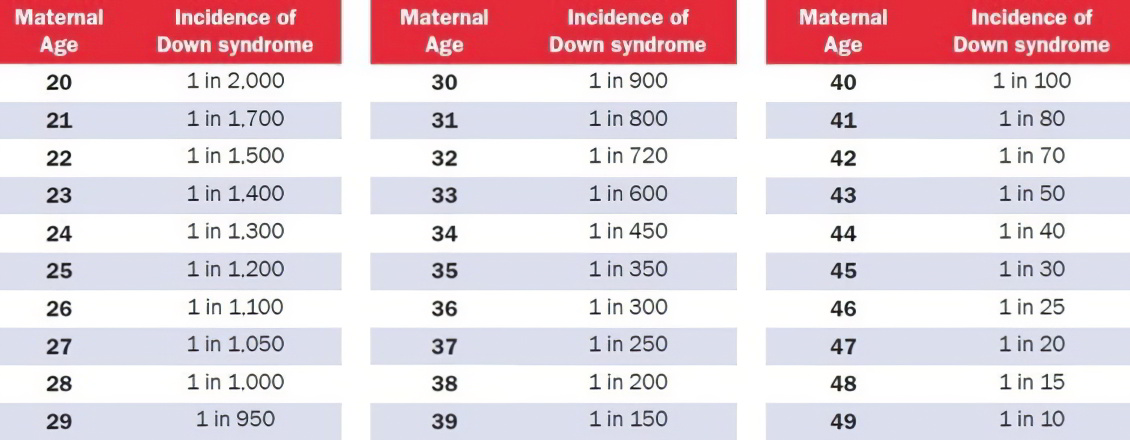
Какой риск считается низким, а какой – высоким?
В Израиле риск синдрома Дауна считается высоким, если он выше, чем 1:380 (0.26%). Всем, кто находится в этой группе риска нужно пройти проверку околоплодных вод. Этот риск приравнивается к риску у тех женщин, которые забеременели в возрасте 35 лет и старше.
Риск ниже, чем 1:380 считается низким.
Но надо учитывать, что эти границы могут быть плавающими! Так, например, в Англии, высоким уровнем риском считается риск выше 1:200 (0.5%). Это происходит по той причине, что одни женщины считают риск 1 к 1000 – высоким, а другие 1 к 100 – низким, так как при таком риске у них шанс на рождение здорового ребенка равен 99%.
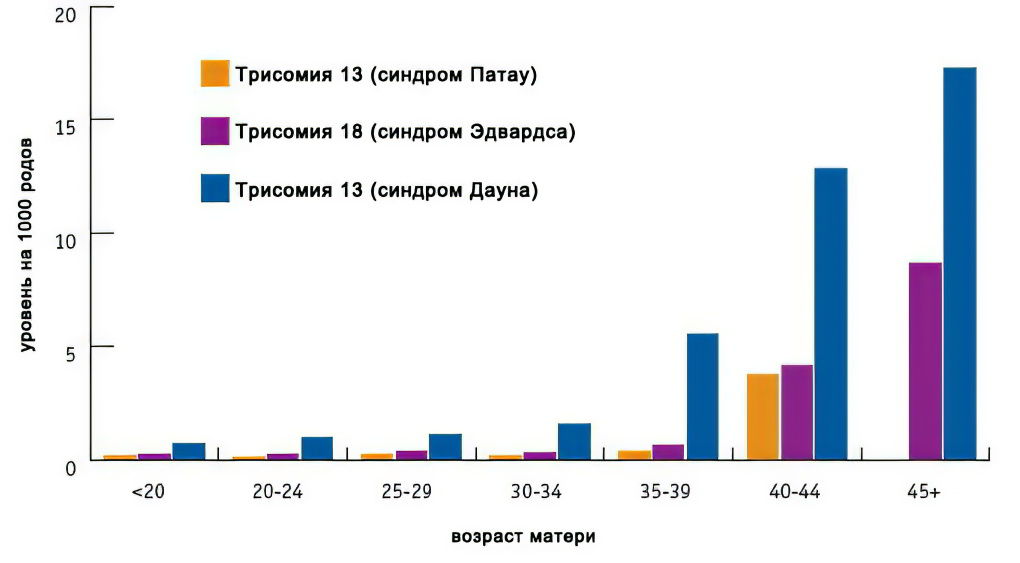
Факторы риска синдрома Дауна, Эдвардса, Патау
Основными факторами риска являются возраст (особо значимо для синдрома Дауна), а также воздействие радиации, некоторых тяжелых металлов. Следует учитывать, что даже без факторов риска плод может иметь патологию.
Как видно из графика, зависимость величины риска от возраста наиболее значима для синдрома Дауна, и менее значима для двух других трисомий:
Скрининг риска синдрома Дауна
На сегодняшний день всем беременным, кроме полагающихся анализов рекомендуется проходить скрининговый тест для выявления степени риска синдрома Дауна по рождению ребенка и врожденным порокам плода. Наиболее продуктивное обследование бывает на 11 неделе + 1 день или на 13 неделе + 6 дней при копчико-теменном размере эмбриона от 45 мм до 84 мм. Беременная женщина может пройти обследование, и использовать для этого специфическое УЗИ.
Более точный диагноз ставится при помощи биопсии ворсин хориона и исследования амниотической жидкости, которая забирается с помощью специальной иглы непосредственно из плодного пузыря. Но каждая женщина должна знать, что такие методы сопряжены с риском осложнений беременности таких как выкидыш, инфицирования плода, развития тугоухости у ребенка и многое другое.
Полный комбинированный скрининг I – II триместра беременности позволяет выявить врожденные пороки у плода. Что же включает данный тест? Во-первых, необходимо ультразвуковое исследование в 10-13 недель беременности. Расчет риска производится по определению наличия носовой кости, по ширине шейной складки плода, где скапливается подкожная жидкость в первом триместре беременности.
Во вторах берется анализ крови на хорионический гонадотропин в 10-13 недель и на Альфа-фетопротеин в 16-18 недель. Данные комбинированного скрининга обрабатываются по специальной компьютерной программе. Учеными предложена новая методика скрининга – объединение оценки результатов, полученных в ходе исследований в первом и во втором триместрах. Это позволяет обеспечить единую оценку риска возникновения синдрома Дауна при беременности.
Для первого триместра используются результаты определения РАРР-А и измерения толщины воротникового пространства, а для второго триместра – используются сочетания АФП, неконъюгированного эстриола, ХГ и ингибина-А. Применение интегральной оценки для скринингового обследования позволяет после инвазивных вмешательств снижать частоту прерывания беременности для плодов с нормальным кариотипом по результатам цитогенетической диагностики.
Интегральное и биохимическое тестирование для скрининга синдрома Дауна позволяет дополнительно выявлять больше случаев хромосомных аномалий. Это способствует предотвращению нежелательных прерываний беременности, возникающих в результате амниоцентеза или биопсии ворсин хорион.
 Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
Наши авторы
Источник
[42-081]
Неинвазивный пренатальный тест PrenaTest на определение наличия у плода Трисомии по 21 хромосоме (синдром Дауна)
32000 руб.
Неинвазивное исследование, позволяющее достоверно определить наличие у плода синдрома Дауна. Тест полностью безопасен как для плода, так и для будущей матери. Выполняется только при одноплодной беременности. Анализируется свободно циркулирующая ДНК плода в венозной крови матери.
Ограничения методики:
— хромосомные аномалии или хромосомный мозаицизм у матери;
— не проводится ранее 9 акушерских недель беременности и не позднее 32 акушерских недель;
— одноплодная беременность, которая начиналась как беременность двойней (исчезающий близнец);
— неразвивающаяся (замершая) беременность;
— беременность двойней;
— многоплодная беременность (3 плода и более);
— переливание крови в течение последних 3 месяцев;
— трансплантация органов или костного мозга, стволовых клеток в прошлом (в этих случаях повышен риск ложного результата теста);
— онкологические заболевания;
— при избыточном весе — у беременных с ожирением снижена концентрация фетальной фракции ДНК за счет большего объема циркулирующей крови.
Синонимы русские
НИПТ.
Синонимы английские
Trisomy for 21 chromosome (down syndrome).
Метод исследования
Количественная ПЦР (qPCR), технология PrenaTest .
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 2-3 часов до исследования, можно пить чистую негазированную воду.
Общая информация об исследовании
Синдром Дауна является наиболее известным хромосомным расстройством — он диагностируется у одного из 700-900 младенцев, рождённых во всем мире.
В каждой человеческой клетке содержится 46 хромосом, ДНК которых определяет внешний вид и развитие. Синдром Дауна возникает, когда есть дополнительная частичная или целая копия хромосомы 21 (трисомия 21). Это может быть обусловлено несколькими причинами, самой распространённой из них является ошибка при клеточном делении, которая приводит к появлению эмбриона с тремя копиями хромосомы 21 вместо обычных двух. По мере развития эмбриона дополнительная хромосома реплицируется в каждой клетке организма. Такой тип развития синдрома Дауна составляет 95% случаев. Около 4% случаев данного заболевания обусловлено транслокацией — при этом общее количество хромосом в клетках равно 46, но дополнительная полная или частичная копия хромосомы 21 прикрепляется к другой хромосоме (чаще всего к 14). Кроме этого, в очень редких случаях (не более 1%) может быть мозаичный синдром Дауна. Он диагностируется, если в организме существуют клетки двух типов: некоторые содержат обычные 46 хромосом, а некоторые 47 (в них и находят дополнительную хромосому 21).
Согласно последним исследованиям, у людей с мозаичным синдромом Дауна может быть меньше симптомов, характерных для лиц с другими типами этого заболевания.
В 99% синдром Дауна не наследуется. Только в одной трети всех случаев (у 1%), вызванных транслокацией, имеется наследственный компонент, передаваемый от родителей к ребенку через гены. Дополнительную частичную или полную копию 21-й хромосомы эмбрион чаще всего получает от матери (в 95% случаев). Если женщина родила ребенка с трисомией 21, то считается, что вероятность рождения у неё второго ребенка с этой же патологией составляет 1 к 100 (при условии что она родит до 40 лет). Риск повторения транслокации составляет около 3%, если отец является носителем, и 10-15%, если им является мать.
Более подробная информация о синдроме Дауна: https://helix.ru/kb/item/726.
Существует две категории исследований при синдроме Дауна, которые могут быть выполнены до рождения ребенка: скрининговые и диагностические тесты. Пренатальные тесты оценивают вероятность появления плода с этим синдромом, а диагностические тесты дают окончательный диагноз с почти 100-процентной точностью. Существует множество пренатальных скрининговых исследований, которые доступны для беременных женщин. Большинство из них состоят из анализа крови и ультразвукового исследования плода. Анализы крови (или сывороточные скрининговые тесты) измеряют количество различных веществ в крови матери. Вместе с возрастом женщины они используются для оценки вероятности родить ребенка с синдромом Дауна. Эти анализы часто выполняются в сочетании с ультразвуковым исследованием плода на предмет наличия «маркеров» (характеристик, которые, по мнению ученых, могут иметь значительную связь с синдромом Дауна).
Неинвазивный пренатальный тест (НИПТ) на определение наличия у плода трисомии по 21-й хромосоме является новым усовершенствованным пренатальным исследованием, способным обнаруживать хромосомный материал плода, циркулирующий в материнской крови (фетальную ДНК). Тест обладает достоверностью выше 99% и при этом 100% безопасен для будущей матери и плода, поскольку лишен рисков, характерных для инвазивных исследований. Его можно проводить с 9 недель, и по своим преимуществам он вытесняет биохимический скрининг.
В ходе проведения НИПТ на определение наличия у плода синдрома Дауна сначала выделяют свободноциркулирующую ДНК, затем определяют количество и качества фетальной ДНК, секвенируют её или проводят анализ методом qPCR. После этого происходит биоинформационный анализ данных.
Для чего используется исследование?
- Для обнаружения трисомии по 21-й хромосоме у плода.
Когда назначается исследование?
- Может назначаться всем беременным женщинам, но особенно при следующий факторах:
- возраст женщины более 35 лет, мужчины (отца ребенка) – более 40 лет;
- хромосомные аномалии у родственников;
- репродуктивные потери в анамнезе;
- 2 и более неудачи при ЭКО;
- изменения биохимических маркеров по скринингу;
- УЗ-маркеры хромосомных аномалий (гиперэхогенный фокус).
Что означают результаты?
Положительный результат теста говорит о наличии у плода трисомии по 21-й хромосоме (синдроме Дауна).
Заключение исследования может быть представлено в двух вариантах:
- «Низкий риск» — маловероятно наличие у ребенка синдрома Дауна.
- «Высокий риск» — выявлены свидетельства трисомии 21.
Необходима консультация генетика. Согласно рекомендациям международных профессиональных ассоциаций, рекомендуется подтверждение результатов теста с помощью дальнейшего медицинского исследования, обычно в виде инвазивной диагностики (амниоцентез или биопсия ворсин хориона).
Важные замечания
- Исследование не исключает наличие у плода врождённых пороков и других аномалий развития, не заменяет плановое УЗИ пациентки.
- Исследование не диагностирует ряд патологий, которые могут быть заподозрены при проведении стандартного биохимического скрининга беременных, поэтому не заменяет рекомендованное стандартами плановое обследование женщины с определением уровня сывороточных маркеров в крови.
Также рекомендуется
[42-082] Неинвазивный пренатальный тест плода на наличие анеуплоидий 13, 18, 21, X, Y хромосом
[40-006] Беременность — Пренатальный скрининг трисомий I триместра беременности (синдром Дауна) [40-049] Беременность — I триместр
Кто назначает исследование?
Генетик, акушер-гинеколог.
Источник
Мне сорок лет, четвертый ребенок. Во время беременности на скринингах мне поставили высокий риск Синдрома Дауна у малыша — сначала 1:6, потом 1:4 и 1:2.
Высокий риск считается уже от 1:250, поэтому, когда я увидела эти цифры, у меня потемнело в глазах.
На УЗИ носовую кость сначала не видели, а потом она была значительно меньше нормы: в два раза меньше самого минимального значения.
Я бросилась искать информацию о синдроме, рисках и вообще всем, что с этим связано. Информацию собирала в интернете на сайтах и форумах, что-то мне рассказывали люди, которые воспитывали или общались с детками, у которых такой синдром.
Я хочу поделиться своим опытом, потому что возможно кто-то также, как и я, окажется в ситуации, когда не знаешь, что делать, у кого спрашивать, и от этого незнания голова разрывается на части. Эмоциональную сторону я намеренно опущу, потому что то напряжение, в котором я была эти полгода, описать невозможно.
Первый скрининг делается на сроке 11-13 недель и включает в себя УЗИ и анализ крови на ряд показателей. На УЗИ смотрят воротниковую зону, носовую кость, кровоток.
У меня носовую кость на тринадцатой неделе не обнаружили и отправили в ЦПСИР переделать через неделю. Через неделю кость также не увидели. Все другие показатели были в норме. В анализе крови при учете первого УЗИ ХГЧ была чуть выше нормы (2,57 при норме 0,5- 2,5 моль), при учете второго УЗИ – 2,7 моль. Повышенный ХГЧ также считается маркером СД у ребенка. Меня отправили к генетику тут же в соседний кабинет. Генетик очень сухим языком еще раз повторила цифры и рекомендовала сделать амниоцентез, то есть анализ, когда иглой берется амниотическая жидкость и считают хромосомы.
На более ранних сроках, 9-13 недель, делают биопсию хориона, но я уже не успевала. На более позднем – после 22 недель – кардоцентез, когда берут кровь из пуповины ребенка.
Что я поняла уже постфактум: после 35 лет коэффициент риска с каждым годом сильно возрастает. То есть в мои 40 лет он уже 1:75 просто априори без анализов и УЗИ. А в 48 лет он будет гораздо больше. При норме УЗИ на чуть повышенный хгч никто бы не обратил внимания, но 40 лет, отсутствие носовой кости и 2,7 вместо 2,5 моль в итоге превратились в риск 1:4.
Я сделала неинвазивный тест — сдала анализ крови Пренетикс на определение распространенных хромосомных аномалий. Результат пришел отрицательный. Я решила не делать амниоцентез, хотя сдала все анализы и была готова. На следующий день мы улетали, а это все-таки маленькая операция, рекомендуется покой и есть небольшая, но угроза выкидыша. Я читала о таких случаях, причем, когда женщина теряла здорового ребенка. Плюс я приняла решение оставить малыша в любом случае, и результат бы уже ничего не решил.
Первый раз носовую кость увидели на экспертном УЗИ в 16 недель, она была 2 мм и отставала где-то на месяц.
Все это время я мониторила интернет и искала информацию. На одном из форумов был опрос мам, у которых родились дети с СД, о том, когда они узнали о диагнозе. Результаты получились примерно такие: 40% мам имели риски на скрининге или даже знали о диагнозе, сдав анализ, но решили рожать. У 40% и скрининг, и УЗИ были в норме. И 20% не делали никаких исследований.
В интернете я нашла несколько ложноположительных результатов неинвазивных тестов, но ни одного ложноотрицательного. У одной моей знакомой были плохие целых два анализа – биопсия хориона и неинвазивный тест, показавший не СД, но другую патологию. Только амниоцентез снял все риски.
Когда я пришла в ЦПСИР на второй скрининг в 21 неделю, меня отругали, что я отказалась от амниоцентеза, сказали, что неинвазивные тесты — это ерунда и таких ложноотрицательных результатов бывает достаточно. В частности, есть мозаичная форма СД, когда часть клеток имеют дополнительную 21ую хромосому, а часть нет, и эту форму могут не диагностировать, если в анализ попадут клетки с обычным рядом хромосом. На этом скрининге носовая кость была 5,1 мм при минимуме 5,7, и риск уже 1:2. В 32 недели носовая кость была в два раза меньше допустимого минимума.
В роддоме на УЗИ уже перед родами меня стали пугать, что у ребенка гиперэхогенный кишечник, что является одним из маркеров генетических патологий, но срок уже был 41 неделя и, скорее всего, в кишечнике у ребенка был меконий.
Также говорили, что неинвазивный тест надо было делать развернутый, не на четыре распространенные патологии, так как гипоплазия носовой кости (слишком маленькая кость) — это маркер не только СД, но и других генетических отклонений.
Первой моей фразой после рождения ребенка была: «Есть ли у него нос?».
Нос был, причем вполне приличный.
Родился обычный ребенок.
Я сейчас задаю себе вопрос: а нужны ли эти скрининги? Я понимаю, что есть другие патологии, кроме Синдрома Дауна, более сложные и опасные, и, возможно, для их диагностики на раннем сроке скрининг очень важен. Но сколько женщин с риском СД у ребенка решили не ждать 16 недель и амниоцентеза и сделали аборт, чтобы не упустить время?
Амниоцентез делается на сроке 16-18 недель, какое-то еще время нужно для получения результата. В итоге срок уже большой и женщину отправляют на искусственные роды. Я даже писать не буду о том, как они происходят: это страшно.

Что бы я точно добавила в том же ЦПСИРЕ или консультациях — это должность психолога, который должен сидеть в кабинете рядом с генетиком и по-человечески объяснять и рассказывать женщине все за и против в любом решении, которое она примет.
Мне повезло — рядом оказались люди, которые поддержали меня, рассказали, что даже если риск подтвердится и у ребенка будет СД — это не так страшно, как описывают врачи по старым исследованиям, проводившимся в интернатах, где и обычные дети не будут психологически здоровыми. Но скольких женщин, особенно в глубинке, убеждают делать аборт при риске, значительно меньшем, чем у меня?
Что касается финансовой стороны исследований: все скрининги, инвазивные анализы, амниоцентез и другие делаются бесплатно в рамках ОМС, неинвазивный пренатальный тест «Пренетикс» стоил 29 000 рублей, периодически на него бывают скидки до 10 000 рублей. Расширенный анализ будет стоить около 60 000 рублей. Также и неинвазивные, и инвазивные анализы определяют пол ребенка.
За экспертное УЗИ я заплатила 5500 рублей.
Очень надеюсь, что все, написанное выше, поможет не унывать женщинам, которые оказались в ситуации, похожей на мою. Риск — это всего лишь риск, а не диагноз. И машина, и люди могут ошибаться.
Анастасия А.
Источник
