Прогноз при лечении синдрома кушинга

04 мая 2017 г.
Синдром Кушинга — заболевание, характеризующееся избыточным действием гормонов коры надпочечников — глюкокортикоидов, независимо от причины, которая вызывает эти нарушения.
Основные причины синдрома Кушинга
Причины синдрома Кушинга бывают самые разнообразные, начиная от онкологических заболеваний и заканчивая банальным ожирением (особенно в детском возрасте).
Наиболее частые:
- Аденома гипофиза. В результате появления данной патологии начинает секретироваться в большом количестве АКТГ, который и приводит к развитию данного синдрома.
- Мелкоклеточный рак лёгких и рак шейки матки с метастатическими очагами в надпочечниках.
- Инсулома — множественный аденоматоз первого типа, локализующийся в поджелудочной железе.
- Медуллярный рак щитовидной железы.
- Феохромоцитома – онкологическое заболевания с высокой гормональной активностью в отношении катехоламинов, локализующееся в ткани надпочечников.
- Меланома и рак предстательной железы.
- Карциноидные опухоли легких, поджелудочной железы, ЖКТ, щитовидной железы или яичников.
- Выработка адреналина из кортизола при аденоме, карциноме или микроузловой болезни.
- Экзогенное введение глюкокортикоидов — в терапевтических свойствах или скрытное.
Симптомы и признаки синдрома Кушинга
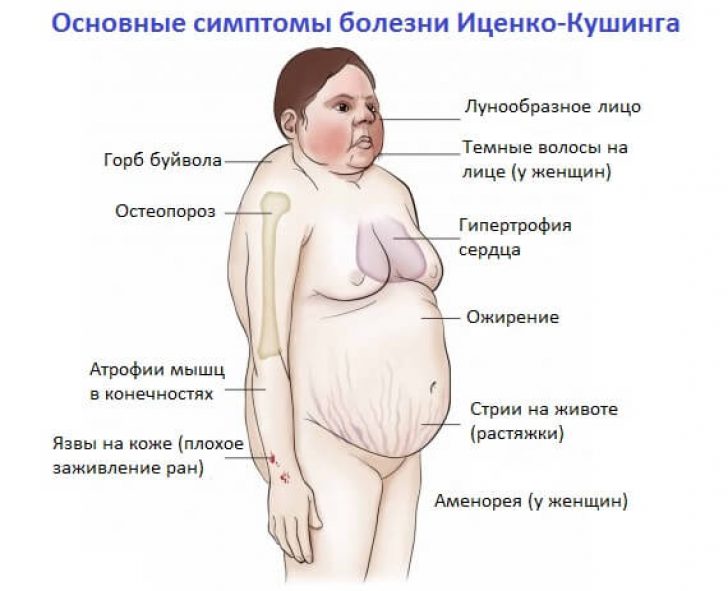
Говоря о симптомах Кушинга следует отметить, что они будут полностью зависеть от той причины, которая собственно вызывает нарушение работы коры надпочечников. Основные симптомы следующие.
Визуальные симптомы, которые обнаруживаются при осмотре пациента:
- Область щёк имеет тёмно-красный (тёмно-бордовый) цвет.
- Растяжки на животе – следует дифференцировать от послеродовых растяжек у женщин.
- Лунообразное лицо. Форма лица становится округлой, отмечается дойной подбородок и выступающая вперёд верхняя губа.
- Гинекомастия. Характерный (специфический) признак синдрома Кушинга у мужчин, при котором наблюдается форма груди по женскому типу.
- Жировые отложения на животе и на задней части плеча.
- Конечности довольно тонкие (тонкая область голени на фоне выраженных бёдер и живота).
- Тонкая кожа и тяжёлая переносимость лёгких ранений кожи.
Скелетно-мышечные симптомы:
- Миопатия.
- Патологические переломы.
- Остеопороз (выявляется при экзогенном синдроме Кушинга в результате приёма глюкокортикоидов).
- Асептический некроз головки плечевой или бедренной кости.
- Отставание костного мозга.
Гастроэнтерологические симптомы:
- Пептические язвы.
- Желудочно-кишечные кровотечения.
- Панкреатит – выявляется при экзогенном синдроме Кушинга в результате приёма глюкокортикоидов.
- Ожирение печени.
Неврологические симптомы:
- Атеросклеротический или эмболический инсульт.
- Доброкачественная внутричерепная гипертензия (Pseudotumor cerebri) — выявляется при экзогенном синдроме Кушинга в результате приёма глюкокортикоидов.
- Спинальный липоматоз с компрессией спинного мозга или нервных корешков.
Сердечно-сосудистые симптомы:
- Неконтролируемая гипертензия.
- Инфаркт миокарда.
Офтальмологические симптомы:
- Катаракта (выявляется при экзогенном генехе, например, в результате приёма глюкокортикоидов).
- Глаукома (выявляется при экзогенных причинах).
Гематологические симптомы:
- Увеличение числа нейтрофилов.
- Уменьшение лимфоцитов и эозинофилов.
- Оппортунистические инфекции.
Эндокринные симптомы:
- Непереносимость глюкозы
- Гиперлипидемия.
- Аменорея.
Дерматологические симптомы:
- Пигментированные полосы.
- Тонкая кожа.
- Экхимозы.
- Угри.
- Облысение у женщин.
- Круглое лицо.
Лечение синдрома Кушинга

Начальная стабилизация
Начинать лечение следует с купирования тяжёлых сопутствующих осложнений, таких как инфаркт миокарда и инсульт.
Лечение в отделении неотложной помощи:
- Лечение для снижения уровня кортизола следует применять бромокриптин, кетоконазол, аминоглутамид, метапирон. Используется редко, при серьёзных симптомах. Проводиться лечение под руководством эндокринолога
- Внутривенная регидратация и понижение уровня глюкозы при гипергликемии.
- Препараты, снижающие кровяное давление, при гипертензии.
Окончательное лечение:
- Ятрогенный синдром Кушинга: как можно быстрее снижать дозы стероидов; если возможно, дополнительно вводить кальций, витамин Д и эстроген.
- Если причина синдрома Кушинга — аденома/рак надпочечников: резекция надпочечников с медикаментозной терапией при неоперабельных метастазах.
- Эктопический очаг продуцирования АКТГ: резекция опухоли (если возможно) с медикаментозной терапией при неоперабельных метастазах
Лекарственное лечение синдрома Кушинга: Гидрокортизон: 100-200 мг(в педиатрии: 1-2 мг/кг) внутривенно струйно.
Прогноз при синдроме Кушинга
Прогноз условно неблагоприятный. Дело всё в том, что прогноз зависит напрямую от причины заболевания. Если это доброкачественная кортикостерома, то прогноз будет довольно «хороший», и иногда удаётся сохранить работоспособность хотя бы одного надпочечника. При злокачественных кортикостеромах, а также при эктопическом АКТГ-синдроме прогноз намного хуже: 20-25% пациентов умирают в течение 5 лет.
При отсутствии лечения синдрома Кушинга причиной смерти бывают инфекционные процессы, инсульт, инфаркт миокарда. Средняя продолжительность жизни при синдроме Кушинга: 14-15 месяцев.
К какому врачу обратиться при синдроме Кушинга?
- Терапевт.
- Эндокринолог.
Вадим Дементьев, врач-хирург, специально для Mirmam.pro
Полезное видео
Источник
Для лечения болезни применяются методы патогенетические и симптоматические. Патогенетические методы направлены на нормализацию гипофизарно-надпочечниковых взаимоотношений, симптоматические — на компенсацию обменных нарушений.
Нормализации продукции АКТГ и кортизола добиваются, применяя облучение гипофиза, хирургическую аденомэктомию или блокаторы гипоталамо-гипофизарной системы. Некоторым больным удаляют один или оба надпочечника, назначают ингибиторы биосинтеза гормонов в коре надпочечных желез. Выбор метода зависит от степени выраженности и тяжести клинических проявлений заболевания.
В настоящее время во всем мире при лечении болезни Иценко—Кушинга предпочтение отдается транссфеноидальной аденомэктомии с применением микрохирургической техники. Этот метод считается одним из основных методов патогенетической терапии этого тяжелого заболевания, дает быстрый положительный клинический результат, приводит к полной ремиссии заболевания у 90 % больных с восстановлением гипоталамо-гипофизарно-надпочечниковых функций.
При болезни легкой и средней тяжести применяется облучение межуточногипофизарной области — дистанционная лучевая терапия: гамма-терапия (доза 40-50 Гр) и протоновый пучок (доза 80-100 Гр на курс).
Применение для облучения гипофиза тяжелых частиц протонов дает возможность увеличить дозу, значительно снизить лучевую нагрузку на окружающие ткани и провести один сеанс вместо 20-30 при гамма-терапии. Преимуществом протонотерапии является более быстрое наступление ремиссии заболевания и большой процент выздоровления (90 %) (рис. 27). Облучение межуточно-гипофизарной области приводит либо к исчезновению большинства клинических проявлений заболевания, либо части симптомов. Эти изменения наступают через 6— 12 мес после окончания курса лечения.

Рис. 27. Больной с болезнью Иценко—Кушинга:
а — в возрасте 15 лет до и б — в возрасте 17 лет после облучения гипофиза протонным пучком
Оперативное удаление обоих надпочечников при тяжелой форме заболевания проводят в два этапа. После удаления одного надпочечника и заживания операционной раны приступают ко второму этапу — удалению второго надпочечника с аутотрансплантаиией участков коры надпочечника в подкожную клетчатку. Аутотрансплантация коры проводится в целях уменьшения дозы заместительной гормональной терапии, которая является пожизненной у больных после двусторонней тотальной адреналэктомии.
Приблизительно у трети больных в разные сроки после удаления надпочечников развивается синдром Нельсона, который характеризуется ростом опухоли гипофиза, выраженной гиперпигментацией кожных покровов и лабильной формой надпочечниковой недостаточности (рис. 28). За последние годы в связи с разработкой новых методов лечения резко сократилось число больных, которым производилось удаление надпочечников.

Рис. 28. Больная с синдромом Нельсона.
В большинстве случаев при средней тяжести заболевания применяется комбинированное лечение: оперативное удаление одного надпочечника и лучевая терапия межуточно-гипофизарной области (рис. 29).

Рис. 29. Больная до удаления правого надпочечника и облучения протонным пучком (а) и после операции и облучения (б).
Медикаментозный метод лечения включает терапию, направленную на снижение функции гипофиза и надпочечников под воздействием препаратов, подавляющих секрецию АКТГ, и веществ, блокирующих биосинтез кортикостероидов в коре надпочечников. К первой группе относится резерпин, дифенин, ципрогептадин, бромокриптин (парлодел), ко второй — элиптен, хлодитан.
Резерпин в дозе 1 мг/сут назначают в последующий период в течение 3-6 мес для нормализации артериального давления, снижения активности гипофиза. Ремиссия заболевания при такой комбинированной терапии наступает в более ранние сроки. В дополнение к лучевой терапии применяют также ципрогептадин по 80-100 мг или парлодел — 5 мг/сут в течение 6-12 мес. Блокаторы гипоталамогипофизарной системы не рекомендуется назначать в виде монотерапии и перед облучением гипофиза, так как эти препараты далеко не всегда вызывают стойкое клиническое улучшение заболевания и снижают радиочувствительность аденом гипофиза.
Препараты, ингибирующие биосинтез гормонов в надпочечниках, элиптен и хлодитан, применяют в дополнение к другим видам лечения. При неполной ремиссии после лучевой терапии или в сочетании ее с односторонней адреналэктомией хлодитан назначают в дозе 3-5 г/сут до нормализации функции коры надпочечников, а затем оставляют поддерживающую дозу (1-2 г) на длительное время (6-12 мес). Элиптен и хлодитан применяются и для временной нормализации функции коры надпочечников при подготовке тяжелых больных к удалению одного или двух надпочечников. Элиптен назначают в дозе 1-1,5 г/сут.
При болезни Иценко—Кушинга необходима и симптоматическая терапия, направленная на компенсацию и коррекцию белкового, электролитного и углеводного обмена, артериального давления и сердечно-сосудистой недостаточности. Необходимо проведение лечения остеопороза, гнойных осложнений, пиелонефрита и психических нарушений. Широко применяются анаболические стероиды, чаще используется ретаболил по 0,5 г в/м раз в 10-15 дней в зависимости от тяжести дистрофических нарушений. Для лечения гипокалиемического алкалоза целесообразно сочетать препараты калия и верошпирона. При стероидном диабете применяют бигуаниды, иногда в сочетании с сульфаниламидами. Инсулин назначают перед оперативными вмешательствами. Сердечно-сосудистая недостаточность требует парентеральной терапии сердечными гликозидами или препаратами дигиталиса. Применение мочегонных средств должно быть ограничено. При септических проявлениях назначают антибиотики широкого спектра действия с учетом чувствительности.
Симптоматическое лечение остеопороза представляет собой очень важную проблему, так как изменения в костях поддаются обратному развитию медленно и не у всех больных, особенно в юношеском возрасте и после 50 лет. К лечению стероидного остеопороза необходимо подходить с трех позиций; добиться ускорения процессов всасывания солей кальция из кишечника, способствовать фиксации их костной матрицей, а также восстановлению белкового компонента костной ткани. Повышение всасывания кальция достигается назначением производных витамина D3, в частности оксидевита, или препарата альфа-D3-Тева.
Для лечения стероидного остеопороза применяются препараты, снижающие костную резорбцию и стимулирующие костеобразование.
К первой группе относятся препараты кальцитонина и бифосфанаты.
Кальцитонины, наряду с торможением костной резорбции, обладают также выраженным анальгетическим действием. В настоящее время наибольшее распространение получил препарат миакальцик, который применяется в двух лекарственных формах: в ампулах для в/м и п/к инъекций по 100 ед и флаконах в виде назального спрея по 200 ед. Курсы лечения кальцитонинами проводят в течение 2-3 мес с такими же промежутками в лечении, затем вновь назначают препарат. В перерывах лечения препаратом кальцитонина применяют бифосфанаты, чаще отечественный кидофон, либо алендронат (фосамакс). Обязательно в том и другом виде лечения добавляют препараты кальция (500-1000 мг в сутки).
К препаратам, стимулирующим костеобразование, относятся соединения, содержащие соли фтора (оссин, тридин), анаболические стероиды.
Одним из повреждающих механизмов действия избытка глюкокортикоидов на костную ткань является подавление функции остеобластов и снижение костеобразования. Применение фторидов, как и анаболических стероидов при стероидном остеопорозе, основано на их способности усиливать костеобразование.
При иммунодефицитном состоянии, развившемся на фоне болезни Иценко— Кушинга, рекомендуется проводить лечение тималином или Т-активином, которые воздействуют на иммунитет, ускоряя дифференцировку и созревание Т-лимфоцитов. Как биостимулятор тималин улучшает репаративные процессы, активирует кроветворение, усиливает выработку а-интерферона сегментоядерными лейкоцитами и у-интерферона Т-лимфоцитами. Лечение проводят курсами по 20 дней 2 раза в год.
Прогноз
Прогноз зависит от длительности, тяжести заболевания и возраста больного. При небольшой длительности заболевания, легкой форме и возрасте до 30 лет прогноз благоприятный. После успешного лечения наблюдается выздоровление.
В случаях среднетяжелых, с длительным течением после нормализации функции коры надпочечников часто остаются необратимые нарушения со стороны сердечно-сосудистой системы, гипертензия, нарушение функции почек, сахарный диабет, остеопороз.
Вследствие двусторонней адреналэктомии развивается хроническая надпочечниковая недостаточность, поэтому необходима постоянная заместительная терапия и динамическое наблюдение, профилактика развития синдрома Нельсона.
При полном регрессе симптомов заболевания трудоспособность сохраняется. Больным рекомендуется избегать ночных смен и тяжелой физической работы. После адреналэктомии нередко трудоспособность утрачивается.
Профилактика
Предупреждение гипофизарной формы болезни Иценко—Кушинга проблематично, так как окончательно не изучена ее причина. Предупреждение функционального гиперкортицизма при ожирении и алкоголизме состоит в профилактике основного заболевания.
Н.Т. Старкова
Опубликовал Константин Моканов
Источник

Все понимают, что животное, в особенности — собака, нуждается не только в ласке, полноценном питании и трепетном уходе, но и в серьезной заботе о здоровье.
Братья наши меньшие подвержены риску появления заболеваний не меньше, чем люди. Что за недуг такой — синдром Кушинга, и как с ним бороться?
Ядро заболевания
Синдром Иценко-Кушинга тесно связан с нарушением работы в эндокринной системе. Среди эндокринных заболеваний эта болезнь является самой распространенной в животном мире.
Причиной заболевания выступает чрезмерное выделение кортизола — гормона гипофиза. Этот гормон отвечает за способность справляться со стрессовыми ситуациями: регулирует артериальное давление, свертываемость крови и замедляет воспалительные процессы.
Но существует количественная норма, за пределами которой появляется избыточный, вредный для организма объем гормона. При синдроме Кушинга в кровь собаки поступает такое количество кортизола, который огромен даже для слона.
Ответственный за гормон гипофиз, который и должен контролировать его поступление, просто перестает справляться со своей задачей.

Причины гиперкортицизма
Единой версии о причинах заболевания ветеринары выдвинуть не могут.
Опухоль
Первая и основна причина возникновения синдрома Кушинга заключается в появлении гормонально-активной опухоли (глюкостеромы) в коре надпочечника. Это приводит к разрастанию железистой ткани и чрезмерной выработке кортизола.
Опухоль может быть и доброкачественной, но чаще, к сожалению, оказывается злокачественной. В обоих случаях она стремительно развивается.
Ятрогенный синдром
Вторая причина появления болезни — ятрогенный синдром. Он возникает из-за длительного приема гормональных лекарственных препаратов, например, Дексафорта, Метипреда, Преднизолона или Дексаметазона.
Иногда случается, что избыточная выработка кортизола является следствием появления опухоли в гипофизе — аденомы. Эта опухоль провоцирует усиленную секрецию другого гормона гипофиза —адренокортикотропного (АКТГ).
Гормоны находятся в тесной связи, поэтому проблемы с выработкой одного из них вызывают проблемы и с другим. Именно этот тип заболевания встречается у 80-90% собак, но опухоль развивается очень медленно и может годами не давать о себе знать.
Синдром Кушинга может появиться у любой породы собак, но наибольшему риску подвержены боксеры, пудели, таксы, бигли, бассет-хаунды, немецкие овчарки и терьеры. Заболевание «предпочитает» взрослых, пожилых собак.
Прогноз
Как и любое заболевание, синдром Кушинга может привести к трагическим последствиям.
Продолжительность жизни
Если ослаблен иммунитет, болезнь запущена и достаточно долго прогрессирует, собака находится в солидном возрасте, велика вероятность летального исхода.

При своевременном обнаружении и правильном лечении возможно, что собака еще проживет какое-то время (2-3 года). Но в любом случае, продолжительность жизни в разы сократится.
Симптомы
Синдром Кушинга накладывает отпечаток на все системы организм собаки.
В первую очередь болезнь влияет на поведение животного. Появляются психические расстройства. Собака постоянно хочет пить, вследствие чего почки начинают усиленную работу и учащается мочеотделение. У больного животного резко возрастает аппетит, появляется ожирение, может возникнуть сахарный диабет.
Чрезмерный синтез кортизола заставляет организм собаки работать непрерывно. Из-за этого все гормоны начинают выделяться в большем количестве. Животное при этом быстро устает, постоянно испытывает усталость, выглядит вялым, много спит. Начинает выпадать шерсть, появляются залысины.
Организм напоминает беспрерывный конвейер, и такая нагрузка губительна для всех органов и систем собаки. За счет этого он быстро изнашивается, и состояние молодой собаки сродни состоянию 13-15-летнего пса.
Фото
На фото ниже можно увидеть как проявляется синдром Иценко-Кушинга в разных случаях.


Профилактика
К сожалению, появление опухолей гипофиза и надпочечников недостаточно изучены, поэтому и профилактические меры определить достаточно сложно.
Единственная рекомендация ветеринаров — периодически показываться врачу и проводить специальные обследования. При своевременном обнаружении болезни можно подобрать правильное лечение, облегчить страдание животного и увеличить продолжительность жизни.
Кроме того, опухоли надпочечников иногда оказываются операбельными, а потому есть шанс спасти собаку.
Стоит понимать, что лечение синдрома Кушинга очень дорогостоящее, долговременное и хлопотное. Гораздо легче и эффективнее водить питомца в ветеринарную клинику почаще для профилактического осмотра.
Заключение
Собаки — наши четвероногие друзья, и просто насыпать им миску корма совершенно недостаточно. Увы, питомцы не умеют разговаривать, а потому и не могут сказать хозяину, где болит.
Медицинские достижения, в том числе — в ветеринарии, позволяют проводить детальные обследования, подбирать подходящую терапию и облегчать участь наших пушистых друзей.
Источник

