Приращение плаценты код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Названия
Название: Приращение плаценты.
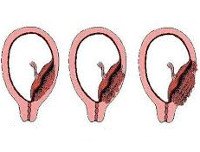
Приращение плаценты
Описание
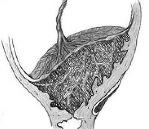
Приращение плаценты. Это аномалия врастания хориальных ворсинок с проникновением трофобластов в базальную падающую мембрану, миометрий, периметрию и окружающие органы. Это проявляется в отсутствии признаков отделения плаценты, обильном маточном кровотечении в последующий период, симптомах поражения соседних органов (боли в области таза, примесь крови в кале и моче, запоры и т. Д. ). Для диагностики используются УЗИ органов малого таза, CDC, МРТ-пельвиометрия и определение уровня АФП. Лечение включает ручное отделение плаценты, суправагинальную ампутацию матки, гистерэктомию, метропластику и нижнее кесарево сечение.
Дополнительные факты
Увеличение плаценты было впервые описано в 1836 году английским гинекологом Джеймсом Симпсоном, морфологическую основу расстройства в 1889 году определил немецкий патолог Фредерик Харт. За последние 50 лет частота патологий увеличилась более чем в десять раз: с 1: 30 000 беременных женщин в 1950-х и 60-х годах до 1: 2500 в 2007 году, что напрямую связано с быстрым увеличением числа Кесарево сечение Часто глубокая патологическая инвазия хориона связана с предлежанием плаценты. Согласно исследованиям, после первого оперативного родоразрешения риск увеличения ткани плаценты с ее проявлением увеличивается на 10%, а после 4-5-го — на 60% и более.

Приращение плаценты
Причины
Патологическому росту ворсинок хориона в мембранах матки способствуют как локальные дистрофические изменения в эндометрии, так и нарушениями бластогенеза. Риск развития расстройства увеличивается с возрастом женщины и числом беременностей, которые она переносит. По мнению большинства специалистов в области акушерства, основными причинами увеличения плацентарной ткани являются:
• Рубцовые изменения в стенке матки. Предпосылками для возникновения локальной дистрофии эндометрия являются рубцы после операции, инвазивные процедуры — кесарево сечение, миомэктомия, аборт, диагностическое выскабливание. Дистрофические изменения вызваны нарушениями кровообращения и рубцовой дегенерацией эпителия.
• Заболевания матки. Нормальная архитектура эпителиальной мембраны может быть нарушена неспецифическим и специфическим эндометритом, вызванным возбудителями хламидий, гонореи, туберкулеза и других инфекционных заболеваний половых органов. Увеличение часто наблюдается при синдроме Ашермана, деформации полости матки при большой или множественной подводной миоме.
• Высокая протеолитическая активность хориона. В некоторых случаях аномалии бластогенеза проявляются не с измененным гаметогенезом и образованием пороков развития плода, а с большей инвазивной способностью хориона. Более глубокий имплантат наблюдается при нарушении баланса ферментов в системе гиалуронидаза — гиалуроновая кислота между бластоцистой и децидуальной мембраной.
Дополнительными факторами риска, способствующими аномальному росту ворсин хориона, являются низкое положение или предлежание плаценты, многоплодная беременность, послеродовая беременность, аномалии развития (матка с двумя рогами, наличие внутриматочной перегородки). Патология чаще всего выявляется у пациентов, страдающих хроническим гломерулонефритом, тяжелыми формами гестоза, при которых отмечаются нарушения микроциркуляции в различных органах, включая эндометрий и миометрий.
Патогенез
Механизм прироста плаценты основан на несоответствии проникающей способности трофобласта толщине и структуре децидуальной оболочки. Недостаточная толщина эндометрия может быть связана с физиологической гипотрофией (функциональный слой слизистой оболочки обычно тоньше в нижнем сегменте матки) и патологическими процессами. Ситуация усугубляется увеличением протеолитической активности ферментов, которые способствуют включению бластоцисты в стенку матки. При наличии посттравматических, воспалительных, дистрофических изменений наблюдается рубцовая дегенерация губчатого слоя падающей плацентарной мембраны, вдоль которой она отклоняется на третьей стадии родов. Когда ворсинки плаценты врастают в уплотненную ткань, становится невозможным самопроизвольно отделить их от стенки матки.
Значительное истончение эпителия сопровождается частичным или полным отсутствием губчатого слоя. В результате ворсинки хориона отделяются от миометрия кластерами фибриноидов и, в более тяжелых случаях, вступают в прямой контакт с мышечными волокнами и даже растут в них на разных глубинах. Плацентарные перегородки частично сформированы из миоцитов, наблюдается обильная васкуляризация миометрия, который находится под участком плаценты. После рождения кавернозные мышечные ткани не могут сокращаться под воздействием окситоцина, что приводит к развитию массивного маточного кровотечения.
Классификация
Критериями систематизации основных вариантов приращения плаценты являются зона аномального прикрепления плацентарной ткани и глубина ее роста в матке. Этот подход предлагает более точный прогноз осложнений и выбор оптимальной медицинской тактики. Приращение завершается с вовлечением всей плаценты и частично с наличием областей нормальной и патологической плаценты. В зависимости от глубины проникновения в мембрану матки различают следующие виды нарушений:
• Неверное приращение (плацента adhaerens). Имеет более благоприятный прогноз для сохранения матки. Это гораздо чаще, чем правда. Это происходит с рубцовой дегенерацией губчатого слоя. Хориальные ворсинки плотно врастают в децидуальную мембрану и достигают базальной мембраны, но не проникают в миометрий. Плацента не отделяется сама, используя специальные методы для ручного отделения плацентарной ткани и матки, вы можете обойтись без операции на полости.
• Инкремент истинно. Развивается на фоне атрофии губчатого слоя, что проявляется проникновением ворсин хориона в мышечные волокна (увеличенная плацента), в миометрий (культивируемая плацента) и за пределы матки (плацента). Пророщенные). Ручное отделение плаценты невозможно. Зачастую единственным методом спасения жизни послеродового периода является хирургическое удаление матки. Частота увеличенной плаценты составляет примерно 78% от всех случаев истинного прироста, вросшего — 15%, проросшего — 7%.
Симптомы
Клинических признаков расстройства во время беременности нет. Патология проявляется во время родов отсутствием внешних признаков отделения от места ребенка в течение получаса после изгнания ребенка: дно матки не поднимается выше от пупка плацента не выступает над симфизом, оставшийся конец пуповины не удлиняется, втягивается после воздействия на женщину и укорачивается при надавливании на живот. При ложном и истинном полном приращении послеродового кровотечения не происходит, с частичным приращением и при попытке вручную отделить культивируемую плаценту начинается обильное маточное кровотечение. На прорастание плаценты в брюшине и других органах указывают различные степени боли в области таза, трудности с дефекацией, смешивание крови в моче или кале.
Запор.
Возможные осложнения
В случае повреждения бластогенеза, увеличение плаценты может сочетаться с пороками развития плода, хотя это не является непосредственной причиной. В предродовой фазе женщины с плацентарными нарушениями часто страдают от плацентарной недостаточности, гипоксии плода с задержкой развития и преждевременного старения плаценты. При рождении увеличение плацентарной ткани сдерживается маточным кровотечением, что может привести к значительной кровопотере, появлению геморрагического шока и смерти женщины без экстренной помощи. В редких случаях в послеродовых ложах развивается воздушная эмболия, респираторный дистресс-синдром и ДВС-синдром.
Диагностика
Для быстрого выявления патологии проводится скрининговый тест для всех беременных женщин из группы риска — многократных родов, женщин с патологией матки, низкой или нижней плацентой, пациентов, перенесших кесарево сечение, миомэктомию, повторные аборты. Наиболее информативными являются методы ультразвуковой диагностики роста плаценты: Признаками возможного неправильного прикрепления плацентарной ткани по данным УЗИ матки и плода считается уменьшение расстояния между внеклапанными сосудами и периметром до 10 мм и менее, наличие кист в толще плаценты, гиперэхогенные включения. Вероятность роста увеличивается с обнаружением гипо- и безэховых участков с лакунарным кровотоком в стенке мышц матки.
• Цветовое доплеровское картирование (CDC). Метод считается золотым стандартом в пренатальной диагностике увеличения. Во время исследования местоположение аномальных сосудистых областей точно определяется. Патогномоничным признаком заболевания является расширение суб-плацентарного венозного комплекса. CDC также обеспечивает точную оценку глубины проникновения ворсин хориона в миометрий.
В последние годы в диагностических целях акушеры-гинекологи все чаще назначают МРТ-пельвиометрию, что позволяет в сомнительных случаях достоверно визуализировать неровности стенки матки, патологическую неоднородность структуры миометрий и плацентарные ткани. Косвенным лабораторным признаком расстройства является повышение уровня альфа-фетопротеина.
При выявлении патологии во время родов важно быстро поставить дифференциальный диагноз между ложными и истинными приращениями, используя ручное отделение плаценты. При прочной фиксации ткань плаценты может быть полностью отделена и, таким образом, остановить обильное кровотечение. На реальное увеличение указывает невозможность разделения плаценты на одну матрицу, разрывы тканей, отсутствие отдельных долей в матке. Заболевание отличается от других расстройств, сопровождающихся массивным маточным кровотечением: гипотензия матки, ИБС, коагулопатия, беременность с плацентой, обычно прикрепленной к трубному углу двойной или двойной матки, и т. Д. По показаниям пациентка консультируется урологом, проктологом, хирургом, анестезиологом-реаниматологом.
Лечение
Идентификация патологии является показанием к операции. Во время пренатальной диагностики увеличения, естественные роды противопоказаны, операция выполняется, как ожидается, в 37-39 недель гестационного возраста в то же время, что и кесарево сечение, если обнаружено во время родов, это срочно по состоянию здоровья. Рекомендуемый объем операции определяется типом увеличения плаценты:
• Ручное разделение с упором. Акушерское пособие по извлечению плаценты, не отделенной от плодных оболочек, проводится под внутривенным наркозом с ложным увеличением. Во время операции акушер вручную отделяет и удаляет плотно прикрепленную плацентарную ткань. При проникновении ворсин хориона в миометрий или их росте в гладкомышечных волокнах традиционно выполняется сувагинальная ампутация или гистерэктомия. Несмотря на травму, до недавнего времени подобные операции были единственным способом остановить кровотечение.
• Органосохраняющие вмешательства. Пренатальная диагностика с последующим кесаревым сечением или метропластикой позволяет сохранить матку с реальным приростом. Такие операции до сих пор проводились в России редко, но был накоплен положительный опыт внедрения за рубежом.
Когда стенки матки прорастают, рекомендуются комбинированные урогинекологические и проктогинекологические вмешательства, направленные на полное удаление плацентарной ткани. Экономичные хирургические методы часто дополняются эндоваскулярными методами профилактики или остановки маточного кровотечения (эмболизация маточных артерий, временное закрытие баллона). В неотложной хирургии показано, что женщина восстанавливает объем циркулирующей крови после рождения с помощью инфузионной терапии (переливание цельной крови, ее компонентов, коллоидных и кристаллоидных растворов). Симптоматическое лечение включает назначение утеротоников (при сохранении матки), гемостатов, лекарств для поддержания давления и сердечной деятельности.
Список литературы
1. Врастание плаценты. Стратегия лечения. Реалии. Ближайшие перспективы/ Памфамиров Ю. К. , Самойленко А. В. / Современные инновации. – 2017.
2. Диагностика, профилактика и органосохраняющие методы родоразрешения беременных с врастанием плаценты/ Хасанов А. А. // Казанский медицинский журнал. – 2016.
3. Лучевая диагностика и органосохраняющие операции при приращении плаценты/ Гаязов Д. Р. , Терегулова Л. Е. , Терегулов А. Ю. , Юсупова А. Ф. // Практическая медицина. – 2017.
4. Органосохраняющее хирургическое лечение родильниц с патологией прикрепления плаценты: Автореферат диссертации/ Агрба И. Б. – 2014.
Источник
Утратил силу — Архив
Также:
H-O-005

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Задержка плаценты без кровотечения (O73.0)
Общая информация
Краткое описание
Задержка плаценты и плодных оболочек в полости матки без кровотечения — осложнение III периода родов, которое не сопровождается кровотечением, но требует проведения неотложного лечения. Частота данных осложнений составляет около 10%.
Код протокола: H-O-005 «Задержка плаценты и плодных оболочек без кровотечения»
Для стационаров акушерско-гинекологического профиля
Код (коды) по МКБ-10:
O73 Задержка плаценты и плодных оболочек без кровотечения
O73.0 Задержка плаценты без кровотечения
O73.1 Задержка частей плаценты или плодных оболочек без кровотечения
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
1. Дефект плацентарной ткани или ее дополнительной дольки.
2. Задержка в полости матки плодных оболочек.
3. Плотное прикрепление последа — отсутствие признаков отделения последа и кровотечения в течение 30 минут после рождения плода.
4. Истинное приращение последа — прорастание тканей последа в мышечный слой матки, может быть диагностирован только при проведении попытки ручного отделения и выделения последа.
Факторы и группы риска
1. Дефект последа в родах.
2. Истинное приращение последа.
3. Плотное прикрепление последа.
4. Предшествующее кесарево сечение или другие хирургические вмешательства на матке.
5. Многорожавшие.
6. Аномалии развития плаценты.
7. Чрезмерные тракции за пуповину в III периоде родов, особенно при ее прикреплении в дне матки.
8. Гипертермия в родах.
9. Длительный безводный промежуток (более 24 часов).
Диагностика
Диагностические критерии
Физикальное обследование:
1. При осмотре родившегося последа отмечается дефект плацентарной ткани или оболочек.
2. Отсутствие признаков отделения последа в течение 30 минут после рождения плода.
3. Отсутствие признаков наружного или внутреннего кровотечения.
Лабораторные исследования: не специфичны.
Инструментальные исследования: не специфичны.
Показания для госпитализации, специалистов: по показаниям.
Дифференциальный диагноз: нет.
Перечень основных диагностических мероприятий:
1. Группа крови и Rh-фактор родильницы.
2. Общий анализ крови (гемоглобин, гематокрит, концентрация тромбоцитов).
3. Серологическое обследование на сифилис.
4. При необходимости проведения хирургического лечения (ручное отделение и выделение последа или его частей, выскабливание стенок полости матки, лапаротомия) и увеличении риска кровотечения дополнительно проводятся следующие исследования: переопределение группы крови и Rh-фактора, концентрации гемоглобина, гематокрита, тромбоцитов, коагулограмма (протромбиновое, тромбиновое время, протромбиновый индекс, концентрация фибриногена, продукты деградации фибриногена), время свертывания крови, ультразвуковое исследование органов брюшной полости, частота сердечных сокращений, уровень артериального давления; оценка диуреза через постоянный катетер Фолея.
Перечень дополнительных диагностических мероприятий:
1. Исследование на ВИЧ.
Лечение
Тактика лечения
Задержка последа или его частей является частой причиной развития послеродового кровотечения. Данный диагноз выставляется, если отсутствует самостоятельная экспульсия последа из полости матки через 30 минут с момента рождения плода.
Цели лечения
Активная тактика ведения III периода родов (включает раннее пережатие и пересечение пуповины, контрольные тракции за пуповину, профилактическое введение окситоцина), тщательный осмотр отделившегося последа.
При обнаружении дефекта плацентарной ткани и/или оболочек, отсутствии признаков отделения последа в течение 30 минут после рождения плода своевременно решить дальнейшую тактику ведения родов.
Профилактика возможного послеродового кровотечения.
Немедикаментозное лечение: нет.
При задержке последа или его частей в полости матки на фоне отсутствия кровотечения лечение направлено на стимуляцию сократительной способности матки при опорожненном мочевом пузыре. При дефекте плацентарной ткани допускается проведение хирургического кюретажа полости матки на фоне адекватного обезболивания и инфузии физиологического раствора.
В случае отсутствия утеротонической профилактики послеродового кровотечения у рожениц с явлениями задержки последа, необходимо в/в ввести 5 ЕД окситоцина. В данном случае введение эргометрина противопоказано, так как препарат вызывает спазмы нижнего сегмента матки, а следовательно затруднения самостоятельной экспульсии последа из полости матки. Контрольные тракции пуповины производятся если признаки отделения последа отсутствуют в течение 30 минут на фоне введения окситоцина.
При неэффективности контрольных тракций за пуповину необходимо провести ручное отделение и выделение задержавшегося последа или его частей при адекватном обезболивании и контакте с веной. Перед проведением данного хирургического вмешательства необходимо определение концентрации гемоглобина, группы крови и Rh-принадлежности. После выделения последа проводится тщательный осмотр его плодовой и материнской поверхности.
При невозможности отделения последа во время ручного обследования полости матки, должно быть заподозрено истинное приращение последа. В данном случае показано оперативное лечение в объеме лапаротомии, гистерэктомии.
1. Активное ведение III периода родов:
— 10 Ед окситоцина вм в течение первой минуты после рождении ребенка;
— раннее пережатие и пересечение пуповины через одну минуту после рождения;
— контролируемые тракции пуповины.
2. При выявлении дефекта плацентарной ткани или плодовых оболочек показано ручное отделение и выделение задержавшихся частей последа при следующих условиях:
— адекватное анестезиологическое пособие;
— внутривенная инфузия физиологического раствора;
— лабораторное исследование концентрации гемоглобина, гематокрита, тромбоцитов, свертываемости крови, группы крови и Rh-фактора.
3. При отсутствии самостоятельного выделения последа в течение 30 минут после рождения плода и безэффективности контрольных тракций за пуповину, показано ручное отделение и выделение задержавшихся частей последа с целью дифференциальной диагностики плотного прикрепления последа и истинного приращения.
4. При обнаружении признаков истинного приращения последа показано хирургическое лечение в объеме лапаротомии, гистерэктомия.
Профилактические мероприятия:
1. Рутинная профилактика ПРК окситоцином 10 ЕД в/м сразу после родов.
2. Опорожнение мочевого пузыря.
3. Активное ведение последового периода (раннее пережатие и пересечение пуповины, контролируемые тракции пуповины, тщательный осмотр отделившегося последа и родовых путей).
Перечень основных медикаментов:
1. *Однокомпонентные и комбинированные растворы для инфузий и инъекций
2. *Окситоцин раствор для инъекций 5 ЕД/мл в ампуле
Перечень дополнительных медикаментов: нет.
Индикаторы эффективности лечения:
— отсутствие кровотечения;
— восстановление тонуса матки;
— лабораторные данные в норме.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Госпитализация
Показания для госпитализации: данное осложнение диагностируется и лечится сразу после родов.
Необходимое обследование перед госпитализацией:
— концентрация гемоглобина в периферической крови;
— группа крови, Rh-фактор;
— серологическое обследование на сифилис.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1. Scottish Obstetric Guidelines and Audit Project: The Managment of Postpartum
Haemorrhage.- 2000.-p.29
2. Department of Health, NSW: Framework for Prevention, Early Recognition and Managment of Postpartum Haemorrhage.- Policy Directive.- 2005.- www.health.nsw.gov.au
3. SOGC Clinical Practice Guidelines: Prevention and Managment of Postpartum Haemorhage.- #88, 2000, p.11
4. Institute for Clinical Systems Improvement. Health Care Guideline. Rutine Prenatal Care, 2005, p.80
5. National Collaborating Center for Women’s and Children’s Health. Antenatal Care: Rutine Care for the Healthy Pregnant Women. Clinical Guideline, 2003, p.286
- 1. Scottish Obstetric Guidelines and Audit Project: The Managment of Postpartum
Информация
Раева Р.М. к.м.н., с.н.с. Республиканского Научно-исследовательского Центра охраны здоровья матери и ребенка (РНИЦОЗМиР).
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
