При синдроме скопления жидкости в плевральной полости органы средостения
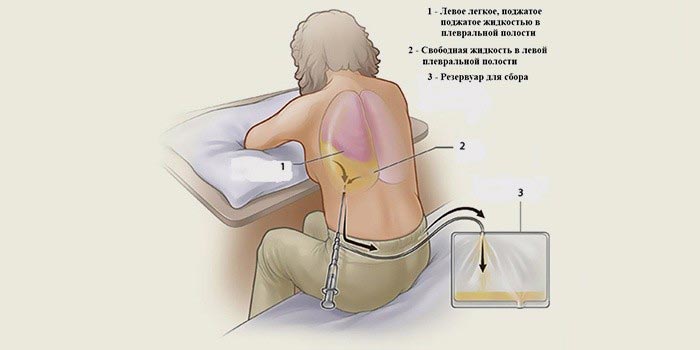
Этот синдром подразумевает совокупность симптомов, характерных для накопления в плевральной полости не воспалительной или воспалительной жидкости. Синдром скопления невоспалительной жидкости (транссудата) в плевральной полости (гидроторакс) наблюдается при сердечной недостаточности, заболеваниях почек, печени. Чаще бывает двусторонним. Его разновидностью является гемоторакс — скопление в плевральной полости крови, как результат травматического повреждения грудной клетки. Синдром скопления воспалительной жидкости в плевральной полости (экссудативный плеврит, пиоторакс, эмпиема плевры) чаще имеет инфекционную этиологию и может встречаться при туберкулезе, гангрене легкого, как осложнение пневмонии, при септицемии, прорыве гноя из близлежащих очагов легочной ткани (абсцесс). Асептический вариант плеврита может быть связан с иммунными механизмами (неспецифическое воспаление как проявление ревматизма, СКВ и др. заболеваний), при опухолях плевры и ее метастатическом поражении. Скопление жидкости чаще определяется в нижнем отделе грудной клетки, может быть односторонним и двусторонним. Вследствие здавления легкого скопившейся в плевральной полости жидкостью уменьшается дыхательная поверхность и развивается дыхательная недостаточность. При одностороннем скоплении значительного количества жидкости в плевральной полости возможно смещение органов средостения в противоположную сторону, что приводит к нарушению сердечной деятельности.
Для синдрома скопления жидкости в плевральной полости характерна одышка, обусловленная дыхательной недостаточностью, чувство тяжести на пораженной стороне, может быть сухой кашель вследствие раздражения плевры. При осмотре отмечается цианоз, асимметрия грудной клетки и отставание ее в акте дыхания. Скопление большого количества жидкости в плевральной полости сопровождается сглаживанием межреберных промежутков, а иногда выбуханием их (положительный симптом Литтена). Над областью скопления жидкости голосовое дрожание резко ослаблено или не проводится. При скоплении экссудата в плевральной полости перкуторно над зоной экссудата определяется тупой звук с косой верхней границей с вершиной по задней подмышечной линии (линия Дамуазо). При наличии транссудата более характерен горизонтальный уровень притупления. Подвижность нижнего легочного края на стороне поражения резко ограничена. При экссудативном плеврите над поджатым легким, выше линии Дамуазо, определяется перкуторно-темпанический звук (треугольник Гарленда), над которым выслушивается патологическое бронхиальное дыхание. На противоположной стороне при значительном скоплении экссудата иногда выявляется небольшой участок притупленного звука (треугольник Раухфуса-Грокко), который образован за счет смещения средостения в здоровую сторону. Дыхательные шумы над ним не выслушиваются. Над зоной тупости аускультативно определяются резкое ослабление везикулярного дыхания (или чаще его отсутствие), а также ослабление бронхофонии. Рентгенологическое исследование выявляет гомогенное затемнение с косо расположенной верхней границей и смещением средостения в здоровую сторону при экссудативном плеврите. При скоплении жидкости в плевральной полости с диагностической или лечебной целью часто выполняется плевральная пункция с последующим исследованием выпота для определения его характера (воспалительный – экссудат или невоспалительный – транссудат) и выявления возможного возбудителя.
Исследование плевральной жидкостивключает определение цвета, прозрачности, запаха и характера (серозный, гнойный, фибринозный, геморрагический) выпота, а также его происхождения – транссудат или экссудат.
Для этого проводят физико-химическом исследование плевральной жидкости, определяют следующие показатели (табл.1):
Таблица 1
Отличия транссудата и экссудата
| Показатель | Транссудат | Экссудат |
| Удельный вес | 1005–1015 | Выше 1015 |
| Белок, г/л | 5–25 | Выше 30 |
| Альбумины/глобулины | 2,5–4,0 | 0,5–2,0 |
| Проба Ривальта | отрицательная | положительная |
| Лейкоциты | До 15000 | Выше 15000 |
| ЛДГ | < 200ЕД/л или < 1,6 г/л | >200ЕД/л или > 1,6 г/л |
| Уровень глюкозы | > 3,33ммоль/л | < 3,33 ммоль/л |
Проба Ривальта — это качественная проба на экссудат. В цилиндр наливают воду, подкисленную несколькими каплями уксусной кислоты, добавляют 1-2 капли пунктата; капля экссудата, падая, оставляет след по типу папиросного дыма. Проводят микроскопические исследования. На инфекционную природу выпота могут указывать следующие гематологические симптомы: лейкоцитоз различной степени выраженности со сдвигом формулы влево, иногда эозинофилия, увеличение СОЭ. Для туберкулезного плеврита характерен лимфоцитоз, а для ревматического — нейтрофилез. Степень выраженности изменений показателей функции внешнего дыхания зависит от количества и характера выпота
СИНДРОМ ВОЗДУХА В ПЛЕВРАЛЬНОЙ ПОЛОСТИ
Синдром воздуха в плевральной полости – это состояние, при котором происходит накопление воздуха между париетальным и висцеральным листками плевры. Наличие газа в плевральной полости может быть следствием: 1. прямого сообщения между альвеолами и плевральной полостью; 2. прямого сообщения между атмосферой и плевральной полостью; 3. присутствием в плевральной полости газообразующих микроорганизмов. При наличии сообщения между просветом бронха и полостью плевры на вдохе воздух входит в плевральную полость, а на выдохе выходит из нее через дефект в висцеральной плевре (открытый пневмоторакс). Затем дефект в висцеральной плевре закрывается фибрином и формируется закрытый пневмоторакс. Иногда воздух в плевральную полость поступает только во время вдоха, во время выдоха патологическое сообщение закрывается и препятствует эвакуации воздуха. В результате такого «клапанного» механизма давление в плевральной полости прогрессивно нарастает и может значительно превысить атмосферное – формируется напряженный пневмоторакс. Высокое внутриплевральное давление приводит к полному коллапсу легкого и значительному смещению средостения в противоположную сторону, уплощению диафрагмы. Следствием этого является снижение венозного возврата, уменьшение сердечного выброса, гипоксемия, развивается острая циркуляторная недостаточность.
Классификация.Все пневмотораксы можно разделить на спонтанные, т.е. не связанные с какой-либо явной причиной; травматические – вследствие проникающего ранения грудной клетки, тупой травмы грудной клетки; ятрогенные — наступившие вследствие трансторакальной игольчатой аспирации, постановки подключичного катетера, торакоцентеза или биопсии плевры, баротравмы во время ИВЛ.
Чаще всего врачу приходится сталкиваться со спонтанным пневмотораксом. К развитию первичного спонтанного пневмоторакса чаще всего приводит ограниченная буллезная эмфизема, этиология которой не известна. Иногда буллезная эмфизема развивается при врожденной недостаточности α1-антитрепсина, что ведет к ферментативному разрушению легочной ткани протеолитическими ферментами, преимущественно у лиц молодого возраста. В некоторых случаях первичный спонтанный пневмоторакс связан с конституциональной слабостью плевры, которая разрывается при сильном кашле, смехе, глубоком дыхании, интенсивном физическом усилии. Иногда при глубоком погружении в воду, нырянии, во время полета в самолете на большой высоте, вероятно, в силу перепадов давления, которое неравномерно передается на различные отделы легких.
Источник
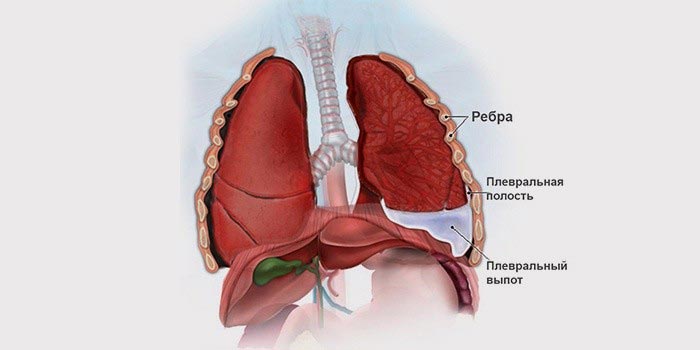
Жидкость в плевральной полости — состояние, которое на языке врачей обозначается специальным термином — гидроторакс. В большинстве случаев это результат экссудативного плеврита — воспаления в листках плевры. Гидроторакс может возникать при разных заболеваниях, в данной статье мы рассмотрим лишь то, что касается онкологии.
Плевра — что это такое?
Плевра представляет собой тонкую пленку из соединительной ткани. Она обволакивает легкие и покрывает изнутри стенки грудной клетки. Соответственно, в плевре выделяют два листка: висцеральный и париетальный. Между ними находится узкая щель — плевральная полость. В норме в ней есть немного жидкости — примерно 10 мл. Эта жидкость работает как смазка: она уменьшает силу трения между легкими и стенками грудной клетки во время вдохов и выдохов.
При гидротораксе количество жидкости в плевральной полости увеличивается. Она сдавливает легкие, мешает им расправиться во время вдоха.
При каких типах рака возникает гидроторакс?
К скоплению жидкости в плевральной полости могут приводить разные виды злокачественных опухолей:
- рак легкого;
- рак молочной железы;
- ходжкинские и неходжкинские лимфомы;
- рак яичника;
- лейкемия;
- меланома;
- мезотелиома (злокачественная опухоль плевры);
- рак матки и ее шейки;
- рак желудка;
- саркомы.
Почему при онкологических заболеваниях в плевральной полости скапливается жидкость?
Плевральная жидкость постоянно обновляется. Она образуется из жидкой части крови, которая просачивается сквозь стенки капилляров, а затем всасывается в лимфатическую систему. Эти два процесса происходят постоянно и находятся в динамическом равновесии.
При поражении листков плевры раковыми клетками проницаемость капилляров повышается, а отток лимфы затрудняется (особенно если поражены лимфатические узлы, которые находятся внутри грудной клетки). Таким образом, увеличивается продукция плевральной жидкости, а скорость ее оттока падает. Развивается гидроторакс. Ситуация усугубляется при сердечной недостаточности, нарушении функции печени, почек.
Какими симптомами проявляется экссудативный плеврит и гидроторакс?
Симптомы нарастают постепенно, по мере того, как в плевральной полости скапливается все больше жидкости. Возникает одышка, поначалу только во время интенсивных физических нагрузок, но со временем начинает беспокоить и при выполнении повседневных дел, ходьбе, в покое. Больной начинает быстрее уставать, часто просыпается по ночам. Зачастую одышка усиливается в положении лежа, а когда человек стоит, сидит — ему становится лучше.
Левая и правая части плевральной полости отделены друг от друга, чаще всего жидкость скапливается лишь с одной стороны. Таким больным часто становится легче, когда они лежат на больной стороне, так как при этом здоровое легкое лучше расправляется. Во время осмотра можно заметить, как пораженная половина грудной клетки «отстает» во время дыхания. Реже экссудативный плеврит носит двусторонний характер.
Постепенно начинает беспокоить чувство тяжести, боли в груди. Возникает упорный кашель. Обычно он сухой, иногда отходит немного мокроты. Больной становится бледным, постоянно чувствует слабость. Постоянно кажется, что «не хватает воздуха», что легкие расправляются во время вдохов не полностью. Многие больные испытывают страх, боятся задохнуться.
Диагностика плеврита и гидроторакса
Врач может выявить признаки скопления жидкости в плевральной полости уже на этапе осмотра. Во время приема доктор просит пациента раздеться выше пояса, осматривает грудную клетку, ощупывает, выстукивает ее, выслушивает с помощью фонендоскопа.
Диагноз помогают подтвердить следующие исследования:
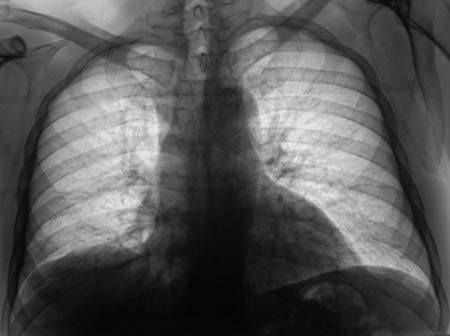
- Рентгенография. На снимках хорошо видна жидкость в плевральной полости и ее верхний уровень. Если гидроторакс связан с онкологическим заболеванием, рентгенография помогает обнаружить пораженные раком лимфатические узлы.
- Компьютерная томография позволяет получить более подробную информацию, обнаружить небольшое количество жидкости, выявить опухоль, метастазы в лимфатических узлах.
- Плевроцентез. Это одновременно и лечебная, и диагностическая процедура. Ее проводят, если в плевральной полости скопилось очень много жидкости, из-за этого нарушена функция легких, состояние угрожает жизни пациента. В стенке грудной клетки делают прокол, и из плевральной полости удаляют как можно больший объем жидкости. Некоторое ее количество отправляют на анализ в лабораторию.
- Диагностическая плевральная пункция. Ее проводят в случаях, когда в плевральной полости мало жидкости, и это не угрожает жизни пациента.
- Видеоторакоскопия. Этот метод диагностики применяют в случаях, когда после обследования у врача все еще остаются сомнения по поводу диагноза. В грудную клетку вводят торакоскоп — специальный эндоскопический инструмент с миниатюрной видеокамерой — и осматривают ее изнутри. Обнаружив подозрительные образования, врач может провести биопсию.
Методы лечения плеврита при онкологических заболеваниях
Если в плевральной полости находится много жидкости, и ее нужно срочно удалить, проводят плевроцентез (торакоцентез). Под местной анестезией в межреберном промежутке вводят специальную иглу и выводят через нее экссудат. После этого в плевральной полости может быть оставлен катетер для постоянного оттока жидкости. Наружный конец катетера соединяют со специальным мешком.

Плевроцентез проводят под контролем ультразвука. Процедура помогает временно улучшить состояние больного, но не решает основную проблему, не устраняет причину скопления жидкости в плевральной полости. Для этого требуются другие виды лечения.
Химиотерапия
Многим пациентам помогает системная химиотерапия. Примерно в 60% случаев плеврит, связанный с онкологическими заболеваниями, исчезает на фоне введения химиопрепаратов.
Плевродез
Если химиопрепараты неэффективны, и гидроторакс продолжает прогрессировать, несмотря на лечение, прибегают к плевродезу. В плевральную полость вводят препараты, которые вызывают склеивание листков плевры, в результате между ними исчезает пространство, в котором могла бы скапливаться жидкость.
Раньше с целью плевродеза в плевральную полость вводили тальк, доксициклин. В настоящее время эти препараты не применяют, потому что пациенты плохо их переносят и испытывают после процедуры боли. Современные врачи применяют химиопрепараты и иммунопрепараты. Это помогает убить двух зайцев: лекарство уничтожает раковые клетки и склеивает листки плевры, предотвращая скопление жидкости.
Из химиопрепаратов применяют: 5-фторурацил, этопозид, цисплатин, доксорубицин, блеомицин.
Плевродез с помощью иммунопрепаратов наиболее эффективен. С гидротораксом удается справиться в 90–94% случаев. Иммунопрепараты могут уничтожать опухолевые клетки, против которых бессильны химиопрепараты. Применяют рекомбинантный интерлейкин-2, LAK-клетки и их сочетание.
Для контроля эффективности лечения врач оценивает состояние пациента, изменение объема жидкости в плевральной полости, результаты ее цитологического анализа. Цитологическое исследование обычно проводят трижды: до начала лечения, примерно в его середине и по завершении.
Запись
на консультацию
круглосуточно
Источник
Синдром
скопления жидкости в плевральной полости
развивается вследствие поражения
плевральных листков или в связи с общими
нарушениями водно-электролитного обмена
в организме.
В
плевральной полости может накапливаться
до 5 – 6 л жидкости. Объем менее 100 мл
клинически не выявляется, но может быть
обнаружен в ряде случаев при проведении
ультразвукового исследования. Объем
более 100 мл обнаруживается на рентгенограмме
легких, лучше в боковой проекции. Объем
жидкости более 500 мл определяется при
физикальном исследовании больного.
Вначале
жидкость накапливается над диафрагмой,
а потом заполняет реберно-диафрагмальный
синус, причем над диафрагмой может
удержи-ваться до 1500 мл жидкости.
Большое
скопление жидкости в плевральной полости
нарушает функции дыхания и кровообращения.
Дыхательная недостаточность развивается
вследствие ограничения подвижности
легких и образования компрессионного
ателектаза в области наибольшего
скопления жидкости. Нарушения сердечной
деятельности обусловлены сдавлением
средостения, его смещением в здоровую
сторону, а также расстройствами легочного
кровообращения.
Жидкость
в плевральной полости может быть
экссудатом, транссудатом, кровью и
лимфой. Экссудат
– это воспалительная жидкость. Она
образуется при воспалительных процессах
в плевре (плевритах). В подавляющем
большинстве случаев плевриты не являются
самостоятельными заболеваниями. Они
могут быть осложнением болезней легких,
средостения, диафрагмы, поддиафрагмального
пространства, системных и онкологических
заболеваний.
Экссудаты
бывают серозными и серозно-гнойными
(при пневмониях и туберкулезе легких),
гнилостными (при гангрене легких),
геморрагическими (при злокачественных
новообразованиях, инфаркте легкого),
хилезными (при затруднении лимфооттока
через грудной лимфатический проток
вследствие его сдавления опухолью или
увеличенными лимфоузлами).
Экссудат всегда
опалесцирует, при стоянии в нем образуется
сгусток. Его относительная плотность
выше 1015, содержание белка превышает 30
г/л, часто достигая 50 г/л, проба Ривальта
положительная, т.е. определяется
содержащийся в экссудате особый белок
– серозомуцин. Экссудат богат клеточными
элементами, прежде всего лейкоцитами.
Транссудат
– это выпот невоспалительного
происхождения, который накапливается
в плевральной полости в связи с общими
нарушениями водно-электролитного обмена
в организме, например, при недостаточности
кровообращения. В основе транссудата
лежат патологические процессы, приводящие
к превышению гидростатического давления
в капиллярах над коллоидно-осмотическим
давлением плазмы. В результате относительно
бедная белком жидкость пропотевает
через неизмененную капиллярную стенку
и скапливается в плевральной полости.
Цвет
транссудата — от светло-желтого до
светло-зеленоватого. Иногда он бывает
геморрагическим. Транссудат прозрачный,
не свертывается при стоянии, имеет
щелочную реакцию. Содержание белка в
нем менее 30 г/л относительная плотность
ниже 1015, проба Ривальта отрицательная,
осадок беден клетками, среди которых
преобладает слущенный мезотелий.
Скопление транссудата в плевральных
полостях называется гидротораксом.
Гидроторакс
может быть вызван сердечной недостаточностью
различного происхождения (декомпенсированные
пороки сердца, перикардит, поражение
сердечной мышцы), заболеваниями с
выраженной гипопротеин-емией (нефротический
синдром, цирроз печени, алиментарная
дистрофия), опухолями средостения,
сдавливающими верхнюю полую вену.
Скопление
крови в плевральной полости называется
гемотораксом, а лимфы – хилотораксом.
Гемоторакс может возникнуть при
повреждении легких (проникающие ранения,
закрытая травма грудной клетки,
трансплевральные операции), туберкулезе,
новообразованиях легких, плевры,
средостения. Уже в первые часы у больного
с гемотораксом развивается гемоплеврит
(асептическое воспаление плевры).
Клиническая картина зависит от степени
выраженности кровотечения, сдавления
и повреждения легкого и смещения
средостения.
Хилоторакс
вызывается механическим повреждением
грудного протока, лимфосаркомой,
туберкулезом, метастазами раковой
опухоли с массивной блокадой лимфатической
системы и вен средостения. К основным
признакам хилезного выпота относятся
молочный цвет, образование при стоянии
сливкообразного слоя, высокое содержание
жира. Добавление эфира и едкой щелочи
к хилезному выпоту вызывает просветление
жидкости, при микроскопии осадка
обнаруживаются капли нейтрального
жира, хорошо окрашиваемые суданом или
осмиевой кислотой.
Основные
жалобы
больных
с наличием свободной жидкости в
плевральной полости – это одышка,
тяжесть и ощущение «переливания жидкости»
в грудной клетке на стороне поражения.
У части больных могут быть боли в грудной
клетке и кашель.
Выраженность
одышки зависит от объема жидкости в
плевральной полости, быстроты ее
накопления, степени уменьшения площади
дыхательной поверхности легких и
смещения органов средостения под
влиянием жидкости.
Если
пораженные патологическим процессом
висцеральный и париетальный листки
плевры соприкасаются, то больные
испытывают боли разной интенсивности
(от умеренных до острых) в грудной клетке,
которые усиливаются при дыхании и кашле.
При диафрагмальной локализации поражения
плевры боли распространяются на верхнюю
половину живота или по ходу диафрагмального
нерва в область шеи.
Ограничение
экскурсии грудной клетки на стороне
поражения уменьшает интенсивность
плевральной боли. Больные сами нередко
находят нужное положение (лежат на той
половине грудной клетки, где имеется
плевральное поражение), прижимают и
фиксируют болезненный участок грудной
клетки руками, тугой повязкой и т.д. По
мере накопления жидкости, раздвигающей
плевральные листки, боли уменьшаются,
но нарастает одышка.
При
осмотре больного
обращает на себя внимание его вынужденное
положение с приподнятой верхней частью
туловища. Нередко больной лежит на
стороне скопления жидкости
При
массивном скоплении жидкости в плевральной
полости в результате развившейся
дыхательной недостаточности появляется
цианоз кожных покровов и видимых
слизистых оболочек. В случае медиастинального
расположения жидкости и ее осумкования
может наблюдаться дисфагия (нарушение
акта глотания и прохождения пищи по
пищеводу), отек лица, шеи, осиплость
голоса. Возможно набухание шейных вен.
Дыхательные
экскурсии на стороне поражения бывают
ограниченными. У худощавых больных со
слабо развитой мускулатурой заметны
сглаженность и даже выбухание межреберных
промежутков. Межреберные промежутки
расширены. При значительных выпотах
пораженная половина грудной клетки
увеличивается в объеме. Кожа в нижней
части грудной клетки становится отечной,
а кожная складка, приподнимаемая двумя
пальцами, представляется более массивной,
чем с противоположной стороны (симптом
Винтриха).
В
зависимости от состава жидкости (экссудат
или транссудат) физикальные и некоторые
клинические признаки имеют свои
особенности. Так, при значительном
скоплении экссудата в плевральной
полости с помощью пальпации (феномен
голосового дрожания), перкуссии,
аускультации и рентгенологического
исследования можно выявить три зоны.
Первая
зона – площадь расположения основной
массы экссудата, ограниченная снизу
диафрагмой, а сверху – дугообразной
возвышающейся к подмышечной области
линией Дамуазо – Соколова. Выпот при
экссудативном плеврите более свободно
накапливается в боковых отделах
плевральной полости, в области
реберно-диафрагмального синуса.
Вторая
зона ограничена с наружной стороны
линией Дамуазо – Соколова, сверху
горизонтальной линией, соединяющей
наивысшую точку линии Дамуазо – Соколова
(наивысшую точку расположения жидкости)
с позвоночником, а с внутренней стороны
— позвоночником. Образованная указанными
линиями зона имеет треугольную форму
и называется треугольником Гарлянда.
В этой зоне находится участок поджатого
легкого.
Третья
зона располагается над треугольником
Гарлянда и линией Дамуазо – Соколова
и включает в себя неприкрытую и неподжатую
жидкостью часть легкого.
По
мере накопления жидкости происходит
спадение легкого и смещение средостения
в здоровую сторону. При массивном выпоте
на здоровой стороне вдоль позвоночника
появляется притупление перкуторного
звука треугольной формы (треугольник
Грокко – Раухфуса), вызванное смещением
средостения и части плеврального синуса,
переполненного жидкостью. Треугольник
ограничивается позвоночником, продолжением
линии Дамуазо – Соколова на здоровую
сторону и нижней границей легкого.
В
первой зоне
голосовое дрожание значительно ослаблено
вплоть до полного исчезновения, что
связано с поглощением звуковых колебаний
толстым слоем жидкости в плевральной
полости. При перкуссии над этой зоной
отмечается абсолютно тупой звук. Нижняя
граница легких смещена вверх. Подвижность
нижнего легочного края снижается.
При
аускультации над диафрагмой, где слой
жидкости особенно массивен, дыхание
либо не выслушивается, либо отмечается
ослабленное, как бы доносящееся издалека,
бронхиальное дыхание. Бронхофония над
первой зоной ослаблена или не проводится.
Во
второй зоне
(треугольник Гарлянда) при перкуссии
выслушивается притупленный тимпанит,
который обусловлен содержащимся в
бронхах воздухом. Голосовое дрожание,
так же как и бронхофония, в этой зоне
усилено из-за уплотнения поджатого
жидкостью легкого. При аускультации
здесь же обнаруживается дыхание с
бронхиальным оттенком, а нередко и
патологическое бронхиальное дыхание.
В
третьей зоне
(над легкими, не прикрытыми слоем
жидкости) определяется неизмененное
голосовое дрожание и перкуторно – ясный
легочный звук. Если же в этой части
легкого развивается викарная эмфизема,
то отмечается коробочный оттенок
перкуторного звука.
В
этой зоне может выслушиваться усиленное
везикулярное дыхание, а при развитии
гиповентиляции и поражении плевры –
влажные мелко- и среднепузырчатые хрипы,
а также шум трения плевры. Шум трения
плевры выслушивается на выдохе и на
вдохе, носит прерывистый характер и
напоминает скрип снега под ногами.
Если
жидкостью в плевральной полости является
транссудат, то при перкуссии легких
обычно выявляется его почти горизонтальное
расположение и отсутствие зоны
треугольника Гарлянда. В связи с этим,
при гидротораксе над легкими на стороне
поражения определяются только две зоны
– зона транссудата и зона легкого выше
уровня жидкости.
Гидроторакс
чаще бывает двусторонним, с большим
скоплением жидкости на стороне привычного
лежания. При перкуссии грудной клетки
выявляется изменение звука в зависимости
от положения тела больного и свободного
перемещения жидкости в плевральной
полости.
В
случае левостороннего расположения
жидкости появляется тупой звук в области
пространства Траубе, которое ограничено
справа левой долей печени, сверху
верхушкой сердца и нижним краем левого
легкого, слева селезенкой, снизу краем
реберной дуги. В норме у здоровых людей
в этой области слышен тимпанический
звук, обусловленный газовым пузырем
желудка.
На
здоровой половине грудной клетки
перкуторный звук может иметь коробочный
оттенок из-за викарной эмфиземы, а при
аускультации там выслушивается усиленное
везикулярное дыхание.
Границы
тупости сердца и средостения смещены
в здоровую сторону. На стороне поражения
сердечная тупость сливается с притуплением,
обусловленным плевральным выпотом. При
рассасывании жидкости сердце возвращается
к своему нормальному положению.
Аускультативно определяется тахикардия,
приглушенность тонов сердца.
При
рентгенологическом исследовании
обнаруживается интенсивное однородное
затемнение, которое прилежит к наружному
краю грудной клетки и диафрагме и имеет
четкую верхнюю границу, соответствующую
линии Дамуазо – Соколова.
Наряду
с основными симптомами гидроторакса у
больных имеются признаки основного
патологического процесса, приведшего
к нему – недостаточности кровообращения
(одышка, цианоз отеки на ногах, увеличение
печени, асцит), заболевания почек, опухоли
средостения, сдавливающие верхнюю полую
вену В сомнительных случаях вопрос
решает исследование плевральной
жидкости.
Если
скопление жидкости в плевральной полости
не осумковано, то при перемене положения
тела больного затемнение меняет свою
форму в связи с перемещением жидкости.
Граница тени осумкованного выпота
делается более резкой, выпуклой кверху,
иногда неровной. Жидкость может
осумковаться в разных отделах плевральной
полости, в том числе в междолевой щели.
Тень при этом обычно однородна, имеет
ровные и выпуклые контуры.
Наличие
жидкости в плевральной полости служит
показанием к диагностической
плевральной пункции,
которая позволяет подтвердить наличие
жидкости и определить ее характер. Сразу
после плевральной пункции необходимо
произвести повторное рентгенологическое
исследование легких, которое может
оказаться решающим в определении
диагноза. Прокол плевры производится
в 8 – 9 межреберных промежутках на
середине расстояния между лопаточной
и задней подмышечной линиями. Кожа в
зоне прокола обрабатывается спиртом и
йодом. Игла проводится к плевре по
верхнему краю нижележащего ребра во
избежание повреждения нервно-сосудистого
пучка, который расположен в бороздке,
проходящей по нижнему краю ребра. Прокол
париетальной плевры ощущается как
провал в пустоту.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
