При краш синдроме острый почечный недостаточность

Что такое краш-синдром?
Перед тем, как начать рассуждать, можно дать определение данному состоянию.
Оно возникает вследствие длительного сдавления мягких тканей (в основном мышц), в основе которого лежат ишемический некроз и интоксикация продуктами некроза с развитием печеночно-почечной недостаточности.
Синдром начинает развиваться после освобождения конечности от сдавления, например после землетрясения, когда человека придавило обломками здания. В развитии самого синдрома играют определенные факторы — боль, увеличение количества токсических веществ в крови, вследствие некроза сдавленной конечности, а также кровопотеря.
Клиническая картина
Условно патология разделяется на три периода, которые последовательно сменяют друг друга в течение 14 дней.
Первый период характеризуется резким отеком и сосудистой недостаточностью, которая длится 1-3 дня. Освобожденная конечность выглядит резко опухшей, красной, больные предъявляют жалобы на боль, снижение двигательной способности, общее состояние (артериальное давление, пульс, частота дыхания) в первые часы и дни в пределах нормы, однако состояние резко начинает ухудшаться с геометрической прогрессией и проявляются клинические симптомы шока, то есть резко падает давление, учащается сердцебиение, резко снижается количество мочи (олигоурия), иногда даже процесс мочеобразования прекращается (анурия), моча приобретает темно-бурый цвет, так как в ней содержание белка повышено. 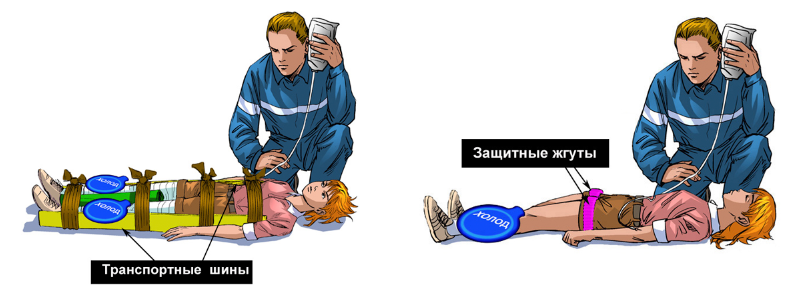
И синдром переходит во второй период — острая почечная недостаточность. Но почему же? По какой причине почки перестают работать? Для того, чтобы ответить на данный вопрос, следует немного коснуться строения почки. Данный орган состоит из нефронов. Это структурно-функциональная единица почки, то есть клетка. Данная структура играет огромную роль в процессе мочеобразования, и она состоит из капсулы и множества канальцев. Чтобы легче было понять, представьте себе маленькую трубку, вокруг которой обвиты виноградные лозы, и благодаря давлению в трубы попадают различные вещества из лоз, а далее они выводятся в сточные воды. В данном примере, виноградные лозы характеризуют капиллярные сети, а трубка характеризует канальцы нефрона, а те самые вещества, это и есть моча.
Теперь, когда процесс мочеобразования немного стал ясен, можно ответить на вопрос, почему же возникает почечная недостаточность при данном синдроме. Когда конечность освобождается от сдавления, все те ядовитые продукты распада некротизированных тканей попадают в кровь, а с ней и в почки для того, чтобы профильтроваться. Однако количество токсических веществ настолько велико, что они, попадая в канальцы (трубки), засоряют их, приводя к закупорке, а вследствие этого накоплению ядовитых веществ в самой почке и ее повреждению, а также системному токсикозу.
Лечение
Данная череда явлений может привести к смерти больного в кратчайшие сроки, если не будут предприняты мероприятия по дезинтоксикации, вплоть до диализа (искусственной почки).
Но как же избежать возникновения острой почечной недостаточности после освобождения конечности? И говоря про меры профилактики и лечения, сразу переходим к третьему периоду заболевания – излечению больного.
Каковы наши действия? В первую очередь после того, как человека освободили от сдавления, ему вводят анальгезирующие препараты во избежание возникновения болевого шока, далее следует туго перевязать поврежденную конечность. Возникает вопрос – зачем? Это делается для того, чтобы уменьшить отток крови, а значит и токсических веществ из области некроза в системный кровоток, и получить лишние часы для проведения дезинтоксикационных мероприятий. Если у больного возникают признаки сердечной недостаточности — ему вводят адреналин или норадреналин внутривенно. Данные выше описанные мероприятия чаще всего проводятся сразу на месте происшествия, для того, чтобы облегчить возможность доставки пострадавшего в стационар.
Далее уже в самом стационаре начинают противошоковую терапию, а также очищают кровь от различных опасных веществ. Также конечность циркулярно обкалывают новокаином и обкладывают льдом, дабы уменьшить отек. И самое главное в лечении, также назначение антибиотиков широкого спектра, дабы избежать возникновения вторичной инфекции, которая может осложнить и без того тяжелое состояние пострадавшего. Но бывают случаи, когда все эти действия не приводят к улучшению состояния больного, поэтому врачи прибегают к ампутации конечности.
Практика
Как пример можно привести Спитакское землетрясение, произошедшее в Армении 7 декабря 1988 года. Мощные подземные толчки амплитудой в 9-11 баллов практически полностью разрушили северную часть республики. 25 тысяч людей в тот злополучный день погибли, около полумиллиона остались без крова, и 20 тысяч стали инвалидами. Первыми, кто пришел на помощь республике — были подразделения Пограничных войск СССР, а также в тот же день в Армению вылетели из Москвы около сотни высококвалифицированных врачей разной специальности (терапевты, хирурги, анестезиологи, педиатры). Кроме этого, в течение одной недели со всего мира в республику были направлены сотни аппаратов искусственного гемодиализа (устройство, берущее на себя функцию почки), ведь на тот момент уже давно был известен синдром длительного сдавления, и он активно изучался.
Врачи прекрасно понимали, что освобождение пострадавших из-под завалов было лишь половиной дела, ведь сотни, а иногда и тысячи людей, которых вытащили из-под обломков, вначале ощущали себя удовлетворительно, однако буквально за неделю их состояние прогрессивно ухудшалось вследствие острой почечной недостаточности вплоть до смерти, и на тот момент единственным способом поддержания жизни таких больных была искусственная почка (аппарат гемодиализа) или же пересадка настоящей донорской почки.
Но, к огромному сожалению, даже аппаратов не хватало для спасения жизней людей, потому что пострадавших было слишком много, что уже говорить про дефицит донорских почек, и чаще всего на врачей падало великое и трагичное бремя, когда им приходилось выбирать между пациентами, кто получит возможность искусственного очищения крови, а кто нет. Чаще всего, акцент делался на возраст — старались спасти молодых людей, детей. И винить врачей в ужасных деяниях ни в коем случае нельзя, ведь они ценой своих моральных устоев, получая тяжелейшие психические и нравственные страдания, делали выбор, были спасателями и палачами одновременно. Профессия врача требует не только сострадания по отношению к ближнему, но зачастую гораздо важней иметь мужество в принятии своих решений. Ведь в большинстве своем, у нас нет времени на долгие обдумывания проблемы, потому что чаще всего время играет против нас.
Подводя итог выше сказанному, можно сказать, что данный синдром подчиняется правилу «золотого часа», суть которого состоит в том, что чем раньше будут проведены мероприятия по излечению, тем выше вероятность спасения больного.
Источник

Синдром длительного раздавливания – это шокоподобное состояние, наступающее после длительного сдавления туловища, конечностей или их сегментов тяжелыми предметами. Проявляется болью, ухудшением состояния, отеком пораженных отделов тела, острой почечной недостаточностью. Без медицинской помощи пациенты погибают от ОПН, нарастающей интоксикации, легочной или сердечно-сосудистой недостаточности. Лечение включает дезинтоксикационную и плазмозаменяющую инфузионную терапию, экстракорпоральную гемокоррекцию, антибиотикотерапию, иссечение участков некроза или ампутацию раздавленной конечности.
Общие сведения
Синдром длительного раздавливания (СДР), другие названия – травматический токсикоз, краш-синдром, синдром Байуотерса, миоренальный синдром – патологическое шокоподобное состояние, наступающее после длительного сдавления туловища, конечностей или их сегментов тяжелыми предметами. Краш-синдром развивается сразу после освобождения больного и восстановления крово- и лимфотока в пораженных частях тела. Сопровождается ухудшением общего состояния, развитием токсемии и острой почечной недостаточности, при большой площади поражения нередко заканчивается смертью пациента. В травматологии и ортопедии выделяют бытовую разновидность краш-синдрома – так называемый синдром позиционного сдавления (СПС), который развивается в результате длительного (более 8 часов) сдавливания частей тела во время неподвижного положения человека на твердой поверхности.

Синдром длительного раздавливания
Причины СДР
Обычно синдром длительного раздавливания возникает у пострадавших во время оползней, землетрясений, обвалов в шахтах, строительных работ, дорожных аварий, заготовки леса, взрывах и разрушениях зданий в результате бомбардировки.
Синдром позиционного сдавления обычно выявляется у пациентов, которые на момент травмы находились в состоянии отравления снотворными препаратами, наркотического или алкогольного опьянения. Чаще страдают подвернутые под туловище верхние конечности. По причинам развития, симптомам и методам лечения синдром позиционного сдавления практически не отличается от синдрома длительного раздавливания, однако, обычно протекает более благоприятно вследствие меньшей площади поражения.
Патогенез
Возникновение синдрома длительного раздавливания обусловлено сочетанием трех факторов:
- болевого синдрома;
- массивной потери плазмы, обусловленной выходом жидкой части крови через стенки сосудов в поврежденные ткани;
- травматической токсемии (интоксикации организма продуктами тканевого распада).
Продолжительное болевое раздражение при краш-синдроме приводит к развитию травматического шока. Потеря плазмы становится причиной сгущения крови и вызывает тромбоз мелких сосудов. Травматическая токсемия при краш-синдроме развивается вследствие всасывания в кровь продуктов тканевого распада травмированных мышц. Сразу после освобождения конечности из поврежденных тканей в сосудистое русло поступает значительное количество ионов калия, которые могут вызвать аритмию, а в тяжелых случаях – прекращение работы легких и сердца.
В дальнейшем раздавленные мышечные ткани пациента с краш-синдромом теряют до 66% калия, 75% миоглобина, 75% фосфора и 70% креатинина. Продукты распада поступают в кровь, вызывая ацидоз и нарушения гемодинамики (в том числе – резкое сужение сосудов почечных клубочков). Миоглобин повреждает и закупоривает почечные канальцы. Все это приводит к развитию острой почечной недостаточности, угрожающей жизни больного краш-синдромом.
Классификация
По степени тяжести:
- Легкая форма краш-синдрома. Возникает при раздавливании сегментов конечности в течение 4 и менее часов.
- Среднетяжелая форма краш-синдрома. Развивается в результате раздавливания одной конечности в течение 4-6 часов. При своевременном начале лечения прогноз благоприятный.
- Тяжелая форма краш-синдрома. Возникает при раздавливании одной конечности в течение 6-8 часов. Сопровождается расстройствами гемодинамики и острой почечной недостаточностью. При своевременном начале лечения прогноз относительно благоприятный.
- Крайне тяжелая форма краш-синдрома. Развивается в результате раздавливания двух и более конечностей в течение 6 и более часов. Сопровождается тяжелым шоком. Прогноз неблагоприятный.
По клинической симптоматике:
- ранний период (с момента освобождения до 3 суток);
- токсический период (начинается на 4-5 сутки);
- период поздних осложнений (развивается, спустя 20-30 суток с момента травмы).
Симптомы СДР
Сразу после устранения сдавления общее состояние пострадавшего улучшается. Пациента с синдромом длительного раздавливания беспокоит боль и ограничение движений в раздавленной конечности. В течение первых часов после освобождения постепенно нарастает отек пострадавшего участка, который становится плотным, деревянистым. На коже конечности образуются пузыри с серозно-геморрагическим содержимым. При осмотре поврежденной части тела выявляется ослабление пульсации артерий, снижение чувствительности и местной температуры.
Нарастает общая симптоматика. Состояние пострадавшего с краш-синдромом ухудшается. После короткого периода возбуждения пациент становится вялым, заторможенным. Отмечается снижение артериального давления и температуры тела, аритмия, тахикардия, выраженная бледность кожных покровов. Кожа больного краш-синдромом покрыта липким холодным потом. Возможна потеря сознания, непроизвольная дефекация и мочеиспускание. Иногда развивается отек легких. Уменьшается количество выделяемой мочи. Без адекватной врачебной помощи есть вероятность смертельного исхода в течение 1 или 2 суток.
На раздавленной конечности формируются очаги некроза. При отторжении мертвых тканей обнажаются мышцы, имеющие характерный вид вареного мяса. Развивается нагноение ран и эрозированных поверхностей. Появляется и постепенно нарастает острая почечная недостаточность. На 5-6 сутки у больных с синдромом длительного раздавливания развивается уремический синдром. Повышение уровня калия в крови вызывает аритмию и брадикардию.
На 5-7 сутки выявляются признаки легочной недостаточности. Нарастающая интоксикация, обусловленная поступлением в кровоток продуктов тканевого распада и бактериальных токсинов из раздавленной конечности, вызывает токсический гепатит. Возможен эндотоксический шок. Явления полиорганной недостаточности у пациентов с краш-синдромом постепенно уменьшаются в течение 2-3 недель.
Острая почечная недостаточность при краш-синдроме купируется примерно через месяц после травмы. Состояние пациента улучшается, температура его тела нормализуется. Уменьшаются боли и отек конечности. Некротизированные мышцы замещаются соединительной тканью, что приводит к атрофии мышц и развитию контрактур. При неблагоприятном развитии событий возможны местные (нагноение) и общие (сепсис) осложнения.
Диагностика
Патология диагностируется врачом-травматологом на основании характерного анамнеза (продолжительного сдавливания части тела), жалоб и данных внешнего осмотра. Для оценки общего состояния назначают комплекс лабораторных анализов. Для своевременного выявления и лечения ОПН осуществляют лабораторный мониторинг функции почек.
Лечение СДР
Перед освобождением конечности на нее необходимо наложить жгут выше места повреждения. После устранения сдавления конечность туго бинтуют и фиксируют на шине. Раны и поверхностные повреждения кожи обрабатывают по общим правилам. Пациенту с синдромом длительного раздавливания вводят наркотические анальгетики. Конечность обкладывают грелками со льдом. Если это возможно, выполняют футлярную новокаиновую блокаду раздавленной конечности или паранефральную блокаду по Вишневскому. Пострадавшего срочно доставляют в стационар.
Для улучшения микроциркуляции, борьбы с шоком и острой почечной недостаточностью в стационаре проводится инфузионная терапия (под контролем диуреза и центрального венозного давления). Для детоксикации и возмещения плазмопотери пациенту с краш-синдромом вводят 5% раствор глюкозы, солевые растворы, замороженную плазму, физ. раствор и раствор альбумина. Для улучшения микроциркуляции назначают гепарин (5000 ЕД) и реополиглюкин.
В целях компенсации метаболического ацидоза больному краш-синдромом капельно вводят 4% раствора гидрокарбоната натрия. Назначают антибиотики широкого спектра действия внутримышечно. Проводят симптоматическую терапию (диуретики, анальгетики, антигистаминные и противоаритмические препараты). При синдроме длительного раздавливания экстракорпоральную гемокоррекцию (гемодиализ, плазмаферез, плазмо- и гемосорбцию) проводят в как можно более ранние сроки.
При сохранении жизнеспособности мышечных тканей и выраженном субфасциальном отеке с нарушением местного кровообращения травматолог выполняет фасциотомию с ревизией и иссечением некротизированных мышечных пучков. Если нет нагноения, рану ушивают на 3-4 день, после уменьшения отека и улучшения общего состояния больного краш-синдромом.
В случаях необратимой ишемии проводят ампутацию конечности выше места наложения жгута. В других случаях показано иссечение некротизированных участков с сохранением жизнеспособных мышечных пучков. Жизнеспособность мышц определяют в ходе хирургического вмешательства. Критериями жизнеспособности является сохранение нормальной окраски, способность к кровоточивости и сокращению. После иссечения тканей рану обильно промывают антисептиками. Швы не накладывают. Рана заживает вторичным натяжением.
В отдаленном периоде больным с синдромом длительного раздавливания показаны курсы реабилитационного лечения (массаж, ЛФК), направленные на восстановление мышечной силы и устранение контрактур.
Источник
Синдро́м дли́тельного сдавле́ния (синонимы: краш-синдром, травматический токсикоз, синдром (длительного) раздавливания, компрессионная травма, синдром размозжения, эпоним: синдром Байуотерса (англ. Bywaters)) — возникающий вследствие продолжительного нарушения кровоснабжения (ишемия) сдавленных мягких тканей, токсикоз, характеризующийся, помимо местных, системными патологическими изменениями в виде гиперкалиемии и почечной недостаточности. Встречается у пострадавших при землетрясениях, завалах в шахтах, обвалах и т. п.
История[править | править код]
Одно из первых описаний синдрома сделал французский хирург Кеню (Е. Quenu, 1918) во время Первой мировой войны: «Один французский офицер находился в убежище, когда в него попала граната. Во время взрыва бревно упало на его ноги и придавило их таким образом, что он не мог двигаться. Через довольно длительный промежуток времени спасательный отряд нашел раненого, причем было обнаружено, что обе ноги ниже того места, где лежало бревно, были темно-красного цвета. Раненый находился в хорошем состоянии и энергично направлял деятельность отряда по его спасению. Но едва только бревно было снято с ног, как немедленно развился шок, от которого он впоследствии и погиб».
В 1941 г., во время Второй мировой войны, британский ученый Байуотерс (Е. Bywaters), принимая участие в лечении жертв бомбардировок Лондона немецкой авиацией, изучил и выделил этот синдром в самостоятельную нозологическую единицу (он отмечался у 3,5 % пострадавших)[1].
Патогенез[править | править код]
Н. Н. Еланский (1958) объясняет развитие клинической картины при синдроме длительного раздавливания всасыванием токсических продуктов из раздавленных мышц. Установлено, что поврежденная мышечная ткань теряет 75 % миоглобина, 70 — креатинина, 66 — калия, 75 % фосфора. После освобождения от сдавливания эти вещества поступают в кровеносное русло, возникает ацидоз, тяжелые общие и, в первую очередь, гемодинамические расстройства. Следует подчеркнуть, что клинические проявления возникают только после устранения фактора сдавливания.
Происходит глубокий некроз тканей, ведущий к самоотравлению организма продуктами распада тканей и тяжёлому состоянию пострадавшего.
Клиническая картина[править | править код]
Формы сдавления:
- лёгкая форма (сдавление сегмента конечности в течение 4-х часов)
- средняя форма (сдавление всей конечности 6 часов)
- тяжёлая форма (сдавление конечности 7—8 часов)
- крайне тяжёлая форма (обе конечности 6 часов)
После освобождения от сдавления, как правило, развивается шок. Начиная с 3—4-го дня, проявляются местные симптомы: плотный отёк, бледность, нарушение функции конечности и почечная недостаточность, олигурия, переходящая в анурию. Из-за того, что в первые дни заболевания симптомы не выражены, проводят малоэффективное запоздалое лечение.
Особой формой краш-синдрома является позиционное сдавление — сдавление части тела при длительном сне в состоянии алкогольного и наркотического опьянения или в бессознательном состоянии. Ранние симптомы стёрты, на 3—4-й день начинаются острые клинические проявления, развивается острая почечная недостаточность.
В клиническом течении травматического токсикоза различают 3 периода:
- период нарастания отека и сосудистой недостаточности, продолжающийся 1—3 дня;
- период острой почечной недостаточности, продолжающийся с 3-го по 9—12-й день;
- период выздоровления.
В первом периоде сразу после освобождения конечности от давления больные отмечают боль и невозможность движений конечности, слабость, тошноту. Общее состояние их может быть удовлетворительным, кожные покровы бледные, отмечаются небольшая тахикардия, артериальное давление в пределах нормы.
Однако быстро в течение нескольких часов нарастает отек раздавленной конечности, одновременно учащается пульс, снижается артериальное давление, повышается температура тела, кожные покровы становятся бледными, больной отмечает выраженную слабость, т.е. развивается клиническая картина шока. При осмотре конечности сразу после извлечения пострадавшего из-под обломков определяются её бледность, множество ссадин, кровоподтеков. Отек конечности быстро нарастает, значительно увеличивается её объем, кожа приобретает неравномерную багрово-синюшную окраску, на ней появляются кровоизлияния, пузыри с серозным или серозно-геморрагическим содержимым. При пальпации ткани деревянистой плотности при надавливании пальцем на коже не остается вдавлений. Движения в суставах невозможны, попытки произвести их вызывают резкие боли. Пульсация периферических артерий (в дистальных отделах конечности) не определяется, все виды чувствительности утрачены. Очень быстро, иногда сразу же, уменьшается количество мочи, до 50—70 мл в сутки. Моча приобретает лаково-красную, а затем темно-бурую окраску, содержание белка высокое (600—1200 мг/л). При микроскопии осадка мочи определяется много эритроцитов, а также слепки канальцев, состоящие из миоглобина. Отмечается сгущение крови — увеличение содержания гемоглобина, эритроцитов и высокий гематокрит, прогрессирует азотемия.
Переход болезни в период острой почечной недостаточности характеризуется восстановлением кровообращения и прогрессированием почечной недостаточности. В этот период боли уменьшаются, артериальное давление становится нормальным, остается умеренная тахикардия— пульс соответствует температуре 37,5—38,5 °С. Несмотря на улучшение кровообращения, прогрессирует почечная недостаточность, нарастает олигоурия, переходящая в анурию, уровень мочевины высокий. При обширном поражении тканей лечение может быть неэффективным, в таких случаях на 5—7-й день развивается уремия, которая может привести к смерти больного.
При благоприятном течении заболевания и эффективности проводимого лечения наступает период выздоровления. Общее состояние больных улучшается, уменьшается азотемия, увеличивается количество мочи, в ней исчезают цилиндры и эритроциты. На фоне улучшения общего состояния появляются боли в конечности, которые могут носить выраженный жгучий характер, уменьшается отек конечности, восстанавливается чувствительность. При осмотре пораженной конечности определяются обширные участки некроза кожи, в рану выпирают некротизировавшиеся мышцы, которые имеют тусклый серый вид, могут отторгаться кусками, нарастает атрофия мышц, тугоподвижность в суставах.
Лечение[править | править код]
На месте обязательное наложение жгута на сдавленную конечность выше повреждённого места, иммобилизация конечности, холод на повреждённый участок. Дальнейшее лечение направлено на восстановление кровообращения в поврежденной конечности (реперфузию), борьбу с токсемией, острой почечной недостаточностью. Из хирургических методов лечения применяют фасциотомию, в тяжёлых случаях проводят ампутацию повреждённого сегмента конечности. Прогноз при развитии острой почечной недостаточности неблагоприятный.
При правильном и своевременном лечении к 10—12 дню явления почечной недостаточности постепенно стихают. В дальнейшем отёк, и боли в повреждённой конечности постепенно уменьшаются и к концу первого месяца лечения полностью исчезают.
Полного восстановления функции конечности обычно не бывает, что обусловлено повреждениями крупных нервных стволов и мышечной ткани. Со временем большая часть мышечных волокон гибнет, замещаясь соединительной тканью, что приводит к развитию атрофии.
Примечания[править | править код]
Ссылки[править | править код]
- Синдром длительного раздавливания
- Синдром длительного раздавливания
Источник
