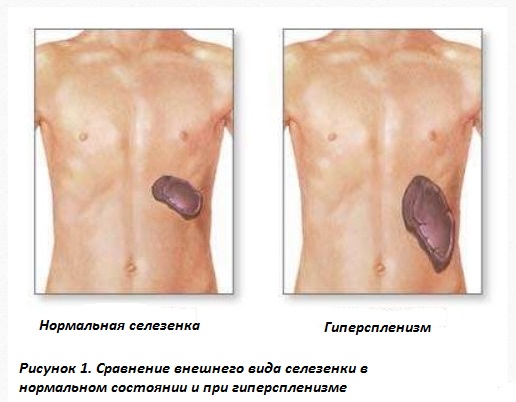
При циррозе с синдромом гиперспленизма
Гиперспленизм – это патологическое состояние, характеризующееся усиленной деструкцией в синусоидах селезенки форменных элементов крови (эритроцитов, тромбоцитов, лейкоцитов). Является следствием увеличения селезенки. Клиническая картина определяется основным заболеванием, а также цитопеническим синдромом – анемия, кровотечения, инфекции. Диагноз ставится по наличию спленомегалии, данным УЗИ или КТ брюшной полости, лабораторного подтверждения снижения одного из типов клеток крови. Лечение зависит от болезни, вызвавшей гиперспленизм. При крайне выраженной цитопении проводится спленэктомия (удаление селезенки).
Общие сведения
Гиперспленизм – не самостоятельное заболевание, а клинико-лабораторный синдром, который является специфическим закономерным осложнением длительной спленомегалии. Однако иногда он может развиться и при нормальных размерах селезенки. В норме селезенка служит своеобразным фильтром, в котором задерживаются и разрушаются клетки крови, перестающие выполнять свои функции, или же аномальные клетки. При гиперспленизме этот процесс приобретает патологический характер. Его возникновение свидетельствует о неблагоприятном течении основного заболевания, так как синдром часто ассоциирован с летальным исходом.
Гиперспленизм
Причины гиперспленизма
Этиологические факторы аномально повышенной функции селезенки те же, что и у спленомегалии. Однако у некоторых пациентов не удается точно установить причину (первичный, идиопатический гиперспленизм). Вторичный процесс развивается на фоне различных патологических состояний. Наиболее распространенными из них считаются:
- Цирроз печени. Признаки гиперспленизма наблюдаются у 60% больных хроническими болезнями печени. Самая частая причина — цирроз. В этом случае синдром является компонентом портальной гипертензии и сопровождается асцитом, варикозным расширением вен пищевода и симптомами печеночной недостаточности.
- Гематологические заболевания. Это вторая по частоте причина гиперспленизма. Особенно ярко синдром выражен при гемоглобинопатиях (серповидно-клеточной анемии, талассемиях). Также гиперфункция селезенки встречается при миелопролиферативных, лимфопролиферативных патологиях (лейкозах, лимфомах), гемолитических анемиях.
- Инфекции. Спленомегалия, осложненная гиперспленизмом, довольно часто встречается при инфекционном эндокардите. Гиперфункция селезенки может наблюдаться при вирусных (инфекционный мононуклеоз), бактериальных (брюшной тиф, бруцеллез) и протозойных инфекциях (малярия, висцеральный лейшманиоз).
- Системные заболевания. Гиперспленизм также нередко развивается при системных воспалительных патологиях (саркоидоз, системная красная волчанка), метаболических расстройствах (амилоидоз, гемохроматоз). Наиболее тяжело синдром протекает у людей, страдающих наследственными болезнями накопления (болезнь Гоше, Нимана-Пика).
Патогенез
Механизм развития усиленного разрушения клеток крови (секвестрации) в селезенке напрямую зависит от патогенеза спленомегалии, а значит, и от основного заболевания. При циррозе печени, гемоглобинопатиях, а также некоторых инфекциях (бактериальном эндокардите), возникает застой крови в системе воротной или селезеночной вены, что ведет к переполнению селезенки кровью. Из-за того, что через селезенку проходит больший объем крови, секвестрация форменных элементов усиливается.
При инфекциях и системных воспалительных процессах гиперспленизм обусловлен гиперактивацией ретикулоэндотелиальной системы селезенки. В результате селезеночные макрофаги захватывают клетки крови в большем, чем обычно, количестве. Данный процесс носит название «рабочая гипертрофия (гиперплазия) селезенки». При болезнях накопления и злокачественных гематологических заболеваниях селезенка увеличивается за счет опухолевой пролиферации и отложения в ней патологических белков, липидов и т. д.
На ранних этапах развития гиперспленизма главного патологического компонента — цитопенического синдрома — может не быть. Это связано с компенсаторным усилением гемопоэтической функции костного мозга. Однако при дальнейшем прогрессировании основного заболевания и гиперспленизма этого механизма становится недостаточно, что приводит к уменьшению содержания клеток в периферической крови.

Гиперспленизм
Симптомы гиперспленизма
Клиническая картина складывается из признаков спленомегалии, цитопенического синдрома и симптомов основного заболевания. Увеличенная селезенка вызывает тяжесть, ноющие или распирающие боли в левом подреберье. При многих патологиях спленомегалия сопровождается гепатомегалией, что проявляется тяжестью и болями в правом подреберье. Иногда селезенка достигает таких размеров, что сдавливает диафрагму, и больной начинает испытывать затруднения дыхания (невозможность совершить глубокий вдох) из-за уменьшенной амплитуды экскурсии грудной клетки. Особенно часто одышка наблюдается у пациентов с болезнями накопления и миелопролиферативными заболеваниями.
Цитопенический синдром заключается в уменьшении содержания в крови форменных элементов. Может встречаться как изолированное снижение одного типа клеток, так и всех трех (панцитопения). Клиника зависит от того, дефицит каких клеток крови наступает у пациента:
Анемический синдром
Низкий уровень эритроцитов приводит к анемическому синдрому – кожа и слизистые оболочки становятся бледными, появляется повышенная чувствительность к холоду. В дальнейшем присоединяются симптомы сниженного артериального давления (слабость, головокружения, учащенное сердцебиение).
Геморрагический синдром
Падение концентрации тромбоцитов в крови вызывает геморрагический синдром. Возникают носовые кровотечения, кровоточивость десен. У женщин менструации становятся обильными и продолжительными. Кожа покрывается петехиальными высыпаниями, экхимозами, как спонтанно, так и при малейшем механическом повреждении.
Лейкопенический синдром
Из-за снижения содержания лейкоцитов, а именно гранулоцитов, уменьшается сопротивление организма различным бактериальным инфекциям. На коже часто появляются гнойничковые образования (фурункулы, карбункулы). Развиваются постоянно рецидивирующие воспалительные инфекционные процессы ‒ пневмонии, пиелонефриты, отиты.
Осложнения
Гиперспленизм характеризуется большим количеством осложнений. Наиболее частые неблагоприятные последствия связаны с тромбоцитопенией. Развиваются обширные внутренние кровотечения. Самое опасное из них – геморрагический инсульт, имеющий высокий процент летальности (около 30%). Выраженная быстропрогрессирующая анемия приводит к декомпенсации хронической сердечной недостаточности (отек легких, кардиогенный шок), усугублению ишемической болезни сердца в виде нестабильной стенокардии и инфаркта миокарда. Вследствие гранулоцитопении инфекционные заболевания приобретают тяжелое молниеносное течение, стремительно переходящее в септическое состояние и септический шок.
Диагностика
Профиль специалиста, который курирует пациента с гиперспленизмом, определяется основной патологией. Главным образом, такими больными занимаются врачи-гепатологи и гематологи, так как наиболее частыми этиологическими факторами выступают цирроз печени и гематологические болезни. Во время общего осмотра обращает на себя внимание увеличенная и болезненная при пальпации селезенка. Дополнительное обследование включает:
- Анализы крови. Основное лабораторное исследование для диагностики гиперспленизма – это клинический анализ крови. Отмечаются снижение показателей эритроцитов, тромбоцитов, гранулоцитарных лейкоцитов (нейтрофилов). Обычно эритроцитопения намного выраженнее тромбоцитопении и нейтропении. Характерен ретикулоцитоз.
- Инструментальные исследования. Главный визуализирующий метод – это УЗИ органов брюшной полости. Обнаруживается увеличенная селезенка с диффузными изменениями, нередко увеличена печень. Иногда селезенка может сохранять нормальные размеры. Для более детального изучения структуры селезенки применяется КТ.
- Биопсия. В редких случаях, когда требуется выявить скрытый гиперспленизм или отдифференцировать причины цитопенического синдрома, прибегают к стернальной пункции или трепанобиопсии для получения образца костного мозга. При микроскопии отмечается гиперплазия ростков костного мозга – гранулоцитарного, эритроцитарного, мегакариоцитарного.
Дифференциальная диагностика гиперспленизма осуществляется с учетом компонента цитопенического синдрома. Эритроцитопению нужно отличать от других видов анемий (железодефицитных, при хронических заболеваниях). При тромбоцитопении необходимо дифференцировать гиперспленизм от других геморрагических диатезов, обусловленных низким уровнем тромбоцитов (иммунной тромбоцитопении, тромбоцитопенической пурпуры). Развитие панцитопении требует исключения апластической анемии, выраженного дефицита цианкобаламина (витамина В12).
Лечение гиперспленизма
Пациенты подлежат обязательной госпитализации в стационарное отделение (гематологии, гастроэнтерологии). Главным условием успешной терапии является лечение основного заболевания, на фоне которого возникло патологическое усиление секвестрационной функции селезенки – антицирротическая, антибактериальная терапия, химиотерапия и пр. Так как сам гиперспленизм характеризуется упорным прогрессирующим течением, лечение представляет собой тяжелую задачу. Для устранения проявлений синдрома используются различные способы.
Консервативная терапия
Лекарственных препаратов, позволяющих полностью избавиться от признаков гиперспленизма, не существует. Так как главную опасность для жизни представляет цитопенический синдром, используют меры по поддержанию клеток крови на должном уровне. В первую очередь, это переливания цельной крови или отдельных ее компонентов (размороженной, отмытой эритроцитарной массы, концентрата тромбоцитов).
Иногда назначают фармакологические препараты, воздействующие на отдельные ростки костного мозга – эритропоэтин, филграстим, тромбопоэтин. К этим медикаментам прибегают очень редко и только тогда, когда другие методы оказались безуспешными, т. к. костный мозг при гиперспленизме уже находится в состоянии гиперплазии. Поэтому дополнительное применение лекарственных стимуляторов гемопоэза патогенетически мало оправдано.
Хирургическое лечение
Наиболее радикальный способ лечения гиперспленизма, позволяющий добиться нормализации показателей клеток крови – спленэктомия (оперативное удаление селезенки). Однако эта операция сопряжена с большим числом осложнений — тромбозами, повышенной чувствительностью организма к таким бактериям, как пневмококк, менингококк, гемофильная палочка. В связи с этим в последнее время все чаще выполняются малоинвазивные эндоваскулярные вмешательства ‒ эмболизация селезеночной артерии или ее ветвей. Это позволяет устранить гиперспленизм и сохранить нормальную функцию селезенки.

Возможно, здесь скрыты шокирующие фото медицинских операций
Открытая спленэктомия у пациента со спленомегалией и гиперспленизмом
Прогноз и профилактика
Выживаемость и частота неблагоприятных последствий зависит от основной патологии, вызвавшей гиперспленизм. Главная причина летального исхода – геморрагический инсульт, обширные кровотечения, септическое состояние. Первичная профилактика гиперспленизма заключается в своевременной диагностике и грамотном лечении основного заболевания. Пациенты, которым было проведено удаление селезенки, подлежат обязательной вакцинации против гемофильной палочки, менингококка, пневмококка. Дети до 6 лет, перенесшие спленэктомию, должны длительно получать профилактические дозы пенициллиновых антибиотиков.
Источник
Чаще всего гиперспленизм развивается у больных циррозом печени, возникшим на фоне хронического вирусного гепатита (С или В+D) или злоупотребления алкоголем. Реже причинами являются нарушения метаболизма, токсическое поражение печени, аутоиммунные заболевания. Рассмотрим особенности и причины гиперспленизма, механизм развития синдрома, а также методы терапии патологии.
Специфика синдрома
Повреждение клеток печени — гепатоцитов — при гепатите, алкоголизме, жировой дистрофии органа последовательно ведет к образованию цирроза. Среди известных вирусов гепатита именно В, С и D способны вызвать хроническое воспаление печени с последующим циррозом. Хроническим считается процесс, который продолжается более 6 месяцев.
Цирроз печени чаще всего начинается с роста соединительной ткани. На фоне прогрессирующего фиброза образуются мелкие и крупные узлы (рубцы). Именно они в итоге полностью разрушают печень. Скорость развития очагов варьируется в зависимости от состояния органа и других особенностей.
Симптомы и синдромы, характерные для цирроза:
- Цитолиз — разрушение клеток печени.
- Холестаз — снижение выделения желчи.
- Портальная гипертензия — повышение давления из-за нарушения кровотока в печеных венах.
- Гиперспленизм — повышенное разрушение клеточных элементов крови вследствие поражения селезенки.
- Кровоточивость десен, синяки при незначительном сдавливании кожи.
- Расширение вен передней брюшной стенки в виде «медузы».
- Асцит — скопление жидкости в брюшной полости.
- Повышенная утомляемость, сонливость.
- Желтуха.
Одним из характерных симптомов гиперспленизма является спленомегалия, которая проявляется увеличением селезенки, чувством тяжести в левом подреберье, болезненностью при пальпации. Патологически увеличенный орган может повредить окружающую капсулу из плотной соединительной ткани. Это состояние в быту называют «разрыв селезенки». Характерна сильная боль в левой верхней части живота, отдающая в левое плечо. Гиперспленизм может развиваться без увеличения селезенки.
Симптомы:
- быстрое насыщение и чувство переполнения в животе даже после небольшого перекуса (из-за давления селезенки на желудок и кишечник);
- участившиеся инфекционные заболевания;
- болевые ощущения в области левого подреберья;
- побледнение кожных покровов;
- упадок сил.
Сильная подверженность инфекциям обусловлена угнетением иммунной функции селезенки. В случае выявления характерного для гиперспленизма комплекса симптомов причины могут быть такие:
- алкогольная зависимость;
- гепатиты вирусной этиологии;
- цирротические процессы в органе;
- нарушение кровотока в портальной вене.
Признаки, связанные с циррозом:
- снижение мышечной массы;
- беспричинная потеря веса;
- проступание сосудов на коже;
- налитый живот;
- боль в груди;
- одышка.
При гиперспленизме возникают диффузные кровотечения. Если причиной развития синдрома являются гепатит и цирроз, то на ощупь печень и селезенка более плотные. Изменения размеров органов зависят от стадии процесса, но не во всех случаях отражают степень тяжести заболевания.
Механизм развития патологии
Опасность гиперспленизма заключается в недостаточном выполнении селезенкой и печенью своих функций. Это потенциально летальный синдром, ведь изменения ведут к тотальному снижению иммунной защиты, усугублению воспалительных процессов. Важно своевременно распознать болезненное состояние, как можно раньше начать терапию.
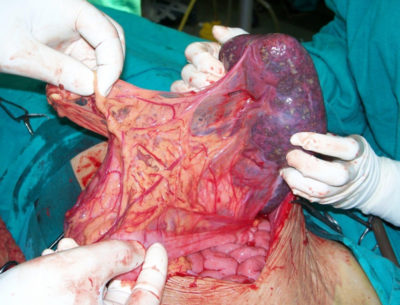
Селезенка при гиперспленизме
Селезенка является наиболее крупным лимфоидным образованием организма, важной частью иммунной системы. Орган расположен в левой верхней части живота, за нижними ребрами. Селезенка улавливает и разрушает старые, деформированные эритроциты. Также орган выполняет иммунную функцию. Селезенка нужна для борьбы с инфекциями. Человек может жить без этого органа, но при этом возрастает риск серьезных заболеваний.
От латинского названия селезенки «splen» произошли термины «спленомегалия» и «гиперспленизм». Первый означает увеличение размеров органа по сравнению с нормальным состоянием, в результате чего край органа выступает на 2-3 см из-под реберной дуги.
Гиперспленизм — это чрезмерная активность селезенки, которая сопровождается усилением разрушения клеточных элементов крови и снижением их количества. Синдром может иметь первичное и вторичное происхождение:
- Первичный гиперспленизм — проявляется как заболевание самой селезенки.
- Вторичный гиперспленизм — развивается на фоне хронического гепатита и цирроза печени. Часто синдром сопровождается увеличением селезенки — спленомегалией.
В норме селезенка производит новые лимфоциты, служит «депо» тромбоцитов, способствует «утилизации» только старых и поврежденных эритроцитов. При поражении печени эти функции нарушаются. Выработка лейкоцитов уменьшается, нарушается процесс продуцирования эритроцитов – они начинают активно уничтожаться.
Внутрипеченочный портальный блок
Патология возникает в связи с застоем крови в органе вследствие повышения портального давления. Это приводит к изменениям в селезенке, которые сопровождаются уменьшением количества циркулирующих форменных элементов в кровеносном русле. Запускается компенсаторная реакция в костном мозге — увеличиваются пролиферация и образование новых клеток крови.
При гиперспленизме клетки крови не успевают «состариться» и получить повреждения, но уже разрушаются. Одновременно происходит торможение костномозгового кроветворения.
Как считают исследователи, именно селезенка выделяет гормоны, регулирующие функции костного мозга.
Включается механизм чрезмерного разрушения форменных элементов крови, однако не производится достаточное количество клеток для замены «выбывших». Возникает панцитопения — сочетание анемии, лейкопении и тромбоцитопении. Это дефицит в периферической крови эритроцитов, лейкоцитов и тромбоцитов.
Методы диагностики и терапии
Обычно сначала увеличивается печень, а спленомегалия развивается позже. По мере прогрессирования цирроза размеры селезенки изменяются. Опухшие лимфатические узлы и признаки поражения печени заметны во время физического обследования. Это пожелтение кожи, видимые вены брюшной стенки, венозные «звездочки» на теле.
Если после осмотра и пальпации врач выставляет предварительный диагноз «увеличение селезенки», то назначаются:
-
 Инструментальные методы обследования: УЗИ, рентген, КТ. Ультразвуковое исследование позволяет обнаружить изменение размера селезенки и признаки цирроза. Более точную картину дает компьютерная томография, та как в этом случае можно определить степень поражения каждого органа.
Инструментальные методы обследования: УЗИ, рентген, КТ. Ультразвуковое исследование позволяет обнаружить изменение размера селезенки и признаки цирроза. Более точную картину дает компьютерная томография, та как в этом случае можно определить степень поражения каждого органа. Лабораторные анализы – выявляют характерные для цирроза показатели: повышение уровня печеночных ферментов, билирубина, щелочной фосфатазы и другие изменения. Обычный клинический анализ периферической крови позволяет выявить гиперспленизм по специфическому признаку — панцитопении.
В лаборатории исследуют количество эритроцитов, различных типов лейкоцитов, тромбоцитов, определяют скорость оседания эритроцитов. При синдроме гиперспленизма выявляют анемию по падению уровня гемоглобина. Снижаются показатели лейкоцитов (лейкопения), тромбоцитов (тромбоцитопения).
- Биопсия. Иногда гемограмма оказывается близкой к норме. Такое явление объясняется компенсаторным усилением костно-мозгового кроветворения в 7-10 раз при патологических состояниях. Поэтому важное место в диагностике отводится пункции костного мозга, биопсии печени, иммунологическим тестам.
Терапия первичного заболевания осложняется тем, что изменение функций селезенки поздно диагностируется и тяжело поддается лечению. Часто возникает необходимость в удалении органа (спленэктомии). Показаниями к хирургическому вмешательству является развитие лейкемии, лимфомы. После спленэктомии возрастает подверженность геофильной, стрептококковой и менингококковой инфекциям, пневмонии.
При вторичном гиперспленизме требуется адекватная терапия основного заболевания — цирроза печени. Особенно нуждается в коррекции портальная гипертензия как основной фактор, вызывающий изменения в селезенке.
Своевременно начатое лечение предотвращает дальнейшее разрушение клеток крови. Возможно исчезновение симптомов спленомегалии.
Если основное заболевание, которое вызвало поражение и увеличение селезенки, является бактериальной инфекцией, то назначаются антибиотики. При вирусных болезнях принимают интерфероны и противовирусные средства. Лечение лейкоза и лимфомы проводится с использованием цитостатических препаратов, химиотерапии, местного облучения.
Для коррекции числа форменных элементов крови при гиперспленизме применяются иммуномодуляторы и стимуляторы лейкопоэза:
- Натрия дезоксирибонуклеат.
- Молграмостим.
- Филграстим.
- Пентоксил.
При отсутствии эффекта назначается Преднизолон. При критическом снижении числа форменных элементов крови проводятся переливания эритроцитарной и тромбоцитарной массы. Если консервативное лечение не помогает устранить прогрессирование гиперспленизма, то показана спленэктомия.
Осложнения и прогнозы
При гиперспленизме отмечается развитие анемии. Снижение уровня гемоглобина сопровождается появлением общей слабости, утомляемости, беспокоят головные боли, головокружения, появляются «мушки» перед глазами. С развитием анемии ухудшается кровоснабжение головного мозга, снижаются когнитивные функции. Геморрагический синдром сопровождается кровотечениями: носовыми, маточными.
Инфекционные осложнения:
- язвенно-некротическая ангина;
- гнойные отиты и синуситы;
- легочные патологии;
- сепсис.

Cпленомегалия и (или) вторичный гиперспленизм при различных заболеваниях
Прогноз вторичного гиперспленизма сильно зависит от лечения основного заболевания. Цирроз — только одна из причин развития синдрома. Всего существует несколько десятков факторов, которые могут вызвать спленомегалию и гиперспленизм. Без лечения селезенка продолжает увеличиваться и ее капсула разрывается.
Показаниями для спленэктомии служит наличие механических травм соседних органов брюшной полости, когда размеры селезенки существенно увеличиваются. Могут возникать кровотечения из варикозных вен пищевода. Также удаление селезенки показано при выраженной панцитопении, гемолитическом синдроме и других опасных состояниях.
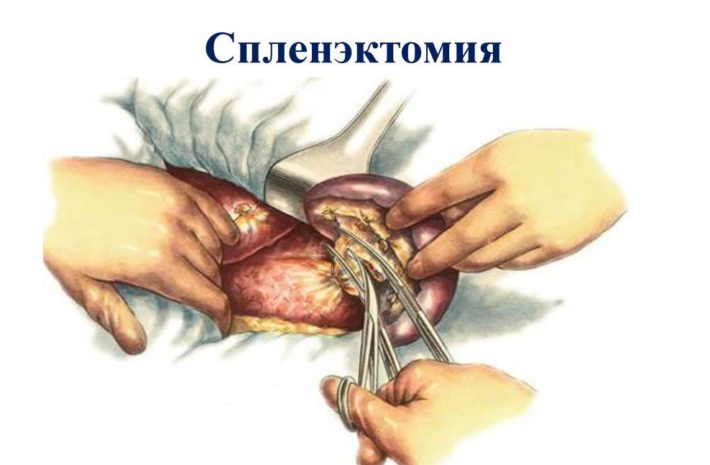
Спленэктомия
Пациенты в отзывах пишут о необходимости вовремя обращаться за медицинской помощью при появлении начальных симптомов поражения селезенки, печени и других органов. Те больные, которые прошли обследование, отмечают высокую эффективность современных методов. Например, увеличение селезенки может быть диагностировано на ранних стадиях, когда пациент не ощущает боли и дискомфорта. Следует обратить внимание на ряд факторов:
- перенесенный вирусный гепатит;
- ощущение давления под ребрами в левой половине брюшной полости;
- подверженность инфекциям.
Немалое количество больных пользуется народными средствами для лечения увеличенной селезенки. Применяются настои зверобоя, календулы и тысячелистника. Это сильные противовоспалительные травы, безопасные для организма в рекомендованных дозах.
Специалисты отмечают, что консервативное лечение заболевания чаще всего дает только временный эффект. Терапия гиперспленизма в большинстве случаев не останавливает дальнейшие изменения селезенки, ее гиперплазию, потерю функций.
Спленэктомия, при всех минусах этого метода, приносит больному выздоровление. Так происходит потому, что увеличивается срок жизни эритроцитов, которые не уничтожаются в селезенке. Исчезает анемия, поэтому качество жизни пациентов существенно повышается.
Смотрите также:
Поставьте оценку статье!
Загрузка…

Эксперт проекта (терапевт, ревматолог )
Образование:
- 2009 — 2014 г., Донецкий национальный медицинский университет им. М. Горького
- 2014 — 2017 г., Запорожский государственный медицинский университет (ЗДМУ)
- 2017 — наст.вр., Прохожу интернатуру по специальности акушерство и гинекология
Внимание! Вся информация на сайте размещена с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания — обращайтесь к врачу за консультацией.
У вас остались вопросы после прочтения статьи? Или вы увидели ошибку в статье, напишите эксперту проекта.
Источник