Позвоночно спинномозговая травма код мкб

Клинические формы спинальной травмы базируются на оценке характера повреждений спинного мозга и дополняются оценкой повреждения окружающих его оболочек и структур.
По первому критерию выделяют:
1. Сотрясение спинного мозга.
2. Ушиб спинного мозга.
3. Травматическое сдавление спинного мозга (переднее, заднее, внутреннее).
1. Открытая спинальная травма.
2. Закрытая спинальная травма.
Если раневое повреждение покровов включает стенку дурального мешка, то такой вид травмы классифицируют как проникающее спинальное повреждение.
Выделяются 3 основные группы:
1. Повреждения позвоночника без нарушения функции спинного мозга.
2. Повреждения позвоночника с нарушением проводимости спинного мозга.
3. Закрытая травма спинного мозга без повреждения позвоночника.
По характеру травмы позвоночника различают следующие виды закрытых повреждений:
1. Повреждение связочного аппарата (растяжение, разрыв связок).
2. Перелом тел позвонков (линейный, компрессионный, оскольчатый, компрессионно-оскольчатый).
3. Перелом заднего полукольца позвонков: дуг, суставных, поперечных, остистых отростков.
4. Переломовывихи и вывихи позвонков, сопровождающиеся смещением их в той или иной плоскости и деформацией позвоночного канала.
5. Множественные повреждения.
Закрытые повреждения позвоночника подразделяются на стабильные и нестабильные.
Травмы спинного мозга подразделяются на:
По морфофункциональной характеристике:
1. Сотрясение.
2. Ушиб.
3. Сдавление.
4. Полный анатомический перерыв.
1. Шейного отдела.
2. Грудного отдела.
3. Поясничного отдела.
4. Крестцового отдела.
По виду ранящего снаряда:
— ножевые;
— пулевые;
— осколочные и др.
— сквозные;
— слепые;
— касательные (тангенциальные).
По отношению к траектории раневого канала и спинномозговому каналу:
— проникающие;
— непроникающие;
— паравертебральные.
Травматическому воздействию особенно подвержены отделы позвоночника в местах перехода подвижных участков в относительно стабильные, т.е. грудной и крестцовый.
Различают прямой и непрямой механизмы повреждения позвоночника.
Для мирного времени более характерны непрямые механизмы: падения на ноги, ягодицы и голову.
Непрямые механизмы в основном приводят к возникновению компрессионных переломов с клиновидной деформацией нижнегрудных и поясничных позвонков.
Сотрясение спинного мозга (преходящий травматический паралич)
Морфологически характеризуется временной ишемией и отеком нескольких сегментов спинного мозга.
Развивается клиническая картина полного паралича, которая уменьшается обычно через 6 часов после травмы, а через 24-48 часов наступает полное выздоровление.
Ушиб спинного мозга характеризуется сочетанием обратимых и необратимых, морфологических, изменений в виде очагов разрушения и размягчения мозга.
Отек начинается через 1 час после травмы в центральных отделах серого вещества и приблизительно через 8 часов достигает наружной поверхности белого вещества.
Через несколько часов после контузии прекращается микроциркуляция в спинном мозге, которая начинается в сером веществе.
Причиной геморрагического инфаркта являются сосудистые спазмы, стазы или микротромбозы.
Массивное разрушающее или компремирующее кровоизлияние может возникать интрамедуллярно, экстрамедуллярно и экстрадурально.
Гематомиелия вызывает значительные последствия в результате деструкции нервной ткани, обычно располагается центрально в сером веществе спинного мозга.
При частичном повреждении мозга происходит частичное нарушение или утрата функции проводимости. Синдром частичного нарушения проводимости проявляется в виде пареза или паралича конечностей с гипотонией, арефлексией, расстройств чувствительности и функций тазовых органов.
О частичной сохранности проводниковых функций свидетельствует наличие в той или иной степени движений, чувствительности книзу от уровня повреждения.
Синдром полного нарушения проводимости спинного мозга клинически проявляется параличом мышц с гипотонией, арефлексией, полным выпадением чувствительности по проводниковому типу с уровня повреждения или сдавления мозга и грубыми нарушениями тазовых функций.
Спинальный шок — это следствие травматического перераздражения спинного мозга, когда он лишен супраспинальных влияний со стороны среднего и продолговатого мозга.
Период угнетения альфа-мотонейронной возбудимости может длиться месяцами.
Клинически проявляется картиной полного поперечного поражения спинного мозга.
Обычно в ближайшие сутки или недели функция спинного мозга постепенно восстанавливается.
Перерыв спинного мозга встречается в 2 видах:
1. Анатомический перерыв — макроскопически видимое расхождение концов спинного мозга с образованием диастаза.
2. Аксональный перерыв — нарушение анатомической целости и распад аксонов при сохранении внешней целости мозга.
Сдавление спинного мозга, особенно длительное, сопровождается ишемией, а затем гибелью нервных проводников.
Клинические признаки могут возникать в момент травмы (острое сдавление), спустя несколько часов после нее (ранее сдавление) или через несколько месяцев и даже лет (позднее сдавление).
Острое сдавление вызывается костными краями позвонков или их отломками, выпавшим диском.
Ранее сдавление спинного мозга происходит вследствие образования оболочечной или внутримозговой гематомы (развивается постепенно) либо вторичного смещения костных отломков (развивается быстро).
Позднее сдавление спинного мозга — результат рубцово-спаечного процесса и вторичного нарушения спинального кровообращения.
Спинной мозг сдавливается в направлении:
1. Сзади наперед (отломками дуги позвонка, разорванной желтой связкой, оболочечной гематомой).
2. Спереди назад (костными отломками тела позвонка, межпозвонковым диском).
3. Изнутри (внутримозговой гематомой, отеком, развившимся в связи с кровоизлиянием или размягчением мозгового вещества).
По степени развития сдавление спинного мозга может быть полным или частичным.
Синдром частичного нарушения проводимости свидетельствует о частичном повреждении спинного мозга, тогда как при наличии синдрома полного нарушения проводимости возможен как частичный, так и полный перерыв его.
Открытые повреждения позвоночника и спинного мозга различают по уровню травмы мозга, по виду ранящего оружия, по отношению к целости твердой мозговой оболочки.
При проникающих ранениях повреждается твердая мозговая оболочка, а при непроникающих целость твердой мозговой оболочки не нарушена.
Различают три основных механизма закрытых повреждений позвоночника и спинного мозга:
— гиперфлексия;
— гиперэкстензия;
— чрезмерная осевая нагрузка с раздроблением тела и дуги позвонка.
Флексионный механизм наблюдается главным образом в нижнешейном и реже в пояснично-грудном отделах.
Сила сгибания концентрируется на С5-С6, вызывая компрессию их тел или смещение.
Повреждения спинного мозга могут быть прямыми, при которых возникают сотрясение, разрыв или интрамедуллярное кровоизлияние, и непрямыми, обусловленными сдавлениями извне или нарушением кровоснабжения вплоть до развития инфаркта.
Спинальные травмы могут осложняться внутренней и наружной ликвореей.
Внутренняя ликворея развивается при отрыве корешков и нарушении целостности твердой оболочки спинного мозга.
Наружная ликворея обычно наблюдается при проникающих ранениях спинного мозга и опасна развитием инфекции.
1. Эпидуральная — возникает кровотечение вследствие разрыва эпидуральных вен, обычно сочетается с повреждением позвоночника.
2. Субдуральная — встречается реже.
Интрамедуллярные повреждения могут быть результатом:
— непосредственного давления на спинной мозг;
— прохождения ударной волны;
— сдавление спинного мозга отломками костей;
— ножевых и огнестрельных ранений;
— разрыва сосудов в момент прохождения ударной волны и кровоизлияния в ткань мозга.
Наиболее частыми причинами спинальных травм являются:
— дорожные аварии;
— падения с высоты;
— спортивные травмы;
— ножевые и огнестрельные ранения.
Отягощающие факторы спинальной травмы — шейный спондилез, разрыв и отек передней и задней продольных связок.
Определенное значение имеют остеохондроз позвоночника и конституция пострадавшего (масса тела, длина шеи).
Источник
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Спинальное эпидуральное кровоизлияние.
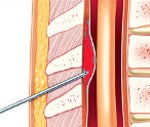
Спинальное эпидуральное кровоизлияние
Описание
Спинальное эпидуральное кровоизлияние. Кровотечение в полость между внутренней поверхностью стенок позвоночного канала и дуральной оболочной спинного мозга с образованием эпидуральной гематомы. Клинически дебютирует с интенсивной корешковой боли, локализующейся соответственно уровню кровоизлияния, сменяющейся спинально-проводниковыми неврологическими расстройствами (парезами, гипестезией, тазовой дисфункцией). Диагностируется в основном по данным МРТ позвоночника. Лечение в большинстве случаев хирургическое — ламинэктомия и аспирация гематомы. Консервативная терапия сопровождает операцию или используется самостоятельно при наличии положительной динамики процесса.
Дополнительные факты
Спинальное эпидуральное кровоизлияние — отдельный вид гематомиелии (спинномозгового кровоизлияния), при котором излитие крови происходит в эпидуральное пространство — щель между твердой (дуральной) мозговой оболочкой и стенками позвоночного канала. Спинальное эпидуральное кровоизлияние, связанное с травмой позвоночника, называют травматическим. Остальные случаи относят к спонтанным кровоизлияниям. Распространенность травматических эпидуральных кровоизлияний не велика, они составляют не более 0,75% всех позвоночно-спинномозговых травм. В молодом возрасте, в связи с повышенной подвижностью позвоночника, такие кровоизлияния могут возникать при отсутствии костных повреждений. Причину спонтанного эпидурального кровоизлияния удается установить лишь в 10% случаев. Диагностику и лечение спинальных кровоизлияний проводят специалисты в области неврологии, травматологии и нейрохирургии.
Спинальное эпидуральное кровоизлияние
Симптомы
Боль в шейном отделе позвоночника.
Причины
Травматическое спинальное эпидуральное кровоизлияние может быть вызвано переломом позвоночника, переломовывихами и вывихами позвонков, родовой травмой, огнестрельными ранениями, ушибом позвоночника. В отдельных случаях оно имеет ятрогенный генез и выступает осложнением эпидуральной блокады, операций на позвоночнике, люмбальной пункции.
Спонтанное спинальное кровоизлияние бывает обусловлено нарушениями в свертывающей системе (например, при гемофилии, тромбоцитопении), антикоагулянтным лечением, варикозным расширением вен эпидурального пространства, артериальной гипертензией, аномалиями сосудов эпидурального пространства. К последним относятся аневризмы, артерио-венозные фистулы, кавернозные мальформации и венозные аномалии. Сосудистые мальформации считаются самой частой причиной развития эпидурального спинального кровотечения. Пусковыми факторами, вызывающими повреждение эпидуральных сосудов, могут выступать резко возникающая гипертензия в полых венах, резкий подъем внутрибрюшного или внутригрудного давления.
К факторам, лежащим в основе кровоизлияния, также относятся случаи сращения эпидуральных вен с надкостницей позвоночного канала. В такой ситуации при чрезмерной мобильности позвоночника и повышенной физической нагрузке, особенно у лиц с выраженным лордозом, происходит натяжение вен, обуславливающее их повреждение. Аналогичный механизм кровоизлияния может реализоваться при наличии спаек и воспалительных изменений структур позвоночника, в которые вовлекаются стенки сосудов. С другой стороны, чрезмерные нагрузки на позвоночник и большая мобильность, например, при занятиях экстремальным спортом, могут спровоцировать эпидуральное кровоизлияние даже при отсутствии каких-либо предрасполагающих сосудистых факторов.
Диагностика
При постановке предварительного диагноза учитывается внезапность возникновения симптомов, их связь в физической активностью, типичная этапность (вначале боль, а затем слабость и онемение конечностей), неврологическая картина. Однако установить диагноз эпидурального кровоизлияния только по клинической картине не представляется возможным. Необходимо проведение МРТ или КТ позвоночника. МРТ позвоночника является более информативным методом, поскольку позволяет визуализировать эпидуральную гематому и дифференцировать ее от других оболочечных кровоизлияний. Кроме того, МРТ позволяет определить степень сдавления спинного мозга и выявить признаки компрессионной миелопатии. Дополнительно может быть проведена КТ сосудов или магнитно-резонансная ангиография.
При отсутствии возможности нейровизуализации проводят люмбальную пункцию и контрастную миелографию. Для выявления сосудистых аномалий возможно применение ангиографии позвоночника, но в остром периоде спинального кровоизлияния это метод обычно не используется. Эпидуральное спинальное кровоизлияние необходимо дифференцировать от субдуральной спинальной гематомы и субарахноидального спинального кровоизлияния, а также от прочих поражений: ишемического спинального инсульта, острого миелита, спинального эпидурального абсцесса, спинальной формы рассеянного энцефаломиелита, опухолей спинного мозга и тд.
Лечение
Самостоятельное разрешение эпидуральной спинальной гематомы наблюдается редко, в связи с этим в большинстве случаев применяется хирургическое лечение. Операция позволяет быстро ликвидировать гематому и добиться декомпрессии спинного мозга. Доступ к гематоме осуществляется путем ламинэктомии. Удаление эпидуральной гематомы производится путем вакуумной аспирации. По мнению большинства нейрохирургов результат хирургического лечения во многом определяется своевременностью его проведения и степенью неврологических нарушений на момент операции.
Консервативное лечение осуществляется травматологом (при травматическом эпидуральном кровоизлиянии) или неврологом в случаях, когда пациент был доставлен в стационар в поздние сроки заболевания, и у него отмечается заметный регресс неврологического дефицита. Следует сказать, что регресс клинических симптомов и томографическое подтверждение рассасывания гематомы являются показаниями к консервативной терапии вне зависимости от сроков кровоизлияния. В тоже время, консервативные мероприятия сопровождают и дополняют оперативное лечение. Назначаются гемокоагулянты (аминокапроновая к-та, викасол), антигипоксанты и нейрометаболиты (витамины гр В, неостигмин, свинной церебральный гидрализат). При тазовых расстройствах проводят катетеризацию мочевого пузыря и профилактику урогенитальной инфекции.
Исход эпидурального спинального кровотечения определяется своевременностью удаления образовавшейся эпидуральной гематомы. Благоприятный прогноз возможен, если операция проведена до развития значительного неврологического дефицита, т. Е. До возникновения в спинном мозге необратимых изменений, связанных с его сдавлением гематомой. В остальных случаях наблюдается стойкий остаточный неврологический дефицит в виде парезов, чувствительных нарушений, тазовых расстройств.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Спинальный инсульт (СИ), или миелоишемия и гематомиелия- что это такое?
 insultu-net.ru
insultu-net.ru
Код по МКБ-10 – G.95.1 – сосудистые миелопатии.
Спинальный инсульт – это внезапно возникшее острое нарушение в кровоснабжении определенного участка спинного мозга (СМ), связанное с затруднением либо полным прекращением притока крови к нему, длящееся свыше 24-х часов (в противном случае возникает транзиторная миелоишемия) и приводящее к его повреждениям и возникновению неврологических расстройств.
[tip]Среди инсультов спинальный встречается до 1% всех случаев. [/tip]
Как и при мозговых инсультах, среди СИ также различают ишемический (ИСИ), или миелоишемию и геморрагический (ГСИ), или гематомиелию. В первом случае патологическим механизмом является прекращение кровоснабжения какого либо участка, вследствие тромбоза или эмболии (закупорки просвета сосуда), во втором- кровоизлияние, в результате повреждения стенки сосуда.
Кровоснабжение спинного мозга
 Кровоснабжение спинного мозга. Источник: volynka.ru
Кровоснабжение спинного мозга. Источник: volynka.ru
В промежутке от 4 шейного до копчиков сегментов кровоснабжается спинной мозг артериями, расположенными за пределами полости черепа и позвоночного канала (ПК) – по внечерепной части позвоночной (вертебральной) артерии (ПА), другим проксимальным ветвям подключичной артерии (ПКА), комплексу дорсально-сегментарных частей аорты и подвздошным артериям.
Первые четыре шейных сегмента спинного мозга кровоснабжаются внутричерепной частью позвоночной артерии.
Такие сосуды называются отдаленными артериальными приводами СМ. К ближним приводам относят одноименные – спинномозговые ветви (СМВ) и корешково-спинномозговые артерии (КСМА). Последних имеется лишь 4-5 артерий, которые делятся на восходящую и нисходящую ветви, что ведет к образованию передней спинномозговой артерии (ПСМА).
Из спинномозговых артерий крупнейшей по диаметру является артерия Адамкевича (АА), входящая в позвоночный канал с нервным корешком двенадцатого грудного или первого поясничного сегментов, чаще с левой стороны.
При этом, исключая задние спинномозговые артерии (ЗСМА), у 20% людей грудные и пояснично-крестцовые сегменты СМ питаются только из АА. Принято выделять три бассейна снабжения СМ:
- Центральный – самый крупный, расположен посередине, кровь в него поступает из больших магистралей, предварительно не ветвясь. Участвует в кровоснабжении переднего рога, передней серой спайки, основания заднего рога, а также участков переднего и бокового канатиков.
- Задний – формируется погружными ветвями ЗСМА, располагаясь в области задних канатиков и рогов.
- Периферический – в краевых участках передних и боковых канатиков. В его формировании участвуют ветви околоспинномозговой артериальной сети.
Причины спинального нарушения мозгового кровообращения
Причины ишемического спинального инсульта
Три группы причин, вызывающих ишемический спинальный инсульт.
- Изменения в сердечно-сосудистой системе (ССС) – до 20% врожденного характера:
- артериовенозные мальформации
- аневризмы
- расширение вен
- коарктация аорты (этом сужение на определенном участке)
- недоразвитие (гипоплазии) сосудов СМ
и приобретенного характера:
- атеросклероз аорты и ее ветвей
- воспалительные поражения сосудистых стенок (артериит, флебит)
- тромбоэмболия (внезапная закупорка просвета сосуда)
- снижение насосной функции сердца и нарушение кровотока при инфаркте миокарда, аритмиях и артериальной гипертензии
- Причины которые сдавливают сосуды снаружи (до 75%):
- опухоли в грудной или брюшной полостях
- опухолевидные образования (беременная матка, группы увеличенных лимфоузлов при болезни Ходжкина, туберкулезе, метастатическом поражении)
- грыжи межпозвоночного диска, сдавливающие корешково- спинномозговые артерии и корешковые вены (КВ) – встречаются чаще
- эпидуральная и субдуральная гематома
- отломки позвонков травматического генеза
- эпидуральный воспалительный инфильтрат
- утолщение арахноидальной и пиальной оболочек
- Ятрогении (до 5%) как следствие оперативного лечения:
- радикулотомия с перевязкой КСМА
- пережатие аорты на долгое время
- хирургические вмешательства в околопозвоночной зоне
и проведения инъекций:
- эпидуральная спинномозговая блокада
- спинномозговая анестезия (СМА)
Причины геморрагического спинального инсульта (гематомиелии)
- разрыв аневризм (мешковидные растяжения сосудистой стенки)
- травматические повреждения позвоночного канала и спинного мозга
- нарушение венозного кровотока.
Ишемический спинальный инсульт
ИСИ встречается одинаково часто среди мужчин и женщин и встречается преимущественно у лиц от 30 до 70-ти лет.
Стадии развития
- Дальних и близких предвестников.
- Развития
- Обратного развития симптомов.
- Резидуальных явлений при отсутствии полного излечения и последствий
В ряде случаев, этому состоянию предшествует возникновение жалоб, связанных с началом явлений недостаточности спинномозгового кровообращения- это еще не острое нарушение. Эти симптомы и жалобы рассматривают как возможные предвестники развития ИСИ.
Предвестники и первые симптомы
- Миелогенная перемежающаяся хромота- человек хромает, при этом ни с чем это состояние не связывает (не было травм, всевозможных падений и проч.)
- Транзиторные боли- боли в спине, которые проходят, так же как и появляются- самостоятельно и без причин.
- Немеет и ползают мурашки (парестезии) рядом с позвоночником; нарушения в работе органов таза (появления задержек при физиологических отправлениях).
ИСИ развивается как внезапно- в пределах 1-2 часов или нескольких минут (если причина эмболия или травматическая компрессия артерий), так и в течение суток- с постепенным нарастанием неврологических симптомов. При этом, в зависимости от участка с нарушенным кровотоком по длине и ширине СМ, различают множество клинических синдромов.
В общем, их проявлениями являются расстройства мышечной силы (снижение или паралич), нарушения чувствительности (искажение, снижение, отсутствие и проч.), нарушения функций тазовых органов (расстройства мочеиспускания и акта дефекации).
Геморрагический спинальный инсульт
При геморрагическом спинальном инсульте (гематомиелии) кровь изливается в серое вещество либо одного, либо нескольких рядом расположенных сегментов. Клиническая картина также варьирует от места, в котором скопилась кровь.
Первые симптомы появляются внезапно, чему предшествует, как правило, сильное физическое перенапряжение (подъемы тяжестей). Эти симптомы проявляются в виде силовых парезов (снижения мышечной силы) и сегментарной диссоциированной анестезии (выпадения чувствительности) с нарушением или без нарушения работы тазовых органов.
Чем выше уровень поражения (ближе к головному мозгу), тем грубее неврологические расстройства. Это относится и к ишемическому типу СИ.
Если кровоизлияние возникло в шейных сегментах, то развиваются периферические парезы рук и центральный – ног, а также присоединяется парез диафрагмы, что утяжеляет течение и прогноз СИ.
При расположении очага ниже шейного отдела, развитие симптомов происходит ниже этого уровня и касается преимущественно нижних конечностей и тазовых органов (мочеполовая система, прямая кишка).
Лечение и реабилитация
В лечении ИСИ важная задача – улучшить местное кровообращение, включив обходные путей кровотока и увеличив объемную скорость кровотока путем назначения сосудорасширяющих и венотонизирующих препаратов, а также улучшающих работу сердечно-сосудистой системы, противоотечных, антиагрегантов и антигипоксантов.
Вместе с этим, нужно устранить окклюзирующий процесс путем назначения прямых антикоагулянтов – если причиной тому тромбоэмболия. Применения ортопедических (корсеты, массаж спины, лечебная физкультура) и физиотерапевтических мероприятий; проведения необходимого хирургического вмешательства – при интра- и экстравертебральных опухолях.
Пациентам назначают ноотропы, витамины и биостимуляторы, а при спастическом состоянии – миорелаксанты. Кроме этого, обязателен постоянный и динамический уход, чтобы не образовались пролежни и не возникли инфекционно-септические осложнения.
При ГСИ обязательно соблюдение строгого постельного режима в течение полутора месяцев. В первые дни заболевания применяется спазмолитики, холиномиметики, через 7 дней – йодсодержащие препараты и лечебная физкультура.
По показаниям проводится хирургическое лечение после ангиографии (клипирование сосуда). Лечение стационарное- в отделениях неврологии и нейрохирургии с продолжением курса медицинской реабилитации, при сохранении неврологических расстройств.
Прогноз и последствия
Прогноз спинального инсульта зависит от:
- фактора, который его вызвал
- возраста пациента
- сопутствующих заболеваний
- времени начала проведения мероприятий реабилитации
- выбора лечебной тактики.
[tip]Больше 60% пациентов практически полностью излечиваются или у них остаются умеренные резидуальные явления (отдаленные последствия) [/tip]
Летальные исходы встречаются из-за прогрессирования злокачественного новообразования, если причиной СИ явилась расслаивающая аневризма аорты, при наличии тяжелых сопутствующих заболеваний, либо развились жизнеугрожающие осложнения (инфаркт миокарда, уросепсис).
Трудовой прогноз зависит от распространенности и глубины неврологических расстройств, а также от того, насколько они повлияли на трудовые навыки. В зависимости от глубины неврологических расстройств, способность к трудовой деятельности снижена или утрачена. В этом случае, помимо медицинской, нужна и трудовая реабилитация, с дальнейшим подбором режима и характера труда. Помочь в возвращении самостоятельности может эрготерапевт.
Основополагающее значение имеют реабилитационно- восстановительные мероприятия и они начинаются уже в первые дни нахождения в стационаре. Это осторожная и дозированная реабилитация. По согласованию с лечащим врачом первые упражнения для возвращения мышечной силы начинаются уже на больничной койке.
Следующим этапом будет курс стационарной или амбулаторной реабилитации и он может повторяться неоднократно. Целью будет возвращение нарушенных неврологических функций, возвращение самостоятельности пациента в быту и возвращения к общественной жизни (в том числе трудовой).
Парез нижних конечностей (нижний парапарез) при спинальном инсульте: прогноз
Двигательные нарушения- это последствия перенесенного СИ, пример- нижний парапарез. В этом случае нарастает парез (снижение мышечной силы) в ногах, что приводит к утрате способности к самостоятельному передвижению.
В прогнозе восстановления этого расстройства значима динамика возвращения силы в течение первых месяцев после инсульта. При нарастании силы в течение первых 2-3 месяцев обнадеживает на восстановление в ближайшее время, которое позволит вернуться к прежней жизни.
Если силовые расстройства сохраняются, то это сигнал к тому, что понадобится двигательная реабилитация. Курсы восстановительного лечения многократны и не всегда приносят значимого результата в первое время. В процессе реабилитации поддерживают контакт с физическим терапевтом, выполняют его задания и рекомендации. Врач назначает и контролирует упражнения для восстановления последствий, корректирует их выполнение пациентом.
Для успешной реабилитации нужен настрой на восстановление и упорство в выполнении необходимых заданий.
Вы можете меня отблагодарить за статью, подписавшись на канал о неврологии и нейрореабилитации. Спасибо!

Источник
