Посттромботическая синдром код по мкб 10

Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Посттромбофлебитическая болезнь.
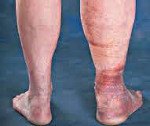
Посттромбофлебитическая болезнь
Описание
Посттромбофлебитическая болезнь. Хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен. Клинически посттромбофлебитическая болезнь может проявиться через несколько лет после перенесенного острого тромбоза. У пациентов возникает распирающее чувство в пораженной конечности и мучительные ночные судороги, образуется кольцевидная пигментация и отечность, которая со временем приобретает фиброзную плотность. Диагностика посттромбофлебитической болезни основывается на анамнестических данных и результатах УЗДГ вен нижних конечностей. Нарастающая декомпенсация венозного кровообращения служит показанием к хирургическому лечению.
Дополнительные факты
Посттромбофлебитическая болезнь. Хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен.
Причины
При тромбозе в просвете сосуда образуется тромб. После стихания острого процесса тромботические массы частично подвергаются лизированию, частично замещаются соединительной тканью. Если преобладает лизис, происходит реканализация (восстановление просвета вены). При замещении соединительнотканными элементами наступает окклюзия (исчезновение просвета сосуда).
Восстановление просвета вены всегда сопровождается разрушением клапанного аппарата в месте локализации тромба. Поэтому, независимо от преобладания того или иного процесса, исходом флеботромбоза становится стойкое нарушение кровотока в системе глубоких вен.
Повышение давления в глубоких венах приводит к расширению (эктазии) и несостоятельности перфорантных вен. Кровь из системы глубоких вен сбрасывается в поверхностные сосуды. Подкожные вены расширяются и тоже становятся несостоятельными. В результате в процесс вовлекаются все вены нижних конечностей.
Депонирование крови в нижних конечностях вызывает микроциркуляторные нарушения. Нарушение питания кожи приводит к образованию трофических язв. Движение крови по венам в значительной степени обеспечивается сокращением мышц. В результате ишемии сократительная способность мышц ослабевает, что приводит к дальнейшему прогрессированию венозной недостаточности.
Классификация
Выделяют два варианта течения (отечная и отечно-варикозная формы) и три стадии посттромбофлебитической болезни.
• преходящие отеки, «синдром тяжелых ног»;
• стойкие отеки, трофические расстройства (нарушения пигментации кожи, экзема, липодерматосклероз);
• трофические язвы.
Симптомы
Первые признаки посттромбофлебитической болезни могут появиться через несколько месяцев или даже лет после острого тромбоза. На ранних стадиях пациенты предъявляют жалобы на боли, чувство распирания, тяжести в пораженной ноге при ходьбе или стоянии. При лежании, придании конечности возвышенного положения симптомы быстро уменьшаются. Характерным признаком посттромбофлебитической болезни являются мучительные судороги в мышцах больной конечности по ночам.
Современные исследования в области флебологии показывают, что в 25% случаев посттромбофлебитическая болезнь сопровождается варикозным расширением поверхностных вен пораженной конечности. Отеки различной степени выраженности наблюдаются у всех больных. Через несколько месяцев после развития стойких отеков появляются индуративные изменения мягких тканей. В коже и подкожной клетчатке развивается фиброзная ткань. Мягкие ткани становятся плотными, кожа спаивается с подкожной клетчаткой и утрачивает подвижность.
Характерным признаком посттромбофлебитической болезни является кольцевидная пигментация, которая начинается над лодыжками и охватывает нижнюю треть голени. В последующем в этой области часто развиваются дерматиты, сухая или мокнущая экзема, а в поздние периоды болезни возникают плохо заживающие трофические язвы.
Судороги.
Диагностика
При подозрении на посттромбофлебитическую болезнь врач выясняет, страдал ли пациент тромбофлебитом. Некоторые пациенты с тромбофлебитом не обращаются к флебологу, поэтому при сборе анамнеза необходимо обращать внимание на эпизоды выраженного продолжительного отека и чувства распирания пораженной конечности.
Для подтверждения диагноза проводится УЗДГ вен нижних конечностей. Для определения формы, локализации поражения и степени гемодинамических нарушений применяется радионуклеоидная флебография, ультразвуковое ангиосканирование и реовазография нижних конечностей.
Лечение
В течение адаптационного периода (первый год после перенесенного тромбофлебита) пациентам назначается консервативная терапия. Показанием для оперативного вмешательства является ранняя прогрессирующая декомпенсация кровообращения в пораженной конечности.
По окончании адаптационного периода тактика лечения зависит от формы и стадии посттромбофлебитической болезни. В стадии компенсации и субкомпенсации нарушений кровообращения (ХВН 0-1) рекомендовано постоянное ношение средств эластической компрессии, физиотерапия. Даже при отсутствии признаков нарушения кровообращения больным противопоказан тяжелый труд, работа в горячих цехах и на холоде, труд, связанный с длительным пребыванием на ногах.
При декомпенсации кровообращения пациенту назначают антиагреганты (дипиридамол, пентоксифиллин, ацетилсалициловая кислота), фибринолитики, препараты, уменьшающие воспаление стенки вены (экстракт конского каштана, гидроксиэтилрутозид, троксерутин, трибенозид). При трофических расстройствах показан пиридоксин, поливитамины, десенсибилизирующие средства.
Хирургическое вмешательство не может полностью излечить больного с посттромбофлебитической болезнью. Операция лишь помогает отсрочить развитие патологических изменений в венозной системе. Поэтому хирургическое лечение проводится лишь при неэффективности консервативной терапии.
Выделяют следующие виды операций при посттромбофлебитической болезни:
• реконструктивные вмешательства (резекция и пластика вен, обходное шунтирование);
• корригирующие операции (флебэктомия и минифлебэктомия — удаление расширенных подкожных вен, перевязка коммуникантных вен).
На сегодняшний день ни один вид лечения, включая оперативные вмешательства, не может остановить дальнейшее развитие болезни при ее неблагоприятном течении. В течение 10 лет с момента диагностирования посттромбофлебитической болезни инвалидность наступает у 38% пациентов.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Посттромбофлебитический синдром нижних конечностей (ПТФС) встречается у 5% населения мира. Возникает это заболевание после развития тромбоза, тромбофлебита на ногах и трудно поддается лечению. Однако трудно – не значит невозможно.
Что такое ПТФС
Посттромбофлебитический синдром, что это? Это негативное изменение вен нижних конечностей, характеризующееся их сужением и ухудшением кровоснабжения.
При определенных нарушениях в организме, если кровь обладает повышенной свертываемостью, могут возникнуть тромбы – кровяные сгустки.
Такой сгусток из слипшихся эритроцитов образуется обычно в местах травмирования, чтобы остановить кровотечение. Но в результате сбоя возникает внутри вены. Следуя с кровотоком, тромб, как правило, прикрепляется на каком-нибудь участке вены и начинает обрастать новыми эритроцитами.
Русло вены в результате сужается, кровоток ухудшается и замедляется. Это создает давление на стенки сосудов, они растягиваются, становятся узловатыми. Это же ухудшает и лимфоток, что вызывает отеки.
Можно сказать о ПТФС нижних конечностей, что такое заболевание приводит к нежелательным изменениям кровообращения организма в целом. Жидкость застаивается в нижних конечностях, а в другие части тела поступает замедленно и не в полном объеме.
Классификация и код по МКБ
Код ПТФС по МКБ 10 – I 87.0. Эта международная классификация болезней была придумана и разработана, чтобы врачи из разных стран мира, не зная языка, могли понимать друг друга и знать, от чего лечить больного.
Это особенно ценно, когда заболевший в одном государстве человек отправляется на лечение в другое. Таким образом, увидев код по МКБ 10 ПТФС, врач сразу же поймет, о каком заболевании идет речь.
Помимо МКБ 10, для посттромбофлебитического синдрома используются и другие классификации. Так, классифицировали формы и течение болезни ученые В.С. Савельев, Л.И. Клионер, В.И. Русин.
Чаще всего применяется классификация, придуманная профессором М.И. Кузиным.
По ней ПТФС делится на четыре формы:
- отечно-болевая;
- варикозная;
- язвенная;
- смешанная.
Для каждой формы характерны некоторые особенности протекания и специфические симптомы. Также классификация посттромбофлебитического синдрома подразумевает его разделение по стадиям – от начальной до крайне тяжелой.
Симптомы
Наиболее характерными симптомами этого заболевания являются следующие:
- Боли и тяжесть в нижних конечностях. Особенно усиливаются к концу дня, уменьшаются или пропадают к утру, при принятии горизонтального положения тела с поднятием ног на возвышенность наступает облегчение.
- Судороги в пораженной ноге или обеих ногах в ночное время.
- Расширение подкожных вен, усиление венозного рисунка, их бугристость, узловатость, сосудистая сеточка.
- Отеки разной степени интенсивности, которая зависит от формы и стадии заболевания, от степени нагрузки на конечности и других внешних факторов.
- Уплотнения под кожей, возникающие после установления стойкой отечности, неподвижность кожи, сращение ее с жировой клетчаткой.
- Темные кольца на коже внизу голени.
- Появление кожных заболеваний на пораженной конечности – дерматит, язвочки, экзема.
- Образование трофических, практически не поддающихся лечению язв на пораженных конечностях на финальной стадии заболевания.
Не обязательно все симптомы должны присутствовать одновременно, их наличие или отсутствие зависит от формы и степени тяжести заболевания.
Если обратиться к врачу на ранней стадии и провести грамотное лечение, то дело может ограничиться лишь небольшими отеками и тяжестью в ногах. Потемнение и уплотнение кожи, язвы – это признаки запущенности заболевания.
Формы ПТФС
Принято различать четыре формы этой патологии. От формы во многом будет зависеть симптоматика и лечение ПТФС нижних конечностей.
- Варикозная. Для этой формы характерны признаки, связанные с варикозным расширением вен. Это усиление сосудистого рисунка, «сеточка» и «звездочки», выпирание вен. Они растягиваются, становятся видны под кожей невооруженным глазом, затем начинают выпирать, становятся бугристыми и узловатыми. Ощущается болезненность вен, в особенности при движении, а также их жжение.
- Отечная. Здесь основной симптом – это отеки. На начальной стадии они возникают к концу дня и проходят за ночь, при тяжелой стадии практически не проходят даже после полноценного отдыха. Отеки сопровождаются болью и тяжестью в ногах, слабостью, усталостью конечностей, при длительном движении или, наоборот, при долгом нахождении в одной позе может возникнуть онемение. Ночами возникают судороги.
- Язвенная. При этой форме происходят изменения кожных покровов. На начальной стадии возникают пигментные пятна по ходу пораженной вены, они могут сильно зудеть. Характерны также покраснения и припухлости, а также белесые пятна – в результате нарушения кровоснабжения тканей. Со временем атрофированные участки разрастаются, возникает экзема, трещины, язвы. Для финальной стадии характерны большие гнойные язвы, не поддающиеся лечению.
Также существует смешанная форма ПТФС, для которой характерно наличие нескольких различных признаков, а также появление новых по мере развития болезни.
Диагностика
Диагноз ПТФС ставится на основе первичного внешнего осмотра и проведения некоторых исследований. Чаще всего для этого используется УЗИ, оно считается наиболее достоверным и точным методом диагностики.
Позволяет определить точные места локализации тромбов, степень тяжести заболевания, степень поражения и повреждения сосудов и их клапанов, оценить их функциональность и состояние окружающих тканей.
Кроме этого, используются следующие методы:
- ультразвуковое ангиосканирование с цветным картированием;
- допплерография;
- окклюзионная плетизмография;
- флебография;
- радиоизотопная флебосцинтиграфия с контрастным веществом.
Кроме того, проводится дифференциальная диагностика, чтобы понять, первичным или вторичным является варикозное расширение вен (для ПТФС характерно вторичное).
Лечение
Есть консервативное и оперативное лечение посттромбофлебитического синдрома нижних конечностей. Ко второму прибегают в крайне тяжелых случаях или если традиционные методы не приносят результатов.
К консервативному в первую очередь относится изменение образа жизни, без которого полное выздоровление невозможно. Это отказ от вредных привычек, изменение рациона питания, увеличение двигательной активности.
Рекомендуемая физическая нагрузка назначается врачом в зависимости от индивидуальных особенностей пациента. Ее переизбыток тоже негативно скажется на состоянии здоровья.
Кроме того, назначается ношение компрессионного белья или бинтов, а также прием медицинских препаратов. Выписываются фибринолитики или дезагреганты – лекарства, предотвращающие образование тромбов, антикоагулянты, антиоксиданты, спазмолитики, противовоспалительные, тонизирующие сосуды препараты, ферменты, витамины. В дополнение к ним идут средства наружного применения – гели и мази.
К оперативным методам относятся удаление или ушивание больных вен, шунтирование, создание искусственных клапанов.
Важно! Изменение образа жизни – неотъемлемая часть лечения. Продолжая злоупотреблять алкоголем, курением, вредной пищей и ведя малоподвижный образ жизни, пациент не может рассчитывать на выздоровление.
Заключение
Посттромбофлебитический синдром – трудно поддающееся лечению заболевание. Но трудно – не значит невозможно. Даже в запущенных случаях у пациента есть все шансы на возвращение к нормальной, здоровой жизни. Однако лучше, все-таки, не допускать подобного, следить за своим организмом и вовремя обращаться к врачу.
Флеболог-хирург со стажем более 6 лет.
Образование: Диплом по специальности «Лечебное дело», Омская государственная медицинская академия (2013 г.) Интернатура по специальности «Хирургия», Омский государственный медицинский университет (2014 г.)
Курсы повышения квалификации:
- «Ультразвуковая диагностика», Омская государственная медицинская академия (2015 г.)
- «Актуальные вопросы флебологии», Российский национальный исследовательский медицинский университет имени Н. И. Пирогова (2015 г.)
- «Ультразвуковое исследование сосудов», Омская государственная медицинская академия (2016 г.)
- «Эндовазальная лазерная облитерация» (2017 г.)
Источник
ПТСФ нижних конечностей – это состояние, развивающее после перенесённого острого тромбоза. Как лечить патологию расскажем в информационной памятке для пациентов
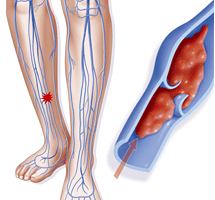 Посттромбофлебитический синдром (код по МКБ 10 — I87.0) — вариант вторичной венозной недостаточности, которая развивается после ранее перенесенного тромбоза глубоких вен нижних конечностей.
Посттромбофлебитический синдром (код по МКБ 10 — I87.0) — вариант вторичной венозной недостаточности, которая развивается после ранее перенесенного тромбоза глубоких вен нижних конечностей.
О развитии ПТФС можно говорить не ранее, чем через 3 месяца после перенесенного тромбоза.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Вероятность развития патологии тем больше, чем выше по венозной системе произошло формирование тромба.
Например, тромбоз глубоких вен голени редко приводит к развитию ПТФС, а вот вен бедра или подвздошных — часто.
В целом же заболевание занимает третье место среди всех венозных заболеваний и регистрируется у 1-5% взрослого населения развитых стран.
ПТФС по МКБ 10 проходит под кодом I87.0 и относится к рангу «другие поражения вен».
Также состояние называют как посттромбофлебитическая или посттромботическая болезнь (тогда сокращенно как ПТФБ, но код по МКБ 10 прежний — I87.0).
✔ Международный классификатор болезней 10-го пересмотра, краткая версия в Системе Консилиум
Как и почему возникает
После перенесенного тромбоза глубоких вен сам тромб подвергается частичной или полной реканализации, редко происходит полное перекрытие просвета венозных сосудов.
Но в затронутой вене разрушаются клапаны, которые в норме препятствуют обратному току крови, а сам сосуд превращается в плотную склерозированную трубку, окруженную снаружи плотными тканями (фиброзированными).
Все эти изменения приводят к нарушению циркуляции крови в данной области. Из-за нарушения оттока крови (вследствие препятствия на пути) в нижележащих венах давление повышается, что приводит к патологическому сбросу крови из глубоких вен в поверхностные с последующим их варикозным расширением.
Также это провоцирует локальное нарушение циркуляции лимфы и крови — как следствие, возникает отек тканей, склероз кожи и формирование трофических язв.
Классификация: виды ПТСФ
Выделяют окклюзионную (при полном перекрытии вены тромбом), реканализованную (при частичном восстановлении тока крови) и смешанную формы заболевания.
Для оценки тяжести протекания ПТФБ используют классификацию по CEAP для хронической венозной недостаточности.
Она учитывает клиническую картину (C — clinic), этиологию (E — etiology), анатомическую локализацию (A — anatomy) и патогенез (P — pathogenesis) заболевания.
Недостаток — громоздкость, однако в результате можно дать полную характеристику патологии у конкретного пациента.
В зависимости от клинических проявлений также выделяют отечно-болевую, варикозную, язвенную и смешанную форму заболевания.
Клинические проявления
Посттромбофлебитическая болезнь (код по МКБ 10 I87.0) имеет следующие основные симптомы:
- боли различного характера — возникают у 80-85% больных;
- отеки конечностей к концу дня или же непроходящие — у 90%;
- быстрая утомляемость ног — у 80%;
- зуд и судороги нижних конечностей — у 6-10%.
Подробное описание симптомов
Боль возникает в пораженной конечности и усиливается к концу дня, при нагрузке на нее. Она тупая, тянущая и крайне редко острая и интенсивная. Боль уменьшается или совсем проходит при отдыхе в горизонтальном положении.
В некоторых случаях пациенты не отмечают боли, но при обследовании и пальпации икроножных мышц, стопы и других вовлеченных в патологический процесс отделов отмечают болезненность.
Судороги возникают по ночам, интенсивность их варьирует от незначительных до нестерпимых и длительных.
Практически всегда больные отмечают, что к концу дня нога заметно отекает. После отдыха отечность проходит, но не полностью.
Распространение отека зависит от того, какие вены были затронуты в патологический процесс.
Если подвздошные и бедренные — отекает вся нога, если только бедренно-подколенные — стопа и голень, если большеберцовые вены — область лодыжек и нижней части голени.
У ⅔ больных прогрессирует варикозное расширение вен по рассыпному типу, как правило, на голени и стопе.
Характерны трофические нарушения кожи — отек, пигментация, уплотнение и рецидивы дерматита или экземы.
Конечный этап прогрессирования патологии — формирование длительно не заживающих язв на фоне липодерматосклероза кожи (уплотнения ее с выраженной болезненностью при дотрагивании).
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Диагностика
Подозрение на посттромбофлебитический синдром (код по МКБ 10 I87.0) подразумевает проведение следующих диагностических мероприятий:
- ультразвуковое дуплексное сканирование вен — можно выявить тромботические массы в зоне бывшего тромбоза и установить, на какой процент прошла реканализация тромба либо выявить факт полного отсутствия кровотока в какой-то зоне; обнаружить утолщение стенок вен и патологический рефлюкс; усиление кровотока по неизмененным венам;
- внутрисосудистое ультразвуковое исследование — это наиболее информативный метод, который используется в случае решения вопроса о необходимости стентирования сосудов; позволяет наиболее точно описать изменения в венах (в просвете и в самой стенке);
- МРТ с контрастированием или КТ — используется при подозрении на поражение подвздошно-бедренного сегмента венозного русла.
Лабораторная диагностика не имеет принципиального значения в диагностике ПТФС нижних конечностей. В некоторых случаях необходима оценка свертывающей системы человека при возникновении серьезных тромбозов в возрасте 40 лет.
Лечение
Посттромботическая болезнь (код по МКБ 10 I87.0) подвергается консервативному и хирургическому лечению.
Консервативное включает компрессионную терапию и медикаментозные препараты для улучшения состояния вен, тока крови, питания тканей.
Компрессионная терапия подразумевает использование компрессионных чулок (колготок, реже — бинтов) соответствующей степени компрессии.
Это помогает уменьшить проявления гипертензии в венозных сосудах ниже уровня пораженной вены.
Курсами могут использовать специальные окклюзионные повязки наподобие цинк-желатиновой повязки Унна.
Очень часто их применяют для лечения трофических язв.
Медикаментозное лечение направлено на повышение тонуса вен, улучшение циркуляции лимфы, снижение степени воспаления.
Используются современные венотоники для приема внутрь (например, Детралекс) или наружно (Троксерутин, Гепариновая мазь, Индовазин и пр.).
Используются схемы лечения ПТФС, которые дополнительно включают применение сосудистых препаратов (Пентоксифиллина), из группы НПВС, антибиотиков и антиоксидантов (витамин Е и другие).
Хирургические методы
В некоторых случаях рекомендовано проведение оперативных вмешательств, однако основное лечение — консервативное.
Так как при ПТФС часто расширяются поверхностные вены, проводятся операции по их удалению и перевязке коммуникантных вен (например, по методу Линтона).
Так устраняется застой крови, улучшается питание тканей нижних конечностей. Однако подобные операции всегда симптоматические и требуют в дальнейшем постоянного ношения компрессионного белья и курсов медикаментозной терапии.
Еще одно из направлений хирургического лечения ПТФС — замена не функционирующих клапанов. Используются множественные варианты искусственных клапанов.
При невозможности такой замены выполняется пластика клапанов или трансплантации здоровых вен (например, из подмышечной области) в зону пораженных с разрушенным клапанным аппаратом.
Однако подобные вмешательства результативны не более, чем у половины пациентов.
Для коррекции диаметра вен используются различные коррекционные синтетические спирали.
Шунтирующие операции (при которых создаются дополнительные пути оттока крови) малоэффективны по причине быстрого их тромбоза.

Источник
