Постоянная форма фп код по мкб 10
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Фибрилляция предсердий (ФП) — хаотические, нерегулярные возбуждения отдельных предсердных мышечных волокон или групп волокон с утратой механической систолы предсердий и нерегулярными, не всегда полноценными возбуждениями и сокращениями миокарда желудочков. Клиническая характеристика — мерцательная аритмия.
Код по международной классификации болезней МКБ-10:
- I48 Фибрилляция и трепетание предсердий
Причины
Этиология • Ревматические пороки сердца • ИБС • Тиреотоксическое сердце • Кардиомиопатии • Артериальная гипертензия • Миокардиодистрофия • ХОБЛ • ТЭЛА • Состояние после аортокоронарного шунтирования • Ваготония • Гиперсимпатикотония • Гипокалиемия • Идиопатическая ФП • Комбинации этиологических факторов.
Классификация • Впервые выявленная •• Пароксизмальная — продолжительностью до 7 дней, купируется самостоятельно •• Персистирующая — продолжительность обычно более 7 дней, самостоятельно не купируется •• Постоянная форма: кардиоверсия (КВ) неэффективна или не показана • По частоте желудочковых ответов •• Тахисистолическая форма — ФП с частотой активации желудочков более 90 в минуту •• Нормосистолическая форма ¾ с частотой сокращения желудочков 60–90 в минуту •• Брадисистолическая форма — ФП с частотой сокращения желудочков менее 60 в минуту • Особые формы •• ФП при синдроме Вольффа–Паркинсона–Уайта •• ФП при синдроме слабости синусно — предсердного узла (синдром бради — тахикардии) •• ФП при полной АВ — блокаде (синдром Фредерика) • По ЭКГ — параметрам •• Крупноволновая ФП — амплитуда волн ff более 0,5 мВ, частота 350–450 в минуту. Комплексы QRS неодинаковы по форме •• Средневолновая ФП — амплитуда волн ff меньше 0,5 мВ, частота 500–700 в минуту •• Мелковолновая — трудно различимые волны ff.
Симптомы (признаки)
Клинические проявления • Варьируют от умеренной слабости, чувства сердцебиения, одышки, головокружения и быстрой утомляемости до тяжёлой сердечной недостаточности, приступов стенокардии, обмороков • Наиболее сильно выражены субъективные ощущения при диастолической дисфункции миокарда, а также тахисистолии или брадисистолии.
Диагностика
Дифференциальная диагностика • Трепетание предсердий — меньшая частота, сокращения более регулярные • Предсердная многофокусная пароксизмальная тахикардия характеризуется синхронной деполяризацией предсердий, однако водителями ритма выступают два или более эктопических очага в предсердиях, поочерёдно генерирующие импульсы. Предсердные политопные тахикардии часто наблюдают при тяжёлых заболеваниях лёгких, интоксикации сердечными гликозидами, ИБС и эмболии лёгочной артерии. Характерны изменчивость зубца Р и неодинаковые интервалы R–R.
Лечение
ЛЕЧЕНИЕ
Лечебная тактика • Оценка состояния кровообращения • Проведение электроимпульсной терапии (ЭИТ) по неотложным показаниям • Фармакологическая КВ — при отсутствии срочных показаний или необходимых условий для проведения ЭИТ • Фармакологический контроль за ЧСС перед проведением КВ и при постоянной форме ФП • При длительности ФП более 2 сут — назначение непрямых антикоагулянтов в течение 3–4 нед до и после КВ (исключение — больные с идиопатической ФП моложе 60 лет) •• Предупреждение рецидивов ФП.
Восстановление синусового ритма — противопоказания: • Продолжительность ФП больше 1 года — нестойкий эффект КВ не оправдывает риска её проведения • Атриомегалия и кардиомегалия (митральный порок, дилатационная кардиомиопатия, аневризма левого желудочка) — КВ проводят только по неотложным показаниям • Брадисистолическая форма ФП — после устранения ФП часто обнаруживают синдром слабости синусно — предсердного узла или АВ — блокаду • Наличие тромбов в предсердиях • Некорригированный тиреотоксикоз.
ЭИТ
• Показания — ФП с признаками нарастающей сердечной недостаточности, резким падением АД, отёком лёгких.
• Методика проведения — см. Кардиоверсия электрическая.
• Прогноз — устранение ФП в 95% случаев.
• Осложнения КВ •• Тромбоэмболия при продолжительном пароксизме ФП (в течение 2–3 дней и больше) вследствие образования внутрипредсердных тромбов (так называемые нормализационные тромбоэмболии) ••• Перед электрической КВ (равно как и перед фармакологической) при длительности ФП более 2 сут рекомендован 3–4 — недельный курс терапии непрямыми антикоагулянтами с целью профилактики тромбоэмболий ••• Чреспищеводная ЭхоКГ, проведённая до ЭИТ, позволяет исключить тромб, расположенный в ушке левого предсердия (наиболее частая локализация внутрипредсердных тромбов) и провести раннюю КВ на фоне введения гепарина с последующим назначением непрямых антикоагулянтов в течение 3–4 нед •• Асистолия предсердий — см. Асистолия предсердий.
Фармакологическая КВ наиболее эффективна при раннем восстановлении синусового ритма (длительность ФП 7 дней и менее). Введение антиаритмических препаратов следует проводить под постоянным ЭКГ — мониторированием на фоне коррекции гипокалиемии и гипомагниемии.
• Прокаинамид 10–15 мг/кг в/в, инфузия со скоростью 30–50 мг/мин, см. Трепетание предсердий. При почечной недостаточности дозу препарата снижают.
• Пропафенон 2 мг/кг в/в в течение 5–10 мин. Внутрь 450–600 мг одномоментно или по 150–300 мг 3 р/сут в течение 1–2 нед. Показан при отсутствии или минимально выраженных структурных изменениях миокарда.
• Амиодарон 5 мг/кг в/в капельно за 10–15 мин (скорость 15 мг/мин) или 150 мг за 10 мин, затем либо инфузия 1 мг/кг в течение 6 ч, либо внутрь 30 мг/кг (10–12 таблеток) однократно, либо 600–800 мг в день в течение 1 нед, затем 400 мг в день в течение 2–3 нед. Показан пациентам со сниженной сократительной функцией миокарда.
• Эффективно сочетание хинидина по 200 мг внутрь 3–4 р/сут с верапамилом по 40–80 мг внутрь 3–4 р/сут. Синусовый ритм восстанавливается у 85% больных на 3–11 — й день.
Контроль за ЧСС при постоянной форме ФП и перед КВ: выбор препарата определяет основная патология (тиреотоксикоз, миокардит, ИМ и др.), а также выраженность сердечной недостаточности.
• Верапамил. Особенно показан при сопутствующих ХОБЛ, поражении периферических артерий. Возможно развитие артериальной гипотензии. Противопоказано сочетание с b — адреноблокаторами в/в. Схемы: •• в/в 5–10 мг в течение 2–3 мин, при необходимости повторить через 30 мин ещё 5 мг в/в, начальный эффект может быть поддержан при инфузии препарата с постоянной скоростью 0,005 мг/кг/мин ••• внутрь по 40–80–160 мг 3 р/сут.
• Дилтиазем — в/в 25 мг в течение 2–3 мин или в/в капельно со скоростью 0,05–0,2 мг/мин. Внутрь по 120–360 мг в день.
• b — Адреноблокаторы. Показаны при гиперсимпатикотонии, тиреотоксикозе. Возможно развитие артериальной гипотензии. Препараты: пропранолол в/в медленно за 5–10 мин 1–12 мг под контролем АД или метопролол 5–15 мг в/в. Внутрь по 20–40–80 мг пропранолола 3–4 р/сут.
• Сердечные гликозиды показаны при постоянной форме ФП, особенно при ФП со сниженной систолической функцией желудочков; противопоказаны при наличии синдрома Вольффа–Паркинсона–Уайта •• Быстрый темп насыщения ••• Дигоксин 0,5 мг в/в в течение 5 мин, через 4 ч дозу повторяют, затем по 0,25 мг дважды с интервалом 4 ч (всего 1,5 мг за 12 ч) ••• Дигоксин 0,5 мг в/в в течение 5 мин, затем 0,25 мг каждые 2 ч (4 раза) ••• При развитии интоксикации сердечными гликозидами — р — р калия хлорида в/в капельно, см. Интоксикация сердечными гликозидами •• Средний темп насыщения ••• Внутривенная инфузия 1 мл 0,025% р — ра дигоксина (или 1 мл 0,025% р — ра строфантина К) и 20 мл 4% р — ра калия хлорида в 150 мл 5% р — ра глюкозы со скоростью 30 капель/мин ежедневно •••• Дигоксин сначала 0,75 мг внутрь, далее по 0,5 мг каждые 4–6 ч. Средняя доза для насыщения — 2,5 мг.
• При неэффективности монотерапии дигоксином, b — адреноблокаторами и блокаторами кальциевых каналов следует использовать их различные комбинации. При сочетании верапамила с дигоксином уровень последнего в крови может значительно возрасти ¾ следует уменьшить дозу дигоксина.
Лечение ФП на фоне синдрома Вольффа–Паркинсона–Уайта — см. Синдром Вольффа–Паркинсона–Уайта.
Профилактика рецидивов
• Подбор доз антиаритмических препаратов (амиодарона, хинидина, прокаинамида, этацизина, пропафенона и др.) с контролем показателей гемодинамики и ЭКГ. Длительный приём антиаритмических препаратов, особенно Iс подкласса, для профилактики ФП повышает летальность у пациентов с постинфарктным кардиосклерозом и нарушенной сократительной функцией миокарда (см. Аритмии сердца).
• Лечение основного заболевания.
• Устранение факторов, провоцирующих аритмию, таких как психоэмоциональное напряжение, усталость, стрессы, употребление алкоголя, кофе и крепкого чая, курение, гипокалиемия, висцеро — кардиальные рефлексы при заболеваниях органов брюшной полости, анемия, гипоксемия и др.
Хирургическое лечение применяют при выраженных клинических проявлениях и неэффективности лекарственной терапии • Альтернативный метод — радиочастотная катетерная деструкция предсердно — желудочкового узла с имплантацией постоянного ЭКС (при неэффективности контроля за ЧСС фармакологическими препаратами или выраженными побочными реакциями) • Радиочастотная деструкция устьев лёгочных вен при ФП, обусловленной наличием очагов автоматизма в этой зоне • Имплантация предсердных дефибрилляторов, автоматически регистрирующих и устраняющих приступы ФП посредством генерации электрического импульса • Открытые операции «коридор» и «лабиринт», а также изоляцию устьев лёгочных вен выполняют обычно в сочетании другими вмешательствами на открытом сердце (протезированием клапанов и пр.). В небольшом числе клиник эти же процедуры выполняют эндоваскулярно.
Осложнения • Кардиогенный эмболический инсульт • Эмболия периферических артерий • Кровоточивость при терапии антикоагулянтами.
Течение и прогноз • Риск инсульта небольшой при длительной терапии антикоагулянтами • ФП увеличивает риск летального исхода от сердечно — сосудистых заболеваний.
Синоним. Мерцательная аритмия.
Сокращения • ФП — фибрилляция предсердий • ЭИТ — электроимпульсная терапия • КВ ¾ кардиоверсия.
МКБ-10 • I48 Фибрилляция и трепетание предсердий
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Диагностика
- Симптомы
- Возможные осложнения
- Лечение
- Список литературы
- Синонимы диагноза
- Основные медицинские услуги
- Клиники для лечения
Названия
I48 Фибрилляция и трепетание предсердий.

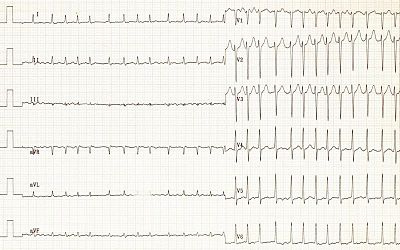
Фибрилляция (мерцание) предсердий (ЭКГ)
Описание
Предсердная фибрилляция — быстрые хаотические сокращения предсердий. Чаще возникает у мужчин старше 60 лет. Факторы риска — курение, жирная пища, злоупотребление алкоголем, недостаток физической нагрузки и лишний вес. Генетика значения не имеет.
Во время приступа предсердной фибрилляции предсердия слабо сокращаются с частотой примерно 300-500 раз в минуту. Только часть импульсов, вызывающих это частое сердцебиение, проходит через сердце к желудочкам, которые также сокращаются быстрее нормы, примерно 160 раз в минуту. Поскольку предсердия и желудочки сокращаются в разном ритме, работа сердца становится неровной, а это снижает количество прокачиваемой крови.
Диагностика
Предсердная фибрилляция может начаться без очевидных причин, особенно у пожилых людей, но обычно это происходит при увеличении предсердий из-за болезней сердечных клапанов, ишемической болезни сердца и высокого артериального давления. Факторы риска большинства этих заболеваний — курение, недостаток физической нагрузки, жирная пища и лишний вес. Предсердная фибрилляция часто наблюдается у людей с гиперактивностью щитовидной железы или низким уровнем калия в крови. Кроме того, в группу риска входят алкоголики и люди, страдающие остановками дыхания во сне.
Симптомы
Предсердная фибрилляция не всегда сопровождается симптомами, но если они появляются, то внезапно. Следующие ощущения могут быть периодическими или постоянными:
• учащенное и неровное сердцебиение;
• головокружение;
• одышка;
• боль в груди.
Возможные осложнения
Самыми тяжелыми осложнениями предсердной фибрилляции являются инсульт и сердечная недостаточность, и риск возрастает с возрастом. Поскольку во время предсердной фибрилляции не происходит полного опорожнения предсердий, в них застаивается кровь, а это может привести к ее свертыванию. Если часть сгустка разрушится и попадет в кровеносный сосуд, он может закупорить артерию в любой части тела. Инсульт происходит, когда мозговую артерию закупоривает тромб.
Лечение
При развитии предсердной фибрилляции следует обратиться к врачу. Врач может диагностировать предсердную фибрилляцию по неровному и учащенному пульсу. Для подтверждения диагноза делают ЭКГ, а также анализы крови для выявления основной причины, например гипертиреоидизма. После диагностики и лечения основной причины (например гипертиреоидизма или гипертонии) проходят и симптомы аритмии. При ранней диагностике предсердной фибрилляции ее успешно прекращают с помощью дефибрилляции. Предсердную фибрилляцию обычно лечат антиаритмическими лекарствами, такими как бета-адреноблокаторы или лекарства на основе дигиталиса. Эти лекарства замедляют прохождение импульсов из предсердий в желудочки, давая им достаточно времени для заполнения кровью перед сокращением. Затем назначают антиаритмические препараты для восстановления нормального сердечного ритма. Пациенту также выпишут антикоагулянт варфарин, который снижает риск формирования тромбов и, следовательно, вероятность инсульта.
Список литературы
• !— Generated by XStandard version 2,0,0,0 on 2010-12-17T12:08:07 —.
Полный медицинский справочник/Пер. С англ. Е. Махияновой и И. Древаль. — М. : АСТ, Астрель, 2006. — 1104 с.
Синонимы диагноза
• Постоянная форма мерцательной тахиаритмии.
• Купирование частого ритма желудочков при мерцании или трепетании предсердий.
• Мерцание предсердий.
• Пароксизм мерцания и трепетания предсердий.
• Пароксизм мерцания предсердий.
• Пароксизмальное мерцание предсердий.
• Предсердная экстрасистолия.
• Тахиаритмическая форма мерцания предсердий.
• Тахисистолическая форма мерцания предсердий.
• Трепетание предсердий.
• Угрожающая жизни фибрилляции желудочков сердца.
• Фибрилляция предсердий.
• Хроническое мерцание предсердий.
• Наджелудочковая аритмия.
• Пароксизмальная форма мерцания и трепетания предсердий.
• Пароксизмальное мерцание и трепетание предсердий.
• Предсердные экстрасистолы.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: I48.9
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I30-I52 Другие болезни сердца / I48 Фибрилляция и трепетание предсердий
Определение и общие сведения[править]
Фибрилляция предсердий
Синонимы: мерцательная аритмия
Фибрилляция предсердий (ФП) — нарушение ритма сердца, характеризующееся нерегулярным сокращением групп кардиомиоцитов предсердий с частотой 600-700 в минуту и приводящее к отсутствию координированной систолы предсердий. Существует связь фибрилляции предсердий с повышением давления в предсердиях (особенно в левом) и их дилатацией.
Риск развития фибрилляции предсердий у взрослых с каждым десятилетием увеличивается примерно в 2 раза. По данным Фремингемского исследования, распространённость фибрилляции предсердий в возрасте 55-64 года составляет 2-3 на 1000 населения, в возрасте 85-94 года — 35 на 1000 населения, с небольшим преобладанием среди мужского населения.
Этиология и патогенез[править]
Самые частые причины мерцательной аритмии — ревматические пороки сердца, артериальная гипертония, ИБС и тиреотоксикоз. Кроме того, она может наблюдаться при инфаркте миокарда, ХОЗЛ, ТЭЛА, гипокалиемии, перикардите, дефектах межпредсердной перегородки, сердечной недостаточности, алкоголизме. Иногда причину ее установить не удается (идиопатическая мерцательная аритмия). Во всех случаях необходимо проверить электролиты крови и функцию щитовидной железы (у пожилых мерцательная аритмия может быть единственным проявлением тиреотоксикоза). В зависимости от предполагаемой причины проводят дополнительные исследования: измеряют активность сердечных изоферментов (инфаркт миокарда), исследуют газы артериальной крови (гипоксемия), проводят вентиляционно-перфузионную сцинтиграфию (ТЭЛА), ЭхоКГ (органические поражения сердца) и нагрузочные пробы (ИБС). ЭКГ — см. гл. 5, п. II.Б.2.
А. Отдельные формы мерцательной аритмии:
1. брадисистолическая форма: низкая ЧСС нередко обусловлена синдромом слабости синусового узла; после успешной кардиоверсии может развиться синоатриальная или АВ-блокада высокой степени. Перед кардиоверсией таким больным устанавливают зонд-электрод для временной эндокардиальной ЭКС;
2. мерцательная аритмия с правильным ритмом желудочков: часто служит проявлением гликозидной интоксикации, на фоне которой возникает полная АВ-блокада с замещающим АВ-узловым ритмом. Электрическая кардиоверсия противопоказана;
3. мерцательная аритмия с широкими комплексами QRS: причина появления широких комплексов QRS — либо блокада ножки пучка Гиса, либо синдром WPW.
Клинические проявления[править]
Фибрилляция и трепетание предсердий неуточненное: Диагностика[править]
Дифференциальный диагноз[править]
Фибрилляция и трепетание предсердий неуточненное: Лечение[править]
1. В отсутствие жалоб или их слабой выраженности, особенно при нормальной функции левого желудочка, проводят амбулаторное лечение:
а. при ЧСС > 100 мин–1: прием блокаторов АВ-проведения и варфарина (поддерживать МНО на уровне 2,0—3,0) в течение 3 нед, затем — госпитализация для плановой электрической или медикаментозной кардиоверсии (см. гл. 6, п. IV.Б.3.в);
б. при ЧСС < 100 мин–1: варфарин в течение 3 нед (поддерживать МНО на уровне 2,0—3,0), затем — госпитализация для плановой электрической или медикаментозной кардиоверсии;
в. при кратковременных, хорошо переносимых пароксизмах бывает достаточно покоя и седативной терапии.
2. Выраженные жалобы, нарушения гемодинамики, сопутствующая дисфункция левого желудочка требуют госпитализации. Тактика следующая:
а. длительность пароксизма < 2 сут: снижение ЧСС и кардиоверсия;
б. длительность пароксизма > 2 сут: снижение ЧСС, назначение антикоагулянтов (см. гл. 6, п. IV.Б.3.в), выписка, через 3 нед — повторная госпитализация для плановой электрической или медикаментозной кардиоверсии.
3. Восстановление синусового ритма
а. Снижение ЧСС. Проводят непрерывный мониторинг ЭКГ. Назначают дигоксин, бета-адреноблокаторы, верапамил или дилтиазем, добиваясь снижения ЧСС до 60—90 мин–1. Бета-адреноблокаторы и антагонисты кальция имеют следующие преимущества перед дигоксином: 1) снижают ЧСС при в/в введении быстрее (через 15—30 мин; дигоксин — через несколько часов); 2) на фоне терапии дигоксином проводить кардиоверсию опаснее; 3) бета-адреноблокаторы и антагонисты кальция позволяют добиться более устойчивого снижения ЧСС, что особенно заметно при физических и эмоциональных нагрузках. Кроме того, для снижения ЧСС дигоксин иногда приходится назначать в больших дозах. Если монотерапия неэффективна, добавляют другой блокатор АВ-проведения или антиаритмическое средство класса Ic. После восстановления ритма возможна АВ-блокада и выраженная синусовая брадикардия.
б. Антикоагулянты
1) Если пароксизм длится < 2 сут: кардиоверсия без предварительной антикоагулянтной терапии.
2) Если пароксизм длится > 2 сут: варфарин по крайней мере в течение 3 нед (поддерживать МНО на уровне 2,0—3,0) до и после плановой электрической или медикаментозной кардиоверсии. Антикоагулянтная терапия уменьшает риск тромбоэмболий. Есть сообщение о нецелесообразности столь длительного приема антикоагулянтов, если при чреспищеводной ЭхоКГ тромбоза предсердий не обнаружено (N. Engl. J. Med. 1993; 328:750).
в. Плановая кардиоверсия проводится в условиях стационара. Чем длительнее пароксизм, тем ниже вероятность восстановления синусового ритма. Насколько существенны размеры левого предсердия, неясно: некоторые считают, что шансы на успех кардиоверсии снижаются уже при переднезаднем размере, равном 45—50 мм.
1) Для медикаментозной кардиоверсии наиболее эффективны препараты классов Ia и Ic. Если с помощью препаратов класса Ia синусовый ритм восстановить не удалось, то в половине случаев это удается сделать с помощью пропафенона, соталола или амиодарона (J. Am. Coll. Cardiol. 1990; 15:698). Вероятность успеха:
а) длительность пароксизма < 2 сут: средства классов Ia и Ic эффективны в 70—90% случаев, эффективность амиодарона не установлена;
б) длительность пароксизма > 2 сут: средства всех групп эффективны в 20—30% случаев.
2) Электрическая кардиоверсия. Начинают с разряда 100 Дж, энергия второго разряда — 200 Дж, третьего — 360 Дж. К электрической кардиоверсии обычно прибегают лишь после безуспешных попыток медикаментозного восстановления ритма. В то же время, если устранена причина мерцательной аритмии (гипокалиемия, тиреотоксикоз, ТЭЛА, перикардит и т. п.), можно сразу начать с электрической кардиоверсии. Если разрядами 100—200—360 Дж синусовый ритм восстановить не удалось, вводят прокаинамид, 500—750 мг в/в (скорость инфузии — не выше 30—50 мг/мин), затем повторяют разряд 360 Дж. При неэффективности перечисленных мер прибегают к внутрисердечной кардиоверсии (Circulation 1992; 86:1415).
4. После восстановления синусового ритма: продолжать прием препаратов классов Ia или Ic, блокаторов АВ-проведения и варфарина. Через 3 нед после восстановления ритма варфарин отменяют. Считается, что за это время сократимость предсердия полностью восстанавливается. Даже несмотря на постоянный прием средств классов Ia, Ic или амиодарона, лишь у 50% больных сохраняется синусовый ритм через год после успешной кардиоверсии.
5. Если синусовый ритм восстановить не удалось. Варианты лечения:
а. постоянный прием блокаторов АВ-проведения. Назначают дилтиазем, верапамил или бета-адреноблокаторы (в виде монотерапии) либо дилтиазем в сочетании с дигоксином. Эти средства позволяют добиться более устойчивого снижения ЧСС, чем монотерапия дигоксином (особенно при нагрузке);
б. деструкция пучка Гиса, затем — постоянная ЭКС в режиме VVIR;
в. операции на миокарде предсердий (в практику еще не внедрены).
6. Предупреждение пароксизмов
а. Первый пароксизм мерцательной аритмии. Если устранена причина аритмии, если пароксизм не сопровождался сердечной недостаточностью, стенокардией, артериальной гипотонией и ЧСС во время пароксизма была не слишком высокой, то профилактического лечения не требуется. В остальных случаях назначают блокаторы АВ-проведения и препараты класса Ia либо проводят монотерапию препаратом класса Ic.
б. Мерцательная аритмия в анамнезе. Если пароксизмы возникают редко и синусовый ритм восстанавливается самостоятельно, то постоянного лечения не требуется. Если же пароксизмы сопровождаются нарушениями гемодинамики или протекают с очень высокой ЧСС, то назначают блокаторы АВ-проведения.
в. Пароксизмы возникают часто либо вызывают тяжелые нарушения гемодинамики. Назначают блокаторы АВ-проведения, препараты классов Ia или Ic и варфарин (поддерживать МНО на уровне 2,0—3,0, а у больных с протезированными клапанами — на уровне 3,0—4,5). Больным моложе 60 лет с идиопатической мерцательной аритмией (без органического поражения сердца и артериальной гипертонии) в качестве первичной профилактики тромбоэмболий достаточно назначить аспирин (испытание SPAF, см. гл. 19, п. VIII.А.4).
Профилактика[править]
Прочее[править]
Трепетание предсердий
Трепетание предсердий (предсердная тахисиситолия) — патологически ускоренная ритмическая деятельность предсердий с частотой 180-400 в мин со значительным превышением частоты сокращения предсердий над частотой желудочков.
Любую тахикардию с узкими комплексами QRS и ЧСС около 150 уд/мин поначалу рассматривают как трепетание предсердий. Массаж каротидного синуса ведет к постепенному угнетению АВ-проведения; на этом фоне становятся видны волны трепетания предсердий. При синусовой тахикардии этот прием на короткое время снижает ЧСС, а при реципрокной наджелудочковой тахикардии он либо приводит к восстановлению синусового ритма, либо не вызывает изменений. Независимо от способа восстановления синусового ритма (электрическая или медикаментозная кардиоверсия, сверхчастая ЭКС) антикоагулянты не назначают. Снизить ЧСС обычно не удается, поэтому от медикаментозного лечения быстро переходят к кардиоверсии. Если предсердные импульсы проводятся на желудочки реже чем 2:1, то это может свидетельствовать о синдроме слабости синусового узла (см. гл. 6, п. IX). В подобных случаях после успешной кардиоверсии может развиться синоатриальная или АВ-блокада высокой степени; перед кардиоверсией таким больным устанавливают зонд-электрод для временной эндокардиальной ЭКС. ЭКГ — см. гл. 5, п. II.Б.3.
1. Восстановление синусового ритма:
а. кардиоверсия разрядом 50 Дж, затем (если аритмия сохраняется) — 100, 200, 360 Дж;
б. сверхчастая предсердная ЭКС, особенно если кардиоверсия противопоказана (из-за гликозидной интоксикации);
в. медикаментозное лечение само по себе восстанавливает синусовый ритм редко. Для повышения эффективности кардиоверсии и сверхчастой предсердной ЭКС, а также для поддержания синусового ритма, назначают блокаторы АВ-проведения (дигоксин, бета-адреноблокаторы, верапамил, дилтиазем) в сочетании с препаратами классов Ia, Ic или III. По мере снижения частоты предсердий АВ-проведение может улучшиться: необходимо следить за тем, чтобы не увеличилась частота желудочковых сокращений (из-за АВ-проведения 1:1).
2. Предупреждение пароксизмов:
а. препараты классов Ia, Ic или III;
б. при неэффективности медикаментозной профилактики — имплантация устройств для сверхчастой ЭКС, катетерная деструкция проводящих путей в предсердиях или разрушение АВ-узла с последующей постоянной желудочковой ЭКС;
в. оперативное лечение находится в стадии изучения.
Источники (ссылки)[править]
Кардиология [Электронный ресурс] : клинические рекомендации / Аничков Д.А., Галявич А.С., Демичев С.В. и др. Под ред. Ю.Н. Беленкова, Р.Г. Оганова. — 2-е изд., испр. и доп. — М. : ГЭОТАР-Медиа, 2009.
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Амиодарон
- Апиксабан
- Атенолол
- Варфарин
- Верапамил
- Дабигатрана этексилат
- Дигоксин
- Диэтиламинопропионилэтоксикарбониламинофенотиазин
- Дронедарон
- Клопидогрел
- Ланатозид Ц
- Метопролол
- Пиндолол
- Прокаинамид
- Ривароксабан
- Уабаин
- Эдоксабан
- Эсмолол
Источник
