Постхолецистэктомический синдром клиника диагностика лечение
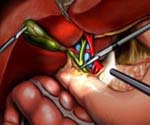

Постхолецистэктомический синдром (ПХЭС) – патология, возникающая в результате проведения холецистэктомии — оперативного удаления желчного пузыря. Это совокупность клинических признаков, обусловленная дисфункцией системы желчевыделения: изменением сократительной способности сфинктера Одди, затрудненным поступлением поджелудочного сока и желчи в кишечник.
Желчный пузырь — полый орган или резервуар, в котором скапливается и концентрируется желчь, вырабатываемая гепатоцитами. Периодически пузырь сокращается, желчь по протокам выбрасывается в 12-перстную кишку, где участвует в процессе пищеварения. Некоторые компоненты желчи всасываются через стенки пузыря обратно в кровь, а его клетки выделяют ряд важных для пищеварения веществ. Когда желчный пузырь удаляют, организм начинает приспосабливаться и перестраивает работу всей пищеварительной системы. Если адаптационные возможности организма снижены по каким-либо причинам, развивается постхолецистэктомический синдром. У мужчин патология встречается в два раза реже, чем у женщин. Заболевание не имеет четко выраженных возрастных или половых рамок. У детей оно регистрируется крайне редко.

Проявляется ПХЭС приступообразной болью в правом подреберьи, диспепсией, расстройством стула, признаками гиповитаминоза, похудением. Каждый четвертый больной, перенесший холецистэктомию, предъявляет подобные жалобы. Диагностика патологии основывается на данных УЗИ, ФГДС, КТ брюшной полости. Лечение заключается в соблюдении щадящей диеты, приеме спазмолитических и ферментных препаратов. В тяжелых случаях проводят хирургическое вмешательство.
Постхолецистэктомический синдром имеет еще одно название – дисфункция сфинктера Одди. В норме благодаря ритмичному сокращению его мышечных волокон желчь своевременно и равными порциями поступает в кишечник, где выполняет свое предназначение. При нарушении сократительной активности сфинктера Одди развивается ПХЭС.
Заболевание имеет код по МКБ-10 К 91.5 и название «Постхолецистэктомический синдром».
Этиология
Этиопатогенетические основы ПХЭС в настоящее время до конца не изучены. Ведущим причинным фактором болезни является дисфункция билиарной системы, проявляющаяся нарушением привычного тока желчи.

Факторы, приводящие к развитию ПХЭС:
- Изменение состава желчи, склонность к камнеобразованию;
- Гиперсекреция желчи гепатоцитами;
- Застой желчи в 12-перстной кишке, обусловленный ее воспалением или гастроэзофагеальной рефлюксной болезнью;
- Спазм сфинктера Одди;
- Стриктура холедоха;
- Дисбактериоз кишечника;
- Позднее проведение холецистэктомии;
- Неполноценная и несвоевременная предоперационная диагностика;
- Неполный объем операции;
- Интраоперационные ошибки хирурга;
- Патологический процесс в культе протока;
- Спайки в брюшной полости,
- Инфицирование.
Заболевания, способствующие развитию ПХЭС:
- панкреатит,
- СРК,
- воспаление различных отделов кишечника,
- рефлюкс-эзофагит,
- дивертикулит;
- папиллит;
- киста общего желчного протока;
- свищи желчевыводящих путей;
- непроходимость кишечника;
- жировая инфильтрация печени.
После холецистэктомии функция желчного пузыря выпадает. Включается ряд компенсаторных реакций. Если подобные механизмы не справляются, развивается ПХЭС.
Патогенетические звенья ПХЭС:
- Холецистэктомия,
- Развитие хронической дуоденальной непроходимости,
- Гипертензия в 12-перстной кишке,
- Дуоденогастральный и гастроэзофагеальный рефлюкс,
- Застой желчи,
- Бактериальная контаминация кишечника,
- Усугубление гипертензии,
- Асинхронизм поступления химуса, желчи и поджелудочного сока в кишечник,
- Развитие вторичной панкреатической недостаточности.
Симптоматика

У больных с ПХЭС возникают такие же симптомы, как и до операции. Клинические признаки патологии широки и вариабельны.
- Основной симптом болезни — боль режущего характера различной степени интенсивности. Приступы сильной боли могут продолжаться 20 минут и повторяться в течение 3 месяцев. В зависимости от локализации она напоминает боль при желчнокаменной болезни, панкреатите или одновременно при обоих недугах. Болезненные ощущения возникают после приема пищи и часто появляются по ночам.
- Диспепсический синдром проявляется тошнотой, рвотой, вздутием, урчанием в животе, отрыжкой, сухостью и горечью во рту, изжогой, неприятными ощущениями после употребления жирной пищи, поносом, появлением жира в кале.
- Постепенно у больных развивается синдром мальабсорбции, обусловленный нарушением всасывания питательных веществ в кишечнике. Больные резко худеют до крайнего истощения, у них развивается стоматит, хейлит и прочие признаки гиповитаминоза. В этот период начинают преобладать симптомы общей астенизации организма. Больные испытывают сильную слабость, утомляемость, у них резко снижается работоспособность, возникает сонливость, апатия, пропадает аппетит и интерес к происходящим событиям. Стул становится водянистым или кашицеобразным, зловонным и очень частым.
- У некоторых больных возникает лихорадка, озноб, гипергидроз, тахикардия.
- Желтуха с пожелтением кожи, инъекцией склер, кожным зудом.
- Неврологические расстройства — болевой синдром по типу невралгии тройничного нерва, межреберной невралгии, боль в спине.
- Психоэмоциональные нарушения — внутреннее напряжение, чувство тревоги и страха, раздражительность или эмоциональная лабильность.
Существует клинически асимптомный вариант, при котором отсутствуют жалобы больных, но имеются характерные изменения в результатах лабораторного исследования крови.
Осложнения ПХЭС:
- расхождение швов после операции,
- присоединение вторичной бактериальной инфекции,
- абсцедирование ткани,
- раннее развитие атеросклероза,
- анемия,
- кахексия,
- деформации скелета,
- авитаминоз,
- импотенция.
Диагностика
Диагностика ПХЭС начинается с выслушивания жалоб больного и сбора анамнеза заболевания. Необходимо выяснить, через какое время после холецистэктомии появились первые симптомы? Когда проводилась операция?

Специалисты анализируют семейный анамнез и узнают, какие заболевания ЖКТ имеют родственники больного.
- Физикальные методы обследования включают опрос и осмотр больного, а также пальпацию органов брюшной полости.
- В общеклиническом анализе крови — снижение количества эритроцитов, гемоглобина, повышение лейкоцитов и увеличение СОЭ.
- Биохимическое исследование крови — определение общего билирубина, его фракций, АлАТ, АсАТ, ЩФ, глюкозы крови, амилазы крови.
- Копрограмма – анализ кала на наличие непереваренных фрагментов пищи, жира, грубых пищевых волокон.
- Микроскопическое, бактериологическое и биохимическое исследования желчи проводятся по показаниям.
- КТ и МРТ позволяют визуализировать сосуды и органы брюшной полости.
- УЗИ брюшной полости выявляет конкременты в желчных протоках, их воспаление, расширение и деформацию.
- К дополнительным методам относится рентгенография легких, которую проводят с целью исключения пневмонии и медиастенита.
- Рентгеноконтрастное исследование желудка определяет наличие язв.
- Гастроскопию и ФГДС проводят для исключения прочих патологий пищеварительной системы.
- Сцинтиграфия позволяет выявить нарушения циркуляции желчи.
- Электрокардиография.
- Трансабдоминальная ультрасонография.
- Многофракционное дуоденальное зондирование.
- Холеграфия.
- Манометрия сфинктера Одди.
- Холангиопанкреатография.
Лечение
Лечение больных с ПХЭС комплексное. Оно направленно на устранение имеющихся нарушений со стороны пищеварительной системы, которые заставили пациента обратиться к врачу. Лечение патологии заключается в соблюдении строгой диеты, проведении консервативной терапии и при её неэффективности – оперативного вмешательства.
Диетотерапия
 Больным необходимо соблюдать режим питания: пищу принимать небольшими порциями 5-6 раз в день, ограничить употребление жиров и полностью исключить из рациона жареные, кислые, острые, пряные блюда и алкогольные напитки. Рацион должен быть обогащен витаминами А и В, а также пищевыми волокнами, клетчаткой и пектином.
Больным необходимо соблюдать режим питания: пищу принимать небольшими порциями 5-6 раз в день, ограничить употребление жиров и полностью исключить из рациона жареные, кислые, острые, пряные блюда и алкогольные напитки. Рацион должен быть обогащен витаминами А и В, а также пищевыми волокнами, клетчаткой и пектином.
К разрешенным продуктам относятся компоты, морсы, подсушеный хлеб, маложирные молочно-кислые продукты, овощные супы, нежирная говядина, курятина, рассыпчатые каши, фруктовые и овощные салаты, зелень, бобы. Запрещены: сдоба, сало, свинина, жирная рыба, приправы, крепкий чай и кофе, алкогольные напитки, полуфабрикаты, копчености, маринады.
Соблюдение этих рекомендаций способствует нормализации состава желчи, снижению давления в двенадцатиперстной кишке и желчных протоках, регулирует продвижение желчи по ним.
Видео: о питании после удаления желчного пузыря
Медикаментозная терапия
- Для снятия болевого синдрома принимают спазмолитики и обезболивающие средства – «Нош-пу», «Дюспаталин», «Бускопан», «Спазмалгон».
- Ферментные препараты позволяют стабилизировать процесс пищеварения – «Креон», «Панзинорм», «Мезим», «Панкреатин».
- Желчегонные средства – «Аллохол», «Одестон».
- Антибактериальные средства назначают для борьбы с бактериальной микрофлорой – «Эритромицин», «Цефтриаксон», «Тетрациклин».
- Прокинетики улучшают моторную функцию ЖКТ – «Метоклопромид», «Тримедат».
- Гепатопротекторы для защиты печени – «Фосфоглив», «Эссенциале».

- Пре- и пробиотики для нормализации микрофлоры кишечника – «Дюфалак», «Бифиформ», «Линекс».
- Сорбенты для выведения токсинов – «Полифепам», «Активированный уголь».
- НПВС – «Парацетамол», «Ибупрофен», «Ортофен».
Физиотерапия
С целью стимуляции репаративных и регенеративных процессов больным с ПХЭС назначают следующие физиотерапевтические процедуры:
- Ультразвук на область желчного пузыря через день,
- Магнитотерапию,
- Лазеротерапию,
- Радоновые ванны.
- Амплипульстерапию,
- Электрофорез анальгетиков и спазмолитиков,
- Гальванизацию,
- Парафинотерапию,
- Аппликации озокерита.
Физиотерапия противопоказана лицам, страдающим острым холангитом, циррозом печени с асцитом, острой печеночной дистрофией.
Всем больным показано санаторно-курортное лечение через полгода после операции и регулярные занятия ЛФК.
Народная медицина
Средства народной медицины, улучшающие состояние больных после холецистэктомии:

- настой из цветов календулы, корня валерианы, шишек хмеля,
- настойка из золототысячника, птичьего горца, корня аира, чистотела, кукурузных рыльцев,
- отвар зверобоя, ромашки, девясила,
- желчегонный сбор из календулы, мяты, пижмы, ромашки, тысячелистника,
- чай из шиповника.
Эти средства облегчают состояние при ПХЭС, устраняют застой желчи, обеспечивают желчегонный эффект, снимают воспаление. Лечение народными средствами должно проходить исключительно в комплексе с основной терапией.
Принимать народные средства следует в течение месяца за полчаса до еды или спустя час после нее. Чтобы избежать привыкания, напитки необходимо чередовать.
Оперативное лечение
Операцию проводят в тех случаях, когда консервативные методы становятся неэффективными.
Чтобы устранить стойкий спазм сфинктера Одди, проводят различные манипуляции:
- рассекают его,
- вводят ботулотоксин,
- расширяют с помощью баллона,
- устанавливают стент,
- удаляют грубые рубцы.
Профилактика

Клинические рекомендации по профилактике ПХЭС, позволяющие предупредить его развитие:
- полное и своевременное обследование больного перед операцией,
- своевременное выявление сопутствующих заболеваний,
- борьба с вредными привычками,
- правильное питание с ограничением жирных продуктов,
- регулярный 4-6-кратный прием пищи,
- обогащение рациона пищевыми волокнами,
- прием витаминно-минеральных комплексов,
- нормализация массы тела,
- активный образ жизни,
- предупреждение запоров,
- регулярное наблюдение у гастроэнтеролога после операции.
Соблюдение этих рекомендаций позволяет свести к минимуму риск развития ПХЭС и избавить пациента от мучений и страданий.
ПХЭС – патология, обусловленная нарушением пищеварения функциональной или органической природы. Симптоматика заболевания многообразна и неспецифична. Функциональные нарушения лечат консервативным путем, а органические — оперативным.
Видео: о правильной реабилитациии после холицистэктомии
Видео: лекции по постхолицистэктомическому синдрому
Источник

Постхолецистэктомический синдром – специфический симптомокомплекс, обусловленный перенесенной холецистэктомией и связанными с этим изменениями функционирования желчевыделительной системы. К проявлениям постхолецистэктомического синдрома относятся рецидивирующие болевые приступы, диспепсические расстройства, диарея и стеаторея, гиповитаминоз, снижение массы тела. Для выявления причин синдрома проводится УЗИ и МСКТ брюшной полости, фиброгастродуоденоскопия, РХПГ. Лечение постхолецистэктомического синдрома может быть консервативным (щадящая диета, прием спазмолитиков и ферментов) и хирургическим (дренирование желчных протоков, эндоскопическая сфинктеропластика и др.).
Общие сведения
Постхолецистэктомический синдром – это комплекс клинических симптомов, развивающийся вследствие оперативного удаления желчного пузыря. В группу пациентов с постхолецистэктомическим синдромом не входят больные, у которых проведена холецистэктомия с погрешностями, остались камни в желчных протоках, развился послеоперационный панкреатит, сопровождающийся сдавлением общего желчного протока, холангит.
Постхолецистэктомический синдром встречается в среднем у 10-15% пациентов (при этом в разных группах этот показатель доходит до 30%). У мужчин он развивается практически в два раза реже, чем у женщин. Постхолецистэктомический синдром может развиться сразу после проведения оперативного удаления желчного пузыря, а может проявиться спустя длительное время (несколько месяцев, лет).
Постхолецистэктомический синдром
Причины
Основным патогенетическим фактором развития постхолецистэктомического синдрома является нарушение в билиарной системе – патологическая циркуляция желчи. После удаления желчного пузыря, являющегося резервуаром для вырабатываемой печенью желчи и участвующего в своевременном достаточном ее выделении в двенадцатиперстную кишку, привычный ток желчи изменяется. В некоторых случаях нормальное снабжение кишечника желчью не удается обеспечить. Окончательный механизм этих нарушений еще недостаточно изучен.
Факторами, способствующими развитию постхолецистэктомического синдрома, могут быть имеющие место дискинезии желчевыводящих путей, спазм сфинктера Одди (мышечного образования в месте впадения общего желчного протока в двенадцатиперстную кишку), оставшийся после операции пузырный проток значительной длины. Иногда причинами возникновения этого синдрома может быть выраженная послеоперационная боль и скопление жидкости в области произведенной операции. Только в 5% случаев причину развития постхолецистэктомического синдрома выявить не удается.
Симптомы постхолецистэктомического синдрома
Данный симптомокомплекс может проявляться сохранением клинических проявлений, имевших место до операции, в той или иной степени выраженности (чаще всего менее выраженных, но иногда отмечают и усиление дооперационной клиники). Иногда после холецистэктомии возникают новые симптомы.
Основной симптом – болевой. Боль может быть как режущей, так и тупой, различной степени интенсивности. Встречается приблизительно в 70% случаев. Вторым по распространенности является диспепсический синдром – тошнота (иногда рвота), вздутие и урчание в животе, отрыжка с горьким привкусом, изжога, диарея, стеаторея. Секреторные нарушения приводят к нарушению всасывания пищи в 12-перстной кишке и развитию синдрома мальабсорбции. Следствием этих процессов служат гиповитаминоз, снижение массы тела, общая слабость, ангулярный стоматит.
Также может подниматься температура тела, возникать желтуха (иногда проявляется только субиктеричностью склер). Постхолецистэктомический синдром может принимать различные клинические формы, проявляясь ложными и истинными рецидивами камнеобразования холедоха, стриктурами общего желчного протока, стенозирующим папиллитом, спаечным процессом в подпеченочном пространстве, холепанкреатитом, билиарными гастродуоденальными язвами.
Диагностика
В ряде случаев диагностирование развивающегося постхолецистэктомического синдрома бывает затруднено сглаженной, слабо выраженной клинической картиной. Для получения полноценной медицинской помощи пациенту в послеоперационном периоде и в дальнейшей жизни без желчного пузыря необходимо внимательно относиться к сигналам своего организма и однозначно сообщать об имеющихся жалобах своему врачу. Необходимо помнить, что постхолецистэктомический синдром – это состояние, требующее выявления причин его возникновения и соответствующей этиологической терапии.
Для выявления состояний, приведших к развитию постхолецистэктомического синдрома, назначают лабораторные исследования крови, чтобы обнаружить возможный воспалительный процесс, а также инструментальные методики, направленные на диагностирование патологий органов и систем, как непосредственно оказывающих влияние на работу билиарной системы, так и опосредованно действующих на общее состояние организма.
Спиральная компьютерная томография (МСКТ) и магнитно-резонансная томография (МРТ печени) максимально точно визуализирует состояние органов и сосудов брюшной полости, также информативной методикой является УЗИ брюшной полости. Эти методы могут выявить присутствие конкрементов в желчных протоках, послеоперационное воспаление желчных путей, поджелудочной железы.
При рентгенографии легких исключают заболевания легких и средостения (которые могут быть причиной болевого синдрома), рентген желудка с контрастным веществом может помочь выявить наличие язв и непроходимости в желудочно-кишечном тракте, рефлюкса.
Для исключения происхождения симптомов в результате иных заболеваний пищеварительного тракта, производят эндоскопическое исследование желудка (гастроскопия) и двенадцатиперстной кишки (фиброгастродуоденоскопия). Нарушения в циркуляции желчи выявляют с помощью радионуклеидного исследования – сцинтиграфии. При этом в организм вводится специфический маркер, который скапливается в желчи.
Одним из самых информативных методов, позволяющих изучить состояние протоков билиарной системы является РХПГ (эндоскопическая ретроградная панкреатохолангиография). В ходе этого исследования выявляются нарушения тока желчи, отмечают состояние желчных путей, протоков, ампулы Фатерова сосочка, выявляют мелкие конкременты, отмечают скорость выделения желчи. Также можно произвести манометрию сфинктера Одди и общего желчного протока.
Во время проведения РХПГ возможно осуществить некоторые лечебные мероприятия: удалить имеющиеся в протоках камни, расширить просвет желчных путей в местах сужений, произвести сфинктеротомию при стойком спазме. Однако стоит помнить, что в некоторых случаях эндоскопия желчных протоков способствует возникновению панкреатита. Для исключения патологии сердца используют ЭКГ.
Лечение постхолецистэктомического синдрома
Методы лечения постхолецистэктомического синдрома напрямую зависят от причин его развития. В том случае, если данный синдром является следствием какой-либо патологии органов пищеварения, лечение осуществляют согласно рекомендациям по терапии данной патологии.
Лечение, как правило, включает в себя щадящую диету: соблюдение режима питания – еда небольшими порциями 5-7 раз в день, пониженное суточное содержание жиров (не более 60 грамм), исключение жареных, кислых продуктов, острой и пряной пищи, продуктов, обладающих желчегонной активностью, раздражающих слизистые оболочки элементов, алкоголя. При выраженном болевом синдроме для его купирования применяют дротаверин, мебеверин. Лекарственные средства назначаются гастроэнтерологом в соответствии с принципами медикаментозного лечения основной патологии.
Хирургические методы лечения направлены на дренирование и восстановление проходимости желчных протоков. Как правило, проводится эндоскопическая сфинктеропластика. При неэффективности производят диагностическую операцию для детального изучения брюшной полости на предмет вероятных причин развития синдрома.
Профилактика и прогноз
В качестве профилактики постхолецистэктомического синдрома можно отметить меры по своевременному выявлению различных сопутствующих заболеваний, могущих послужить причиной развития нарушений циркуляции желчи: полное и тщательное комплексное обследование печени, поджелудочной железы, желчевыводящих путей, пищеварительного тракта, сосудистой системы брюшной полости при подготовке к операции.
Прогноз излечения от постхолецистэктомического синдрома связан с излечением от основного заболевания, послужившего причиной развития симптомокомплекса.
Источник
