Постфлебитический синдром код по мкб
Рубрика МКБ-10: I87.0
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I80-I89 Болезни вен, лимфатических сосудов и лимфатических узлов, не классифицированные в других рубриках / I87 Другие поражения вен
Определение и общие сведения[править]
Постфлебитический синдром известен также как посттромбофлебитический синдром, посттромботический синдром и синдром недостаточности венозных клапанов.
Этиология и патогенез[править]
Постфлебитический синдром развивается после перенесенного тромбоза глубоких вен и характеризуется недостаточностью венозных клапанов и изредка — нарушением венозного оттока. Мелкие тромбы могут полностью рассасываться под действием фибринолитической системы крови. Но чаще происходит организация тромба, то есть его замещение соединительной тканью, и канализация — прорастание тромба капиллярами. В результате проходимость вены восстанавливается. Однако этот процесс сопровождается повреждением створок венозных клапанов, что приводит к их неполноценности. В итоге нарушается функция мышечно-венозной помпы и развивается стойкое повышение венозного давления. Выраженность клинических признаков и степень нарушения гемодинамики зависят от тяжести первичного тромбоза глубоких вен. После локального тромбоза вен голени у 50% больных возникают симптомы венозной недостаточности, у 75% — нарушения гемодинамики. После распространенного тромбоза глубоких вен симптомы венозной недостаточности отмечаются у 75%, нарушения гемодинамики — у 100% больных. Интервал между тромбозом глубоких вен и развитием постфлебитического синдрома может составлять от нескольких недель до нескольких лет.
Клинические проявления[править]
1. Боль — самый частый симптом. Больные обычно жалуются на ноющую боль, распирание и тяжесть в ноге. Перемежающаяся хромота встречается редко, сопровождается острой разрывающей болью в икре или бедре. Перемежающаяся хромота — следствие резкого повышения венозного давления и затруднения оттока крови при физической нагрузке.
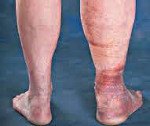
2. Отек конечности возникает из-за просачивания плазмы в ткани под действием повышенного венозного давления.
3. Гиперпигментация кожи — результат выхода эритроцитов во внеклеточное пространство с последующим образованием и отложением в тканях гемосидерина.
4. Склероз кожи и подкожной клетчатки обусловлен разрастанием соединительной ткани.
5. Варикозное расширение вен.
6. Дерматит — экзема и везикулярная сыпь; из-за пропотевания плазмы на поверхность кожи возможна мокнущая экзема.
7. Трофические язвы. Причиной считают нарушение диффузии питательных веществ из крови к тканям из-за отложений фибрина и угнетения тканевого фибринолиза. Как правило, язвы локализуются на нижней трети голени (между лодыжками и нижним краем икроножной мышцы), чаще всего — на внутренней поверхности голени, где расположено большинство прободающих вен.
Постфлебитический синдром: Диагностика[править]
Эталонный метод — флеботонометрия (с катетеризацией вен стопы). Повышение венозного давления при физической нагрузке — признак недостаточности клапанного аппарата. Из неинвазивных методов для количественной оценки функции венозных клапанов широко применяют фотоплетизмографию, для качественной оценки — допплеровское исследование.
Дифференциальный диагноз[править]
Постфлебитический синдром: Лечение[править]
1. Консервативное лечение. Ношение эластичных чулок, создающих градиент давления от стопы к бедру, возвышенное положение ног и оптимальный режим двигательной активности, исключающий длительное пребывание в положении сидя и стоя, помогают большинству больных. Трофические язвы можно лечить в амбулаторных условиях; заживлению способствуют давящие цинк-желатиновые повязки (паста Унны) или повязки с гидрогелем, а также перемежающаяся пневматическая компрессия ног. При обширном изъязвлении нередко требуется госпитализация, принудительный подъем конечности и закрытие дефекта расщепленным кожным лоскутом. Незаживающие язвы могут быть обусловлены иными причинами — например, артериальной недостаточностью, злокачественной опухолью, инфекцией, системным васкулитом.
2. Хирургическое лечение показано лишь при неэффективности консервативной терапии.
а. Перевязка прободающих вен. Цель операции — ликвидировать сброс крови из глубоких вен в поверхностные. При варикозном расширении прободающих вен достаточно склеротерапии. Перевязку вен выполняют одним из двух методов: (1) операция Линтона (медиальный доступ); (2) операция Додда (заднемедиальный доступ). В обоих случаях перевязывают все прободающие вены ниже колена. Для этого перед операцией нужно отыскать (с помощью пальпации или, что гораздо лучше, дуплексного УЗИ) и отметить на коже проекции всех подлежащих перевязке вен. Если подкожная вена несостоятельна, а глубокие вены проходимы, показано одновременное удаление подкожной вены. Язвы заживают у 75—85% прооперированных больных.
б. Пластика и трансплантация венозных клапанов оказывают благоприятный, но кратковременный эффект. После операции нормализуются гемодинамические показатели и исчезают симптомы венозной недостаточности. К сожалению, в отдаленном периоде (через 18—24 мес) гемодинамика вновь ухудшается и возникает рецидив. Операции на венозных клапанах часто сочетают с перевязкой прободающих вен. Обычно их выполняют в специализированных клиниках.
в. Шунтирование показано, если повышение венозного давления обусловлено непроходимостью магистральной вены. Этот вид хирургического вмешательства показан примерно 2% больных с постфлебитическим синдромом. При односторонней окклюзии подвздошной вены выполняют бедренно-бедренное перекрестное шунтирование (операцию Пальма). Шунт формируют, перебрасывая сегмент большой подкожной вены здоровой конечности через надлобковую область к бедренной вене пораженной конечности. По данным флебографии, через 5 лет после операции остаются проходимыми 50—75% шунтов. Сафено-подколенное шунтирование (операцию Мея—Хасни) выполняют при изолированной окклюзии бедренной вены.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Дополнительная литература (рекомендуемая)[править]
1. Bergan, J. J., Yao, J. S. T. Surgery of the Veins. Orlando, Fl: Grune & Stratton, 1985.
2. Bergan, J. J., et al. Surgical treatment of venous obstruction and insufficiency. J. Vasc. Surg. 31:174, 1986.
3. Browse, N. L., Burnand, K. G., and Thomas, L. T. Disease of the Veins: Pathology, Diagnosis, and Treatment. London: Hooper and Stoughton Limited, 1988.
4. George, J. E., and Berry, R. E. Noninvasive detection of deep venous thrombosis: A critical evaluation. Am. Surg. 56:76, 1990.
5. Hirsch, J. Venous Thrombosis and Pulmonary Embolism: Diagnostic Methods. New York: Churchill Livingstone, 1987.
6. Hobson, R. W., et al. Diagnosis of acute deep venous thrombosis. Surg. Clin. North Am. 70:143, 1990.
Действующие вещества[править]
- Гепариноид
- Парнапарин натрия
- Пентоксифиллин
- Тиамин/эсцин
- Троксерутин
- Эсцин
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Посттромбофлебитическая болезнь.

Посттромбофлебитическая болезнь
Описание
Посттромбофлебитическая болезнь. Хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен. Клинически посттромбофлебитическая болезнь может проявиться через несколько лет после перенесенного острого тромбоза. У пациентов возникает распирающее чувство в пораженной конечности и мучительные ночные судороги, образуется кольцевидная пигментация и отечность, которая со временем приобретает фиброзную плотность. Диагностика посттромбофлебитической болезни основывается на анамнестических данных и результатах УЗДГ вен нижних конечностей. Нарастающая декомпенсация венозного кровообращения служит показанием к хирургическому лечению.
Дополнительные факты
Посттромбофлебитическая болезнь. Хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен.
Причины
При тромбозе в просвете сосуда образуется тромб. После стихания острого процесса тромботические массы частично подвергаются лизированию, частично замещаются соединительной тканью. Если преобладает лизис, происходит реканализация (восстановление просвета вены). При замещении соединительнотканными элементами наступает окклюзия (исчезновение просвета сосуда).
Восстановление просвета вены всегда сопровождается разрушением клапанного аппарата в месте локализации тромба. Поэтому, независимо от преобладания того или иного процесса, исходом флеботромбоза становится стойкое нарушение кровотока в системе глубоких вен.
Повышение давления в глубоких венах приводит к расширению (эктазии) и несостоятельности перфорантных вен. Кровь из системы глубоких вен сбрасывается в поверхностные сосуды. Подкожные вены расширяются и тоже становятся несостоятельными. В результате в процесс вовлекаются все вены нижних конечностей.
Депонирование крови в нижних конечностях вызывает микроциркуляторные нарушения. Нарушение питания кожи приводит к образованию трофических язв. Движение крови по венам в значительной степени обеспечивается сокращением мышц. В результате ишемии сократительная способность мышц ослабевает, что приводит к дальнейшему прогрессированию венозной недостаточности.
Классификация
Выделяют два варианта течения (отечная и отечно-варикозная формы) и три стадии посттромбофлебитической болезни.
• преходящие отеки, «синдром тяжелых ног»;
• стойкие отеки, трофические расстройства (нарушения пигментации кожи, экзема, липодерматосклероз);
• трофические язвы.
Симптомы
Первые признаки посттромбофлебитической болезни могут появиться через несколько месяцев или даже лет после острого тромбоза. На ранних стадиях пациенты предъявляют жалобы на боли, чувство распирания, тяжести в пораженной ноге при ходьбе или стоянии. При лежании, придании конечности возвышенного положения симптомы быстро уменьшаются. Характерным признаком посттромбофлебитической болезни являются мучительные судороги в мышцах больной конечности по ночам.
Современные исследования в области флебологии показывают, что в 25% случаев посттромбофлебитическая болезнь сопровождается варикозным расширением поверхностных вен пораженной конечности. Отеки различной степени выраженности наблюдаются у всех больных. Через несколько месяцев после развития стойких отеков появляются индуративные изменения мягких тканей. В коже и подкожной клетчатке развивается фиброзная ткань. Мягкие ткани становятся плотными, кожа спаивается с подкожной клетчаткой и утрачивает подвижность.
Характерным признаком посттромбофлебитической болезни является кольцевидная пигментация, которая начинается над лодыжками и охватывает нижнюю треть голени. В последующем в этой области часто развиваются дерматиты, сухая или мокнущая экзема, а в поздние периоды болезни возникают плохо заживающие трофические язвы.
Судороги.
Диагностика
При подозрении на посттромбофлебитическую болезнь врач выясняет, страдал ли пациент тромбофлебитом. Некоторые пациенты с тромбофлебитом не обращаются к флебологу, поэтому при сборе анамнеза необходимо обращать внимание на эпизоды выраженного продолжительного отека и чувства распирания пораженной конечности.
Для подтверждения диагноза проводится УЗДГ вен нижних конечностей. Для определения формы, локализации поражения и степени гемодинамических нарушений применяется радионуклеоидная флебография, ультразвуковое ангиосканирование и реовазография нижних конечностей.
Лечение
В течение адаптационного периода (первый год после перенесенного тромбофлебита) пациентам назначается консервативная терапия. Показанием для оперативного вмешательства является ранняя прогрессирующая декомпенсация кровообращения в пораженной конечности.
По окончании адаптационного периода тактика лечения зависит от формы и стадии посттромбофлебитической болезни. В стадии компенсации и субкомпенсации нарушений кровообращения (ХВН 0-1) рекомендовано постоянное ношение средств эластической компрессии, физиотерапия. Даже при отсутствии признаков нарушения кровообращения больным противопоказан тяжелый труд, работа в горячих цехах и на холоде, труд, связанный с длительным пребыванием на ногах.
При декомпенсации кровообращения пациенту назначают антиагреганты (дипиридамол, пентоксифиллин, ацетилсалициловая кислота), фибринолитики, препараты, уменьшающие воспаление стенки вены (экстракт конского каштана, гидроксиэтилрутозид, троксерутин, трибенозид). При трофических расстройствах показан пиридоксин, поливитамины, десенсибилизирующие средства.
Хирургическое вмешательство не может полностью излечить больного с посттромбофлебитической болезнью. Операция лишь помогает отсрочить развитие патологических изменений в венозной системе. Поэтому хирургическое лечение проводится лишь при неэффективности консервативной терапии.
Выделяют следующие виды операций при посттромбофлебитической болезни:
• реконструктивные вмешательства (резекция и пластика вен, обходное шунтирование);
• корригирующие операции (флебэктомия и минифлебэктомия — удаление расширенных подкожных вен, перевязка коммуникантных вен).
На сегодняшний день ни один вид лечения, включая оперативные вмешательства, не может остановить дальнейшее развитие болезни при ее неблагоприятном течении. В течение 10 лет с момента диагностирования посттромбофлебитической болезни инвалидность наступает у 38% пациентов.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Постфлебитический синдром — сочетание признаков хронической функциональной недостаточности вен, обычно нижних конечностей (отёки, боли, быстрая утомляемость, трофические расстройства, компенсаторное варикозное расширение вен), развивающейся после тромбофлебита с поражением глубоких вен конечности. Частота — 90–96% больных тромбозом и тромбофлебитом глубоких вен.
Код по международной классификации болезней МКБ-10:
- I87.0 Постфлебитический синдром
Классификация (В.С. Савельев, 1983) • Форма: склеротическая, варикозная • Стадии: I, II, III • Локализация (изолированные, сочетанные и распространённые поражения): нижняя полая вена, подвздошные вены, бедренные вены, подколенная вена, берцовые вены • Характер поражения: окклюзия, частичная реканализация, полная реканализация • Степень венозной недостаточности: компенсация, субкомпенсация, декомпенсация.
Причины
Этиология и патогенез. Грубые морфологические изменения глубоких вен в виде неполной реканализации, разрушения клапанов и нарушения оттока крови. При этом возникают вторичные, сначала функциональные, а затем и органические изменения преимущественно в лимфатической системе и мягких тканях конечности вследствие нарушения микроциркуляции.
Симптомы (признаки)
Клиническая картина • Первая стадия: повышенная утомляемость, боли, умеренный отёк ноги, расширение поверхностных вен, рецидивирующие тромбозы. Отёки нестойкие, исчезают при возвышенном положении конечности • Вторая стадия: стойкие интенсивные отёки, прогрессирующее болезненное уплотнение подкожной клетчатки и гиперпигментация кожи на внутренней поверхности дистальных отделов голени • Третья стадия: целлюлит, ограниченные тромбозы поверхностных и глубоких вен, застойный дерматит и рецидивирующие, длительно не заживающие язвы.
Диагностика
Диагностика • Функциональная проба Дельбе–Пертеса •• В вертикальном положении при максимальном заполнении поверхностных вен на верхнюю треть бедра накладывают венозный жгут. Больной ходит 5–10 мин •• Быстрое (в течение 1–2 мин) опорожнение поверхностных вен свидетельствует о хорошей проходимости глубоких •• Если же поверхностные вены не спадаются и, наоборот, их наполнение увеличивается и появляются распирающие боли, то это свидетельствует о непроходимости глубокой венозной системы • Неинвазивные методы исследования: допплерография, плетизмография • Инвазивные методы: контрастная флебография, радиоизотопная флебография, сканирование после введения фибриногена, меченного 125I.
Лечение
ЛЕЧЕНИЕ
Консервативная терапия • I стадия — необходимости в назначении ЛС нет. Рациональный режим труда и отдыха, постоянное ношение эластических повязок (бинты, чулки), нормализация массы тела, деятельности кишечника, ограничение физических нагрузок • II стадия •• Режим: применение эластических повязок и организация рационального режима физических нагрузок. Ориентир для выбора двигательного режима, длительности пребывания на ногах — изменение степени отёчности конечности •• Лекарственная терапия ••• Антикоагулянты непрямого действия (например, фениндион) ••• Антиагреганты (пентоксифиллин, реополиглюкин) ••• Фибринолитические средства • III стадия: •• Лекарственная терапия — см. стадию II •• Устранение венозной гипертензии (основная причина образования язв) ••• Медицинский сдавливающий бинт, накладываемый на 1–2 нед до заживления язвы ••• Повязки с оксидом цинка и желатином. Разогретой пастой, содержащей оксид цинка, желатин и глицерин, промазывают марлевые бинты, накладывают их в 2–3 слоя на поражённую ногу, находящуюся в возвышенном положении. Если за 3 нед ношения повязки трофическая язва не заживает, повязку накладывают повторно.
Оперативное лечение • Перевязка перфорантных вен для устранения патологического перетока из глубоких вен в поверхностные (операция Линтона) • Восстановление в реканализованных глубоких венах функций клапанов (например, экстравазальная коррекция клапанов каркасными спиралями по методу Введенского) • Изменение направления оттока крови через крупные вены, содержащие полноценные клапаны (например, подкожно — бедренное шунтирование по методу Де Пальма).
Синонимы • Посттромботическая болезнь • Посттромбофлебитический синдром • Посттромботическая венозная недостаточность
МКБ-10 • I87.0 Постфлебитический синдром
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Синдром постфлебитический».
Источник
