Пороки развития сопровождающиеся синдромом асфиксии


Главная
Обратная связь
Дисциплины:
Вторую группу составляют пороки, проявляющиеся синдромом асфиксии. Асфиксия — одно из наиболее частых осложнений новорожденных, при котором обычно применяется консервативное лечение. Но педиатры должны помнить, что есть целый ряд пороков, сопровождающихся приступами цианоза, которые требуют немедленного хирургического лечения, и промедление в этих случаях может оказаться гибельным для ребенка. Поэтому у каждого ребенка с асфиксией преж-де всего необходимо хорошо осмотреть полость рта, исклю-чить наличие опухоли, синдрома Пьера-Робина, макроглосии и др. Затем необходимо прозондировать катетером носовые ходы для исключения атрезии хоан.
Опухоли полости рта и макроглоссия. Сразу после рождения ребенку прежде всего необходимо осмотреть полость рта. исключить наличие опухолей и макроглос-сии. При последней язык увеличен в объеме, занимает всю ротовую полость. Из опухолей, как мы уже отмечали, может быть обнаружена лимфангнома или гемангиома языка. Реже фиброма и фибросаркома альвеолярных отростов, полип мягкого неба. Наиболее распространенной является ранула (киста подъязычной железы). Опухоль расположена под языком, оттесняя его кверху и кзади. Опухоль часто прозрачна, заполнена жидкостью-
При наличии большого языка или опухоли в полости рта у ребенка с рождения появляется одышка инспираторного типа, постепенно нарастает цианоз. Сосание невозможно.
Синдром Пьера-Робина — множественный порок развития челюстно-лицевой области, который характеризуется широкой расщелиной неба, гипоплазией нижней челюсти смещенной кзади, неправильным положением языка (обратное направление). Запавший язык вызывает асфиксию сразу после рождения.
Атрезияхоан — этот порок характеризуется или полным отсутствием носовых ходов или наличием мембран в них. У ребенка сразу после рождения возникает апноэ, нара-стает цианоз, который при дыхании через рот исчезает. Для выявления атрезии хоан необходимо прозондировать катете-ром носовые ходы, при наличии указанного порока катетер v не проходит в полость носоглотки.
Упорные приступы асфиксии сопровождают н пороки развития легких: агенезию обоих легких, аплазию легкого, гипоплазию легкого, агенезию или гипоплазию доли, легочную секвестрацию и т. д.
Мы остановимся только на наиболее важных из них, требующих экстренной помощи.
Врожденная лобарная эмфизема — это острое «вздутие» дали легкого. Порок связан с недоразвитием стенок бронхиол- Раздутая доля не спадается и сдавливает остальные отделы легкого, в результате возникает одышка, цианоз, нарастающие очень быстро. При осмотре наблюдается выбухание пораженной половины грудной клетки, перкуторно — тимпаиический звук. На обзорной рентгенограмме резкое смещение средостения в здоровую сторону. На стороне поражения повышенная прозрачность легочного рисунка, вплоть до картины ложного пневмоторакса. Эти дети требуют срочного направления в детское хирургическое отделение.
Напряженная киста легкого — .киста легкого может долго не проявляться и подчас обнаруживается случайно в старшем возрасте. Большинство же врожденных кист осложняются в период новорожденное™. Наиболее важные из осложнений: нагноение кисты, прорыв ее в плевральную полость и напряженное состояние кисты. При последнем, самом частом осложнении, возникают одышка, цианоз. Дыхание затруднено, в акте дыхания участвует вспомогательная мускулатура. При исследовании определяется смещение средостения в здоровую сторону, типманит на стороне поражения, ослабленное дыхание соответственно кисте. На обзорной рентгенограмме определяется округлой формы полость значительных размеров. Хирургическое лечение необходимо проводить в экстренном порядке-
Клинику асфиксии также дает такой тяжелый порок развития грудно-брюшной преграды как диафрагмальная грыжа. Через дефект в диафрагме или при ее релаксации петли кишечника и другие органы брюшной полости перемещаются в плевральную полость, сдавливают легкое, смещают средостение и вызывают так называемое «асфиксичес-кое ущемление». __
У ребенка с диафрагмальной грыжей всегда можно отметить стойкий цианоз, рвоту, западение эпигастральной области, ладьевидный живот, килевидную грудь, смещение тонов сердца вправо и при длительном выслушивании на стороне поражения вместо дыхания можно определить кишечные шумы.
Атрезия пищевода — один из самых тяжелых пороков развития этой группы.
Имеется несколько вариантов атрезии пищевода. При наиболее частом из них верхний сегмент заканчивается слепо, а нижний имеет сообщение в виде свища с дыхательными путями. Успехи, достигнутые в хирургической тактике, ведение анестезии и послеоперационного периода не уменьшают количество неудач в лечении этих больных, связанных в основном с трудностями диагностики.
Порок, как правило, проявляется обычными симптомами. Обильные пенистые выделения изо рта и носа появляются сразу после рождения, и количество их не уменьшается после отсасывания. При попытке кормления возникает срыгивание. цианоз, одышка. Быстро развиваются явления аспирационной пневмонии, вследствие затекания слюны и молока из короткого верхнего слепого сегмента пищевода в трахею и забрасывания желудочного содержимого чепез свищ между нижним сегментом пищевода и трахеей. При наличии фистулы верхнего сегмента пневмония развивается еще быстрее-
Несмотря на однотипность клинической картины у педиатров постоянно возникают трудности при диагностике этого порока: срыгивание при первом кормлении расценивается как дисфагия, а пенистые выделения — как срыгивание околоплодными водами. Дети поступают на оперативное лечение поздно.
Простым и безопасным приемом, подтверждающим наличие порока, является зондирование пищевода.
Источник
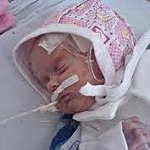
Асфиксия новорожденного – это патология раннего неонатального периода, обусловленная нарушением дыхания и развитием гипоксии у родившегося ребенка. Асфиксия новорожденного клинически проявляется отсутствием самостоятельного дыхания ребенка в первую минуту после рождения либо наличием отдельных, поверхностных или судорожных нерегулярных дыхательных движений при сохранной сердечной деятельности. Новорожденные с асфиксией нуждаются в проведении реанимационных мероприятий. Прогноз при асфиксии новорожденного зависит от тяжести патологии, своевременности и полноты оказания лечебных мероприятий.
Общие сведения
Из общего количества новорожденных асфиксия диагностируется у 4-6% детей. Тяжесть асфиксии обусловлена степенью нарушения газообмена: накопления углекислоты и недостатка кислорода в тканях и крови новорожденного. По времени развития асфиксия новорожденных бывает первичной (внутриутробной) и вторичной (внеутробной), возникшей в первые сутки после рождения. Асфиксия новорожденных является грозным состоянием и служит одной из частых предпосылок мертворождения или неонатальной смертности.
Асфиксия новорожденного
Причины
Асфиксия новорожденных является синдромом, развивающимся вследствие нарушения течения беременности, заболеваний матери и плода. Первичная асфиксия новорожденного обычно связана с хронической или острой внутриутробной недостаточностью кислорода, обусловленной внутричерепными травмами, внутриутробными инфекциями (краснуха, цитомегаловирус, сифилис, токсоплазмоз, хламидиоз, герпес и др.), иммунологической несовместимостью крови матери и плода, пороками развития плода, частичной или полной обтурацией дыхательных путей новорожденного околоплодными водами или слизью (асфиксия аспирационная).
Развитию асфиксии новорожденного способствует наличие экстрагенитальной патологии у беременной (анемии, пороков сердца, заболеваний легких, тиреотоксикоза, сахарного диабета, инфекций), а также отягощенного акушерского анамнеза (позднего токсикоза, преждевременной отслойки плаценты, перенашивания беременности, осложненных родов), вредных привычек у матери. Причинами вторичной асфиксии новорожденного, как правило, служат нарушения мозгового кровообращения ребенка или пневмопатии. Пневмопатии являются перинатальными неинфекционными заболеваниями легких, обусловленными неполным расправлением легочной ткани; проявляются ателектазами, отечно-геморрагическим синдромом, болезнью гиалиновых мембран.
Патогенез
Независимо от этиологии дыхательных расстройств при асфиксии новорожденного, в его организме развиваются патогенетически одинаковые нарушения метаболизма, микроциркуляции и гемодинамики. Степень тяжести асфиксии новорожденного определяется длительностью и интенсивностью гипоксии. При недостатке кислорода происходит развитие респираторно-метаболического ацидоза, характеризующегося азотемией, гипогликемией, гиперкалиемией (затем гипокалиемией). При дисбалансе электролитов нарастает клеточная гипергидратация.
Острая асфиксия новорожденных характеризуется возрастанием объема циркулирующей крови за счет эритроцитов; асфиксия, протекающая на фоне хронической гипоксии – гиповолемией. Это приводит к сгущению крови, увеличению ее вязкости, повышению агрегации тромбоцитов и эритроцитов. При таких микроциркуляторных сдвигах у новорожденного страдают головной мозг, почки, сердце, надпочечники, печень, в тканях которых развиваются отек, ишемия, кровоизлияния, гипоксия. В итоге возникают нарушения центральной и периферической гемодинамики, снижается ударный и минутный объем выброса, падает АД.
Клиника асфиксии новорожденного
Определяющими критериями асфиксии новорожденного являются дыхательные расстройства, ведущие к нарушению гемодинамики, сердечной деятельности, мышечного тонуса и рефлексов. По тяжести проявлений в акушерстве и гинекологии различают 3 степени асфиксии новорожденных с оценкой в баллах по 10-балльной шкале (методике) Апгар в течение первой минуты после рождения: 6-7 баллов – легкая асфиксия, 4-5 баллов – средняя и 1-3 балла – тяжелая асфиксия. Оценка по шкале Апгар 0 баллов расценивается как клиническая смерть. Критериями оценки тяжести асфиксии новорожденных служат сердцебиение, дыхание, окраска кожи, выраженность тонуса мышц и рефлекторной возбудимости (пяточного рефлекса).
При легкой степени асфиксии первый вдох новорожденный делает на первой минуте после рождения, у ребенка выслушивается ослабленное дыхание, выявляется акроцианоз, цианоз носогубной области, сниженный мышечный тонус. Асфиксия новорожденного средней тяжести характеризуется вдохом на первой минуте, ослабленным регулярным или нерегулярным дыханием, слабым криком, брадикардией, сниженным мышечным тонусом и рефлексами, синюшностью кожи лица, стоп и кистей, пульсацией пуповины.
Тяжелой асфиксии новорожденных соответствует нерегулярное дыхание либо апноэ, отсутствие крика, редкое сердцебиение, арефлексия, атония или выраженная гипотония мышц, бледность кожи, отсутствие пульсации пуповины, развитие надпочечниковой недостаточности. В первые сутки жизни у новорожденных с асфиксией может развиваться постгипоксический синдром, проявляющийся поражением ЦНС — нарушением мозгового кровообращения и ликвородинамики.
Диагностика
Асфиксия диагностируется в первую минуту жизни новорожденного с учетом наличия, частоты и адекватности дыхания, показателей сердцебиения, мышечного тонуса, рефлекторной возбудимости, окраски кожи. Кроме внешнего осмотра и оценки тяжести состояния новорожденного по шкале Апгар, диагноз асфиксии подтверждается исследованием кислотно-основного состояния крови.
Методы неврологического обследования и УЗИ головного мозга (ультрасонография) направлены на дифференцирование гипоксического и травматического повреждения ЦНС (обширных субдуральных, субарахноидальных, внутрижелудочковых кровоизлияний и др.). Для новорожденных с гипоксическим поражением ЦНС характерно отсутствие очаговой симптоматики и повышенная нервно-рефлекторная возбудимость (при тяжелой асфиксии — угнетение ЦНС).
Лечение
Новорожденные с асфиксией нуждаются в экстренном реанимационном пособии, направленном на восстановление дыхательной функции и сердечной деятельности, коррекции расстройств гемодинамики, метаболизма, электролитного обмена.
При асфиксии новорожденного легкой и средней тяжести производится аспирация содержимого из носоглотки, полости рта и желудка; вспомогательная вентиляция легких масочным способом; введение в пуповинную вену 20% раствора глюкозы и кокарбоксилазы по весу. Если при асфиксии новорожденного средней тяжести спонтанное дыхание после проведенных мероприятий не восстановилось, производится интубация трахеи, аспирация содержимого из дыхательных путей, налаживается аппаратная ИВЛ. Дополнительно внутривенно вводится раствор натрия гидрокарбоната.
Тяжелая асфиксия новорожденных также требует проведения ИВЛ, при брадикардии или асистолии – непрямого массажа сердца, введения глюкозы, кокарбоксилазы, преднизолона (гидрокортизона), адреналина, глюконата кальция. Реанимация недоношенных новорожденных с асфиксией несколько отличается от схемы реанимационных мероприятий у доношенных детей.
В дальнейшем новорожденные, перенесшие асфиксию, требуют интенсивного наблюдения и терапии: кислородной поддержки, краниоцеребральной гипотермии, инфузии растворов, витаминов, симптоматического лечения. Новорожденные с легкой асфиксией помещаются в кислородную палатку; со средней и тяжелой – в кувез. Вопрос о кормлении и его методах решается, исходя из состояния новорожденного. После выписки из роддома ребенку, перенесшему асфиксию, требуется наблюдение невролога.
Прогноз при асфиксии
Ближайший и отдаленный прогноз определяется тяжестью асфиксии новорожденного, полнотой и своевременностью лечебного пособия. Для оценки прогноза первичной асфиксии производится оценка состояния новорожденного по показателям шкалы Апгар через 5 минут после рождения. При возросшей оценке прогноз для жизни рассматривается как благоприятный. На первом году жизни у детей, родившихся в асфиксии, нередко отмечаются синдромы гипер- и гиповозбудимости, гипертензионно-гидроцефальная или судорожная перинатальная энцефалопатия, диэнцефальные (гипоталамические) нарушения. У части детей возможен летальный исход от последствий асфиксии.
Профилактика
В наше время акушерство и гинекология уделяют большое внимание осуществлению эффективных мер профилактики патологии новорожденных, в том числе и асфиксии новорожденных. Меры по предупреждению развития асфиксии новорожденного включают своевременную терапию экстрагенитальных заболеваний у беременной, ведение беременности с учетом имеющихся факторов риска, проведение внутриутробного мониторинга состояния плаценты и плода (допплерографии маточно-плацентарного кровотока, акушерского УЗИ).
Профилактикой должна заниматься и сама женщина, отказавшись от вредных привычек, соблюдая рациональный режим, выполняя предписания акушера-гинеколога. Профилактика асфиксии новорожденного во время родов требует оказания грамотного акушерского пособия, предупреждения гипоксии плода в родах, освобождения верхних дыхательных путей ребенка сразу после его рождения.
Источник
Причины асфиксии у детей первых дней жизни разнообразны. Среди них пороки развития и различная хирургическая патология составляют относительно небольшую часть. Задача неонатолога состоит в правильной оценке причин дыхательных нарушений, оказании первой помощи, организации транспортировки этих детей.
Причины асфиксии, обусловленной пороками развития и некоторыми хирургическими заболеваниями, могут быть условно объединены в следующие основные группы.
Синдром асфиксии новорожденных
I. Пороки развития и заболевания верхних дыхательных путей.
1. Атрезия хоан.
2. Волосатый полип (опухоль ворсинчатая).
3. Синдром Робена.
4. Врожденное сращение языка с небом.
5. Подъязычная киста (ранула).
6. Макроглоссия.
II. Пороки развития и заболевания гортани, трахеи и органов шеи.
1. Врожденная киста гортани.
2. Опухоль гортани и трахеи.
3. Врожденный стридор:
а) ларингомаляция;
б) врожденные спайки гортани;
в) врожденный подскладочный стеноз;
г) врожденные стенозы трахеи.
4. Кистозные и опухолевидные образования органов шеи.
III. Пороки развития и заболевания органов грудной клетки.
1. Врожденные кисты легких.
2. Врожденная долевая эмфизема.
3. Врожденная диафрагмальная грыжа.
4. Пневмоторакс и пиопневмоторакс.
Атрезия хоан вызывает острую дыхательную недостаточность в первые часы после рождения вследствие сохранения к моменту рождения ребенка эмбриональной ротоносовой перепонки между носоглоткой и задними отделами носовых ходов. В зависимости от характера преграды различают костную, хрящевую и соединительнотканную (мембранозную) формы атрезии. Атрезия хоан может быть одно- или двухсторонней. Заращение обеих хоан является тяжелым пороком развития, так как дыхание через нос у таких детей становится невозможным. Новорожденные не умеют дышать через рот, у них развиваются тяжелые нарушения дыхания, приводящие к смерти, если больному не обеспечить возможность дышать ртом.
При подозрении на атрезию хоан проводят зондирование носоглотки резиновым катетером. Четкую картину атрезии хоан получают на профильной рентгенограмме черепа после введения в носовые ходы 1 см3 йодолипола.
Одностороннюю атрезию хоан у новорожденных часто не диагностируют, если нет значительного нарушения носового дыхания. При этом у больных в носу скапливается густая тягучая слизь, отмечается гнусавость.
С целью обеспечения свободного дыхания ребенку подклеивают подбородок к груди широкой полоской лейкопластыря либо вводят в полость рта воздуховод. При отсутствии эффекта накладывают трахеостому. Лечение атрезии хоан — оперативное.
Волосатый полип (опухоль ворсинчатая) — дизонтогенетическое образование врожденного характера. Внешне представляет гладкую опухоль плотной консистенции, покрытую кожей с нежными волосками . Опухоль чаще всего исходит из задней поверхности мягкого неба либо боковой стенки носоглотки. Полип имеет длинную ножку, благодаря которой может мигрировать в ротовую полость или гортань и вызывать нарушение дыхания. Волосатый полип требует дифференциальной диагностики с черепно-мозговой внутриносовой грыжей, особенно в случае ее выпадения через пластинки решетчатой кости в носоглотку, что также приводит к нарушению дыхания.
Лечение хирургическое. Полип отсекают электрокаутером, рецидивов не бывает.
Синдром Робена характеризуется триадой симптомов — незаращением неба, недоразвитием нижней челюсти (микроретрогнатия) и неправильным положением языка (глоссоптоз). Аномальное развитие и положение языка, закрывающего вход в гортань, вызывают нарушение дыхания и гибель новорожденного.
Диагноз нетруден. Больные имеют характерный внешний вид, обусловленный маленькой нижней челюстью. Ребенок беспокоен, синюшен, отмечаются стридорозное дыхание и инспираторная одышка. При рождении такого ребенка первая помощь в родильном зале заключается в создании условий, обеспечивающих самостоятельное дыхание — положение больного на боку или лицом вниз, в тяжелых случаях — интубация. Эти условия соблюдают и при транспортировке больного в специализированное отделение.
После рождения недоразвитая челюсть продолжает расти и достигает нормальных размеров к 2,5—3 годам. Этот факт лежит в основе проводимой в настоящее время постуральной терапии, цель которой — удержать язык в правильной позиции в течение первых месяцев жизни. Ребенку на голову приклеивают клеолом или клеем БФ-6 индивидуально сделанную «шапочку» из бинта или марли, к верхней части которой прикрепляют матерчатую ленту для последующей фиксации головы. Больного укладывают передней поверхностью тела на поролоновый матрац таким образом, чтобы голова находилась за пределами матраца. Горизонтальное положение голове придают путем фиксации ее залленту к специальной раме, прикрепленной к спинкам кровати. В результате такого положения язык и нижняя челюсть больного свободно свисают вниз. Этим устраняются явления глоссоптоза и обтурации дыхательных путей. Контроль за дыханием, состоянием слизистых оболочек и положением челюсти и языка осуществляют с помощью зеркала, в котором отражается лицо больного.
В таком положении ребенок находится в течение 2—3 мес до восстановления адекватного дыхания и сосательно-глотательного рефлекса. Во время кормления ребенка кладут на бок. Кормление осуществляют через зонд.
В наиболее тяжелых случаях прибегают к длительной назотрахеальной интубации и гастростомии.
Врожденное сращение языка с небом в отдельных случаях вызывает приступы асфиксии у детей вследствие фиксации смещенного кзади языка. Чаще всего сращение носит перепончатый, соединительнотканный характер. Диагноз ставят после осмотра полости рта. Оперативное разделение сращения восстанавливает нормальный акт дыхания.
Подъязычная киста (ранула) располагается под языком. Образование исходит из подъязычной железы или из малых слюнных желез. При больших размерах кисты язык запрокидывается назад, надавливает на надгортанник, что приводит к нарушению дыхания. Диагноз нетруден. Ранула является тонкостенной кистой, покрытой растянутой и истонченной слизистой оболочкой рта. Через нее может просвечивать содержимое кисты, отчего она приобретает серовато-голубой оттенок. При пальпации определяется флюктуация.
Лечение в случаях с нарушением дыхания носит экстренный характер и на первых этапах заключается в пункции кисты. Последнее ликвидирует опасность асфиксии, после чего ребенка переводят в хирургическое отделение для радикального лечения.
Врожденная киста гортани развивается в результате нарушения эмбрионального развития первичной кишечной трубки. Наиболее частая локализация — складки гортани, поверхность надгортанника. Величина кист различна — до 3 см и более. Ведущие симптомы заболевания — затруднение дыхания и изменение голоса. Кисту гортани распознают с помощью прямой ларингоскопии. В процессе этого исследования оказывают и первую помощь, которая заключается в пункции образования или вылущивания кисты. При больших кистозных опухолях необходима срочная трахеотомия. В дальнейшем кисту удаляют экстраларингеальным путем.
Опухоли гортани и трахеи встречаются у новорожденных редко. Среди новообразований описаны фибромы, гемангиомы и папилломы. При расположении в просвете дыхательных путей они вызывают стеноз, приводят к нарушению дыхания. Новообразования гортани и трахеи диагностируют во время прямой ларингоскопии и трахеобронхоскопии. Существенную помощь может оказать томографическое исследование дыхательных путей.
Опухоли небольших размеров удаляют щипцами во время эндоскопического исследования. Образования больших размеров подвергают электрокоагуляции или криодеструкции.
Врожденный стридор объединяет группу заболеваний, сопровождающихся звучным шумным дыханием, которое возникает сразу или вскоре после рождения. Шум при стридоре постоянный и носит инспираторный характер, усиливается при волнении, крике и кашле. Общее состояние ребенка остается относительно удовлетворительным. Новорожденный активен, хорошо сосет грудь, фонация не страдает. Как правило, в возрасте 2—3 лет стридорозные явления самостоятельно исчезают. Чаще всего врожденный стридор связан с диспластическими нарушениями опорного скелета и гортани. Врожденный стридор может быть обусловлен в равной степени местной патологией и нарушениями центрального характера.
Ларингомаляция является наиболее частой причиной стридорозных явлений. Классическим вариантом этой патологии может быть подвижный, лишенный хрящевой ткани надгортанник, вибрирующий при дыхании. В более тяжелых случаях хрящевая ткань отсутствует в черпаловидных хрящах, что вызывает их прогибание при вдохе и сужение просвета гортани («инфантильная гортань», «ларингеальный коллапс» и др.). Истинная причина аномального развития хрящей неизвестна. Учитывая тот факт, что с возрастом хрящевые структуры приобретают нормальное строение, А. А. Овчинников и Л. М. Никулина относят эту патологию к диспропорциям развития органов и систем в раннем детском возрасте. Е. В. Климанская и соавт. считают ларингомаляцию локальным проявлением системного заболевания хрящевой ткани организма, так как у некоторых больных эта патология сочетается с мягкостью хрящей трахеи и крыльев носа.
Первые симптомы стридора появляются сразу после рождения. Дыхание свистящее, слышимое на расстоянии. Шум нарастает при двигательной активности ребенка и исчезает в покое. Дети подлежат обследованию для исключения органической патологии. При ее отсутствии ребенка наблюдают в домашних условиях.
Врожденные спайки гортани также могут вызвать явления стридора. Сущность заболевания состоит в наличии спаек и перемычек на уровне голосовых связок, что приводит к значительному уменьшению голосовой щели и нарушению дыхания. Клинические проявления определяются локализацией и размером мембраны. Расположение последних в области голосовой щели приводит к изменению фонации — голос становится слабым и сиплым. Диагноз подтверждают в процессе ларингоскопии.
Врожденный подсвязочный стеноз как причина стридора новорожденных встречается относительно редко. Чаще всего область стеноза располагается на 2—3 мм ниже голосовой щели. Иногда в процесс вовлекается перстневидный хрящ, который бывает деформирован и сужает просвет дыхательных путей. При значительном стенозировании наблюдается стридорозное дыхание, чего нет при умеренном стенозе. Диагноз ставят при осмотре гортани. Для больных опасно присоединение отека подслизистого слоя гортани в результате травмы или воспаления. В этих случаях возможно развитие клиники «ложного крупа».
В клинической картине стеноза трахеи доминируют нарушения дыхания. Как правило, затруднен выдох, который сопровождается шумом,— экспираторный стридор. Он возникает нередко сразу же после рождения или в первые недели жизни. Однако чаще стридор носит смешанный характер, что определяется уровнем стеноза. При высоком стенозе в равной степени затруднены и вдох, и выдох.
В периоде новорожденности выраженные расстройства дыхания при стенозах трахеи могут отсутствовать или быть едва заметными.
Лечение всех видов стенозов трахеи хирургическое. Успех лечения определяется протяженностью стеноза.
Таким образом, врожденный стридор является полиэтиологическим заболеванием. Своевременное распознавание причины стридорозных явлений позволяет определить рациональную лечебную тактику и прогноз заболевания в целом.
Следующую группу заболеваний, ведущих к развитию асфиксического синдрома у детей, составляют пороки развития и заболевания органов грудной полости, диагностика которых у новорожденных представляет, как правило, значительные трудности. Известно, что некоторые заболевания у детей сопровождаются так называемым синдромом напряжения в грудной полости и чаще встречаются у детей первых недель и месяцев жизни. Синдром может возникнуть в результате клапанного механизма в бронхах, скопления воздуха или жидкости в плевральной полости или сдавления легких органами брюшной полости. Соответственно механизму возникновения и локализации патологического процесса внутригрудное напряжение можно разделить на внутрилегочное, внутриплевральное и внеплевральное. Каждое из них вызывается различными заболеваниями, однако однотипность клинической картины возникающего осложнения делает целесообразным рассмотрение трех основных групп патологических состояний.
Внутрилегочное напряжение возникает при врожденных кистах легкого, врожденной долевой эмфиземе.
Врожденные кистозные образования в случае сообщения с бронхами по вентильному типу увеличиваются в размерах и вызывают состояние напряжения в грудной полости. Вследствие сдавления легких и уменьшения их дыхательной поверхности возникает дыхательная недостаточность. В диагностике решающее значение принадлежит рентгенологическому исследованию. На рентгенограммах определяют повышение прозрачности одного легкого, на фоне которого заметно полное отсутствие легочного рисунка. Иногда удается проследить контур стенки полости. При выявлении у новорожденного напряженной кисты легкого показан перевод в хирургическое отделение.
Врожденная долевая эмфизема — заболевание, при котором одна из долей легкого (чаще верхняя) эмфизематозно раздувается, сдавливает соседние участки легкого и смещает средостение. Причинных факторов несколько. Основными из них являются: формирование клапанного механизма, возникающего в бронхах пораженной доли вследствие отека и набухания слизистой оболочки, недоразвитие хрящевых элементов стенки бронха и его излишняя мягкость, сдавление бронха извне и др. Формированию эмфиземы способствует недоразвитие эластических волокон в стенках альвеол у новорожденных и особенно недоношенных детей, что приводит к уменьшению упругости легкого. Диагноз чаще всего ставят на основании обзорной рентгенографии легких. Лечение лобарной эмфиземы хирургическое.
Внутриплевральное напряжение формируется в плевральной полости в результате скопления воздуха при вскрытии субплевральной буллы или разрыве кисты легкого (пневмоторакс), при наличии воздуха в жидкости (пиопневмоторакс). В этих случаях на первый план выступают симптомы дыхательной недостаточности. У больного отмечаются выраженная одышка и цианоз. В покое или при ингаляции кислорода эти явления уменьшаются. При перкуссии определяют тимпанит на стороне поражения и некоторое укорочение легочного тона на противоположной стороне. Диагноз ставят с помощью обзорной рентгенографии легких. Тень поджатого легкого, отсутствие легочного рисунка на пораженной стороне разрешают сомнения в пользу внутриплеврального напряжения. Напряженный пневмоторакс и пиопневмоторакс требуют немедленного дренирования и перевода ребенка в хирургическое отделение.
Внеплевральное напряжение может быть обусловлено наличием ложной диафрагмальной грыжи. Врожденные диафрагмальные грыжи у новорожденных нередко сопровождаются приступами цианоза, одышкой и асфиксией в связи с метеоризмом кишечных петель, переместившихся в грудную полость. Тяжелое состояние усугубляется перегибом крупных сосудов в результате смещения средостения и компрессией противоположного легкого. При осмотре больного в таких случаях обнаруживают втянутый живот, можно отметить увеличение одной половины грудной клетки, отставание ее при дыхании и выбухание межреберий. Рентгенологически диафрагмальная грыжа характеризуется появлением в грудной полости крупноячеистого рисунка, обусловленного кишечными петлями и резким уменьшением газа в брюшной полости. При возникновении резко выраженного напряжения возникает так называемое асфиксическое ущемление, в этом случае жизнь ребенка решают минуты. Экстренная помощь в случае асфиксического ущемления диафрагмальной грыжи заключается в положении новорожденного на больном боку, аспирации содержимого желудка, интубации и проведении управляемого дыхания, которое осуществляется в процессе транспортировки ребенка в хирургическое отделение.
Источник
