Поражения почек при двс синдроме

ДВС синдром при хронической почечной недостаточности. ДВС синдром как осложнение беременности
Активация свертывания крови и развитие ДВС при программном гемодиализе связаны со следующими факторами:
• контакт с чужеродной поверхностью мембран диализатора;
• активация свертывающей системы крови (посредством воздействия на ХП-фактор) иммунными комплексами, экзотоксинами и бактериальными эндотоксинами, тканевым тромбопластином (вырабатывается при гемолизе, цитолизе);
• гепаринизация (истощает запасы AT III, что иногда приводит к рикошетным тромбозам).
Все материалы, применяемые для гемодиализа, в той или иной степени обладают тромбогенностью. Решение этой проблемы состоит в создании мембран, обладающих наибольшей биосовместимостью, а также в применении антикоагулянтов. Гепарин, применяемый во время гемодиализа, гетерогенен по отношению к эндогенному гепарину как по структуре, так и по молекулярной массе. Поэтому нередки тяжелые побочные эффекты, связанные с применением гепарина: тромбоцитопения, повышение содержания трансаминаз, аллергические реакции, кожный зуд, повышенная кровоточивость.
В последние годы установлено, что активация коагуляции связана с длительной циркуляцией и контактом крови с диализной мембраной. Изменения показателей свертывающей системы у больных, находящихся на программном гемодиализе, претерпевают ряд характерных изменений. Состояние свертывания крови после диализа соответствует резко выраженной гиперкоагуляции: нарастает содержание фибриногена (средний уровень содержания фибриногена у больных ХПН значительно превышает нормальные величины), повышается содержание протромбина, факторов VIII, X, XII.
Терапия нарушений гемостаза зависит от характера патологии свертывающей системы крови. Наиболее общие принципы терапии ДВС-синдрома при программном гемодиализе можно представить следующим образом:
• При гиперкоагуляции показан гепарин в дозе 10 000 ЕД в сутки 3—4 раза в день под кожу. Применение малых доз гепарина не требует постоянного контроля за свертываемостью крови.
• СЗП для восполнения дефицита AT III. При профузных кровотечениях переливание больших объемов СЗП проводит к быстрой их остановке. При проведении амбулаторного программного гемодиализа применяются небольшие дозы СЗП в сочетании с мини-дозами гепарина.
• Адекватная терапия инфекционных осложнений.
Использование трансфузий СЗП в сочетании с мини-дозами гепарина дают выраженный клинический эффект с положительной лабораторной динамикой — восстанавливаются функции тромбоцитов, нормализуется ТЭГ, паракоагуляционные тесты отрицательны.

Осложнения беременности и родов
Во время нормально протекающей беременности система гемостаза (начиная со второго триместра) претерпевает ряд изменений:
• повышается активность тромбоцитов;
• снижается антикоагулянтный потенциал крови;
• повышается содержание факторов свертывания крови (II, V, VIII, IX, X, XI, XI и XII);
• увеличивается содержание фибриногена, укорачивается АЧТВ.
Таким образом, во время беременности имеет место активация свертывающей системы крови. В процессе родов отмечается еще большее повышение количества фибриногена, проконвертина, тромбоцитов, но при этом активность фибринолитической системы практически не меняется. В послеродовом периоде в течение 4—6 недель постепенно снижается гемокоагуляционная активность, удлиняется время свертывания крови и ретракции кровяного сгустка, нормализуется АЧТВ.
Акушерские кровотечения являются «классической» моделью молниеносного ДВС-синдрома. Констатируется двухфазность изменений гемостаза: кратковременная стадия гиперкоагуляции сменяется фазой гипокоагуляции, вследствие острого фибринолиза развивается коагулопатия потребления. Чрезмерная активация фибринолиза приводит к лизису не только сгустков фибрина, но и циркулирующих факторов свертывания, имеет место усиление генерации плазмина. Развивающиеся на фоне кровопотери ДВС, полиорганная недостаточность являются непосредственной причиной летальности. О наличии ДВС свидетельствует также накопление ПДФ, РКФМ (в норме отсутствуют).
Терапия направлена на следующие патогенетические звенья:
1) Коррекция гиповолемии — восполнение дефицита ОЦК посредством адекватной инфузионно-трансфузионной терапии. На этапе хорошо зарекомендовали себя инфузионные растворы гидрооксиэтилированного крахмала (6 и 10 %-ный HES), которые, помимо коррекции гиповолемии, оказывают положительный эффект на реологические свойства крови и микроциркуляцию.
С целью коррекции коагулопатии осуществляется трансфузия СЗП в дозе 15 мл на 1 кг веса.
2) Медикаментозное воздействие на гемокоагуляшпо:
• поливалентные ингибиторы протеаз нормализуют процессы фибринолиза, кининогенеза;
• антифибринолизные препараты оказывают блокирующее действие на плазмин, конкурентно ингибируют рецепторы плазмина и плазминогена, препятствуют деградации фибриногена.
3) Коррекция реологических свойств крови — введение дезагрегантов (трентал в больших дозировках, аспизол, агапурин), применение гепарина имеет ограниченные показания.
4) Симптоматическая терапия — направлена на поддержание функций жизненно важных органов, профилактику и лечение полиорганной недостаточности и гнойно-септических осложнений.
5) Экстракорпоральная детоксикация — терапевтический эффект достигается механическим удалением патогенных субстанций (БАВ, активизированные факторы свертывания крови, ПДФ и другие). Гемофильтрация применяется для терапии острого дистресс-синдрома и ОПН. Плазмаферез показан при начальных стадиях острой печеночной и почечной недостаточности.
— Также рекомендуем «Парентеральное питание в хирургии. Принципы парентерального питания»
Оглавление темы «ДВС синдром в хирургии. Парентеральное питание в хирургии»:
1. Гемофильтрация при ДВС синдроме. Синдром массивной гемотрансфузии
2. ДВС синдром в транспланталогии. ДВС синдром при трансплантации печени
3. ДВС-синдром после искусственного кровообращения. Причины ДВС синдрома после искусственного кровообращения
4. Травма. ДВС синдром при травме
5. Гемолитические трансфузионные осложнения. Причины гемолитических осложнений в реанимации
6. ДВС синдром в онкологии. Гемостаз при хронической почечной недостаточности
7. ДВС синдром при хронической почечной недостаточности. ДВС синдром как осложнение беременности
8. Парентеральное питание в хирургии. Принципы парентерального питания
9. Оценка эффективности нутритивной поддержки. Осложнения парентерального питания
10. Парентеральное питание при заболевания печени. Парентеральное питание при панкреатитах
Источник
Сюжет Пандемия коронавируса нового типа, распространившегося из Китая
Коронавирусная инфекция COVID-19 может вызывать осложнение в виде синдрома диссеминированного внутрисосудистого свертывания (ДВС-синдром). В связи с этим Комитет Госдумы по охране здоровья планирует направить в Минздрав предложение о корректировке клинических рекомендаций по лечению пациентов с коронавирусной инфекцией.
Что такое ДВС-синдром?
Синдром диссеминированного внутрисосудистого свертывания — это универсальное неспецифическое нарушение системы гемостаза (функциональная система организма, позволяющая поддерживать жидкое состояние крови, а также предупреждающая и тормозящая кровотечения; она обеспечивает устойчивость основных физиологических функций). Нарушение характеризуется внутрисосудистым свертыванием крови и образованием в ней множества микросгустков фибрина и скоплений клеток крови: тромбоцитов и эритроцитов. Эти клетки оседают в капиллярах органов, в результате чего в них возникают глубокие микроциркуляторные и дистрофические нарушения.
Согласно Справочнику фельдшера, во время ДВС-синдрома активируются свертывающая и фибринолитическая системы (растворяет тромбы и сгустки крови), после чего наступает их истощение. В тяжелых случаях это приводит к полной несвертываемости крови.
В медицинских источниках этот патологический процесс также называют коагулопатией потребления, тромбогеморрагическим синдромом (ТГС), синдромом рассеянного внутрисосудистого свертывания (РВС), гиперкоагуляционным синдромом.
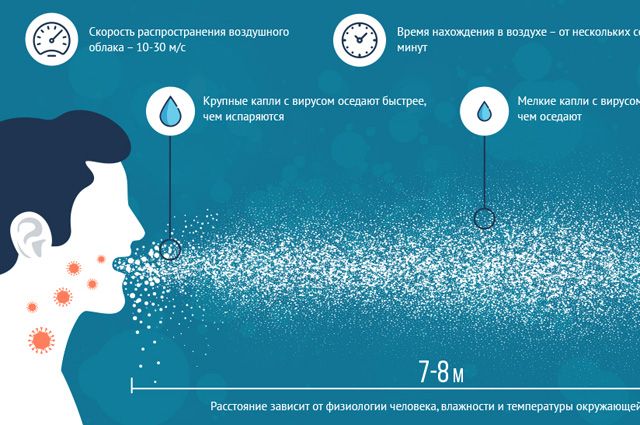
Из-за чего возникает ДВС-синдром?
Медикам известно огромное количество причин, способных вызвать у больного развитие ДВС-синдрома. По данным Справочника фельдшера, его развитие неизбежно или высоковероятно при акушерской патологии (предлежание плаценты, преждевременная отслойка плаценты, закупорка сосудов матки околоплодными водами, внутриутробная смерть плода), сепсисе, деструктивных процессах в печени, почках, при панкреатите.
ДВС-синдром возникает во время шока любого происхождения (геморрагический, травматический, ожоговый, анафилактический и т. д.). При этом степень тяжести синдрома прямо пропорциональна выраженности и продолжительности шокового состояния. Этот синдром также развивается при остром внутрисосудистом гемолизе (разрушение клеток внутри кровеносных сосудов), в том числе при несовместимых переливаниях крови, которые не подходят больному по групповой принадлежности.
Согласно Медицинскому справочнику, ДВС-синдром также могут вызывать оперативные вмешательства, ставшие особо травматичными для больного. Например, операции при злокачественных новообразованиях, на паренхиматозных органах (почки, печень, легкие, селезенка, поджелудочная железа, щитовидная железа), с использованием аппарата искусственного кровообращения (АИК) а также внутрисосудистые вмешательства.
Его вызывают опухоли, особенно гемобластозы, лейкозы, рак легкого, печени, поджелудочной, предстательной железы, почки. ДВС-синдром возникает при иммунных и иммунокомплексных болезнях (в том числе при системной красной волчанке, ревматизме, ревматоидном артрите с висцеральными поражениями и пр.).
ДВС-синдром учащают кровотечения, коллапс, переливания большого объема крови. Этот патологический процесс может возникать на фоне аллергических реакций, отравления змеиными ядами, лечения определенными препаратами.

Как протекает ДВС-синдром и какие у него симптомы?
ДВС-синдром может протекать как в острой форме — при всех видах шока и терминальных состояниях, так и иметь затяжное, волнообразное течение. Его клиническая картина включает симптомы основного заболевания, послужившего его причиной, признаки развившегося шока (при острых формах), глубокие нарушения системы гемостаза, возникновение тромбозов и кровотечений, анемию (снижение в крови красных телец), нарушения функций в органах, нарушения метаболизма.
ДВС-синдром имеет четыре стадии (или фазы) протекания. На первой агрегантные свойства тромбоцитов повышаются, что приводит к распространенному свертыванию крови и образованию множественных тромбов в сосудах различных органов. Из-за образования тромбов в большом количестве расходуются факторы свертывания и наступает переходная стадия, во время которой нарастает коагулопатия (нарушение свертываемости крови) и тромбоцитопения — количество тромбоцитов в периферической крови сильно снижается, в результате чего повышается кровоточивость и замедляется процесс остановки кровотечений из мелких сосудов. Также во время переходной фазы могут происходить сдвиги в свертываемости крови как в сторону гипер-, так и в сторону гипокоагуляции.
Первая фаза — гиперкоагуляции и микротромбозов — может быть кратковременной при остром ДВС-синдроме или протекать скрыто, из-за чего патология может сразу проявиться в виде кровотечений.
На третьей стадии возникает глубокая гипокоагуляция, способность крови к свертыванию может полностью утрачиваться. Последняя стадия — восстановительная. В случае неблагоприятного течения синдрома на последней стадии возникают различные осложнения, которые в большинстве случаев приводят к летальному исходу.

Как лечат ДВС-синдром?
Больные с синдромом диссеминированного внутрисосудистого свертывания проходят лечение в отделениях реанимации либо в палатах интенсивной терапии. Они нуждаются в интенсивном наблюдении и лечении, во время которого специалисты следят за эффективностью дыхания и кровообращения, проводят частые повторные лабораторные исследования.
Терапия ДВС-синдрома комплексная. Во-первых, врачи проводят лечение, направленное на устранение причины синдрома. Например, при сепсисе назначается антибактериальная терапия, при акушерской и гинекологической патологии применяются радикальные меры (экстирпация матки, кесарево сечение и т. д.).
Пациенту назначают противошоковую терапию, а также лечение, направленное на поддержание необходимого объема циркулирующей крови. Для этого показано переливание свежезамороженной плазмы с гепарином, которая содержит все факторы свертывания. Параллельно с медикаментозным лечением, направленным на восстановление системы гемостаза, врачи ведут борьбу с полиорганной недостаточностью. Пациенту может потребоваться поддержка функций легких, почек, желудочно-кишечного тракта, надпочечников и других органов.
Оставить
комментарий (0)
Источник
ДВС синдром в онкологии. Гемостаз при хронической почечной недостаточности
Онкологические заболевания повышают риск тромбоэмболических состояний. Особенно высокому риску развития ДВС подвергаются пациенты, страдающие диссеминированными формами рака, острыми лейкозами (в первую очередь острым промиелоцитарным), хроническими лейкозами (при властных кризах).
Развитию тромбоэмболических осложнений при онкологических заболеваниях способствуют:
• высокий уровень клеточного повреждения и распада;
• выработка клетками злокачественной опухоли прокоагулянтных субстанций.
ДВС у данных пациентов протекает в стертой (субклинической) хронической форме. Однако хирургические вмешательства или инфекционные осложнения часто приводят к обострению ДВС.
Хронический ДВС характеризуется полной или частичной компенсацией гемостаза, но у большинства больных имеются специфические изменения показателей свертывающей системы: увеличивается количество тромбоцитов, возрастает содержание факторов свертывания, а также продуктов деградации фибриногена, фибрина. Несмотря на это активация гемокоагуляции имеет менее выраженный характер, что подтверждается нормальными показателями свертывания крови. Уровень AT III снижается незначительно, активность фибринолитической системы несколько падает.
Установлено, что при метастазировании опухолей хронический ДВС диагностируется у 75 % больных. Нарушения гемостаза нередко проявляются тенденцией к кровоточивости, однако склонность к тромбозам, тромбоэмболическим осложнениям у этих больных представляет гораздо большую проблему для терапии.
Ткань поджелудочной железы богата тканевым фактором и содержит трипсин — протеолитический фермент, который активизирует свертывающую систему крови. Новообразования поджелудочной железы, тяжелый панкреатит, а также хирургические вмешательства на этом органе резко увеличивают риск развития ДВС или тромбоэмболических осложнений.
Химиотерапия провоцирует обострение хронического ДВС и развитие микроангиопатической гемолитической анемии. При злокачественных опухолях мочевыводящей системы, мела-номе и промиелоцитарном лейкозе возможно развитие геморрагического диатеза (капилляротоксикоза). Причиной этого осложнения является резкое увеличение продукции ферментов фибринолиза клетками опухоли данной локализации.
Гемостаз при хронической почечной недостаточности
Роль почек в поддержании физиологического состояния гемостаза крайне велика:
• почки вырабатывают и выделяют в кровь и мочу факторы VIII, VII, IX, X, тромбопластин и некоторые другие;
• почки синтезируют противосвертывающие факторы: гепарин, урокиназу, тканевый активатор плазминогена, соединения, ингибирующие фибринолиз;
• почками поглощаются и катаболизируются фактор XII и часть фибриногена. Фактор XII необходим для участия в синтезе коллагена базальными мембранами капиллярных стенок в клубочке.
При патологии почек снижается функциональный вклад этого органа в гемостаз и возникает процесс локальной активации системы свертывания крови. Этот процесс способен перерасти (при определенных условиях) в диссеминированное внутрисосудистое свертывание. По мере прогрессирования почечной недостаточности тяжесть нарушений гемостаза прогрессирует, возрастает частота геморрагических осложнений. Геморрагический синдром встречается более чем у 50 % больных ХПН. Кровоточивость носит гематомно-петехиальный характер, типичны носовые, десневые кровотечения, кровотечения из желудочно-кишечного тракта.
Для больных ХПН характерны разнонаправленные изменения гемостаза (возможны как гипер- так и гипокоагуляция); нередко наблюдается наклонность к тромбозам — возникают тромбозы мезентериальных сосудов, вен сетчатки, тромбоз артериовенозных фистул. Во время диализа у этих больных тромбируются фистульные иглы, мембраны диализатора. Превентивное введение гепарина не препятствует развитию тромбозов.
В лабораторных тестах имеются характерные для больных ХПН изменения:
• снижение агрегационных и адгезивных свойств тромбоцитов — тромбоцитопатия. Количество тромбоцитов нормальное либо имеется незначительная тромбоцитопения;
• повышается содержание фибриногена, возрастают ПДФ, появляются аномальные формы фибриногена, тесты паракоагуляции положительны. Образовавшийся сгусток неполноценен, так как снижена фибриназная активность, замедлены процессы ретракции сгустка;
• изменения фибринолитической активности как в сторону активации, так и угнетения фибринолиза;
• развивается анемия, но повышается агрегационная способность эритроцитов, чему способствует увеличение содержания крупномолекулярньгх соединений, в первую очередь фибриногена, бета-липопротеидов.
Все вышеуказанные клинические и лабораторные изменения свидетельствуют о наличии хронического ДВС-синдрома. Декомпенсация нарушений гемостаза возможна в терминальных стадиях заболевания, при наличии гнойно-септических осложнений и в посттрансплантационный период.
— Также рекомендуем «ДВС синдром при хронической почечной недостаточности. ДВС синдром как осложнение беременности»
Оглавление темы «ДВС синдром в хирургии. Парентеральное питание в хирургии»:
1. Гемофильтрация при ДВС синдроме. Синдром массивной гемотрансфузии
2. ДВС синдром в транспланталогии. ДВС синдром при трансплантации печени
3. ДВС-синдром после искусственного кровообращения. Причины ДВС синдрома после искусственного кровообращения
4. Травма. ДВС синдром при травме
5. Гемолитические трансфузионные осложнения. Причины гемолитических осложнений в реанимации
6. ДВС синдром в онкологии. Гемостаз при хронической почечной недостаточности
7. ДВС синдром при хронической почечной недостаточности. ДВС синдром как осложнение беременности
8. Парентеральное питание в хирургии. Принципы парентерального питания
9. Оценка эффективности нутритивной поддержки. Осложнения парентерального питания
10. Парентеральное питание при заболевания печени. Парентеральное питание при панкреатитах
Источник
