Поражение корешков код по мкб 10
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
радикулопатия.
Названия
Корешковый синдром.

Корешковый синдром
Синонимы диагноза
Радикулопатия.
Описание
Корешковый синдром — довольно частый невралгический синдром, который включает комплекс симптомов, возникающий в результате сдавливания (компрессии) спинномозговых корешков (спинномозговых нервов). Корешковый синдром может проявляться в виде болей в совершенно разных местах: в шее, конечностях, пояснице и даже в области внутренних органов, например, в области сердца или желудка.
Корешковый синдром
Симптомы
Корешковый синдром возникает не сразу, как правило, к нему ведет длительный дегенеративный процесс в межпозвоночных дисках, который заканчивается образованием грыжи. В свою очередь грыжа, разрастаясь и, смещаясь, может повредить спинномозговой корешок и ганглий, что приводит к его сдавливанию и развитию воспалительной реакции, в итоге развивается радикулопатия, корешковый синдром.
Стандартный инструментальный метод диагностики корешкового синдрома включают рентгенографию позвоночника в передней и боковой проекциях. На сегодня самым чувствительным и информативным методом диагностики патологии позвоночника является магнитно-резонансная томография. Однако при установке диагноза корешковый синдром важную роль играют клинические симптомы.
Первым и наиболее характерным признаком корешкового синдрома является боль по ходу заинтересованного нерва. Так, процесс в шейном отделе позвоночника вызывает боли в шее и руке, в грудном — в области спины, иногда появляются ощущения характерных болей в сердце или в желудке (такие боли проходят только после лечения корешкового синдрома), в поясничном — в области поясницы, ягодиц и нижних конечностей и так далее. При движении или подъёме тяжести боли усиливаются. Иногда боль бывает в виде прострелов, отдающих в разные части тела в соответствии с расположением соответствующего нерва, в области поясницы такой прострел называется люмбаго. Боль может быть и постоянной, но она все равно усиливается при любом неосторожном движении (например, люмбалгия — боль в области поясницы). Приступы боли могут провоцироваться физическим или эмоциональным напряжением, переохлаждением. Иногда боли возникают ночью или во время сна, сопровождаются покраснением и отёком кожи, повышенной потливостью.
Другим признаком корешкового синдрома является нарушение чувствительности в зоне иннервации данного нерва: при лёгком покалывании иглой в этой зоне отмечается резкое снижение чувствительности по сравнению с аналогичной областью на противоположной стороне.
Третий признак корешкового синдрома — нарушение движений, которые появляются при изменениях в мышцах, возникающих на фоне поражения иннервирующих их нервов. Мышцы усыхают (атрофируются), становятся слабыми, иногда это видно даже на глаз, особенно, при сравнении двух конечностей.
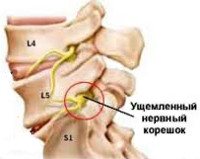
Боль локализуется в области сдавления корешка и в тех органах, которые иннервируются поврежденным спинномозговым нервом. Например, при поражении корешка на уровне 5 поясничного позвонка (L5) боль определяется в поясничной области (люмбалгия), при ходьбе — в верхне-наружном квадранте ягодицы, иррадиирущая по наружной поверхности бедра и голени к II—IV пальцам стопы (люмбоишалгия). При повреждении корешка L4 боль распространяется от ягодицы через переднюю поверхность бедра и передне-внутреннюю поверхность голени к внутренней части стопы.
Так как в состав спинномозгового корешка входят двигательные отростки нейрона и чувствительные нервные волокна, то при корешковом синдроме может быть нарушение (снижении) чувствительности ткани. Например, при корешковом синдроме L5 снижается чувствительность кожи (гипестезия) в области наружной поверхности бедра, голени.
Боль в спине. Боль в шее. Боль в шее сбоку. Судороги. Тошнота.
Причины
Основной причиной развития корешкового синдрома является остеохондроз. Однако данный синдром может развиться по причине спинномозговой грыжи, спондилоартроза, компрессионного перелома позвонков (при остеопорозе), спондилолистезов, развития опухоли (невриномы), бокового смещения тел позвонков, сдавливания корешка боковыми остеофитамии, а также инфекционного поражения позвонков (остеомиелит, туберкулёз).
Лечение
Основные принципы лечения корешкового синдрома включают строгий постельный режим на твёрдой поверхности, приём обезболивающих препаратов (Баралгин, Кеторол), нестероидных противовоспалительных средств (Нурофен, Диклофенак, Кетонал, Мовалис) и местных раздражителей (мазь Финалгон, мазь Капсикам, мазь Никофлекс, перцовый пластырь). При выраженном спазме мышцы применяют миорелаксанты — Мидокалм, Сирдалуд, Пентоксифиллин. Возможно проведение эпидуральной блокады с применением анестетиков (обезболивающих средств). Назначение антиконвульсантов и антидепрессантов — по показаниям.
Поскольку корешковый синдром сопровождается не только острыми, но и хроническими ноющими болями, то при лечении данного заболевания следует учитывать длительность курсового назначения НПВС и анальгетиков. Как правило, лекарственные средства данной группы обладают рядом побочных эффектов, нарастающих при длительном применении, поэтому при терапии хронической боли следует применять более щадящие методы — рефлексотерапию, мануальное воздействие, физиотерапию (электрофорез, фонофорез), массаж, лечебную гимнастику, диету (направленную на снижение веса и выведение солей).
Медикаментозные меры заключаются в назначении витаминов группы В (В6, В12, В1, комплекса Нейромультивит, Магне-В6), хондропротекторов (Структум, Хондроксид (таб. ), Хондротек, Терафлекс, Артра), НПВС для наружного применения (Матарен плюс крем, Кетонал крем, Фастум-гель).
Иногда пациенты, страдающие корешковым синдромом, принимают миорелаксанты в надежде на то, что препараты снимут мышечные спазмы и сопровождающие их боли. Однако следует помнить, что миорелаксанты можно применять только по назначению врача, иначе лекарство может принести больше вреда, чем пользы.
В отдельных случаях для лечения корешкового синдрома показано хирургическое вмешательство.
Меры профилактики развития корешкового синдрома включают первичную профилактику дегенеративных процессов в позвоночнике, укрепление мышечного каркаса спины с помощью ЛФК и массажа, а также нормализация веса.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
 В современных условиях интенсификация промышленности, усложнение производственных и учебных процессов требуют от человека большего, чем прежде, физического и психоэмоционального напряжения.
В современных условиях интенсификация промышленности, усложнение производственных и учебных процессов требуют от человека большего, чем прежде, физического и психоэмоционального напряжения.
Стресс-факторы, воздействующие при этом на организм, вызывают его ответные реакции, проявляющиеся в рациональных и нерациональных формах адаптации.
Следствием этого является развитие ряда патологических процессов, в том числе спинальных недугов.
Корешковый синдром представляет собой симптоматическое проявление изменений, поражающих костную и хрящевую ткани позвоночника, и является одним из самых известных хронических рецидивирующих заболеваний человека.
Что это такое?
Корешковый синдром — довольно распространённое в вертебрологической практике явление невралгической этиологии. Hepвы, пролегающие в каналах, своих анатомических вместилищах, защищены от внешних воздействий.
Вследствие ухудшения кровоснабжения и питания тканей происходят патологические изменения и деформации стенок туннелей, что приводит к сдавливанию (компрессии) нервных корешков.

Реже синдром является результатом отёка самого нерва на фоне общей интоксикации организма, например, при длительной медикаментозной терапии какого-либо заболевания. В результате развивается симптоматический болевой комплекс с локализацией в том отделе позвоночника, где находится очаг патологии. Также может отмечаться иррадиация болезненных импульсов во внутренние органы — сердце, ЖКТ.
Клиническая картина
Начало болезни характеризуется внезапной резкой болью простреливающего характера. Симптоматическая картина дополняется изменением чувствительности кожных покровов: онемением, ощущением «мурашек». В зависимости от локализации очага дегенеративных или воспалительных изменений, клинические признаки проявляются по-разному.
При корешковом синдроме шейного отдела боль распространяется на переднюю поверхность грудной клетки, отдаёт в лопатку и предплечье, движения шеей при наклоне и поворотах головы скованны и болезненны, затруднено поднимание руки до привычного уровня.
При локализации очага воспаления в грудном отделе клиническая картина сходна с межрёберной невралгией: в области сердца появляется боль, отдающая в лопатку и усиливающаяся при глубоком вдохе, движении.
При пояснично-крестцовом корешковом синдроме болевые ощущения могут быть двухсторонними и распространяются по ходу нервов от ягодицы к ноге, усиливаясь при кашле, чихании, ходьбе.

При вовлечении в патологический процесс нескольких корешков с разной локализацией симптомы суммируются. Осложнённым течением заболевания является одновременное поражение корешков на всех участках позвоночника (полирадикулопатия).
Клиническая картина характеризуется:
- выраженным болевым синдромом;
- смешанным вялым парезом (ослаблением двигательной функции), обычно симметричным;
- отсутствием проявления рефлексов, в более позднем течении болезни — мышечной атрофией;
- нарушением или отсутствием чувствительности кожи;
- изменением спинномозговой жидкости в результате белково-клеточной диссоциации (обычно спустя 2-3 недели после начала заболевания).
Неблагоприятное течение болезни при частых длительных обострениях и отсутствии эффективной терапии приводит не только к снижению качества жизни пациента, утрате им трудоспособности, но и инвалидизации.
Код по МКБ-10
Согласно международной системе классификации болезней буквенными кодами, корешковые синдромы входят в класс G00-G99 («Болезни нервной системы»), при этом выделена рубрика «поражения отдельных нервов, нервных корешков и сплетений» (G50-G54).
Диагноз с кодом G54 «поражения нервных корешков и сплетений» для более детального уточнения включает в себя 10 подрубрик, в том числе коды корешковых синдромов в зависимости от их локализации:
- G54.2 — поражения шейных корешков, не классифицированные в других рубриках;
- G54.3 — поражения грудных корешков, не классифицированные в других рубриках;
- G54.4 — поражения пояснично-крестцовых корешков, не классифицированные в других рубриках.
Классификация
Официальная классификация корешкового синдрома не проведена. Есть условное разделение, при котором клиницисты исходят из локализации поражения в анатомических зонах позвоночника и наличия осложнений. Чаще всего говорят о корешковом синдроме поясничного отдела, который может протекать как с осложнениями, так и без них.
Довольно редко в классификацию включаются приобретённая и врождённая формы синдрома, так как в подавляющем большинстве случаев патология развивается в течение жизни.
В ряде случаев для уточнения и детализации клинической картины синдром классифицируют по длительности боли, которую определяют как:
- острую — продолжающуюся до 6 недель;
- подострую — длящуюся от 6 до 12 недель;
- хроническую — проявляющуюся свыше 12 недель;
- рецидивирующую — возникающую не раньше, чем через полгода после предыдущего обострения.
Распространённость и значимость
По результатам исследований, корешковый синдром встречается у 25–30 % пациентов, обращающихся за медицинской помощью при болях в спине.
Распространённость патологии среди людей трудоспособного возраста составляет около 30%, у пожилых людей — порядка 70%. С приблизительно равной частотой заболевание встречается среди мужчин и женщин.
Некоторые виды трудовой деятельности также влияют на риск развития корешкового синдрома: операторы станков, водители большегрузной техники, фермеры, офисные работники в большей степени подвержены заболеванию, чем представители других профессий.
По статистическим данным, боль в спине невралгической этиологии занимает 3-е место по количеству случаев временной нетрудоспособности. С учётом тенденции к «омоложению» заболевания, корешковый синдром представляет собой значимую медико-социальную проблему.
Видео: «3 основных проявления остеохондроза»
Симптомы и методы диагностики
Главным симптомом корешкового синдрома шейного отдела является приступообразная боль. Она может ощущаться постоянно или проявляться при активных движениях и вследствие переохлаждения. В зависимости от того, какой именно позвонок вовлечён в патологический процесс, симптомы могут проявляться болью, онемением в теменной и затылочной зонах с иррадиацией в лопатку и ключицу, пальцы руки с поражённой стороны. Мышечный тонус верхней конечности при этом снижен.
Корешковый синдром грудного отдела диагностируется достаточно редко ввиду того, что эта зона позвоночника почти не подвержена дегенеративным изменениям из-за своей малоподвижности.
 Симптомы, характерные для этой локализации синдрома:
Симптомы, характерные для этой локализации синдрома:
- приступообразная боль, распространяющаяся от лопаток до поясницы, в подмышечной области, межрёберных промежутках, на внутренней поверхности руки;
- снижение чувствительности тканей и чувство онемения в этих зонах;
- нарастание болевых ощущений при кашле, чихании, смехе, в позе лёжа на спине;
- болезненность в области сердца, органов абдоминального отдела;
- повышенное потоотделение.
Корешковый синдром поясничного отдела характеризуется:
- внезапно возникающей болью при наклонах и поворотах туловища;
- усилением болевого синдрома при движении и уменьшением — в положении лёжа на здоровой стороне;
- односторонними болевыми ощущениями, распространяющимися в ягодичную область, бедро, голень и стопу;
- нарушением чувствительности кожных покровов и парестезией в поражённой зоне;
- снижением тонуса мышц нижней конечности, нарушением её опорной и двигательной функций;
- дисфункциями органов малого таза (запорами, недержанием мочи и кала, проявлениями импотенции у мужчин);
- повышенным потоотделением.
Специалист при осмотре пациента по симптомам натяжения корешков выявляет локализацию синдрома. Потверждает выводы врача о корешковом характере поражения и его уровне электронейромиографическая диагностика. С целью установления причины развития корешкового синдрома проводятся рентгенографическое исследование позвоночника, КТ и МРТ. При необходимости диагностики состояния внутренних органов делают УЗИ, ангиографию.
Факторы риска, причины
Как правило, корешковому синдрому предшествуют изменения межпозвоночных дисков, которые являются предпосылками для возникновения грыжи. Смещаясь, грыжа сдавливает спинномозговой корешок, в связи с чем от него затрудняется отток венозной крови. Возникающие застойные явления в тканях, окружающих нерв, приводят к образованию спаек.
Таким образом, самая распространённая причина корешкового синдрома — дегенеративные изменения позвоночника (например, в результате заболевания остеохондрозом или спондилезом).
Также синдром может развиться вследствие:
- постоянных нагрузок на позвоночный столб;
- травм;
- наличия новообразований позвоночника и спинного мозга;
- переломов позвонков, вызванных остеопорозом;
- инфекционного поражения позвоночника (например, при ВИЧ, туберкулезе или остеомиелите);
- эндокринных расстройств;
- малоподвижного образа жизни;
- некоторых видов врождённых дефектов, влияющих на строение позвоночника;
- изменения гормонального статуса.
Факторами риска для человека при этом являются:
- виды производственной деятельности, связанные с подъёмом тяжестей, вибрационными процессами;
- труд в условиях, не соответствующих эргономическим требованиям к рабочему месту;
- нарушение биомеханики отделов позвоночника вследствие анатомических дефектов (сколиоз, анизомелия, плоскостопие);
- излишний вес;
- однообразный, несбалансированный, бедный витаминами рацион;
- частые переохлаждения.
Последствия
Длительно протекающие симптомы патологии приводят к формированию хронического, тяжело купируемого болевого синдрома. Своевременно не устранённая компрессия нерва обусловливает дальнейшее развитие дегенеративного процесса в тканях корешка, ведущего к стойкому нарушению его функций. Результатом этого становятся необратимые парезы, дисфункции органов таза, инвалидизация пациента.
Лечение
Методика терапии корешкового синдрома определяется прежде всего при рассмотрении возможных провоцирующих патологию причин и установлении главной из них.
Препараты
Медикаментозные средства назначаются для:
| Группа препаратов | Назначение | Название |
| Анальгетики | купирования болевого синдрома |
|
| НПВС | снижения воспалительных явлений |
|
| Миорелаксанты | устранения мышечных спазмов | Мидокалм |
| Назначают витамины группы В | улучшения процессов обмена в нервных тканях | Нейромультивит |
| Хондропротекторы | коррекции процесса хрящевых разрушений в межпозвонковых суставах | — |
Отвлекающее и противовоспалительное действие имеют средства для наружного применения — раздражающие мази, гели (Капсикам, Финалгон).
При отсутствии терапевтического эффекта этих медикаментов назначают блокады.
Хирургическое лечение
Если консервативная терапия не даёт результатов, возможно оперативное вмешательство.
Основными показаниями к этому являются:
- интенсивные боли, которые не купируются приёмом НПВС и анальгетиков;
- нарушение двигательной функции конечности с полной утратой активных движений;
- осложнённая межпозвонковая грыжа;
- необратимые костно-связочные изменения, приводящие к компрессии нервного корешка;
- полная потеря чувствительности (анестезия) конечностей.
Операции проводятся под наркозом. Создаётся доступ к очагу патологии и удаляются те фрагменты позвонка, которые являются причиной компрессии нервного корешка. В настоящее время при корешковом синдроме на фоне позвоночной грыжи всё чаще применяется нуклеопластика, как малоинвазивное вмешательство для вправления или иссечения выпавшего диска.

Упражнения, ЛФК, массаж, физиопроцедуры
Действенными лечебными мероприятиями, позволяющими замедлить развитие воспалительного процесса и нивелировать его последствия, восстановить двигательную функцию конечностей, укрепить мышечный корсет, являются:
- физиопроцедуры;
- массаж;
- комплексы ЛФК;
- рефлексотерапия;
- плавание.
Их назначают после купирования острого болевого синдрома. Важным аспектом эффективности терапии является последовательность и регулярность таких сеансов.
Лечение в домашних условиях
Народные средства, которые используют при корешковом синдроме, главным образом проявляют местный эффект и направлены на поддержание общего тонуса организма. Растирания, компрессы, аппликации с отварами, настойками лекарственных растений и плодов (ромашки, календулы, облепихи, каштанов) помогают снизить проявления болевого синдрома и воспалительного процесса, оказывают миорелаксантное действие, но не устраняют основной причины заболевания — компрессии нервных окончаний вследствие деформации позвонков.
Видео: «Как бороться с корешковым синдромом?»
Профилактика
 Лучшими мерами профилактики корешкового синдрома являются:
Лучшими мерами профилактики корешкового синдрома являются:
- постоянная физическая активность с правильным распределением нагрузки на позвоночник;
- регулярные спортивные упражнения, способствующие формированию мышечного корсета;
- рациональное питание и контроль веса;
- оптимизация режима труда и отдыха;
- своевременное лечение инфекционных заболеваний;
- сон на твёрдой поверхности с использованием специальных ортопедических спальных принадлежностей.
Прогноз выздоровления
Перспектива выздоровления зависит от степени компрессии корешка, а также от своевременности терапевтических мероприятий. В целом при грамотной диагностике и адекватном лечении прогноз благоприятный. Пациенту следует понимать, что не до конца излеченный корешковый синдром может принять хроническую форму, и при периодически возникающих обострениях возобновление курса лечения может потребоваться в любой момент. Этот циклический процесс может продолжаться многие годы.
Заключение
Корешковый синдром относится к числу заболеваний, которые ввиду особенностей клинической картины иногда маскируются под другие недуги. Чтобы течение и исход болезни были благоприятными, следует выполнять некоторые рекомендации.
- Симптомы, характерные для корешкового синдрома, могут проявляться и при других патологических процессах, в том числе опухолевых. Поэтому самым первым шагом при болезненных ощущениях в отделах позвоночника должно быть медицинское обследование с целью диагностики и назначения лечения.
- Игнорировать проявления болезни, так же, как и заниматься самолечением, опасно. Последствиями этого могут быть тяжёлые необратимые осложнения вплоть до инвалидизации.
- Процесс выздоровления ускорит неукоснительное выполнение медицинских предписаний: соблюдение строгого постельного режима, если он предписан, коррекция образа жизни.
- Принимать медикаменты нужно только в соответствии с назначенной схемой.
- Предполагаемое использование лекарственных растений для облегчения течения заболевания следует обсудить с врачом: в зависимости от индивидуальных особенностей пациента возможны побочные эффекты таких процедур.
- После окончания курса лечения, чтобы снизить риск рецидива, нужно рационально распределять труд и отдых, придерживаться двигательной активности и здоровых привычек в питании.
Комментарии для сайта Cackle
Источник

