Поперечное плоскостопие код по мкб 10 у детей
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Поперечное плоскостопие.

Поперечное плоскостопие
Описание
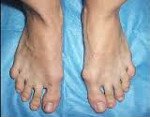
Поперечное плоскостопие. Широко распространенная патология, при которой наблюдается поперечное распластывание стопы и отклонение I пальца кнаружи. Основной причиной поперечного плоскостопия является недостаточность связочного аппарата стопы. Наряду с внешней деформацией, проявляется болями в стопах, болью и жжением в мышцах стоп и голеней после физической нагрузки. Диагноз выставляется на основании рентгенографии. Проводится симптоматическая консервативная терапия, при выраженной деформации выполняются корригирующие операции.
Дополнительные факты
Поперечное плоскостопие – патологическое состояние, при котором передние отделы стопы распластываются, а I палец отклоняется кнаружи. Патология широко распространена, женщины страдают примерно в 20 раз чаще мужчин. Обычно выявляется у женщин среднего и пожилого возраста, реже встречается у мужчин (как правило – пожилых), в отдельных случаях обнаруживается у детей и подростков. В травматологии и ортопедии нередко наблюдается сочетание поперечного и продольного плоскостопия – комбинированное плоскостопие.
Обычно сопровождается более или менее выраженным болевым синдромом, тяжестью в стопах и быстрой утомляемостью при ходьбе. Со временем возникает тугоподвижность плюснефаланговых суставов, прогрессирующие деформации в области I и II пальцев. Причиной обращения к врачу, наряду с болями, нередко становится выраженный косметический дефект и проблемы при подборе удобной обуви. Лечение поперечного плоскостопия осуществляют травматологи и ортопеды.
Поперечное плоскостопие
Симптомы
Больные с поперечным плоскостопием предъявляют жалобы на ноющие, тянущие, колющие или жгучие боли в стопах, преимущественно – в области I-II плюснефаланговых суставов. Боли усиливаются после продолжительного пребывания на ногах, могут сопровождаться чувством тяжести в стопах и жжением в мышцах. К вечеру может возникать отечность стоп и области лодыжек. Пациентки отмечают выраженные трудности при ходьбе на высоких каблуках, а также проблемы при выборе обуви – стопа становится слишком широкой и не входит в стандартную обувь.
Ломота в мышцах.
Диагностика
Диагноз поперечное плоскостопие выставляется на основании данных внешнего осмотра и результатов рентгенографии стопы. Для получения полной картины заболевания обычно назначают рентгенографию I, II и III плюснефаланговых суставов. В процессе описания снимков рентгенолог оценивает выраженность вальгусной деформации I пальца с учетом угла между I пальцем и II плюсневой костью и угла между I и II плюсневыми костями. Выделяют три степени деформации:
• 1 степень. Угол между I пальцем и II плюсневой костью не превышает 25 градусов, угол между I и II плюсневыми костями не превышает 12 градусов.
• 2 степень. Угол между I пальцем и II плюсневой костью не превышает 35 градусов, угол между I и II плюсневыми костями не превышает 18 градусов.
• 3 степень. Угол между I пальцем и II плюсневой костью превышает 35 градусов, угол между I и II плюсневыми костями превышает 18 градусов.
Кроме того, при изучении рентгенограмм обращают внимание на наличие артроза, о котором свидетельствует деформация суставной площадки, сужение суставной щели, остеосклероз субхондральной зоны и краевые разрастания. При необходимости для детального изучения плотных структур стопы пациента направляют на КТ кости, для оценки состояния мягких тканей – на МРТ. При наличии сопутствующей патологии со стороны нервной или венозной системы назначают консультации флеболога и невролога.
Лечение
Тактика лечения определяется в зависимости от выраженности патологии, интенсивности болевого синдрома и косметических запросов больного. Стоит заметить, что современной медицине неизвестны безоперационные способы устранения деформации I плюснефалангового сустава, и все предложения «убрать косточку без операции» являются всего лишь рекламными трюками. Консервативная терапия поперечного плоскостопия направлена на уменьшение болей и замедление прогрессирования болезни.
На ранних стадиях пациентам рекомендуют носить межпальцевые валики и индивидуальные ортопедические стельки. При тяжелых деформациях изготавливают ортопедическую обувь по индивидуальным меркам в соответствии с рекомендациями врача-ортопеда. Кроме того, назначают массаж, ножные ванночки, специальный комплекс упражнений для укрепления мышц и связок стопы, а также физиотерапевтические процедуры: магнитотерапию, УВЧ, электрофорез с тримекаином или новокаином, фонофорез с гидрокортизоном, индуктотермию, парафин и озокерит. При болях и признаках воспаления рекомендуют НПВС местного и общего действия.
Операции осуществляются при грубых деформациях стопы и интенсивном болевом синдроме. Поводом для хирургического вмешательства у молодых женщин нередко становится косметический дефект при умеренно выраженной вальгусной деформации I пальца. В зависимости от особенностей патологии применяются оперативные вмешательства на мягких тканях, на костях, а также комбинированные вмешательства на мягких тканях и костях. Лечение проводится после необходимого обследования, в плановом порядке, в условиях ортопедического или травматологического отделения.
При операциях на мягких тканях выполняют отсечение или перемещение сухожилий для восстановления равномерности тяги мышц, отводящих и приводящих I палец. К числу паллиативных вмешательств, устраняющих внешнюю деформацию, но не влияющих на порочное положение I плюсневой кости относят иссечение подкожной сумки и экзостоза в области I плюснефалангового сустава. Такие операции позволяют уменьшить косметический дефект и облегчить пользование стандартной обувью, однако со временем их эффект часто исчезает из-за дальнейшего прогрессирования деформации.
Для того, чтобы устранить отклонение I плюсневой кости кнутри, в настоящее время обычно применяют Scarf остеотомию или шевронную остеотомию – операции, в ходе которых ортопед удаляет фрагмент кости и восстанавливает ее анатомически правильное положение. После хирургического вмешательства в течение 6 недель используют специальные ортезы. В последующем пациенту рекомендуют не перегружать стопу, носить удобную широкую обувь, делать самомассаж и выполнять специальные упражнения для укрепления мышц стопы.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Плоскостопие и его виды. Продольное и поперечное плоскостопие у детей и взрослых. Диагностика, симптомы и лечение этого заболевания. Комплекс упражнений при плоскостопии.
Плоской стопой называют деформирующие изменения, которые характеризуются снижением высоты сводов, распластыванием переднего отдела и пронацией (поворот внутрь) заднего. Другими словами, это прогрессирующее снижение сводов, вплоть до полного их исчезновения. Подобная деформация сопровождается изменением нормального расположения костей и нарушением их питания. Формированию подобной патологии подвержены как дети (10%), так и взрослые (16,4).
Код шифрования по МКБ-10: М.21.4.
Классификация патологии
Существуют различные виды плоскостопия в зависимости от происхождения:
- врождённое – встречается нечасто (3%);
- рахитическое – развивается на фоне рахита из-за нагрузки на слабые кости нижних конечностей;
- паралитическое – является результатом перенесённого полиомиелита;
- травматическое – может возникнуть после нарушения целостности костей стопы (предплюсневых, лодыжек, пяточной);
- статическое – наблюдается чаще всего и формируется из-за слабости связок и мускулатуры стопы.
Статическое подразделяется на 2 основных вида плоскостопия в зависимости от того, какой свод принимает участие в деформации:
- поперечное плоскостопие;
- продольное плоскостопие.
Под комбинированным плоскостопием понимается сочетанное уплощением обоих сводов.
Причины заболевания
Выделяют экзогенные и эндогенные причины плоской стопы. К внешним факторам риска относится:
- лишний вес;
- многочасовая статическая работа в стоячем положении;
- ослабление мышечной силы в результате физиологических процессов старения;
- сидячая профессия и отсутствие тренировок;
- подбор и ношение неудобной обуви.
Основной внутренней причиной является генетическая предрасположенность человека, выражающаяся в слабости мышечно-связочного аппарата стопы.
Уплощение поперечного свода стопы
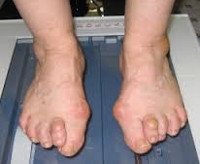
Является самой распространённой ортопедической патологией среди взрослых. Она составляет 80% всех случаев деформации стоп. Чаще наблюдается у женщин молодого и трудоспособного возраста (от 30 до 50 лет).
Этиология и патогенез
При долгой ходьбе изменяется степень нагрузки в области поперечника стопы. Это приводит к растяжению связок и снижению тонуса коротких мышц стопы. Происходит расхождение костей плюсны по типу «веера», I палец отклоняется наружу, а III молоткообразно изменяется (опущение концевой фаланги книзу, что создаёт ощущение «когтистости» пальца).
Такая перегрузка становится причиной длительной травматизации тканей стопы и ведёт к нарушению её питания.
Уменьшается толщина подкожной жировой клетчатки, и формируются болезненные гиперкератические образования (натоптыши).
Клиническая картина
Клиническая картина зависит от степени плоскостопия и развития вторичных деформирующих изменений стопы. Различают 3 степени этого патологического состояния. На каждом этапе ведущие признаки заболевания усугубляются.
- I степень. Сохраняется нормальная походка. Больной предъявляет жалобы на болезненность в нижних конечностях и усталость в конце дня.
- II степень. Имеются упорные интенсивные боли в области голеней и стоп. Походка становится менее эластичной. Обувь изнашивается значительно быстрее и преимущественно с одной стороны.
- III степень. Интенсивные боли возможны не только в нижних конечностях, но и в поясничном отделе. Продольный свод исчезает практически полностью. Выбор подходящей обуви сильно затруднён. Походка очень тяжёлая, неэластичная. Стопа перестаёт поддаваться активной коррекции. Деформация явно выражена.
Среди симптомов поперечного плоскостопия у взрослых на первый план выступают следующие признаки:
- Болезненность по подошвенной поверхности. В последующем в этих местах образуются натоптыши. Боли могут распространяться на поясничный отдел позвоночного столба, что делает необходимой дифференциальную диагностику от остеохондроза и ишиалгии. Если заболевание развивается медленно, то болевой синдром может отсутствовать или быть незначительным. Быстро нарастающий процесс отличается интенсивными болями «простреливающего» характера. Нередко возникают судорожные сокращения мышц. Причиной боли становится натяжение мягких тканей подошвы, которые тянут за собой веточки подошвенного нерва.
- Изменение походки по типу «ходульной». Стопа расширяется, и взрослые люди начинают с трудом подбирать себе обувь.
- Образование вальгусного отклонения большого пальца.
Диагностика
При подозрениях на развитие поперечного плоскостопия необходимо обратиться к врачу-ортопеду, который проведёт необходимые исследования для постановки диагноза (рентгенографию, биомеханические исследования, плантограммы) и разъяснит, как исправить плоскостопие. Многие люди не задумываются над тем, чем опасно плоскостопие, а оно может стать причиной серьёзных нарушений:
- снижения кровообращения в стопе вплоть до образования трофических язв;
- нарушения иннервации;
- сильной и необратимой деформации, которая изменяет походку, затрудняет выбор обуви и портит внешний вид человека;
- развития вросших ногтей, удаление которых требует хирургического вмешательства.
Лечение
Любые рекомендации о том, как лечить плоскостопие должен давать квалифицированный специалист. Существуют консервативные (в домашних условиях) и хирургические средства.
Неоперативные способы коррекции включают в себя лечебную физическую культуру, бинтование дистального отдела стопы, стимуляцию червеобразных мышц, электрофорез ионов фосфора и кальция, массаж нижних конечностей. Они должны проводиться независимо от степени плоскостопия.
ЛФК при плоскостопии имеет важнейшее значение не только как лечебная мера, но и как профилактическая. Лечебная физкультура должна быть направлена на решение следующих задач:
- коррекцию неправильной установки стоп, то есть формирование физиологически обусловленного свода при помощи специальных снарядов и положений;
- купирование или уменьшение болезненности;
- создание правильного представления о положении ног во время стояния и при ходьбе;
- укрепление мышечного аппарата, который должен поддерживать свод в правильном положении;
- активизацию двигательного режима и улучшение обмена веществ и кровообращения в нижних конечностях.
Выполнять ЛФК при плоскостопии следует на протяжении не менее 2–3 лет. Все упражнения направлены на восстановление мышечного тонуса. Гимнастика при плоскостопии делается в домашних условиях и включает в себя следующие приёмы:
- вставание на кончики пальцев;
- активная супинация стопы (поворот кнаружи) в положении сидя;
- ходьба на приподнятых больших пальцах с их сближением и поворотом пятки наружу;
- ходьба на наружной поверхности стопы с поворотом её внутрь.
Иногда терапия в период болевого синдрома требует полной разгрузки ног, что подразумевает постельный режим в течение некоторого времени.
Особое значение имеет верный подбор обуви и постоянное использование супинаторов с выкладкой поперечного свода. Подобные изделия очень эффективны даже для профилактики плоскостопия после успешного консервативного или хирургического лечения. Обувь на высоком каблуке для постоянного ношения не рекомендуется.
Для уменьшения болезненности и размягчения натоптышей, образовавшихся вследствие давления при поперечном плоскостопии, можно прибегнуть к средствам народной медицины и делать в домашних условиях ежедневные ванночки с мыльно-содовым раствором.
Для этого необходимо в двух литрах тёплой мыльной воды растворить 2 столовых ложки пищевой соды. После тридцатиминутного распаривания для удаления гиперкератических образований можно использовать пемзу или специальную тёрку для ног.
Большое распространение в терапии этого заболевания получила электростимуляция. Она проводится курсами по 10–15 процедур и оказывает благотворное влияние на большеберцовые мышцы, плантарные и сгибатель большого пальца.
При выраженных изменениях стопы консервативное лечение поперечного плоскостопия малоэффективно, и, конечно, никакими народными средствами тут не помочь. Можно ли вылечить плоскостопие на запущенных стадиях, если больной страдает заболеванием не один десяток лет? Возможно, но в таких случаях для коррекции состояния необходимо прибегать к оперативному вмешательству.
Уплощение продольного свода
Встречается более чем у 20% больных со статической деформацией стопы. Подобный вариант плоскостопия у детей наблюдается чаще других разновидностей, но ему подвержены и подростки, которым не проводилась профилактика заболевания. Может диагностироваться как в возрасте 5 лет, так и в более старшем.
Этиология и патогенез
Основными причинами плоскостопия у детей и подростков становится снижение мышечного тонуса и сильное утомление в результате длительного стояния на ногах. Ослабление мышечного аппарата ведёт к опущению внутреннего края стопы, растягиваются связки, пятка разворачивается внутрь.
Также при продольном плоскостопии происходит изменение формы голеностопного сустава. Таким образом, в течение заболевания у детей можно выделить 3 основных периода:
- Свод стопы снижается, немного уплощается, но функциональные нарушения не обнаруживаются. Это чаще всего наблюдается в дошкольном возрасте и является предрасполагающим фактором для деформации стопы.
- Формируется функциональная недостаточность, которая ведёт к быстрой утомляемости и появлению болей в области икроножных мышц. Своды выражены, но есть тенденция к их уплощению.
- Мышечно-связочный аппарат стопы декомпенсируется и развивается ее последующая деформация. В этот период отмечается выраженное уплощение свода.
Чем опасно плоскостопие для детского организма? Дело в том, что оно провоцирует сильные нагрузки на позвоночный столб, которые через несколько лет могут стать причиной сколиоза. Увеличение нагрузки на голеностопные суставы из-за потери стопой амортизационных свойств со временем может привести к артрозу.
Клиническая картина
Самым первым признаком продольного плоскостопия у ребёнка является усталость ног и болезненность голеней. Через некоторое время нарастает боль при ходьбе и длительном стоянии. Ребёнок жалуется на болезненность стопы, медиальной лодыжки, на подошве и по задней поверхности голени и бедра.
При этом плоскостопие 1 степени и 2 характеризуется большим болевым синдромом, чем при 3. Скорее всего, это связано с адаптацией мягких тканей ребёнка к новым условиям нагрузки, которые возникли за несколько лет болезни.
Резкий болевой синдром в стопах и икроножных мышцах больше всего характерен для плоскостопия 2 степени.
Для родителей важно знать, как определить плоскостопие у ребёнка. Признаком формирования заболевания может стать обнаружение стаптывания обуви с внутренней стороны подошвы и каблука. Для постановки диагноза нужно обратиться к ортопеду, который подскажет, как избавиться от плоскостопия в этом конкретном случае.
Диагностика
Диагноз устанавливается на основе жалоб ребёнка, обнаружения характерных симптомов, присущих плоскостопию, а также по результатам данных инструментальных исследований:
- рентгенографии в двух проекциях (прямой и боковой) с нагрузкой;
- подометрии – измерение высоты свода, длины топы, определение специальных индексов;
- подографии – определение показателей биомеханики стопы;
- электромиографии – заключение о состоянии мышечной системы и определение степени снижения биоэлектрической активности каждой из мышц.
Лечение
Главную роль играет профилактика плоскостопия и ранняя терапия. От плоскостопия у детей помогут следующие упражнения:
- подскоки и подпрыгивания на пальцах;
- ходьба на «носочках» и наружном крае стопы;
- вытягивание носков с их упором в статичный предмет;
- захватывание небольших предметов пальцами ног с поверхности пола.
От плоскостопия помогают не только упражнения, но и ходьба ребёнка босиком, по песчаной поверхности, или любой неровной почве, массажи, тёплые ванночками.
Гимнастика при плоскостопии у ребёнка должна быть регулярной, выполняться в течение дня по 5–6 минут несколько раз. Упражнения от продольного плоскостопия помогут быстрее, если сочетать их с применением ортопедических стелек или обуви. Подобные средства эффективны на начальных этапах заболевания и при плоскостопии 2 степени у детей и подростков.
Лечение тяжёлого плоскостопия включает в себя гипсовые повязки в положении супинации.
Поле купирования болевого синдрома и снятия гипса необходимо обязательное ношение ортопедической обуви, ЛФК. На фоне данной терапии полезно делать тонизирующий массаж внутренней и передней группы мышц, а на стопе – подошвенной группы, функция которых заключается в поддерживании свода. Курс сеансов должен составлять как минимум 15–20 процедур.
Как вылечить плоскостопие, если гимнастика и ортопедическая обувь в течение нескольких лет не дают должного эффекта у ребёнка? Безуспешное консервативное лечение продольного плоскостопия является показанием к проведению операции, которые производятся хирургами не ранее десятилетнего возраста.
Чаще всего хирургическое лечение рекомендуют при плоскостопии 3 степени, которое не поддаётся консервативной терапии в домашних условиях.
Родители должны знать, что продольный свод у ребёнка формируется только на четвёртом году, поэтому обращаться к ортопедам до 4 лет не всегда рационально. Это имеет смысл только при формировании врождённой плоской стопы. В 2–3 года у ребёнка наблюдается физиологическое плоскостопие. В таких случаях хорошо помогают меры профилактики плоскостопия у детей дошкольного возраста (стимулирующие массажи стоп, гимнастика при плоскостопии).
Помимо этого до 5–6 лет не рекомендуется ношение обуви с твёрдой подошвой, шнуровкой и каблуком. Также стоит избегать супинаторов. Если родители подозревают у своего ребёнка деформацию стопы, то до момента окончательного формирования свода необходимо посещать специалиста каждый год.
Источник
