Помощь при синдроме морганьи стоксе
23 февраля 2019516,2 тыс.
Синдром Морганьи-Адамса-Стокса по МКБ-10 имеет код I45.9 (нарушение проводимости неуточненное) и характеризуется внезапностью нарушения сердечного ритма. Причем ситуация может сопровождаться полной остановкой сердца, что приводит к нарушению обеспечения клеток организма кровью (следовательно, кислородом). Гипоксия особенно опасна для клеток мозга.
Для патологии характерны внезапные обмороки с возможной потерей сознания. Скоротечность развития приступа синдрома Морганьи в случае непринятия экстренных мер может привести к клинической смерти. По этой причине очень важно понимать принципы оказания неотложной помощи.
Что такое синдром Морганьи-Адамса-Стокса
В разговорной речи часто говорят просто – синдром Морганьи. Это осложнение атриовентрикулярной блокады II или III степеней, особенно дистальной формы полной АВ – блокады, которая сопровождается сильными нарушениями гемодинамики, вызванными критическим снижением сердечного выброса и острой гипоксией органов, в частности, головного мозга.
Одним из первых органов поражается головной мозг вследствие недостатка кислорода (по причине уменьшения выброса крови с которой кислород доставляется клеткам), так как из всех органов человека именно головной мозг практически не имеет собственных запасов кислорода. Потому любые колебания уровня кислорода негативно сказываются на состоянии головного мозга, который в первую очередь на такие реакции отвечает развитием судорожных синдромов, угнетением и развитием патологического дыхания.
Для синдрома характерны внезапность и волнообразное течение с возникновением приступов, сопровождающихся потерей сознания, угнетением дыхания, развитием судорожного синдрома, острого распространенного ишемического поражения головного мозга с временной асистолией, непроизвольными мочеиспусканием и дефекацией.
Справочно. Потеря сознания при указанном патологическом состоянии развивается на фоне отсутствия систолы желудочков продолжительностью от 10 до 20 секунд, что часто приводит к необратимой остановке сердца и летальному исходу.
Синдром МАС не является самостоятельным заболеванием, а есть следствие болезней сердечно-сосудистой системы.
Причины развития
Слаженную деятельность всех отделов сердца обеспечивает состоятельность проводящей сердечной системы, импульсы которой в норме идут от предсердий к желудочкам.
При наличии какого-либо препятствия на пути следования импульса возникают нарушения ритма.
Такими препятствиями могут быть:
- Наличие рубцов.
- Дополнительные пучки проведения.
- Нарушение сократимости.
Основными причинами для развития синдрома Морганьи-Адамса-Стокса являются:
- Атриовентрикулярная блокада II, III степеней, полная АВ – блокада – в таких случаях для достижения импульса из предсердий в желудочки существуют препятствия или полная блокада импульсного проведения.
- Преобразование неполной блокады в полную.
- Фибрилляция желудочков, пароксизмальная тахикардия, асистолия, когда наблюдается резкое падение сократительной способности миокарда и полная остановка сердца.
- Брадикардия менее 30 ударов в минуту.
- Тахикардия более 200 сокращений в минуту.
- Замедление ритма сердца по причине отравления и/или непереносимости сердечных гликозидов, β-адреноблокаторов, блокаторов кальциевых каналов, антиаритмических лекарственных средств.
- Интоксикации ядовитыми субстанциями.
Помимо причин, приводящих к такой патологии, как синдром МАС, существуют также факторы риска.
Факторы риска
Группу риска для развития синдрома Морганьи-Адамса-Стокса составляют лица, которые в анамнезе или в наличии имеют следующие заболевания:
- Ишемическая болезнь сердца с или без развития инфаркта миокарда.
- Кардиосклеротическая трансформация миокарда.
- Кардиомиопатии.
- Врожденные и приобретенные пороки развития сердца.
- Амилоидоз, чаще системный.
- Гемохроматоз, гемосидероз.
- Функциональные изменения проводимости в предсердно-желудочковом узле.
- Системная склеродермия.
- Системная красная волчанка.
- Ревматоидный артрит.
- Болезнь Лева – склероз и обызвествление сердца неизвестной этиологии с поражением митрального и аортального клапанов, верхнего и среднего отделов межжелудочковой перегородки.
- Болезнь Ленегра – также процесс неизвестной этиологии, изолированный, при котором склерозируется только проводящая система сердца.
- Болезнь Либмана-Сакса – воспаление эндокарда неинфекционного генеза с вовлечением в патологический процесс митрального и/или трикуспидального клапанов. Развивается при системной красной волчанке.
- Миотония.
- Синдром Кернса-Сейра – сложный генетический процесс, относящийся к митохондриальным заболеваниям. Основным проявлением считается триада симптомов – внутрисердечная блокада, ретинопатия и офтальмоплегия.
- Болезнь Шагаса – паразитарное заболевание, вызываемое трипаносомами. Состояние опасно развитием миокардита, кардиомегалии, сердечной недостаточностью.
- Стресс, длительное нервное напряжение.
Внимание. Независимо от того, какие причины или факторы риска привели к развитию синдрома Морганьи-Адамса-Стокса, такое опасное состояние нарушения проводимости подлежит тщательной классификации.
Классификация
Известно, что для возникновения синдрома МАС не всегда нужна атриовентрикулярная блокада. Именно поэтому, а также по преобладающей симптоматике указанное состояние подразделяется на 3 разновидности нарушений:
- Тахиаритмическая – при этом частота сердечных сокращений у пациента составляет от 200 в минуту, что сопровождается снижением гемодинамики в аорте, гипоксией органов и развитием ишемии. Возникает в результате трепетания/фибрилляции желудочков, несостоятельности синусового узла, синоаурикулярной блокады.
- Брадиаритмическая – в таком состоянии частота сокращений сердца отличается падением до 20 – 30 в минуту. Такое состояние развивается при полной атриовентрикулярной, синоатриальной блокаде, слабости синусового узла и/или полной остановки его функций.
- Смешанная – сопровождается сменой эпизодов асистолии и тахикардии.
Для сохранения жизни пациентов необходимо знать проявления синдрома МАС, чтобы своевременно обратиться за медицинской помощью.
Клинические проявления
Развитию такого угрожающего жизни состоянию подвержены до 65% больных, у которых диагностирована полная
атриовентрикулярная блокада. Частота возникновения приступов может варьировать – от одного раза в несколько лет до многочисленных атак в течение всего дня.
Развитию симптомов острого приступа могут предшествовать характерные признаки либо атака может начаться внезапно.
Важно знать, что предвестники приступа МАС могут проявляться за несколько дней или за несколько минут до развития:
- Головокружение.
- Головная боль.
- Ощущение изменения ритма и/или остановки сердца.
- Появление непонятного беспокойства.
- Общая слабость, разбитость.
- Появление шума в ушах, голове.
- Потемнение в глазах.
- Выраженная потливость, холодные влажные ладони, ноги.
- Тошнота с рвотой или без наличия таковой.
- Бледность, посинение носогубного треугольника.
- Дискоординация движений.
Помимо этого, достаточно часто провоцирующими факторами развития синдрома МАС выступают:
- Стресс, эмоциональное потрясение, сильные переживания.
- Нервное истощение.
- Резкая перемена положения тела, как правило, из горизонтального в вертикальное.
Как правило, в течение нескольких минут после ощущений предвестников происходит потеря сознания – ведущий симптом синдрома Морганьи.
Уже у больного, который находится в бессознательном состоянии, фиксируется следующая симптоматика:
- Выраженная бледность, акроцианоз.
- Отсутствие сознания.
- Мидриаз – расширение зрачков.
- Поверхностное дыхание либо его отсутствие.
- Прогрессирующее падение артериального давления.
- Формирование нитевидного пульса вплоть до его полного отсутствия.
- Понижение мышечного тонуса.
- Развитие судорог различной степени выраженности.
- Непроизвольное мочеиспускание, дефекация.
- Набухание вен шеи.
- Приглушенность и аритмичность тонов сердца.
- «Пушечный» тон – возникает такое явление при одновременном сокращении желудочков и предсердий.
- Определение симптома Геринга – «жужжание» над мечевидным отростком грудины при развитии фибрилляции желудочков.
Если продолжительность асистолии составляет от 1 минуты, развивается клиническая смерть, основными признаками которой являются:
- Отсутствие сознания у пациента.
- Расширение зрачков и отсутствие глазных рефлексов.
- Патологическое дыхание Чейна-Стокса или Биота – редкие, неравномерные, клокочущие дыхательные движения.
- Отсутствие пульса, артериального давления, сердце не прослушивается.
- При отсутствии должной помощи – летальный исход.
По степени тяжести приступов Морганьи выделяют такие формы:
- Легкая – потеря сознания не развивается, основными жалобами являются головная боль, головокружение, шум в ушах, голове, нарушение чувствительности в конечностях.
- Средняя – присутствует потеря сознания и все признаки, кроме непроизвольного мочеиспускания, дефекации и судорог.
- Тяжелая – в наличии вся симптоматика.
Также существует клиническая классификация, согласно которой определяются некоторые варианты течения приступов:
- Если у больного нарушения ритма кратковременные, легкой степени, основной симптоматикой может быть преходящее головокружение, слабость, нечеткость зрения.
- Развитие короткого, на несколько секунд, обморока, который не сопровождается привычной кинической картиной.
- Отсутствие обморока даже при частоте сердечных сокращений свыше 250 в минуту. Такой вариант более присущ лицам молодого возраста с отсутствием поражения сосудов сердца и головного мозга.
- Наличие атеросклероза у пациента приводит к самому стремительному развитию потери сознания с высоким риском смертельного исхода.
По мере восстановления сознания чаще всего больные не помнят хроники событий, приведших к обмороку.
В различных источниках существует много информации о том, что во многих случаях обморок проходит сам благодаря самостоятельному восстановлению ритма. На самом деле в редких случаях это действительно так, но никогда нельзя надеяться на то, что ритм восстановится сам и больной очнется, как ни в чем не бывало.
Важно. Сидром МАС и опасен своей внезапностью. Более того, согласно данным ВОЗ, даже тот приступ, который не сопровождается потерей сознания, может привести к летальному исходу. В таких случаях крайне важна диагностика уже на самых начальных стадиях проявления симптомов.
Диагностика
Окончательный диагноз при синдроме Морганьи-Адамса-Стокса у пациентов ставится только на основании данных электрокардиограммы.
Основными ЭКГ- признаками, указывающими на наличие указанной патологии, считаются:
- Самостоятельный предсердный ритм более 150 сокращений в минуту, желудочковый – менее 40 в минуту.
- Интервалы Р – Р и R – R одинаковые, но R – R гораздо больше.
- Удлинение интервала PQ выше нормы во всех отведениях – вторая степень.
- Выпадение комплекса QRSТ – признак не поступающего импульса в желудочки – вторая степень блокады.
- Несоответствие комплексов QRSТ зубцам Р – третья степень.
- Отсутствие сформированных интервалов, зубцов и желудочкового комплекса свидетельствуют о развитии фибрилляции желудочков.
Для проведения полной диагностики применяются:
- Тщательная аускультация.
- Холтеровское мониторирование.
- Ультразвуковое исследование сердца.
- Коронарография.
- Биопсия сердечной мышцы.
- Электроэнцефалограмма.
- Гисография.
Так как потеря сознания и обморок встречаются не только при синдроме МАС, для исключения другой патологии необходимо провести тщательную диагностику по другим заболеваниям.
Дифференциальная диагностика
Прежде всего требуется установить характер потери сознания у пациента, который присущ именно синдрому Морганьи-Адамса-Стокса. При таком состоянии основными диагностическими критериями являются:
- Сочетанный «пушечный» тон с венозной волной.
- Самостоятельные, более частые пульсовые волны на венах шеи.
- Отсутствие рефлекса Ашнера – не происходит урежения сердечного ритма при надавливании на глазные яблоки.
- Пульс не изменяется при задержке дыхания, вдохе.
Патологические состояния, при которых возможны внезапные потери сознания, которые необходимо исключить для постановки правильного диагноза:
- Тромбоэмболия легочной артерии.
- Транзиторная ишемическая атака.
- Инсульт.
- Эпилепсия.
- Истерия.
- Ортостатический коллапс.
- Стеноз устья аорты.
- Болезнь внутреннего уха.
- Гипогликемия.
- Тромбоз сердечных камер.
- Легочная гипертензия.
- Синкопальные состояния неврологического генеза.
- Вазовагальный обморок.
Внимание! При постановке диагноза больного и его родных врач должен проинструктировать не только о последующем лечении, а в первую очередь о том, что делать в случае развития приступа МАС дома, в общественном месте. Если вам или вашему родственнику поставили диагноз, но не провели инструктаж по неотложной помощи – добивайтесь его.
Первая неотложная помощь
В ситуации, когда человек подвержен таким приступам, еще до приезда кардиологической бригады скорой помощи, необходимо знать, что делать. Только своевременно оказанная доврачебная помощь повышает шансы на сохранение жизни.
Очень важно! Основными мероприятиями на восстановление жизненных функций до приезда реанимации являются:
- Прекардиальный удар – его выполнение требует скорости, точности и тщательности. Область его нанесения – участок на 2 – 3 см выше мечевидного отростка грудины. Удар производится ребром сжатой ладони. В случае нанесения прекардиального удара в первую минуту более чем в половине случаев удается запустить сердце еще до приезда скорой помощи. Крайне важно оценить наличие пульса на сонных артериях, так как при его сохранности прекардиальным ударом можно вызвать остановку сердца.
- Непрямой массаж сердца – выполняется в ту же область, как и прекардиальный удар.
- Искусственное дыхание.
Искусственное дыхание одним человеком выполняется в количестве 2 выдохов «рот в рот» на каждые 30 движений при проведении непрямого массажа сердца.
При проведении реанимационных мероприятий двумя людьми алгоритм действий следующий – на 1 выдох производится от 14 до 16 нажатий. Такой способ более эффективный.
По приезду скорой помощи продолжается оказание реанимации, при которой выполняются следующие манипуляции:
- Электрокардиостимуляция.
- В случае ее невозможности внутрисердечно или эндотрахеально вводится адреналин.
- Для восстановления проведения предсердно-желудочкового импульса вводится внутривенно или подкожно атропин.
- При возвращении сознания применяются препараты изадрина подъязычно.
- При недостаточном эффекте от проведенных мер, проводятся внутривенные инъекции эфедрина или орципреналина при мониторировании ЧСС.
К тому моменту больной уже должен находиться в условиях стационара, где будет оказана последующая помощь.
Лечение
После завершения транспортировки больного в отделение реанимации продолжается лечение, которое заключается в следующих
манипуляциях:
- Осуществление круглосуточного мониторирования сердечного ритма.
- Продолжение введения всех указанных выше лекарственных средств в зависимости от состояния больного.
- Добавление глюкокортикостероидов с целью предотвращения воспаления.
- По мере восстановления артериального давления включают инъекции диуретиков и щелочные растворы.
- Применение антиаритмических препаратов.
- Лечение основного заболевания.
- Электростимуляция в случае отсутствия достаточного эффекта от проводимых мер.
При постановке кардиостимулятора пациентам следует учитывать течение заболевания и частоту возникновения приступов МАС. В зависимости от этого, кардиостимуляция бывает двух типов:
- Постоянная – осуществляется при полной блокаде.
- Временная, «по требованию» – применяется при неполной блокаде.
Также, лечение основывается на форме приступа Морганьи-Адамса-Стокса:
- Тахиаритмическая форма – в первую очередь требуется устранение фибрилляции желудочков электроимпульсами. В дальнейшем, для устранения дополнительных путей проведения в сердечной мышце, назначается оперативное вмешательство. Установка кардиостимуляторов-кардиовертеров необходима при желудочковых тахикардиях.
- Брадиаритмическая форма – подразумевает временное проведение электростимуляции с введением атропина. В случае отрицательного эффекта вводится аминофиллин. Если же и такие мероприятия не оказали эффекта, применяется допамин и адреналин. По достижении стабильного состояния больного рекомендуется постоянная электростимуляция.
Только при своевременном и качественном лечении возможно улучшение прогноза жизни больного.
Прогноз
Внимание! Синдром Морганьи-Адамса-Стокса обладает неблагоприятным прогнозом. При отсутствии должного лечения и наблюдения практически половина больных в последующий год умирает.
Основными принципами для прогнозирования состояния больных используются критерии в виде:
- Кратности развития приступов и их продолжительности.
- Скорость и прогрессирование основного заболевания.
Только своевременная постановка кардиостимулятора, постоянное наблюдение, лечение и выполнение всех рекомендаций врача позволят улучшить отдаленный прогноз и качество жизни.
Источник

Синдром Морганьи-Адамса-Стокса – это комплекс симптомов, обусловленных резким снижением сердечного выброса и ишемией головного мозга у больных, страдающих выраженными нарушениями ритма. Проявляется в виде приступов синкопе, судорог, фибрилляции желудочков, асистолии. Диагноз устанавливается по наличию характерной клинической картины, изменениям на электрокардиограмме, результатам суточного мониторирования. Заболевание дифференцируют с эпилепсией, истерическим припадком. Лечение состоит из реанимационных мероприятий в момент развития симптоматики и последующего терапевтического восстановления нормальной работы сердца.
Общие сведения
Впервые синдром Морганьи-Адамса-Стокса был описан итальянским анатомом и врачом Д. Морганьи в 1761 году. В период с 1791 по 1878 г заболевание изучалось ирландскими кардиологами Р. Адамсом и В. Стоксом. С учетом вклада всех специалистов синдром был назван их именами. Патология распространена среди пациентов, страдающих сердечными болезнями, в первую очередь – блокадами внутрисердечной проводимости и синдромом слабости синусового узла. Чаще диагностируется у людей старше 45-55 лет, мужчины составляют около 60% от общего числа больных. Максимальное количество случаев регистрируется в развитых странах, жители которых склонны к гиподинамии и подвержены воздействию кардиотоксических веществ. В государствах «третьего мира» синдром встречается сравнительно редко.
Синдром Морганьи-Адамса-Стокса
Причины
К развитию болезни приводят врожденные органические изменения в строении проводящей системы, а также нарушения, возникающие под влиянием внешних патогенетических факторов. К их числу относят передозировку антиаритмическими средствами (новокаинамид, амиодарон), профессиональную интоксикацию хлорорганическими соединениями (винилхлорид, четыреххлористый углерод), дистрофические и ишемические изменения миокарда, затрагивающие крупные узлы системы автоматизма (синатриальный, атриовентрикулярный). Кроме того, синдром может формироваться в результате возрастной дегенерации АВ-центра. Непосредственно приступ имеет следующие причины:
- Блокады проводимости. Наиболее распространенная этиологическая форма. Развивается при переходе неполной АВ-блокады в полную. При этом возникает диссоциация между предсердиями и желудочками. Первые сокращаются под действием импульсов, исходящих от СА-узла, вторые возбуждаются АВ-центром или эктопическими очагами. Также провоцирующим фактором может послужить частичная атриовентрикулярная блокада на фоне синусового ритма и увеличенного показателя сердечных сокращений.
- Нарушения ритма. Приступ выявляется при чрезмерном подъеме или уменьшении ЧСС. Обычно синкопе отмечается у пациентов с частотой сердечных сокращений более 200 или менее 30 ударов в минуту. При наличии диффузных поражений церебрального сосудистого аппарата потеря сознания наблюдается уже при пульсе 40-45 уд/мин. Патология также может потенцироваться фибрилляцией предсердий, особенно – возникшей впервые. Постоянные формы аритмии редко приводят к появлению симптоматики МАС.
- Утрата сократительной функции. Происходит при вентрикулярной фибрилляции. Мышечные волокна миокарда сокращаются некоординированно, по отдельности, с очень высокой частотой. Это делает выброс крови невозможным, ведет к остановке кровообращения и развитию клинической смерти. Может встречаться при нарушениях электролитного баланса, иметь идеопатическую природу (на фоне полного здоровья), являться результатом воздействия физических факторов.
Патогенез
В основе лежит резкое сокращение сердечного выброса, которое становится причиной замедления кровотока, недостаточного снабжения органов и тканей кровью, кислородом, питательными веществами. Первоначально от гипоксии страдают нервные структуры, в том числе головной мозг. Работа ЦНС нарушается, происходит потеря сознания. Чуть позже возникают судорожные мышечные сокращения, свидетельствующие о выраженном кислородном голодании тканей. Длительные приступы, особенно обусловленные фибрилляцией желудочков, могут привести к постгипоксической энцефалопатии, полиорганной недостаточности. При сохранении минимального кровотока (блокады, аритмии) заболевание протекает легче. Приступы в большинстве случаев не приводят к отсроченным последствиям.
Классификация
Патогенетическая систематизация, учитывающая причины и механизмы формирования приступа, используется при плановом лечении и выборе мер профилактики. При оказании экстренной помощи синдром Морганьи-Адамса-Стокса удобнее классифицировать по виду нарушения коронарного ритма, поскольку это позволяет быстро определить оптимальную тактику лечения. Различают следующие виды патологии:
- Адинамический тип. Наблюдается при отказе синоатриального узла, блокадах III и II степени, когда частота сокращений желудочков снижается до 20-25. Включает асистолию – остановку сердца, возникающую при резком и полном нарушении проводимости внутрисердечного импульса. До момента подключения альтернативных эктопических зон проходит достаточно много времени, что становится причиной прекращения кровообращения.
- Тахиаритмический тип. Определяется при увеличении ЧСС до 200 в минуту и выше. Выявляется при синусовой тахикардии, трепетании, вентрикулярном мерцании, пароксизмальных суправентрикулярных ТК, фибрилляции предсердий с проведением импульса на желудочки по обходным путям при синдроме Вольфа-Паркинсона-Уайта.
- Смешанный тип. Моменты предсердной или желудочковой тахикардии чередуются с эпизодами асистолии. Приступ развивается при быстром уменьшении ЧСС с высоких показателей до брадикардии или временной остановки сердца. Эта форма является наиболее сложной для диагностики и прогностически неблагоприятной.
Симптомы
Классический припадок характеризуется быстрым развитием и определенной последовательностью изменений. В течение 3-5 секунд с момента возникновения аритмии или блокады у пациента формируется предобморочное состояние. Внезапно появляется головокружение, головная боль, дискоординация, дезориентация, бледность. На коже выступает обильный холодный пот. При пальпаторной оценке пульса обнаруживается резко выраженная тахикардия, брадикардия или неровный ритм.
Второй этап длится 10-20 секунд. Больной теряет сознание. Снижается артериальное давление, мышечный тонус. Визуально определяется акроцианоз, развиваются мелкие клонические судороги. При фибрилляции желудочков отмечается симптом Геринга – своеобразное жужжание в области мечевидного отростка грудины. Через 20-40 секунд судороги усиливаются, приобретают эпилептовидную форму, происходит непроизвольное мочеиспускание, дефекация. Если ритм не восстанавливается через 1-5 минут, наблюдается клиническая смерть с исчезновением пульса, дыхания, роговичных рефлексов. Зрачок расширен, АД не определяется, кожа бледная, мраморного оттенка.
Возможно абортивное течение приступа с редукцией симптоматики в течение очень короткого временного промежутка. Кора мозга не успевает подвергнуться выраженной гипоксии. Основными симптомами, наблюдаемыми при этом варианте патологии, являются головокружение, слабость, преходящее нарушение зрения, помрачение сознания. Проявления исчезают за несколько секунд без медицинского вмешательства. Подобные разновидности МАС крайне сложно диагностировать, поскольку аналогичная симптоматика выявляется при множестве других состояний, в т. ч. при цереброваскулярной болезни.
Осложнения
Синдром приводит к ряду осложнений, основным из которых является клиническая смерть. Длительная остановка кровотока – фактор отмирания части клеток коры головного мозга. После успешной реанимации это становится причиной энцефалопатии, соматических нарушений, снижения умственных способностей больного. В число осложнений можно включить изменения психоэмоционального фона пациента, постоянно испытывающего страх перед наступлением нового криза, что негативно отражается на качестве жизни, продуктивности работы и отдыха. Во время утраты сознания и падения на землю больной может получить травмы, которые также относят к патологическим состояниям, ассоциированным со СМАС.
Диагностика
Первичную диагностику осуществляют сотрудники СМП, прибывшие на вызов. Окончательный диагноз устанавливает кардиолог, основываясь на результатах электрокардиографии и холтеровского мониторирования. Дифференциальную диагностику проводят с эпилептическим припадком, истерией. Отличительной особенностью истинной эпилепсии является смена тонических судорог клоническими, гиперемия лица, предшествующая аура. При истерическом происхождении патологии утраты сознания не происходит, присутствует синусовый сердечный ритм. Признаками болезни МАС считаются наличие аритмии того или иного характера, стремительное развитие клинической картины. В процессе диагностического поиска используют следующие методы:
- Физикальное обследование. Отмечаются типичные симптомы, состояние развивается быстро (в течение нескольких десятков секунд). В анамнезе присутствуют заболевания кардиологического профиля, непосредственно перед приступом возможен эпизод психоэмоционального возбуждения, переживаний. АД резко снижено или не измеряется, сердечный ритм неровный. Тип нарушения можно определить только по результатам ЭКГ.
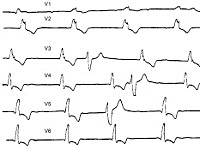
- Инструментальное обследование. Основной метод аппаратной диагностики – электрокардиография. В момент появления симптомов на пленке регистрируются отрицательные расширенные зубцы «T» в отведениях V4-V2. Возможно присутствие деформированных желудочковых комплексов. При блокадах наблюдается диссоциация «P» с «QRS», косонисходящая депрессия сегмента «ST». Фибрилляция проявляется отсутствием нормальной активности на ЭКГ, появлением мелкой или крупной волнистой линии. С помощью суточного мониторирования удается обнаружить преходящую блокаду, на фоне которой наступает приступ.
- Лабораторное обследование. Проводится с целью определения причин болезни и ее последствий. После эпизода клинической смерти выявляется изменение уровня pH в кислую сторону, дефицит электролитов, присутствие в крови миоглобина. При коронарных заболеваниях возможен рост кардиоспецифических маркеров: тропонина, КФК МВ.
Неотложная помощь
Помощь при синдроме МАС включает непосредственное купирование приступа и профилактику рецидивов. При развивающемся припадке спасательные мероприятия производит присутствующий медицинский работник независимо от его профиля и специализации. Осуществляются комбинированные реанимационные мероприятия. Лечение включает:
- Прекращение припадка. Применяется тот же алгоритм, что при остановке сердца. Рекомендовано проведение прекардиального удара, непрямого массажа, при отсутствии дыхания – ИВЛ методом рот в рот или с использованием соответствующей аппаратуры. При ФЖ производится электрическая дефибрилляция. Внутривенно вливается адреналин, атропин, хлористый кальций, инотропные средства. При тахиаритмии показаны антиаритмические препараты: амиодарон, новокаинамид.
- Предотвращение припадка. Если приступы обусловлены пароксизмами ТА, пациенту требуются препараты для стабилизации работы миокарда и выравнивания сердечного ритма. При блокадах медикаментозная терапия неэффективна, необходима имплантация асинхронного или деманд-кардиостимулятора. При реципрокной тахикардии возможно оперативное разрушение одного из проводящих путей АВ-узла.
Прогноз и профилактика
Прогноз благоприятный при быстром купировании приступа и при его абортивном варианте. Нормализация сердечного ритма и кровоснабжения головного мозга в течение 1 минуты с момента формирования клинической картины не сопровождается отсроченными последствиями. Длительный период асистолии или фибрилляции желудочков снижает вероятность благополучного восстановления коронарного ритма и повышает риск ишемического поражения головного мозга. Специфические меры профилактики не разработаны. Общие рекомендации по предотвращению кардиологических болезней включают отказ от курения и алкоголя, исключение гиподинамии, занятия спортом, соблюдение принципов здорового питания. При появлении первых признаков нарушений в работе сердца следует обратиться к врачу для обследования и лечения.
Источник
