Помощь при синдроме длительного сдавливания картинки
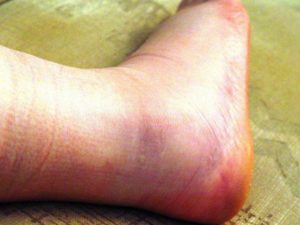

Нарушается кровоснабжение на том участке тела, который оказался зажат.
Если долгое время человек оказывается прижат тяжелым предметом, возникает краш-синдром (травматический токсикоз, синдром сдавливания, позиционный). Нарушается кровоснабжение на том участке тела, который оказался зажат. Чаще всего это происходит при землетрясениях и прочих бедствиях, ДТП. Если воздействие было длительным, необходимо правильно оказать первую помощь при синдроме длительного сдавливания. При некорректных действиях человек может скончаться еще до прибытия медицинской бригады.
Коротко о том, что происходит при краш-синдроме
При воздействии тяжелого предмета нарушается кровоснабжение пораженных тканей. Сдавливание вызывает гипоксию на клеточном уровне, ткани постепенно начинают отмирать. Одновременно возможны переломы, кровотечения, некроз.
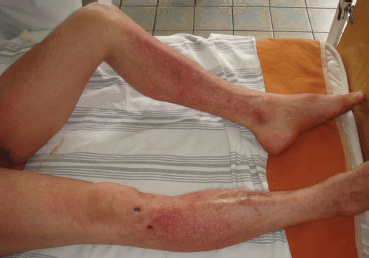
Синдром сдавливания появляется после того, как мышцы освобождают от тяжестей.
Однако пока тело находится под давлением, краш-синдром отсутствует. Он проявляется после того, как мышцы освобождают от тяжестей. По кровеносным сосудам мгновенно начинает циркулировать кровь, которой передаются токсические вещества, выделяющиеся при отмирании клеток. Блокируется выработка мочи, как только миоглобин попадает в почки. Уже за 3 — 4 часа может развиться острая почечная недостаточность, отек тканей.
Признаки
Нарушения гемодинамики зависят от того, какая часть тела оказалась под давлением, как долго оно длилось, и насколько тяжелым был предмет. Хуже переносится сдавливание, которому подвергаются ноги. При поражениях рук, предплечий прогноз более оптимистичный.
При синдроме сжатия симптомы будут следующими:

Бледность и отек после сдавливания.
- бледность конечностей, отек;
- кожа холодная на ощупь;
- отсутствует специфическая пульсация на пережатых артериях;
- ишемия мягких тканей резко снижает чувствительность;
- невозможно пошевелить конечностью.
Если воздействие длительное, травма будет более серьезной. После начала компрессии заболевание будет прогрессировать. К основным признакам добавится изменение оттенка кожи до красно-синего, выраженный отек, сильная боль при попытке пошевелить пораженной конечностью.
Степени и стадии синдрома
Первая помощь при синдроме длительного сдавления должна быть оказана своевременно, чтобы снизить последствия и осложнения после краш – синдрома.
Выделяют несколько основных стадий, с которыми сталкивается пострадавший:
- в первом периоде (1 – 2 дня после освобождения от тяжести) возникает токсический шок. После удаления тяжелого предмета появляется сильная боль, которая длится несколько часов. Кожа приобретает красно-фиолетовый оттенок. Спустя 1 – 2 часа после ПМП увеличивается отечность тканей. Уже в первые сутки развивается острая почечная недостаточность, от которой нельзя застраховаться даже при оказании неотложной помощи при синдроме длительного сдавления;
- после первого периода наступает так называемый «светлый промежуток». В это время состояние пациента стабилизируется, улучшается самочувствие, однако уже через несколько часов вновь наступает ухудшение;
- следующая стадия длится с 3 дня до 12 дней. Продолжает увеличиваться отек конечностей. В кровь по-прежнему поступают токсические продукты распада. Снижается выделение мочи, развивается острая почечная недостаточность. Человек чувствует себя плохо, его тошнит. Понижается давление. Часто в организме развиваются острые очаги воспаления;

Из-за развития острых очагов воспаления, человека начинает тошнить.
- последний период начинается с 3 – 4 недели и длится несколько месяцев. Пострадавший восстанавливает силы. Состав крови приближается к нормальным значениям, нормализуется деятельность почек. Существует риск образования сепсиса.
Первая медицинская помощь при синдроме длительного сдавливания
Главное правило оказания помощи при длительном сдавливании – нельзя немедленно извлекать пострадавшего из-под тяжестей. В противном случае синдром приведет к моментальному поражению почек, увеличению риска летального исхода. Достаточно слегка
Первая помощь при сдавливании конечности оказывается по следующей схеме:
- освободить тело от одежды, которая может стеснять движения;
- забинтовать конечность (наложить жгут), охладить ее с помощью льда, холодной воды. Обязательно нужно записать время наложения давящей повязки. Жгут нельзя использовать дольше 30 минут зимой и часа – летом;
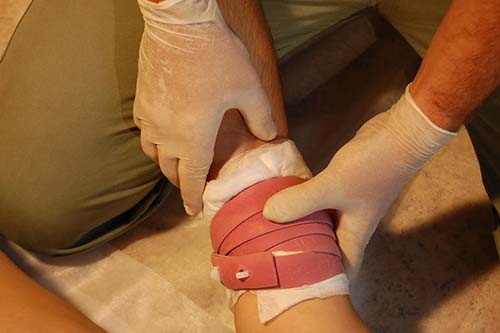
Накладывают жгут выше места сдавливания.
- дать пострадавшему от синдрома сдавливания обезболивающие (анальгетики), а также препараты для нормализации сердечно-сосудистой деятельности. Это позволит избежать резкой остановки сердца;
- если есть открытые раны, их обрабатывают при помощи антисептических растворов;
- при отсутствии подозрения на травмы внутренних органов обеспечить обильное питье для восстановления кислотно-щелочного баланса;
- удаляют тяжесть и пораженную конечность сразу туго фиксируют давящей повязкой от пальцев до места наложения жгута;

После удаления тяжести пораженную конечность туго фиксируют при помощи давящей повязки.
- ногу или руку поднимают выше уровня сердца, снимают жгут (за исключением случаев, когда открылось кровотечение).
Пострадавшего обязательно госпитализируют в медицинское учреждение, где синдром сдавливания будут лечить при помощи медикаментозных средств. Если вы сами осуществляете доставку пациента, после оказания помощи обязательно придайте ему лежачее положение и следите за тем, чтобы повязка не ослаблялась.
Лечение
Правильно оказанная неотложная помощь позволит снизить риск развития осложнений и летального исхода при сдавливании. В дальнейшем мероприятия по восстановлению пострадавшего оказывают в условиях медицинского учреждения. Обязательно используют внутривенное введение растворов, нормализующих кислотно-щелочной баланс.
Применяют обезболивающие.
Помощь также включает применение обезболивающих, поскольку на первых стадиях синдрома сдавливания пациент будет испытывать сильную боль. Также назначают средства для нейтрализации токсичных веществ и ускорения выведения продуктов распада. Применяют мочегонные препараты, очищают кровь.
Антибиотики в качества средства помощи используют нечасто, только если присоединилась инфекция. В особо тяжелых случаях, при которых происходит сильный некроз тканей, спасти конечность невозможно. Назначают хирургическое вмешательство и ампутируют руку или ногу.
Если человек оказался придавлен тяжелым предметом, риск сдавливания тканей будет высоким. Чем дольше пострадавший находится под обломками, тем выше вероятность развития осложнений. До прибытия бригады скорой нужно правильно оказать первую помощь. При корректных действиях можно избежать летального исхода и ампутации конечностей.
Источник
Автор Профессор Кузнецов Г.Э. На чтение 12 мин. Просмотров 3.3k. Опубликовано 09.05.2020
Синдром длительного сдавления (также его называют краш-синдромом) — это состояние, которое возникает по причине продолжительного (свыше четырех часов) сдавливания участка тела различными тяжелыми предметами: всевозможными обломками зданий, массивными предметами или же горной породой. Такие ситуации возможны при землетрясениях, автомобильных катастрофах, обвалах в шахтах и прочих подобных обстоятельствах.
Синдром длительного сдавления (сдавливания) — массивное травматическое повреждение мягких тканей, нередко приводящее к стойким гемодинамическим расстройствам, шоку и уремии. Это травматический токсикоз, развивающийся в тканях конечностей при освобождении их после длительной компрессии. В кровь выбрасываются продукты распада мышечных клеток, которые в норме выделяются почками. При повреждении почек они скапливаются, закупоривают почечные канальцы, что приводит к гибели нефронов и развитию острой почечной недостаточности.
Разнообразие клинических признаков синдрома обусловлено длительной ишемией мягких тканей, эндотоксикозом, гиперкалиемией и дисфункцией почек. Данный недуг является следствием несчастных случаев: аварий на дорогах, землетрясений, разрушений зданий, завалов в шахтах, техногенных катастроф, терактов, оползней, строительных работ, заготовки леса, бомбардировки. Сила сдавления при этом настолько велика, что пострадавший не может самостоятельно извлечь пораженную конечность.
Возможно развитие особой формы синдрома, поражающей конечности обездвиженных больных. Это позиционный синдром, развивающийся под давлением массы собственного тела на мягкие ткани. Он возникает при алкогольной интоксикации тяжелой степени или алкогольной коме. Такие больные долгое время находятся в противоестественной позе, часто лежат на неровной поверхности. Развитие синдрома обусловлено гипоксией и дисциркуляторными изменениями, приводящими к уменьшению объема внутрисосудистой жидкости и эндотоксемии.
Синдром длительного позиционного сдавления может развиться также под действием собственной тяжести тела: например, падения в пожилом возрасте, когда человек не может подняться без посторонней помощи в силу возраста или внезапного ухудшения состояния (инсульт, синкопе, перелом шейки бедра при падении и др.).
Этиология (причины) краш-синдрома
Причиной, приводящей к развитию синдрома длительного сдавления, является компрессия участка тела. Однако в этиологии играют роль три фактора, которые и запускают патологический процесс:
• Плазмопотеря;
• Токсемия;
• Болевой синдром.
Токсемия обусловлена попаданием продуктов распада поврежденных тканей в кровяное русла. Плазмопотеря развивается из-за отека травмированного участка тела. А такой фактор, как болевой синдром приводит к нарушению работы ЦНС. Механизм развития недуга заключается во взаимодействии вышеперечисленных трех факторов.
Особенность краш-синдрома в том, что он развивается уже после того, как был устранен механический фактор повреждения (обломки обрушенного здания, завалы в шахтах). До этого состояние больного расценивается как относительно удовлетворительное, отмечается уменьшение болевой реакции. Однако после освобождения конечности и восстановления кровотока происходит массивное поступление в кровь токсических веществ, что и обуславливает интоксикацию организма.
На тяжесть состояния влияют:
• Размер участка повреждения;
• Продолжительность сдавления конечности;
• Сопутствующие осложнения;
• Своевременность предоставления медицинской помощи.
Таким образом, клиническая картина недуга разворачивается уже после извлечения человека из-под обломков.
Клиническая картина (симптомы)
Краш-синдром развивается в три этапа:
1. Начальный период (первые трое суток);
2. Токсический период (от трех суток до двух недель);
3. Период поздних осложнений.
После извлечения травмированной конечности, отмечается ее бледность, наличие ссадин. Буквально в кратчайшие сроки конечность становится багрово-синей, развивается отек. Визуально на коже можно определить зоны некроза, пузыри.
При этом пострадавший отмечает сильную боль в месте травмы. Определить чувствительность и пульсацию на конечности невозможно. Также в этот период отмечаются общие симптомы: лихорадка, тахикардия, падение АД.
В первые дни после травмы продукты распада мягких тканей поступают в кровь. Вскоре они закупоривают канальцы почек. Вследствие чего на четвертые-пятые сутки развивается следующий этап — острой почечной недостаточности. Больной заторможен, отечен. Моча меняет свой цвет, становится бурого цвета, выделяется в малом количестве.
Постепенно в процесс начинают вовлекаться другие органы. Симптомы на этом этапе характеризуетсяпрогрессирующим ухудшением состояния больного, вялостью, появлением жажды, рвоты. Отмечается желтушное окрашивание склер. Все это свидетельствует о поражении печени. Этот период требует особого, пристального внимания со стороны медиков, поскольку даже на фоне терапии летальность на этом этапе составляет около 35%.
Период поздних осложнений синдрома длительного сдавления развивается обычно спустя три-четыре недели после травмы. Осложнения, характерные для данного периода:
1. Присоединение инфекции (сепсис);
2. Реактивные психозы;
3. Атрофия мышц пораженной конечности, развитие контрактур.
Если вовремя была восстановлена работа почек, это хороший прогноз для выздоровления.
Классификация
По локализации очага поражения выделяют синдром сдавления:
- грудного отдела,
- абдоминальной области,
- головы,
- конечностей,
- тазовой области.
Синдром часто сопровождается поражением:
- жизненно важных органов,
- костных структур,
- суставных сочленений,
- артерий и вен,
- нервных волокон.
Синдром длительного сдавливания часто сочетается с другими недугами:
- ожогами,
- обморожениями,
- воздействием радиоактивного излучения,
- острым отравлением.
Этиопатогенетические звенья и факторы

Основная причина синдрома продолжительного сдавления — механическая травма, полученная в результате несчастного случая на производстве, в быту или на войне. Сжатие частей тела происходит во время аварий, землетрясений, взрывов и прочих чрезвычайных ситуаций.
Длительная компрессия мягких тканей приводит к повреждению сосудов и нервов, развитию ишемии пораженной области и появлению участков некроза. Синдром развивается спустя несколько минут после удаления сдавливающих предметов и возобновления лимфо- и кровоснабжения поврежденной зоны. Именно поэтому первую доврачебную помощь оказывают непосредственно на месте происшествия.
Патогенетические звенья синдрома:
- болевой шок,
- повышение проницаемости капилляров,
- выход белков и плазмы из сосудистого русла,
- нарушение нормальной структуры тканей,
- отечность тканей,
- потеря жидкой части крови – плазмы,
- изменение гемодинамики,
- дисфункция свертывающей системы крови,
- тромбообразование,
- токсемия в результате распада тканей,
- проникновение микроэлементов из травмированных тканей в кровь,
- смещение кислотно-щелочного баланса в сторону увеличения кислотности,
- появление миоглобина в крови и моче,
- образование из метгемоглобина солянокислого гематина,
- развитие тубулярного некроза,
- гибель почечных клеток,
- острая уремия,
- попадание в системный кровоток медиаторов воспаления,
- полиорганная недостаточность.
Сужение сосудов и изменение нормальной микроциркуляции в мышцах приводит к нарушению проведения сенсорного возбуждения как в пораженной, так и в здоровой конечности.
Полиорганная недостаточность характеризуется повреждением внутренних органов и систем:
- сердечно-сосудистой, выделительной, дыхательной, пищеварительной,
- системы кроветворения с развитием анемии, гемолиза эритроцитов, ДВС-синдрома,
- обмена веществ,
- иммунной системы с развитием вторичного инфицирования.
Исходом полиорганной недостаточности в большинстве случаев является гибель больного.
Факторы, участвующие в процессе развития патологии:
- токсемия,
- плазмопотеря,
- нервно-рефлекторный механизм.
Патоморфологические изменения при синдроме длительного сдавления:
- Первая степень характеризуется отечностью и бледностью кожи, отсутствием признаков ишемии.
- Вторая степень – напряжение отечных тканей, синюшность кожи, образование пузырей с гнойным экссудатом, признаки нарушения крово- и лимфообращения, микротромбозы.
- Третья степень – «мраморность» кожи, местная гипотермия, пузыри с кровью, грубые дисциркуляторные изменения, венозный тромбоз.
- Четвертая степень – багровый цвет кожи, холодный и липкий пот, очаги некроза.
Симптоматика

Симптоматика патологии зависит от срока сдавливания мягких тканей и площади поражения.
Компрессионный или первый период характеризуется клинической картиной шока:
- распирающей болью в области поражения,
- одышкой,
- признаками общей астенизации организма,
- тошнотой,
- побледнением кожного покрова,
- падением артериального давления,
- учащенным сердцебиением,
- равнодушием к происходящим событиям, заторможенностью или беспокойством, нарушением сна.
После извлечения пострадавшего из-под обломков наступает второй период клинических проявлений – токсический. В это время отек в очаге поражения нарастает, кожа становится напряженной, багрово-синюшной с множеством ссадин, кровоподтеком, пузырей с кровью.
- Любое движение приносит пострадавшему мучительную боль.
- Пульс слабый, нитевидный.
- Гипергидроз.
- Утрата чувствительности.
- Развивается олиганурия.
- Протеинурия, лейкоцитурия, гематурия, миоглобинурия, цилиндрурия, закисление мочи.
- В крови — эритроцитоз, азотемия, сгущение крови.
- Непроизвольное выделение кала и мочи.
- Эйфория и потеря сознания.
Третий период характеризуется развитием тяжелых осложнений, которые значительно ухудшают состояние больных и могут привести к летальному исходу. К ним относятся:
- дисфункция почек,
- анемия,
- уремия с гипопротеинемией,
- лихорадка,
- рвота,
- очаги некроза,
- обнажение мышц,
- нагноение ран и эрозий,
- заторможенность, истерия, психоз,
- токсическое поражение печени,
- эндотоксикоз.
К концу первой недели нарастает уремическая интоксикация и ухудшается состояние больных. У них возникает двигательное беспокойство и психоз, депрессия сменяется агрессивностью, изменяются показатели гемограммы, нарушается метаболизм калия, возможна остановка сердца.
Четвертый период – реконвалисценция. У больных восстанавливается функционирование внутренних органов, нормализуются показатели гемограммы и водно-электролитного баланса.
От площади поражения и длительности компрессии зависит тяжесть клинических проявлений синдрома:
- Если у больного были сдавлены ткани предплечья в течение 2-3 часов, его состояние остается удовлетворительным, уремия и тяжелая интоксикация не развиваются. Отмечается быстрое выздоровление пострадавших без последствий и осложнений.
- При сдавлении обширной поверхности тела человека, длящимся более шести часов, развивается выраженный эндотоксикоз и полное выключение почек. Без внепочечного очищения крови и мощной интенсивной терапии больной может погибнуть.
Осложнения синдрома: дисфункция почек, острая легочная недостаточность, геморрагический шок, ДВС-синдром, вторичное инфицирование, острая коронарная недостаточность, воспаление легких, психопатии, тромбоэмболия. Раннее извлечение пострадавших из-под завалов и максимально полный объем лечебных мероприятий повышают шансы больных на выживание.
Диагностика

Диагностику синдрома длительного сдавления схематично можно представить так:
- изучение клинических признаков патологии,
- получение сведений о пребывании пострадавшего под завалом,
- визуальный осмотр больного,
- физикальное обследование,
- направление клинического материала в биохимическую и микробиологическую лаборатории.
В клинике патологии преобладают признаки болевого синдрома, диспепсии, астении, депрессии. Во время осмотра специалисты выявляют бледность или синюшность кожи, ссадины и пузыри с серозно-геморрагическим содержимым в зоне поражения, очаги некроза, нагноение ран. При физикальном обследовании определяют снижение артериального давления, тахикардию, отеки, лихорадку, озноб. В поздней стадии – атрофия жизнеспособных мышц конечности и контрактуры.
Лабораторная диагностика включает:
-
 анализ мочи — повышение лейкоцитов, эритроцитов, концентрации солей, мочевины, миоглобина, плотности, креатина, присутствие цилиндров и белка, смещение рН в кислую сторону;
анализ мочи — повышение лейкоцитов, эритроцитов, концентрации солей, мочевины, миоглобина, плотности, креатина, присутствие цилиндров и белка, смещение рН в кислую сторону; - общий анализ крови — анемия, лейкоцитоз, признаки сгущения крови, повышение уровня миоглобина,
- биохимия крови — активация печеночных трансаминаз, креатининемия, уремия, глюкоземия, билирубинемия, гиперкалиемия, гипопротеинемия, признаки ацидоза;
- микробиологическое исследование раневого отделяемого – клостридии и их ассоциации с синегнойной палочкой, кокковой флорой, бактериями кишечной группы, бактериодами.
Лечебные мероприятия
Лечение патологии многокомпонентное и многоэтапное:
- На первом этапе больным оказывают неотложную медицинскую помощь на месте происшествия.
- На втором этапе больных госпитализируют в стационар на специальных реанимобилях, снабженных всем необходимым оборудованием для оказания доврачебной помощи.
- Третий этап — лечение больных в хирургии или травматологии высококвалифицированными специалистами.

Алгоритм оказания первой помощи:
- Извлечение пострадавшего из-под обломков и перенесение его в безопасное место.
- Тугое бинтование или наложение жгута на сдавленную конечность выше места поражения — необходимая мера, позволяющая избежать гибели больного от массивного кровотечения, токсемии, коллапса и остановки сердца.
- Иммобилизация переломов специальными шинами или подручными средствами.
-
 Остановка кровотечения.
Остановка кровотечения. - Осмотр поврежденного участка.
- Механическая очистка раны.
- Обработка ран антисептиком.
- Наложение стерильной марлевой повязки на раны.
- Холод на пораженный участок.
- Обильное питье, тепло и доступ кислорода.
- Транспортировка должна обеспечить полное обездвиживание пациента.
- Внутримышечное введение обезболивающих препаратов – «Кетарола», «Анальгина», «Промедола».
- Введение антибиотиков из группы пенициллинов.
- Дезинтоксикационная терапия – «Полиглюкин», «Реополиглюкин», солевые растворы: «Ацесолль», «Дисоль», диуретики: «Маннитол», «Лазикс».
- «Преднизолон» для предотвращения сердечной недостаточности.

Всех пострадавших с синдромом длительного сдавления госпитализируют в стационар. Медикаментозное лечение в больнице заключается в назначении следующих групп препаратов:
- Инфузионное введение физраствора, бикарбоната натрия, глюкозо-новокаиновой смеси, витаминно-глюкозного раствора, альбумина, гемодеза.
- Заместительная терапия – введение крови, свежезамороженой плазмы или кровезаменителей.
- Мочегонные средства – «Фуросемид», «Маннитол».
- Глюкокортикостероиды – «Преднизолон», «Дипроспан», «Бетаметазон».
- Антибиотики широкого спектра действия из группы макролидов, цефалоспоринов, фторхинолонов.
- Гепаринотерапия — для профилактики ДВС-синдрома.
-
 Антиагреганты – «Пентоксифиллин», «Кавинтон».
Антиагреганты – «Пентоксифиллин», «Кавинтон». - Сердечные гликозиды – «Коргликон», «Строфантин».
- Антигистаминные медикаменты – «Супрастин», «Клемастин».
- Противоаритмические препараты – «Кордарон», «Верапамил».
- Иммунокорректоры – «Ликопид», «Иммунорикс».
Экстраренальное очищение крови проводят в тяжелых случаях, когда другие методы лечения не дают положительных результатов. Если не удается медикаментозно контролировать электролитные нарушения, сохраняется отек легких и метаболический ацидоз, появляются симптомы уремии, больным назначают гемодиализ, ультрафильтрацию, плазмаферез, гемосорбцию, гемодиафильтрацию, плазмосорбцию, лимфоплазмосорбцию. Сеансы гипербарооксигенации проводятся 1-2 раза в сутки с целью насыщения тканей кислородом.
Хирургическое лечение – рассечение фасций, удаление некротизированных тканей, ампутация конечности. В стационаре необходимо строго соблюдать правила асептики и антисептики при проведении лечебно-диагностических процедур, дезинфицировать объекты внешней среды, содержать в идеальной чистоте все помещения, оборудование и инвентарь.
Реабилитация больных заключается в проведении массажа, лечебной физкультуры, физиотерапевтических методик и санаторно-курортного лечения. По показаниям выполняют реконструктивно-восстановительные вмешательства.
Прогноз патологии определяется своевременностью оказания медицинской помощи, объемом поражения, особенностями течения синдрома, индивидуальными особенностями пострадавшего.
Первая медицинская помощь при синдроме длительного сдавления
Синдром длительного сдавления представляет серьезную угрозу для жизни. Первая помощь, оказанная своевременно, способна значительно улучшить прогноз на выздоровление. Прежде всего, необходимо обезболить пострадавшего, наложить на пораженную конечность жгут. После чего можно приступать непосредственно к устранению компрессии.
После успешного извлечения осуществляют тугое бинтование конечности с последующей иммобилизацией (желательно обложить поврежденный сегмент пузырями со льдом). Если при осмотре обнаруживаются раны, необходимо очистить их и наложить антисептические повязки.
Лечение синдрома длительного сдавления
В условиях стационара производят интенсивную инфузионную терапию. Объем инфузий должен составлять приблизительно 500 мл/час. Для этих целей назначают:
• Свежезамороженную плазму;
• Глюкозо-новокаиновую смесь;
• 5% альбумин;
• 4% р-р натрия гидрокарбоната;
• Гемодез.
В это время медицинским персоналом производится постоянное мониторирование показателей АД, ЦВД, диуреза.
Кроме того, медикаментозное лечение краш-синдрома включает назначение:
• Диуретиков (лазикса);
• Спазмолитиков (эуфилина, но-шпы);
• С целью улучшения микроциркуляции и профилактики тромботических осложнений назначают гепарин, дезагреганты (курантил, трентал);
• По показаниям проводят сердечно-сосудистую терапию, респираторную поддержку;
• Седативные лекарственные средства;
• Антибиотики для предотвращения инфекции.
Цель лечения — восстановление диуреза более 30 мл/час. В случаях, когда вышеперечисленного оказывается недостаточно для этого, следует подключать гемодиализ.
Объем хирургического вмешательства зависит от степени ишемии, наличия (отсутствия) переломов и размозженных ран. Прежде всего, врач производит хирургическую обработку раны без последующего ушивания ее краев. При необходимости могут проводиться операции фасциотомии или же ампутации конечности.
Осложнения синдрома длительного сдавления
Краш-синдром может привести к следующим осложнениям:
• Сепсис;
• ТЭЛА;
• Необратимая ишемизация тканей травмированной конечности;
• Поражение органов дыхания: отек легких, пневмония.
• Инфаркт миокарда;
• Перитонит.
Прогноз течения патологического процесса зависит от того, насколько эффективно удалось восстановить диурез. Таким образом, последствия длительного сдавливания могут быть минимальными, если медикам своевременно удалось восстановить функцию почек. В противном случае следует опасаться необратимого поражения почек, которое может привести даже к смертельному исходу.
Источник
