Полисерозит код по мкб
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Смешанное заболевание соединительной ткани (СЗСТ) — перекрёстный синдром с клиническими признаками СКВ, системной склеродермии (ССД) и полимиозита. Преобладающий пол — женский (8:1).
Код по международной классификации болезней МКБ-10:
- M35.1 Другие перекрестные синдромы
Причины
Этиопатогенез • Постоянно высокие титры АТ к ядерным рибонуклеопротеидам • Поликлональная гипергаммаглобулинемия • Дефект Т — супрессоров • Наличие ЦИК • Отложение IgG, IgM и компонентов комплемента в стенках сосудов и на базальных мембранах почечных клубочков • Лимфоцитарная и плазмоцитарная инфильтрация тканей.
Патоморфология • Пролиферативное поражение внутренней или средней оболочки крупных и мелких кровеносных сосудов • Это приводит к сужению просвета сосудов.
Симптомы (признаки)
Клиническая картина
• Волчаночноподобные проявления •• Олигоартрит (в отличие от СКВ, может быть эрозивным и приводить к деформациям) •• Поражения кожи: ••• Центробежная эритема по типу «бабочки» ••• Дискоидные элементы ••• Алопеция •• Поражение почек: ••• Протеинурия ••• Гематурия ••• Отсутствие прогрессирования гломерулонефрита и развития почечной недостаточности (в отличие от СКВ) •• Лихорадка •• Лимфаденопатия •• Поражение ЦНС (редко) •• Полисерозит (редко).
• Полимиозитоподобные проявления •• Проксимальная мышечная слабость •• Миалгии •• Гелиотропный отёк вокруг глаз.
• Склеродермоподобные проявления •• Синдром Рейно •• Плотный отёк кистей и склеродактилия •• Телеангиэктазии, участки гипо — и гиперпигментации •• Поражение пищевода: ••• Снижение перистальтики в дистальных отделах ••• Слабость пищеводно — желудочного сфинктера •• Поражение лёгких (редко): ••• Плеврит ••• Интерстициальная пневмония ••• Вторичная лёгочная гипертензия.
• Поражение ССС •• Перикардит •• Миокардит • Синдром Шёгрена • Тиреоидит Хашимото
Диагностика
Диагностика
• Лабораторные исследования •• Анемия, лейкопения, повышение СОЭ •• Гипергаммаглобулинемия •• АНАТ в высоком титре, крапчатый тип свечения при использовании иммунофлюоресцентной методики •• АТ к экстрагируемому ядерному Аг (т.е. к рибонуклеопротеидам, в частности, к белковому компоненту U1 малого ядерного рибонуклеопротеида) в высоком титре •• АТ к ДНК, типичные для СКВ, при СЗСТ не обнаруживают •• РФ (часто) •• Повышение концентрации ферментов мышечной ткани в сыворотке крови (КФК, реже — АСТ, АЛТ, ЛДГ) •• Гипокомплементемия (редко).
• Рентгенологическое исследование •• Рентгенография костей — возможны эрозивные изменения, чаще в мелких суставах кистей •• Рентгенография лёгких ••• Признаки выпота ••• Возможна диссеминация, вызванная интерстициальными изменениями.
• Специальные исследования •• ЭхоКГ — возможны признаки перикардита •• ФЭГДС — оценка состояния пищевода •• Измерение диффузионной способности лёгких по разнице концентраций СО2 во вдыхаемом и выдыхаемом воздухе при использовании смеси с известным рСО2.
Диагностические критерии — достоверный диагноз СЗСТ требует наличия не менее 4 из следующих критериев: • Тяжёлый миозит • Поражение лёгких •• Диффузионная способность лёгких <70% •• Лёгочная гипертензия •• Пролиферативные сосудистые изменения по данным биопсии лёгких • Синдром Рейно или нарушение моторики пищевода • Плотный отёк кистей или склеродактилия • АТ к рибонуклеопротеидам •• Титры АТ к экстрагируемому ядерному Аг 1:10 000 и более •• Анти — U1 — рибонуклеопротеиды.
Лечение
Лечение
• Преобладание волчаночноподобных проявлений — ГК (преднизолон) •• Стартовая доза — 1 мг/кг/сут до достижения эффекта •• Затем медленное (не более 5 мг/нед) снижение дозы до 20 мг/сут •• Дальнейшее снижение дозы на 2,5 мг через каждые 2–3 нед до поддерживающей дозы 5–10 мг (в течение неопределённо долгого времени).
• Преобладание проявлений полимиозита — см. Полимиозит и дерматомиозит.
• Преобладание склеродермоподобных изменений — преднизолон по 0,5–1 мг/кг/сут до достижения эффекта с последующим медленным снижением до поддерживающей дозы.
• Лечение синдрома Рейно.
• НПВС для коррекции суставного синдрома (см. Артрит ревматоидный).
Сокращения • СЗСТ — смешанное заболевание соединительной ткани • ССД — системная склеродермия
МКБ-10. M35.1 Другие перекрёстные синдромы
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Классификация
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
Другие названия и синонимы
Выпотной перикардит.
Названия
Название: Экссудативный перикардит.

Экссудативный перикардит
Синонимы диагноза
Выпотной перикардит.
Описание
Экссудативный перикардит. Воспаление серозного перикарда, сопровождающееся накоплением выпота в перикардиальном пространстве. Признаками экссудативного перикардита могут быть тяжесть и боль в груди, одышка, дисфагия, кашель и осиплость голоса, отечность лица, набухание шейных вен, симптомы сердечной недостаточности и тампонады сердца. Установить диагноз экссудативного перикардита помогают результаты рентгенографии, ЭхоКГ и ЭКГ, мультиспиральной КТ, пункции перикарда. Лечение экссудативного перикардита включает прием НПВС, кортикостероидов, терапию основного заболевания (антибиотики, цитостатики, противотуберкулезные препараты ), по показаниям — пункцию перикарда, перикардэктомию.
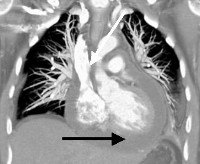
Экссудативный перикардит
Дополнительные факты
Экссудативный (выпотной) перикардит протекает как осложнение или клиническое проявление различных заболеваний сердца, легких и других внутренних органов. Формирование экссудативного перикардита в большинстве случаев включает стадию сухого перикардита, реже экссудат накапливается в перикардиальной щели с самого начала. Образование экссудата обусловлено повышением проницаемости сосудов серозной оболочки сердца при воспалительном процессе в перикарде.
Гемодинамическое значение выпота при экссудативном перикардите зависит от объема, скорости поступления жидкости и адаптивного потенциала наружного листка перикарда. При медленном поступлении экссудата за счет растяжения и увеличения объема перикарда внутриперикардиальное давление и внутрисердечная гемодинамика длительное время заметно не изменяются. При экссудативном перикардите может накапливаться до 1-2 л жидкости, приводящей к сдавлению прилегающих к сердцу органов и нервных путей. При быстром накоплении выпота и невозможности перикарда увеличить свой объем отмечается существенный подъем давления в перикардиальной полости и развитие тампонады сердца.
Выпот при экссудативном перикардите со временем может подвергаться организации с замещением грануляционной тканью, приводящим к утолщению перикарда с сохранением перикардиального пространства или его облитерацией.
Классификация
По составу воспалительной жидкости различают серозный, серозно-фиброзный, геморрагический, гнойный, гнилостный, холестериновый виды экссудатов. Серозный экссудат образуется на ранних стадиях воспаления и состоит преимущественно из воды и альбуминов; серозно-фибринозный имеет значительное число нитей фибрина; геморрагический связан с тяжелым повреждением сосудов и включает большое количество эритроцитов; гнойный – содержит много лейкоцитов и фрагменты некротизированных тканей. Гнилостный (ихорозный) экссудат возникает при попадании в воспалительный выпот анаэробной микрофлоры.
По клиническому течению экссудативный перикардит может быть острый или хронический; сопровождающийся развитием тампонады сердца или без таковой.
Причины
Экссудативный перикардит редко наблюдается как самостоятельная патология, обычно он является частным проявлением полисерозита или следствием другого заболевания, приводящего к повреждению перикарда. По происхождению выделяют инфекционные (специфические и неспецифические), неинфекционные (иммуногенные, токсические, механические) и идиопатические экссудативные перикардиты. Неспецифические экссудативные перикардиты чаще вызываются кокковыми формами бактерий (стафилококком, стрептококком, пневмококком) и вирусами (гриппа, ECHO, Коксаки); специфические – возбудителями туберкулеза, брюшного тифа, бруцеллеза и туляремии. Реже встречаются грибковые (при кандидозе, гистоплазмозе), протозойные (при амебиазе, эхинококкозе) и риккетсиозные поражения перикарда.
Туберкулезный экссудативный перикардит часто развивается при лимфогенном проникновении микобактерий из средостенных и трахеобронхиальных лимфоузлов в перикард. Гнойный экссудативный перикардит может развиться после операций на сердце, при инфекционном эндокардите, на фоне иммуносупрессивной терапии, при прорыве абсцесса легкого.
Неинфекционные экссудативные перикардиты наблюдаются при злокачественных опухолях перикарда (мезотелиоме), инвазии и метастазах при раке легкого, раке молочной железы, лейкозах, лимфоме; аллергических процессах (сывороточной болезни), уремии в терминальной стадии ХПН; диффузных заболеваниях соединительной ткани (ревматизме, системной красной волчанке); после облучения средостения. Экссудативный перикардит может возникать в ранние сроки инфаркта миокарда (эпистенокардический перикардит), при гипотиреозе, нарушении холестеринового обмена (ксантоматозный перикардит). Во многих случаях этиологию экссудативного перикардита установить не удается.
Симптомы
Проявления экссудативного перикардита зависят от скорости накопления жидкости, степени сдавления сердца и выраженности воспалительного процесса в перикарде. Вначале основными жалобами являются тяжесть и ноющие боли в грудной клетке. По мере накопления жидкости в полости перикарда, в связи с механическим сдавлением рядом расположенных органов, возникает одышка, дисфагия, «лающий» кашель, осиплость голоса. Характерна отечность лица и шеи, набухание шейных вен на вдохе, постепенное развитие симптомов сердечной недостаточности. Шум трения перикарда не характерен, но может выслушиваться при умеренном выпоте в определенном положении тела больного.
Имеют место общие проявления, связанные с причиной развития экссудативного перикардита: при инфекционном генезе — озноб, лихорадка, интоксикация; при хроническом туберкулезном процессе добавляется потливость, отсутствие аппетита, похудание, гепатомегалия. При гнойном экссудативном перикардите возможны инфекционные очаги в близлежащих органах, септический процесс. Эпистенокардический экссудативный перикардит возникает в течение 4-хсуток суток после инфаркта миокарда и проявляется одышкой, ортопноэ, набуханием шейных вен. Ревматический перикардит обычно развивается на фоне тяжелого панкардита; уремический – сопровождается клинической картиной ХПН.
Боль в грудной клетке. Кашель. Лающий кашель. Одышка. Озноб. Отсутствие аппетита. Потливость.
Диагностика
Установить диагноз экссудативного перикардита и дифференцировать его от других заболеваний сердца (острого инфаркта миокарда, острого миокардита) помогают данные осмотра, рентгенографии грудной клетки, ЭКГ и ЭхоКГ, мультиспиральной КТ, пункции перикарда.
У больных с экссудативным перикардитом отмечается небольшое выбухание передней грудной стенки и легкая отечность в прекадиальной области, ослабление или исчезновение верхушечного толчка, расширение границ относительной и абсолютной сердечной тупости, притупление перкуторного тона под углом левой лопатки. О развитии тампонады сердца свидетельствует увеличение ЦВД, падение АД, тахикардия с преходящей аритмией, парадоксальный пульс.
На рентгенограмме при значительном объеме жидкости наблюдается увеличение тени и сглаживание сердечного контура, изменение формы сердца (треугольная – при длительно существующем хроническом экссудате), ослабление пульсации сердца.
Наиболее точный и специфичный метод диагностики экссудативного перикардита даже с небольшим объемом выпота — ЭхоКГ, визуализирующая наличие эхонегативного (свободного) пространства между листками перикарда, диастолическую сепарацию париетальной пластинки и эпикарда, утолщение перикарда. В тяжелых случаях отмечается нарушение ритмичных движений сердца, при тампонаде – диастолический коллапс правых отделов сердца.
ЭКГ в случае экссудативного перикардита выявляет снижение амплитуды всех зубцов. Мультиспиральная КТ подтверждает наличие патологического выпота и утолщение перикардиальных листков. Для уточнения причины экссудации и верификации диагноза экссудативного перикардита выполняют пункцию перикарда и исследование характера перикардиальной жидкости (общеклиническое, бактериологическое, цитологическое, анализ на AHAT и LE-клетки). Возможно проведение биопсии перикарда с морфологическим исследованием полученной ткани.
Лечение
Лечение экссудативного перикардита проводят в стационаре, тактика ведения больных определяется объемом и этиологией патологии, выраженностью гемодинамических нарушений. При остром процессе в перикарде необходим мониторинг показателей АД, ЧСС, ЦВД. Для снятия болевого синдрома, лихорадки и более скорого рассасывания выпота при экссудативном перикардите назначают НПВС (ибупрофен, индометацин), глюкокортикостероиды (преднизолон). Проводят активное лечение основного заболевания с применением антибактериальных, противотуберкулезных, цитостатических препаратов, проведением гемодиализа.
Пункция перикарда при экссудативном перикардите показана для эвакуации большого скопления жидкости, не рассасывающейся в течение 2-3 недель; при тампонаде сердца и гнойном перикардите. Если после повторных пункций и дренирования перикардиальный выпот продолжает быстро накапливаться, выполняют перикардэктомию.
Прогноз
Основным осложнением острого экссудативного перикардита является тампонада сердца. В 30% случаев при распространении воспаления на миокард предсердий может возникать пароксизмальная мерцательная аритмия или суправентрикулярная тахикардия. Возможен переход экссудативного перикардита в хронический и констриктивный. В случае развития тампонады сердца существует высокий риск летального исхода. Прогноз экссудативного перикардита зависит от причины поражения перикарда и своевременности лечения; при отсутствии тампонады сердца он относительно благоприятный.
Профилактика
Профилактика экссудативного перикардита заключается в предупреждении и ранней этиопатогенетической терапии тех заболеваний, которые могут приводить к его развитию. В этой связи вопрос профилактики экссудативного перикардита является актуальным не только для кардиологии, но и ревматологии, пульмонологии и фтизиатрии, онкологии, аллергологии.
Источник
Включен: острый перикардиальный выпот
Исключен: ревматический перикардит (острый) (I01.0)
Исключены:
- некоторые текущие осложнения острого инфаркта миокарда (I23.-)
- посткардиотонический синдром (I97.0)
- травма сердца (S26.-)
- болезни, уточненные как ревматические (I09.2)
Исключен:
- острый ревматический эндокардит (I01.1)
- эндокардит БДУ (I38)
Исключены: митральная (клапанная):
- болезнь (I05.9)
- недостаточность (I05.8)
- стеноз (I05.0)
при неустановленной причине, но с упоминанием ее
- болезни аортального клапана (I08.0)
- митральном стенозе или обструкции (I05.0)
поражения, уточненные как врожденные (Q23.2-Q23.9)
поражения, уточненные как ревматические (I05.-)
последние изменения: январь 2015
Исключены:
- гипертрофический субаортальный стеноз (I42.1)
- при неустановленной причине, но с упоминанием о болезни митрального клапана (I08.0)
- поражения, уточненные как врожденные (Q23.0, Q23.1, Q23.4-Q23.9)
- поражения, уточненные как ревматические (I06.-)
последние изменения: январь 2015
Исключенs:
- без уточнения причины (I07.-)
- поражения, уточненные как врожденные (Q22.4, Q22.8, Q22.9)
- уточненные как ревматические (I07.-)
последние изменения: январь 2005
Исключены:
- поражения, уточненные как врожденные (Q22.1, Q22.2, Q22.3)
- нарушения, уточненные как ревматические (I09.8)
последние изменения: январь 2005
I38
Эндокардит, клапан не уточнен
Включены:
Эндокардит (хронический) БДУ
Клапанная(ый):
Вульвит (хронический) неуточненного клапана | БДУ или уточненной причины, кроме ревматической или врожденной |
Исключены:
- эндокардиальный фиброэластоз (I42.4)
- случаи, уточненные как ревматические (I09.1)
- врожденная недостаточность клапанов аорты БДУ (Q24.8)
- врожденный стеноз аортального клапана БДУ (Q24.8)
последние изменения: январь 2005
Включены: поражение эндокарда при:
- кандидозной инфекции (B37.6†)
- гонококковой инфекции (A54.8†)
- болезни Либмана-Сакса (M32.1†)
- менингококковой инфекции (A39.5†)
- ревматоидном артрите (M05.3†)
- сифилисе (A52.0†)
- туберкулезе (A18.8†)
- брюшном тифе (A01.0†)
Исключены:
- кардиомиопатия, осложняющая:
- беременность (O99.4)
- послеродовой период (O90.3)
- ишемическая кардиомиопатия (I25.5)
Исключены:
- кардиогенный шок (R57.0)
- осложняющая:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
Исключен:
- осложняющая:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
- тахикардия:
- БДУ (R00.0)
- синоаурикулярная БДУ (R00.0)
- синусовая БДУ (R00.0)
последние изменения: январь 2006
последние изменения: январь 2013
Исключены:
- брадикардия:
- БДУ (R00.1)
- синоатриальная (sinoatrial) (R00.1)
- синусовая (sinus) (R00.1)
- вагальная (vagal) (R00.1)
- состояния, осложняющие:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
- нарушение ритма сердца у новорожденного (P29.1)
последние изменения: январь 2006
Исключены:
- состояния, осложняющие:
- аборт, внематочную или молярную беременность (O00-O07, O08.8)
- акушерские хирургические вмешательства и процедуры (O75.4)
- состояния, обусловленные гипертензией (I11.0)
- заболеванием почек (I13.-)
- последствия операции на сердце или при наличии сердечного протеза (I97.1)
- сердечная недостаточность у новорожденного (P29.0)
Исключены:
- любые состояния, указанные в рубриках I51.4-I51.9, обусловленные гипертензией (I11.-)
- любые состояния, указанные в рубриках I51.4-I51.9, обусловленные гипертензией
- с заболеванием почек (I13.-)
- осложнения, сопровождающие острый инфаркт (I23.-)
- уточненные как ревматические (I00-I09)
Исключены: сердечно-сосудистые нарушения БДУ при болезнях, классифицированных в других рубриках (I98*)
Источник
Утратил силу — Архив
Также:
P-T-029

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Полиартроз неуточненный (M15.9)
Общая информация
Краткое описание
Полиостеоартроз (артрозная болезнь) — множественное поражение периферических и межпозвоночных суставов. В основе лежит генерализованная хондропатия. Изменение механической резистентности межпозвоночного хряща ведет к развитию дископагии и множественному поражению сухожилий в местах их прикрепления к кости.
Код протокола: P-T-029 «Полиостеоартроз (артрозная болезнь)»
Профиль: терапевтический
Этап: ПМСП
Код (коды) по МКБ-10:
М 15 Полиартроз
М 16 Коксоартроз
М 17 Гоноартроз
М 18 Артроз первого запястнопястного сустава
М 19 Другие суставы
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
Первичный (идиопатический)
Локализованный (поражение менее 3 суставов):
1. Суставы кистей.
2. Суставы стоп.
3. Коленные суставы.
4. Тазобедренные суставы.
5. Позвоночник.
6. Другие суставы
Генерализованный (поражение 3 суставов и более):
1. С поражением дистальных и проксимальных межфаланговых суставов.
2. С поражением крупных суставов.
3. Эрозивный.
Вторичный
1. Посттравматический.
2. Врожденные, приобретенные, эндемические заболевания.
3. Метаболические болезни:
— охроноз;
— гемохроматоз;
— болезнь Уилсона;
— болезнь Гоше.
4. Эндокринопатии:
— акромегалия;
— гиперпаратиреоз;
— сахарный диабет;
— гипотиреоз.
5. Болезнь отложения кальция (фосфат кальция, гидроксиапатит).
6. Невропатии.
7. Другие заболевания (аваскулярный некроз, ревматоидный артрит, болезнь Педжета и
др.).
Клиническая классификация деформирующего остеоартроза
Клиническая форма:
— деформирующий полиостеартроз.
Течение:
— медленно прогрессирующее;
— быстропрогрессирующее.
Рентгенологическая стадия III
Наличие реактивного синовиита:
— с реактивным синовиитом;
— с часто рецидивирующем синовиитом.
Степень нарушения функции:
— 2;
— 3.
Диагностика
Диагностические критерии:
При постановке диагноза необходимо руководствоваться разработанными Американской коллегией ревматологов (1990) диагностическими критериями.
| Клинические критерии | Клинические, лабораторные, рентгенологические критерии |
Коленные суставы Боли, крепитация и утренняя скованность продолжительностью менее 30 минут и возраст старше 38 лет Боли и утренняя скованность продолжительностью менее 30 минут, и увеличение объема сустава Боли и увеличение объема сустава | Коленные суставы Боли и остеофиты или Боли и синовиальная жидкость, характерная для остеоартроза, и утренняя скованность продолжительностью менее 30 минут, и крепитация или Боли и возраст моложе 40 лет, и утренняя скованность продолжительностью менее 30 минут, и крепитация |
Чувствительность 89% Специфичность 88% | Чувствительность 94% Специфичность 88% |
Кисти Боли и скованность в кистях, и увеличение объема 2 и более из 10 выбранных суставов кистей, и отек менее 3 ПФС, и увеличение объема 2 или более ДМФС или Боли и скованность в кистях, и увеличение объема 2 из 10 выбранных суставов кистей, и отек менее 3 ПФС, и деформации 2 и более из 10 выбранных суставов кистей | Тазобедренные суставы Боли и остеофиты или Боли, и СОЭ менее 20 мм/ч., и сужение суставной щели |
| Чувствительность 92% | Чувствительность 91% |
| Специфичность 98% | Специфичность 89% |
Жалобы и анамнез
Ведущий клинический признак остеоартроза — боль в области пораженного сустава (суставов). Характер болей разнообразен, но, как правило, «механический», т.е. боли усиливаются при физической активности и ослабевают в покое.
О наличии воспалительного компонента может свидетельствовать внезапное появление болей без видимых причин, их усиление; появление ночных болей, утренней скованности (чувство вязкости геля в пораженном суставе), припухлости сустава (признак вторичного синовита).
Иногда интенсивность боли меняется в зависимости от погодных условий (усиливается в холодное время года и при высокой влажности) и атмосферного давления, оказывающего влияние на давление в полости сустава.
Физикальное обследование
Крепитация — характерный симптом для остеоартроза, проявляющийся хрустом, треском или скрипом в суставах при движении, возникающий вследствие нарушения конгруэнтности суставных поверхностей, ограничения подвижности в суставе или блокады «суставной мышью» (фрагментом суставного хряща, свободно лежащего в суставной полости).
Увеличение объема суставов чаще происходит за счет пролиферативных изменений (остеофиты), но может быть следствием отека околосуставных тканей. Особенно характерно образование узелков в области дистальных (узелки Гебердена) и проксимальных (узелки Бушара) межфаланговых суставов. Выраженная припухлость и локальное повышение температуры над суставами возникают редко, но могут появляться при развитии вторичного синовита.
В отличие от воспалительных заболеваний суставов, внесуставные проявления при остеоартрозе не наблюдают.
Лабораторные исследования
При первичном (идиопатическом) остеоартрозе обнаружение патологических изменений стандартных лабораторных показателей в целом не характерно. Следует иметь ввиду, что у больных пожилого возраста (большинство больных остеоартрозом) небольшое увеличение СОЭ и титров ревматоидного фактора может быть связано с возрастом и не является основанием для исключения диагноза остеоартроза.
При исследовании синовиальной жидкости выявляют ее незначительное помутнение, повышение вязкости, количество лейкоцитов менее 2000 в 1 мм3, нейтрофилов менее 25%.
Инструментальные исследования
Рентгенологические признаки остеоартроза:
— сужение суставной щели;
— склероз прилежащей к суставному хрящу кости;
— остеофиты по краям суставных поверхностей и в местах прикрепления связок;
— кисты в эпифизах;
— изменение формы эпифизов.
Показания для консультации специалистов:
1. При поражении межпозвонковых суставов для исключения болезни Бехтерева, псориаза, синдрома Рейтера, ревматоидного артрита — ревматолога;
2. Для исключения опухолевых заболеваний, метастазов в кости позвоночника и таза (множественная миелома, опухоли простаты, гипернефрома и т.д.) — онколога.
Перечень основных диагностических мероприятий:
1. OAK.
2. ОAM.
3. Определение уровня мочевой кислоты.
4. Рентгенография сустава.
Перечень дополнительных диагностических мероприятий:
1. Пункция сустава, исследование синовиальной жидкости.
Дифференциальный диагноз
| Остеоартороз | Артриты | Болезнь | ДЗСТ | Подагра | |
| Возраст | 40-60 лет | Моложе | Молодой возраст | Молодой возраст | Старше 30 лет |
| Пол | Женщины | Женщины | Мужчины | Чаще женщины | Мужчины |
Характерная локализация процесса | Межфаланговые | Пястно- фаланговые, лучезапястные | Двухсторонний сакроилеит, редко поражение мелких суставов | Мелкие, средние суставы | Чаще моноартрит I плюсне- сустава Редко полиартрит |
Характер болей в суставах | Боль «механического »характера с усилением к концу рабочего дня, при ходьбе, физических нагрузках («стартовые боли») | Боль в суставах имеет различную выраженность, усиливается ночью, по утрам, при движениях | Боль усиливается по ночам Уменьшается после легкой физ. зарядки, тепловых процедур | Артралгии, артриты по типу РА | — Резкая боль обычно ранним утром Приступ — алкоголь — голодание — операция — диуретики |
Скованность движений | Может быть | Утренняя скованность, после сна, после длительного покоя; выраженная, характеризует активность процесса | Прогрессирующее ограничение движений. Анкилоз, поза «просителя» | Может быть | Не характерна |
| Крепитация | Характерна (хруст при движениях) | Не характерна | Не характерна | Не характерна | Не характерна |
Увеличение объема суставов | За счет узелков Гебердена в области дистальных и узелков Бушара в области проксимальных межфаланговых суставов | Симметричный деформирующий полиартрит с развитием контрактур, Атрофия мышц, («плавник моржа»), «гусиная шея», | Артрит нестойкий чаще несимметричный По типу моно- или олигоартрита | Деформация возможна («веретено- образные пальцы») | Тофусы — отложения кристаллов уратов (чаще по задней поверхности локтевых суставов, реже на пальцах кистей и стоп) не только в суставах, но и в ушных раковинах Могут быть свищи, при вскрытии — белая масса из уратов |
Внесуставные проявления | Не бывают | Характерны поражения: — сердца; — легких; — почек; — сосудов; — глаз Лимфоаденопатия, Спленомегалия | — Поражения глаз (ириты, иридоциклиты) — Аортиты — Амилоидоз почек | Обязательны: — полисерозиты (плеврит, перкардит, перитонит). Могут быть поражения сердца, легких. почек, ЖКТ, нервной системы | Может быть мочекислый (уратный) диатез. Нефрит с постепенным развитием XПН. Артериальная гипертензия |
Рентгенологи- ческие признаки | Сужение суставной щели. Склероз прилежащей к суставному хрящу кости Остеофиты по краям суставных поверхностей и в местах прикрепления связок Кисты в эпифизах Изменение формы эпифизов | Остеопороз Сужение суставной щели Краевые узуры Анкилоз суставов | Признаки двухстороннего сакроилеита: — нечеткость костных краев; -краевые узуры; -сужение щели; -анкилоз Межпозвонковые суставы: — анкилоз; — синдесмофиты (костные мостики между соседними позвонками) | Остеопороз Мелкие узуры с подвывихами | Округлые и «штампованные» дефекты эпифизов (чаще I плюсне- фалангового расширение тени суставные щели умеренно сужены, деформированы, |
Лабораторные исследования | Синовиальная жидкость: Лейкоцитов менее 2000 в 1 мм3 Нейтрофилов менее 25% | Синовиальная жидкость: снижение вязкости, рыхлый муциновый сгусток. Лейкоцитов более 6000 Нейтрофилов более 25% (до 90%) Кровь: — анемия; — ускорение СОЭ; — СРВ; — РА; — АНФ | Лейкоцитоз Сдвиг влево Ускорение СОЭ | Антинуклеарные антитела Анти-ДНК LE клетки РА Анемия Ускорение СОЭ | Синовиальная жидкость: Лейкоцитов 10-60*109 Нейтрофилов более 25% Кристаллы уратов Кровь: — лейкоцитоз; — сдвиг влево; — ускорение СЧУ); -увеличение мочевой кислоты у женщин 0,16-0.36 ммоль/л) |
Лечение
Тактика лечения
1. Замедление прогрессирования процесса.
2. Уменьшение выраженности боли и воспаления.
3. Снижение риска обострений и поражения новых суставов.
4. Улучшение качество жизни и предотвращение инвалидизации.
Немедикаментозное лечение
Снижение массы тела (диета, физические упражнения — аэробные). «Разгрузка» пораженных суставов (избегать длительной ходьбы, стояния, ношение ортопедической обуви, супинаторов, корсетов, палки), ЛФК, массаж, физиолечение.
1 Ненаркотические анальгетики центрального действия (парацетамол 4г/сутки).
2. НПВС:
— кетопрофен 100 мг/сутки;
— диклофенак 75-100 мг/сутки;
— целикоксиб 100-200 мг/сутки (при наличии язвенного анамнеза, гастропатии у пожилых больных).
3. Синтетич?
