Пограничная опухоль яичника код мкб
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Другие названия и синонимы
Атипические пролиферирующие опухоли яичников.
Названия
Название: Пограничные опухоли яичников.
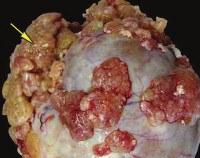
Пограничные опухоли яичников
Синонимы диагноза
Атипические пролиферирующие опухоли яичников.
Описание
Пограничные опухоли яичников. Это новообразование женских половых желез с низким злокачественным потенциалом, которое занимает промежуточное положение между злокачественными и доброкачественными новообразованиями. У них нет патогномоничных симптомов, большую часть времени пациенты жалуются на боли в области таза, потерю аппетита, тошноту и отек. Диагноз включает гинекологическое исследование, УЗИ и определение уровня титров опухолевых маркеров, окончательный диагноз устанавливается после операции. Хирургическое лечение. В зависимости от возраста пациента и стадии процесса выполняются удаление пораженного новообразования или яичника, двусторонняя аннэктэктомия, гистеровариэктомия.

Пограничные опухоли яичников
Дополнительные факты
Пограничные опухоли яичников (атипичные пролиферативные опухоли) представляют собой эпителиальные опухоли, характеризующиеся выраженной пролиферацией, специфичной для рака, клеточной и ядерной атипии, но без признаков деструктивной инвазии стромы и солидного роста. Эти новообразования характеризуются рецидивом, эктопическим распространением, чаще всего поражают брюшину, редко (в 7-29% случаев) — лимфатические узлы, очень редко — отдаленные органы. «Метастазы» пограничных опухолей называются имплантатами. Имплантаты могут быть инвазивными (с признаками злокачественности) и неинвазивными. Среди пограничных раковых заболеваний наиболее распространенными являются серозный (50–55%) и слизистый (40–45%). Пограничные опухоли составляют 10–15% в структуре всех случаев рака яичников и чаще всего встречаются у женщин в возрасте 30–50 лет.
Причины
Этиология пограничных опухолей яичников неизвестна. Предполагается, что основными причинами развития заболевания являются увеличение числа овуляторных циклов в течение жизни, нарушение секреции гонадотропных гормонов гипофизом и гениталиями — яичниками и расстройства. Иммунная регуляция. Вопреки причинам, патологические факторы риска были достаточно изучены, в частности:
• Характеристика истории воспроизводства. Вероятность пограничной неоплазии яичников значительно увеличивает бесплодие — это состояние присутствует у 30-35% женщин на момент диагностики неоплазии. Другие факторы риска включают нереализованную репродуктивную функцию, сокращение лактации (менее шести месяцев), раннее менархе (до 11 лет), позднее начало (после 55 лет) постменопаузы, ранняя (до 19 лет) или поздняя (после 35 лет) первая беременность, аборт.
Патология половых органов. Риск атипичной пролиферирующей эндометриоидной опухоли значительно увеличивает эндометриоз яичников. Гинекологические операции по поводу миомы матки, внематочной беременности и гнойного воспаления придатков могут вызвать развитие новообразования из-за нарушения трофических яичников.
• Эндокринные расстройства. Патологии желез внутренней секреции, нарушения обмена веществ и нервной регуляции, а также прием лекарств приводят к возникновению опухолей яичников. Факторы риска: гиперандрогенизм любого генеза, аденома гипофиза, опухоли надпочечников, гипо- и гипертиреоз, тяжелое повреждение паренхимы печени, заместительная терапия эстрогенами при менопаузе, применение контрацептивов с высоким содержанием эстрогена. Считается, что вероятность опухоли коррелирует с количеством перенесенных аннекситов, хронических воспалений, вызываемых главным образом специфическими инфекционными агентами (передающимися половым путем). Важная роль отводится внутриклеточным микроорганизмам — патогенным типам микоплазм и уреаплазм.
Предрасполагающие состояния включают заболевания и состояния, которые ослабляют иммунный ответ (сахарный диабет, тяжелые инфекции, отравления), ожирение (в том числе возникшее в детском и подростковом возрасте), повышенное потребление жиров (особенно в молодом возрасте). Возникновение опухолей усиливает длительный психоэмоциональный стресс.
Патогенез
Патогенетические механизмы заболевания плохо изучены. Пограничные опухоли, как и другие опухоли, начинают развиваться из-за нарушения регуляции клеточного цикла. Эффект стимулирующих факторов (гонадотропины, эстрогены, провоспалительные цитокины) запускает процесс пролиферации эпителия. Аномально длительный период стимуляции и нарушения в процессе апоптоза приводят к развитию гиперплазии. Вероятность атипии быстро размножающихся клеток увеличивается, что приводит к появлению опухоли. Почему в некоторых случаях развиваются доброкачественные и пограничные опухоли, которые долгое время не подвержены раку, а в других опухоль до сих пор неизвестна.
Тип имплантатов остается сомнительным: некоторые клиницисты рассматривают их как пограничные метастазы неоплазии, в то время как другие рассматривают их как независимые и развивают очаги опухоли из мультифокальных зачатков. Большинство исследований указывают на их молекулярно-генетическое сходство с опухолью яичника, но в некоторых случаях существуют значительные различия. Интересным фактом является то, что перитонеальные имплантаты часто подвергаются полной регрессии с максимальным уменьшением опухоли яичника.
Классификация
Ввиду гистологического типа, выделяются следующие типы пограничных новообразований: серозный (атипично пролиферирующая серозная опухоль, неинвазивная, высокодифференцированная серозная карцинома), слизистый, эндометриоидный, одноклеточный, опухоль горелки, смешанный. Серозные опухоли чаще встречаются у женщин с детородным потенциалом, с частотой 35-45%, поражающих оба яичника, 30%, распространяющихся в брюшину, и инвазивные имплантаты, обнаруженные в четверти случаев. При слизистом поражении брюшины частота имплантации составляет 10%. Другие гистотипы характеризуются локализованным односторонним поражением.
Классификация атипичной гиперплазии по степени распространенности и стадиям опухолевого процесса аналогична стадии инвазивного рака. Текущая версия (редакция 2014 г. ) согласно фиг. 6 выглядит следующим образом:
Стадия I (T 1 N 0 M 0). Опухолевый процесс ограничен яичниками.
• Уровень IA (T1aN0M0). Основное внимание уделяется яичнику. При промывании брюшины нет повреждения капсулы, поверхностных наростов и злокачественных клеток.
• Этап IB (T1bN0M0). Оба яичника участвуют в этом процессе (критерии повреждения аналогичны стадии IA).
• Шаг IC (T1cN0M0). Он характеризуется повреждением одного или обоих яичников с повреждением их капсулы, наличием наростов на поверхности яичника или маточной трубы, раковых клеток при аблации брюшной полости.
Стадия II (T 2 N 0 M 0). Опухоль распространяется на органы малого таза.
• Стадия IIA (T2aN0M0). Метастазы в матку, маточные трубы (трубки).
• Стадия IIB (T2bN0M0). Это относится и к другим строениям таза.
Стадия III (T 3 N 0 M 0 или T 1-3 N 1 M 0). Опухоль поражает брюшину вне тазовой области и / или региональных лимфатических узлов (требуется морфологическое подтверждение).
• Стадия IIIA (T1-3N0-1M0). Характеризуется наличием микроскопических имплантатов в забрюшинных лимфатических узлах и вдоль брюшины.
• Стадия IIIB (T3bN0M0 или T3bN1M0). Макрометастазы в брюшной ткани ≤2 см в наибольшем размере при наличии или отсутствии метастазов в лимфатических узлах.
• Стадия IIIC (T3cN0M0 или T3cN1M0). Перитонеальные имплантаты 2 см с поражением (или без) лимфатических узлов, а также капсул печени, селезенки без вовлечения паренхимы.
Стадия IV (T 1-3 N 0-1 M 1). Метастазы в отдаленные органы.
• Стадия IVA (T1-3N0-1M1a). Плевральный выпот с опухолевыми клетками.
• Стадия IVB (T1-3N0-1M1b). Имплантаты поражают отдаленные органы и периферические лимфатические узлы.
Симптомы
Симптомы заболевания разнообразны и разнообразны. Чаще всего регистрируется болевой синдром — тупые тянущие боли в нижней части живота и пупка, иррадиирующие в бедра, голени и поясницу. Общие симптомы включают слабость, недомогание, потерю веса, усталость, потерю трудоспособности, нарушение сна и лихорадку. Со стороны желудочно-кишечного тракта наблюдаются тошнота, неприятные ощущения во рту, чувство переполнения желудка при употреблении даже небольшого количества пищи, отрыжка, рвота и запоры. Частые импульсы и трудности мочеиспускания регистрируются из мочевыводящих путей по мере роста опухоли. До 37% пограничных раков яичников протекают без субъективных ощущений.
Запор. Недомогание. Отрыжка. Отсутствие аппетита. Рвота. Тошнота.
Возможные осложнения
Основное грозное и наиболее распространенное осложнение пограничного новообразования (главным образом серозного) связано с десмоплазией — способностью имплантированных эпителиальных клеток воспроизводить соединительную ткань. Результатом этого процесса являются массивные очаги абдоминального фиброза, сдавливающего кишечник, что приводит к необратимым нарушениям его функции и кишечной непроходимости, часто становясь причиной смерти больного.
Еще одним опасным осложнением является злокачественная опухоль или имплантат. Возможны рецидивы со злокачественной трансформацией, характеризующиеся всеми свойствами аденокарциномы — агрессивным локальным ростом, высокой вероятностью метастазов в лимфатические узлы и отдаленные органы. Злокачественная трансформация встречается довольно редко, она является причиной смерти, связанной с опухолью и ее лечением, только в 0,7% случаев.
Диагностика
Диагностические тесты назначаются гинекологом или гинекологом. Гистологическая проверка диагноза проводится во время операции, во время хирургического вмешательства. Важная роль в диагностике принадлежит патоморфологу, поскольку установление гистологического различия между инвазивным раком и атипичной гиперплазией часто затруднено, требует высокой квалификации и профессионального опыта. Предоперационные диагностические мероприятия включают в себя: Выполнено брюшное и трансвагинальное обследование. УЗИ органов малого таза и брюшной полости выявляет скрытые (не пальпируемые) опухоли яичника, рассеивает брюшину, диафрагму, печень и селезенку, а также предполагает пограничный риск злокачественности.
• Иммунохимический анализ. Увеличение уровня опухолевых маркеров (CA 125, CA 19-9, HE-4, CEA) косвенно указывает на рост опухоли. Значительное увеличение титра CA 125, HE-4 характерно для серозных новообразований, увеличение CA19-9 — для слизистых.
Также могут быть назначены рентгенография грудной клетки, КТ и МРТ таза, брюшной полости, колоноскопия и пункционная биопсия области Дугласа (чтобы исключить рак). Дифференциальная диагностика проводится при первичном и метастатическом раке яичников, доброкачественных опухолях, ретенционных кистах яичников, опухолях матки (обычно с миомой, саркомой) и кишечника, а также при гнойном воспалении конечностей.
Лечение
Единственное лечение — хирургическое. Поскольку новообразование во многом сходно со злокачественным новообразованием, операция должна выполняться онкогинекологом — это может улучшить прогноз и снизить вероятность рецидива. Вмешательство осуществляется с помощью лапаротомии или лапароскопического доступа. Химиотерапия не назначается из-за неэффективности (возможно, из-за низкой пролиферативной активности таких опухолей), согласно некоторым клиническим исследованиям, ухудшается исход заболевания.
Размер операции зависит от стадии рака и возраста пациента; по возможности, лечение молодых женщин проводится для поддержания фертильности. Пациенты с детородным потенциалом могут подвергаться резекции яичников (яичников) на любой стадии, при условии, что они имеют здоровую ткань. При одностороннем полном поражении органов выполняется односторонняя аднексэктомия с двусторонним удалением как придатков матки, так и гистеровиэктомии. Для женщин, достигших постменопаузы, в опухолях I-IIIA стадии с одним поражением яичника выполняется односторонняя тубовиэктомия, с двусторонним поражением — двустороннее (иногда с удалением матки), с более распространенным процессом — иссечение матки с придатками.
В случае повреждения брюшины удаляются крупные визуализированные узлы. Базовая операция должна обязательно включать хирургическую стадию, чтобы уточнить частоту процесса и гистологические особенности имплантатов. Для этого всем пациентам проводят резекцию противоположного яичника и сетчатку, перитонеальную биопсию. По результатам гистологического исследования образцов рекомендуется динамическое исследование или повторная операция. При выявлении областей с пониженной гистологической дифференциацией — инвазивные очаги роста — используются протоколы лечения рака, включая химиотерапию и облучение.
Прогноз
Прогноз пограничных опухолей яичников благоприятный. У женщин с первой стадией заболевания пятилетняя выживаемость составляет 99%, десятилетняя выживаемость составляет 97%, у второй — 98% и 90% соответственно, у третьей — 96% и 88%, при этом четвертый — 77% и 69%. Рецидивы чаще всего возникают через два года после лечения, наблюдаются в 35-50% случаев, а после гистеровариэктомии встречаются в два-три раза реже, чем после органосохраняющих операций. Рецидивы без злокачественной трансформации не ухудшают прогноз. Наличие инвазивных имплантатов снижает десятилетнюю выживаемость на 25-30%.
Профилактика
Основные профилактические меры включают рациональную контрацепцию, репродуктивную функцию, своевременное лечение гормональных нарушений и воспалительных заболеваний половых органов. Вторичная профилактика основана на пожизненном наблюдении онкогинеколога с ультразвуковым и иммунохимическим контролем: в течение 5 лет после УЗИ брюшной полости и органов малого таза назначают каждые 3-6 месяцев, анализ маркеров опухоли, а затем эти тесты проводят один раз в в год.
Список литературы
1. Современные подходы к лечению больных с пограничными опухолями яичников/ Новикова Е. Г. , Шевчук А. С. // Онкогинекология – 2014 – №4.
2. Новая классификация опухолей яичника/ Франк Г. А. , Москвина Л. В. , Андреева Ю. Ю. // Архив патологии – 2015 – №4.
3. Современные представления об этиологии и патогенезе опухолевидных образований и доброкачественных опухолей яичников / Серебренникова К. Г. , Кузнецова Е. П. // Саратовский научно-медицинский журнал – 2013 – Т. 6 – №3.
Источник
- Описание
- Лечение
Краткое описание
Опухоли яичника подразделяют на первичные и метастатические. Первичные опухоли гистогенетически классифицируют как эпителиальные, гоноцитов (герминомы), полового тяжа, стромы. Чаще всего в яичниках регистрируют метастазы карцином молочной железы, желудка (опухоль Крукенберга — метастаз продуцирующей муцин аденокарциномы желудка). Заболеваемость: 15,4 на 100 000 женского населения в 2001 г.
Код по международной классификации болезней МКБ-10:
- C56 Злокачественное новообразование яичника
- C79.6 Вторичное злокачественное новообразование яичника
- D07.3 Других и неуточненных женских половых органов
- D27 Доброкачественное новообразование яичника
- D39.1 Яичника
Опухоли поверхностного эпителия яичника. Из поверхностного эпителия яичника развиваются опухоли, гистологически сходные с производными парамезонефрического (мюллерова) протока. К ним относят серозные, муцинозные и эндометриоидные опухоли. Реже образуются светлоклеточная опухоль (мезонефроидная) и переходноклеточная опухоль (опухоль Бреннера). Серозные и муцинозные опухоли имеют кистозный характер, тогда как светлоклеточная, переходноклеточная и эндометриоидная опухоли — солидный.
• Серозные опухоли состоят из кубического и цилиндрического эпителиев. Эти клетки выделяют преимущественно белковый секрет. Поскольку эти опухоли практически всегда образуют кисты, доброкачественные и злокачественные их варианты соответственно называют серозной аденокистомой и серозной кистозной аденокарциномой. Те серозные аденокарциномы, которые минимально инвазируют строму, выделяют как серозные кистомы пограничной злокачественности •• Серозная аденокистома образует кисты, выстланные кубическими или цилиндрическими клетками без признаков полиморфизма и митотической активности •• Серозная кистозная аденокарцинома. Её эпителиальные клетки плеоморфны, ядра атипичны. В опухоли могут формироваться сосочки, вдающиеся в полость кисты (сосочковая кистозная аденокарцинома), также возникает инфильтрация злокачественными клетками стромы опухоли. Эти опухоли склонны давать имплантационные метастазы, распространяясь по брюшине. Частое осложнение — асцит.
• Муцинозные опухоли (муцинозная аденокистома, муцинозная кистозная аденокарцинома, муцинозные кистомы пограничной злокачественности) также формируют кисты, но их полости выстланы слизеобразующим эпителием •• Муцинозная цистаденома построена из клеток без признаков полиморфизма, секретирующих слизь •• Муцинозная кистозная аденокарцинома.
• Эндометриоидная карцинома — солидная опухоль, образующая множество желёз неправильной формы с низкой секреторной активностью, гистологически напоминает аденокарциному матки.
• Аденофиброма. Некоторые опухоли имеют выраженную фиброзную строму, их следует рассматривать как злокачественные.
• Светлоклеточная карцинома состоит из крупных клеток кубической формы со светлой цитоплазмой. Злокачественные клетки формируют железистые структуры и солидные гнёзда.
• Бреннера опухоль состоит из окружённых фиброзной стромой гнёзд опухолевых клеток переходноклеточного типа. Большинство новообразований доброкачественно.
• TNM классификация применима только для рака •• Первичная локализация ••• Tx — недостаточно данных для оценки первичной опухоли ••• T0 — нет признаков первичной опухоли ••• Tis — карцинома in situ (стадия 0 по FIGO) ••• T1 — опухоль ограничена одним или двумя яичниками (стадия I по FIGO) ••• T1a — опухоль ограничена одним яичником, капсула интактна, нет опухолевого роста на поверхности яичника, нет опухолевых клеток в асците или промывных водах брюшной полости (стадия IA по FIGO) ••• T1b — опухоль ограничена яичниками (обоими), капсула не поражена, нет опухолевого роста на поверхности яичника, нет опухолевых клеток в асците или промывных водах брюшной полости (стадия IB по FIGO) ••• T1с — опухоль ограничена одним или двумя яичниками, при наличии одного из признаков: имеется разрыв капсулы, имеется опухолевый рост на поверхности яичника, имеется злокачественные клетки в асцитической жидкости или промывных водах брюшной полости (стадия IС по FIGO) ••• T2 — опухоль поражает один или два яичника с распространением на таз (стадия II по FIGO) ••• T2a — распространение и/или метастазирование в матку и/или одну или обе трубы, но нет опухолевых клеток в асците или промывных водах брюшной полости (стадия IIA по FIGO) ••• T2b — распространение на другие ткани таза, но нет опухолевых клеток в асците или промывных водах брюшной полости (стадия IIB по FIGO) ••• T2с — опухоль с распространением на таз (2а или 2b) с наличием опухолевых клеток в асцитической жидкости или смыве из брюшной полости (стадия IIС по FIGO) ••• T3 — опухоль поражает один или оба яичника с внутрибрюшинными метастазами за пределами таза (стадия III по FIGO) ••• T3a — микроскопически подтверждённые внутрибрюшинные метастазы за пределами таза (стадия IIIA по FIGO) ••• T3b — Макроскопические внутрибрюшинные метастазы за пределами таза до 2 см в наибольшем измерении (стадия IIIB по FIGO) ••• T3с — макроскопические внутрибрюшинные метастазы за пределами таза более 2 см в наибольшем измерении (стадия IIIС по FIGO) ••• T4 — Опухоль вовлекает слизистую оболочку мочевого пузыря или прямой кишки и/или распространяется за пределы малого таза, при этом наличие буллёзного отека не свидетельствует о категории опухоли, как Т4 (стадия IVA по FIGO) •• Регионарные лимфатические узлы (N): N1 — имеются метастазы в регионарных лимфатических узлах •• Отдалённые метастазы (M): M1 — имеются отдалённые метастазы (кроме перитонеальных метастазов) •• Примечание. Наличие асцита (без цитологического подтверждения его злокачественного характера) не влияет на классификацию. Метастазы в капсулу печени классифицируются как ТЗ, а метастазы в паренхиме печени — М1 •• Группировка по стадиям ••• Стадия 0: TisN0M0 ••• Стадия IА: T1aN0M0 ••• Стадия IB: T1bN0M0 ••• Стадия IС: T1сN0M0 ••• Стадия IIA: T2aN0M0 ••• Стадия IIB: T2bN0M0 ••• Стадия IIIA: T3aN0M0 ••• Стадия IIIB: T3bN0M0 ••• Стадия IIIC: T3cN0M0; T1–4N1 ••• Стадия IV: T1–4N0–1M1.
Новообразования из стромы полового тяжа. Гранулёзотекаклеточные опухоли, гранулёзоклеточные опухоли и опухоли из клеток стромы, составляющие 3% всех новообразований яичников, происходят из стволовых клеток мезенхимы коры яичников. Эти опухоли способны секретировать эстрогены. Гиперплазия эндометрия описана более чем у 50% больных этими опухолями, рак эндометрия — у 5–10%.
• Текаклеточные опухоли — гормонально активные (секретируют эстрогены) доброкачественные опухоли, состоящие из удлинённых и содержащих липиды клеток, образующих солидные массы.
• Гранулёзотекаклеточные опухоли возникают у женщин как до первой менструации, так и в периоды менопаузы и постменопаузы; часто вызывают патологические кровотечения и преждевременное развитие молочных желёз. Опухоль состоит из клеток гранулёзы атрезирующегося фолликула и клеток стромы яичников, секретирует эстрогены.
• Гранулёзоклеточные опухоли могут быть доброкачественными или низкой степени злокачественности •• Двусторонние лишь в 10% случаев; развиваются в основном в постменопаузе, в 5% — до периода полового созревания •• Варьируют по размеру от микроскопических до опухолей, смещающих органы брюшной полости •• Неопластические клетки похожи на фолликулярные клетки яичника и часто окружают полости. Такие структуры называют тельцами фон Каля–Экснера •• Рецидивы возникают приблизительно у 30% больных, обычно более чем через 5 лет после удаления первичной опухоли; иногда рецидивы появляются через 30 лет.
Андробластома и арренобластома — редкие опухоли мезенхимного происхождения • Обычно обладают андрогенной активностью • Классическое проявление андрогенсекретирующих опухолей — дефеминизация, включающая атрофию молочных желёз и матки с последующей маскулинизацией (гирсутизм, появление угрей, изменение линии оволосения, гипертрофия клитора и огрубение голоса).
Опухоли стромы яичника. Фиброма — наиболее частая доброкачественная опухоль стромы яичника. При фиброме яичника (реже при опухолях малого таза) возможно формирование асцита и гидроторакса (синдром Мейга [синдром асцита–плеврального выпота овариального генеза]).
Опухоли ворот яичника редки. Это обычно доброкачественные опухоли, образующие мелкие островки лютеиновых клеток. Опухоль чаще расположена в воротах органа, где и в норме обнаруживаются скопления лютеиновых клеток.
Лечение
ЛЕЧЕНИЕ
• Эпителиальные опухоли •• Больным с высокодифференцированными опухолями стадии IА, подтверждёнными при лапаротомии, достаточно провести только хирургическое лечение. Больным с IВ–II стадией рака яичника часто требуется проведение и адъювантной химиотерапии. Стандартная операция — пангистерэктомия с экстирпацией большого сальника. Элемент стадирования — цитологическое исследование перитонеальной жидкости и биопсия участков брюшины по боковым каналам и диафрагмы. Молодым женщинам, для сохранения фертильности при пограничных или высокодифференцированных опухолях возможно выполнение одностороннего удаления только придатков матки с обязательной биопсией второго яичника •• Адъювантную химиотерапию проводят при ••• умереннодифференцированных или низкодифференцированных опухолях ••• светлоклеточном раке ••• анеуплоидных опухолях. При пограничных или высокодифференцированных опухолях химиотерапия не показана. Оптимальными считают комбинации препаратов платины с антрациклинами или таксанами. Продолжительность лечения — 4–6 циклов •• Больным со стадиями рака III и IV лечение начинают с первичного хирургического иссечения видимой опухолевой массы (циторедуктивная операция, но не показана при метастазах в печень, лёгкие). После 2–3 циклов химиотерапии, по показаниям проводят промежуточную циторедуктивную операцию. Для лечения оставшейся части опухоли и метастазов, продолжают полихимиотерапию (обычно 6–8 циклов) •• Для выработки рекомендаций по дальнейшему лечению у больных с отсутствием клинических признаков заболевания после завершения химиотерапии рекомендуют проведение повторной диагностической лапаротомии •• 5 — летняя выживаемость ••• Стадия I: 66,4% ••• Стадия II: 45,0% ••• Стадия III: 13,3% ••• Стадия IV: 4,1%.
• Опухоли из стромы полового тяжа •• Для лечения большинства женщин применяют тотальную абдоминальную гистерэктомию и двустороннюю сальпингоофорэктомию после соответствующего хирургического определения стадии •• Молодым женщинам со стадией заболевания IА, заинтересованным в последующей беременности, показан консервативный подход с сохранением матки и придатков противоположной стороны •• Больным с запущенным или рецидивирующим заболеванием необходимо удалить видимую опухолевую массу. Если размер остаточной опухоли менее 2 см, благоприятное действие оказывает брюшно — тазовая лучевая терапия. В других случаях и при рецидиве заболевания применяют химиотерапию винкристином, дактиномицином и циклофосфамидом.
• Опухоли из зародышевых клеток •• Дисгерминома ••• Стадия IА: лечение хирургическое ••• Стадия больше IА Лучевая терапия всей брюшной и тазовой полостей с усиленным облучением парааортальной области Химиотерапия: 3–4 интенсивных курса винбластина, цисплатина и блеомицина •• Недисгерминомные опухоли из зародышевых клеток ••• Стадия IА: лечение хирургическое ••• Все другие случаи: химиотерапия, как при дисгерминоме.
МКБ-10 • C56 Злокачественное новообразование яичника • C79.6 Вторичное злокачественное новообразование яичника • D07.3 Рак in situ других женских половых органов • D27 Доброкачественное новообразование яичника • D39.1 Новообразования неопределённого или неизвестного характера яичника
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Опухоли яичника».
Источник
