Почки код мкб 10
Мочекаменная болезнь (код по МКБ-10 — N20-N23) — это патология, которая характеризуется образованием камней в мочеточниках. В период обострения человек испытывает сильную боль. На начальном этапе заболевание протекает бессимптомно.
Мочекаменная болезньОбщая информация
Согласно классификации МКБ-10, солевой диатез почек имеет номер E79 и возникает при нарушении обмена мочевой кислоты, при кристаллизации которой формируются уратные конкременты. Образования повреждают слизистую оболочку мочеточников и вызывают воспалительный процесс.
Патология может развиться в любом возрасте, даже у детей. Чаще всего возникает у мужчин, но тяжелые формы диагностируются в основном у женщин. В основном камни образуются в правой почке, но в 20% случаев в патологический процесс бывают вовлечены обе почки.
Местом локализации камней может быть любой отдел мочевыводящих путей. От места образования зависят виды заболевания:
- При камнях в почках диагностируется нефролитиаз.
- Если новообразования появились в мочеточниках, то это уретеролитиаз.
- Цистолитиаз развивается при камнях в мочевом пузыре.
Заболевание обнаруживается случайно при проведении обследования или проявляется сильными почечными коликами, которые возникают при движении камня по мочеточнику или спазме протока.
При молочнокислом диатезе важно нормализовать обмен солей, чтобы предотвратить образование конкрементов.
Причины образований
Основная причина, которая приводит к развитию мочекаменной болезни — это нарушение обмена веществ и водно-солевого состава крови.
На заболевание указывают признаки и отклонения от нормы в составе мочи. К образованию инородных тел в почках и мочеточниках могут привести следующие факторы:
- наследственность;
- жесткая питьевая вода, содержащая минеральные соли, которые при неправильном обмене откладываются в виде камней в почках и мочеточниках;
- малое количество потребляемой жидкости, в результате этого соли и вредные вещества не выводятся из почек;
- сидячий образ жизни;
- употребление продуктов, содержащих в себе много пуриновых соединений (жирное мясо, фасоль, шпинат).
Это внешние причины заболеваемости и смертности (мочекаменная болезнь находится на 3 месте среди патологий мочевыводящей системы, которые могут повлечь за собой летальный исход).
До конца механизм заболевания не изучен, но врачи считают, что к образованию камней могут привести различные внутренние патологии и особенности организма:
- Строение канальцев почки, когда ее структура может способствовать застойным явлениям.
- Проблемы с мочеполовой системой.
- Эндокринные отклонения.
- Длительный прием препаратов, влияющих на обмен веществ.
Мочекислый диатез — одна из внутренних причин, дающая толчок для развития заболевания.
Причины мочекаменной болезниКлиническая картина
Патология может развиться в результате расстройства питания и нарушения обмена веществ, приводящего к отложению солей в почках.
Клиника заболевания протекает в зависимости от формы конкрементов, их размеров, места образования и количества. Проявления патологии:
- Сильные тупые или острые боли в пояснице или области живота. Могут быть периодическими, или мучают пациента постоянно. Почечная колика (острые боли) отдает в паховую или подвздошную область, бедро, низ живота. Боли над лоном бывают при камнях в мочевом пузыре.
- Кровь в моче (гематурия) — частый признак мочекаменной болезни. При этом заболевании возникают различные осложнения. Обострение хронического пиелонефрита сопровождается ознобом, слабостью, усиленным выделением пота, повышением температуры тела до +38…+40°С.
- Нарушение оттока мочи, при котором развивается гидронефроз (расширение чашечно-лоханочной системы).
- Изменения в почках из-за конкрементов вызывают повышение артериального давления.
По международному классификатору мочекаменная болезнь относится к заболеваниям мочеполовой сферы.
Способы диагностики
Существует 5 основных методов для определения диагнозов заболеваний:
- УЗИ почек и мочевого пузыря — дешевый, эффективный и информативный способ обнаружения новообразований.
- Рентген почек. С его помощью можно обнаружить камень размером не менее 3 мм. Но при уратном нефролитиазе неэффективен, потому что этот вид камней пропускает рентгеновские лучи. Является вспомогательным методом. Проводится перед любым оперативным лечением.
- Исследование мочи и крови. С помощью этих анализов выявляется нарушение обмена веществ, определяется химический состав конкрементов, выявляются воспалительные процессы. Метод бесполезен при нефролитиазе.
- Урография почек. Проводится с введением контрастного вещества в вену больного, и препарат с кровотоком проникает в почки. В ходе этого исследования выявляется местоположение новообразования. Метод опасен тем, что возможно возникновение аллергической реакции на компоненты контрастного вещества.
- КТ почек. С помощью этого способа диагностики можно точно определить место камня, при этом уменьшается риск выбора неправильного лечения.
Для обследования больных, страдающих уролитиазом, применяются и другие методы диагностики, которые направлены на определение локализации камня, его размеров и вида.
Состояния, возникающие в перинатальном периоде, диагностируются путем проведения УЗИ почек и мочевого пузыря. Также проводится анализ мочи на наличие гематурии, определение кислот, оксалатов, кальция. Исследуется кровь.
Диагностика мочекаменной болезниМетоды терапии
Терапия уролитиаза направлена на восстановление обменных процессов, нарушение которых привело к образованию конкрементов. Лечение проводится консервативным и хирургическим путями. На начальных этапах заболевания хорошее действие оказывают народные методы.
При мочекаменной болезни большое внимание уделяется питанию больного. Выбор продуктов зависит от химического состава камней, но существуют общие условия, выполнение которых обеспечит положительные результаты в лечении:
- Обогащение рациона продуктами с богатым содержанием клетчатки.
- Питьевой режим (в сутки больной должен выпивать не менее 2-2,5 л воды).
Комплексное лечение проблем с почками включает в себя медикаментозную терапию и методы народной медицины.
Для выбора средств для лечения справочник лекарственных препаратов от мочекаменной болезни рекомендует употребление анальгетиков и спазмолитиков для купирования боли — основного признака заболевания. В тяжелых случаях, когда обезболивающие препараты не помогают, применяются наркотические анальгетики.
Врачи назначают средства, которые растворяют новообразования. Лечение подразумевает прием этих препаратов в течение месяца.
Антибиотики применяются при развитии осложнений (пиелонефрит, воспаление мочевого пузыря). Дозировку и схему приема определяет врач. Самолечение противопоказано.
Лечение мочекаменной болезниВ тяжелых случаях проводится хирургическое лечение, показанием к нему являются следующие состояния:
- Нарушение оттока мочи по причине перекрытия мочеточника камнем.
- Новообразование больше 5 мм.
- Если камень врос в слизистую оболочку.
- Длительности почечных колик более часа.
Медицинские средства и лекарственные препараты направлены на улучшение состояния больного и облегчение течения заболевания.
Методы народной терапии эффективны в начале развития болезни. Применяются мочегонные травы. На основе растительных компонентов готовятся средства, которые способствуют дроблению мелких камней и выводу их из организма естественным путем.
Выбор метода должен быть согласован с врачом, потому что любое средство может иметь противопоказания, способные вызвать осложнения с необратимыми последствиями.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Нефроптоз.
Нефроптоз
Описание
Нефроптоз. Патологическая подвижность почки, проявляющаяся смещением органа за пределы своего анатомического ложа. Незначительный и умеренный нефроптоз протекает бессимптомно; при нарушениях уродинамики и гемодинамики возникают боли в пояснице, гематурия, артериальная гипертензия, пиелонефрит, гидронефроз, нефролитиаз. Распознавание нефроптоза проводится с помощью УЗИ почек, экскреторной урографии, ангиографии, МСКТ, нефросцинтиграфии. Хирургическое лечение нефроптоза требуется при вторичных изменениях и заключается в фиксации почки в ее анатомически правильном положении – нефропексии.
Дополнительные факты
В норме почки обладают определенной физиологической подвижностью: так при физическом усилии или акте дыхания происходит смещение почек в пределах допустимой границы, не превышающей высоту тела одного поясничного позвонка. В том случае, если смещаемость почки вниз при вертикальном положении тела превышает 2 см, а при форсированном дыхании – 3-5 см, можно говорить о патологической подвижности почки или нефроптозе.
Правая почка обычно находится на 2 см ниже левой; у детей почки располагаются ниже нормальной границы и занимают физиологическое положение к 8-10-летнему возрасту. В своем анатомическом ложе почки фиксированы связками, окружающими фасциями и паранефральной жировой клетчаткой. Нефроптоз чаще наблюдается у женщин (1,5%), чем у мужчин (0,1%) и, как правило, бывает правосторонним.
Нефроптоз
Причины
В отличие от врожденной дистопии почки, нефроптоз является приобретенным состоянием. К развитию нефроптоза приводят патологические изменения в удерживающем почку аппарате – брюшинных связках, почечном ложе (фасциях, диафрагме, мышцах поясницы и брюшной стенки), собственных жировых и фасциальных структурах. Гипермобильность почки также может быть обусловлена уменьшением ее жировой капсулы или неправильным положением сосудов почечной ножки.
К развитию нефроптоза предрасполагают низкий мышечный тонус брюшной стенки, резкая потеря массы тела, тяжелая физическая работа, силовые виды спорта, травмы поясничной области. Нефроптоз часто встречается у людей с системной слабостью соединительной ткани и связочного аппарата – гипермобильностью суставов, висцероптозом, близорукостью Нефроптозу наиболее подвержены люди определенных профессий: водители (в связи с постоянно испытываемой вибрацией при тряской езде), грузчики (в связи с физическим напряжением), хирурги и парикмахеры (ввиду длительного нахождения в вертикальном положении) и тд.
Нефроптоз может сочетаться с различные врожденными аномалиями скелета – недоразвитием или отсутствием ребер, нарушением положения поясничных позвонков. В периоде полового созревания нефроптоз может возникать у подростков астенического конституционального типа, а также в результате быстрого изменения пропорций тела при бурном росте.
У женщин нефроптоз может быть обусловлен многочисленными беременностями и родами, особенно крупным плодом.
Классификация
По степени смещения почки ниже границ физиологической нормы урология выделяет 3 степени нефроптоза.
При I степени нефроптоза нижний полюс почки опускается более чем на 1,5 поясничных позвонка. При нефроптозе II степени нижний полюс почки смещается ниже 2-х поясничных позвонков. Нефроптоз III степени характеризуется опущением нижнего полюса почки на 3 и более позвонков.
Степень опущения почки влияет на клинические проявления нефроптоза.
Симптомы
В начальной стадии нефроптоза во время вдоха почка пальпируется через переднюю брюшную стенку, а при выдохе скрывается в подреберье. В вертикальном положении больных могут беспокоить тянущие односторонние боли в пояснице, дискомфорт и тяжесть в животе, которые исчезают в положении лежа.
При умеренном нефроптозе в вертикальном положении вся почка опускается ниже линии подреберья, однако может быть безболезненно вправлена рукой. Боли в пояснице более выражены, иногда распространяются на весь живот, усиливаются при нагрузке и исчезают, когда почка занимает свое место.
При нефроптозе тяжелой, III степени в любом положении тела почка находится ниже реберной дуги. Абдоминальные и поясничные боли становятся постоянными и не исчезают в положении лежа. В этой стадии могут развиваться почечные колики, появляться расстройства функции ЖКТ, неврастеноподобные состояния, реноваскулярная артериальная гипертензия.
Развитие болевого почечного синдрома при нефроптозе связывается с возможным перегибом мочеточника и нарушением пассажа мочи, растяжением нервов, а также перегибом почечных сосудов, ведущим к ишемии почки.
Неврастенические симптомы (головная боль, утомляемость, раздражительность, головокружение, тахикардия, бессонница), вероятно, обусловлены хронической тазовой болью, которую испытывают пациенты с нефроптозом.
Со стороны ЖКТ при нефроптозе определяются потеря аппетита, тошнота, тяжесть в подложечной области, запоры или, наоборот, поносы. В моче определяется гематурия, протеинурия. В случае присоединения пиелонефрита – пиурия.
Вследствие натяжения и перегиба питающих почку сосудов развивается стойкое повышение АД с гипертоническими кризами. Ренальная гипертензия при нефроптозе характеризуется крайне высокими цифрами АД, которое иногда доходит до 280/160 мм Перекрут сосудистой ножки почки приводит к локальному вено- и лимфостазу.
Периодический или постоянный уростаз, вызванный перегибом мочеточника, создает условия для развития инфекции в почке и присоединения пиелонефрита, цистита. В этих случаях мочеиспускание становится болезненным и учащенным, отмечается озноб, лихорадка, выделение мутной мочи с необычным запахом. В дальнейшем на фоне уростаза повышается вероятность развития гидронефроза, камней в почке.
Запор. Озноб. Отсутствие аппетита. Понос (диарея). Раздражительность. Тошнота.
Диагностика
Распознавание нефроптоза основывается на жалобах пациента, данных его осмотра, пальпации почки, результатах лабораторной и инструментальной диагностики. При подозрении на нефроптоз все исследования выполняются в положении больного не только лежа, но и стоя.
Проведение полипозиционной пальпации живота позволяет выявить подвижность и смещаемость почки. Измерение и мониторинг АД у пациентов с нефроптозом также показывает увеличение значений кровяного давления на 15-30 мм при смене горизонтального положения тела на вертикальное. В анализах мочи при нефроптозе определяется эритроцитурия, протеинурия, лейкоцитурия, бактериурия.
УЗИ почек при нефроптозе, проведенное стоя и лежа, отражает локализацию почки, изменения ее расположения в зависимости от положения тела. С помощью УЗИ удается выявить воспаление в почечной ткани, конкременты, гидронефротическую дилатацию чашечно-лоханочного комплекса. Проведение УЗДГ сосудов почек необходимо для визуализации сосудистого русла почки, определения показателей кровотока и степени нарушения почечной гемодинамики.
Экскреторная урография при нефроптозе позволяет оценить степень патологического опущения почки по отношению к поясничным позвонкам, ротацию почки. Обзорная урография при нефроптозе, как правило, неинформативна.
Проведение почечной ангиографии и венографии требуется для оценки состояния почечной артерии и венозного оттока. Динамическая радиоизотопная нефросцинтиграфия показана для выявления нарушения пассажа мочи и функционирования почки в целом. Высокоточной и информативной альтернативой рентгеноконтрастным методам служат КТ, МСКТ, МРТ почек.
Различные исследования органов ЖКТ (рентгеноскопия желудка, ирригоскопия, колоноскопия, ЭГДС) необходимы для выявления смещения внутренних органов – спланхноптоза, особенно при двустороннем нефроптозе.
Лечение
При нефроптозе I степени проводится консервативная терапия. Пациенту назначается ношение индивидуальных ортопедических приспособлений (бандажей, корсетов, поясов), лечебная гимнастика для укрепления мышц спины и брюшного пресса, массаж мышц живота, санаторное лечение, ограничение физических нагрузок, при недостаточном весе – усиленное питание.
При нефроптозе II-III степени, осложненном нарушением гемодинамики, уродинамики, хроническим болевым синдромом, пиелонефритом, нефролитиазом, гипертензией, гидронефрозом, требуется хирургическая тактика – проведение нефропексии. Суть вмешательства при нефроптозе заключается в возвращении почки в ее анатомическое ложе с фиксацией к соседним структурам. В постоперационном периоде требуется длительный постельный режим, нахождение в кровати с приподнятым ножным концом для надежного укрепления почки в своем ложе.
Проведение нефропексии не показано при спланхноптозе, тяжелом интеркуррентном фоне, пожилом возрасте больного.
Прогноз
После своевременной нефропексии, как правило, нормализуются показатели АД, исчезают боли. Однако при запоздалом лечении нефроптоза могут развиваться хронические состояния – пиелонефрит, гидронефроз. У лиц с нефроптозом профессиональная деятельность не должна быть связана с долгим нахождением в вертикальном положении или тяжелыми физическими нагрузками.
Профилактика
Профилактика нефроптоза включает формирование правильной осанки у детей, укрепление мышц брюшного пресса, недопущение травм, исключение постоянного воздействия неблагоприятных факторов (тяжелой физической деятельности, вибрации, вынужденного вертикального положения тела, резкого похудения). Беременным рекомендуется ношение дородового бандажа.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
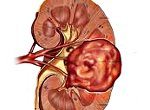
Рак почки.

Рак почки
Описание
Рак почки (почечный рак) это заболевание при котором в почке появляються злокачественные (опухолевые) клетки и начинают бесконтрольно делиться, формируя опухоль. Большинство злокачественных новообразований начинают свое развитие во внутреннем слое маленьких почечных канальцев. Такой тип рака называется почечно-клеточной карциномой. Положительным моментом является факт, что данный тип опухолей обычно обнаруживается еще до распространения (метастазирования) в отдаленные органы и ткани. А рак, обнаруженный на ранних стадиях, лучше поддается лечению.
Различают несколько стадий рака почки. Чем больше стадия, тем запущеннее злокачественный процесс.
І стадия.
• Опухоль менее 7 см, локализированная только в почке.
ІІ стадия.
• Опухоль более 7 см, локализированная только в почке.
ІІІ стадия.
• Опухоль локализирована в почке и в окружающих ее лимфатических узлах, или.
• Опухоль располагается с надпочечнике или в жировой клетчатке, окружающей почку, а также может поражать один из регионарных лимфатических узлов, или.
• Опухоль распространяется на главный сосуд почки и может также определяться в одном из регионарных лимфатических узлов.
IV стадия.
• Рак распространяется за пределы околопочечной жировой клетчатки и может также определяться в одном из регионарных лимфатических узлов.
• Опухоль поражает два и более соседних лимфатических узла, или.
• Рак распространяется на другие органы и ткани, например, на кишечник, поджелудочную железу или легкие. Также опухоль может поражать соседние лимфатические узлы.
Симптомы
В большинстве случаев на ранних стадиях заболевания симптомы отсутствуют. Но по мере роста опухоли может возникать клинические проявления. При раке почек может наблюдаться один и более нижеперечисленных симптомов:
• Макрогематурия.
Это примесь крови в моче, видимая невооруженным глазом. Выделение сгустков крови сопровождается почечной коликой ( симптомы почечной колики). При запущенном онкологическом процессе выраженная гематурия приводит к анемии, острой задержке мочи (тампонаде мочевого сгустками крови), обтурации мочеточника.
На самом деле выявить данное проявление рака почки не очень просто. Женщины, в силу физиологических особенностей их акта мочеиспускания, не часто обращают внимание на цвет своей мочи, да и лица мужского пола это делают не всегда, если крови немного. Догадайтесь, почему раки мочевой системы несколько чаще выявляются зимой, особенно у мужчин? Потому, что кровь в моче очень заметна, если помочиться на снег. Симптомы рака почки.
• Боль в спине.
Весьма неспецифический признак заболевания. Боли постоянные, ноющие, тупые, не очень интенсивные, локализуются в нижней части грудной клетки с переходом на верхнюю часть поясницы. Боль является характерным симптомом рака правой (левой) почки, так как возникает на стороне поражения, она возникает из-за растяжения почечной капсулы и сдавления нервных окончаний опухолью.
• Наличие видимой (прощупываемой) опухоли сбоку спины.
Раки почки довольно часто вырастают до очень больших размеров, и пациенты могут нащупать опухоль у себя в животе, либо обратить внимание на асимметрию живота в зеркале. Обычно это уже 3-4 стадия процесса и прощупывается бугристое, плотное образование справа или слева.
• Признаки онкологической общей интоксикации.
Они не являются проявлениями рака почки как такового, а представляют собой общие симптомы наличия онко-заболевания. К ним относятся: слабость, усталость, потеря аппетита, прогрессирующее снижение веса, повышенная потливость, периодические подъемы температуры тела до невысоких цифр (до 37 – 37,90С), анемия. Повышение температуры на ранних стадиях вызвано иммунным ответом на антигены опухоли, а уже на поздних — обусловлено воспалительным процессом и некрозом.
• Прочие симптомы.
Для рака почки характерны симптомы сдавления нижней полой вены — отечность ног, тромбоз глубоких вен ног, расширение подкожных вен стенки брюшной полости, дисфункция печени. При наличии метостазов в окружающих тканях и отдаленных органах, симптомы обусловлены их локализацией — при метастазировании в кости — патологические переломы и сильные боли в костях, при метастазах в печени — желтуха ( симптомы желтухи), при поражении легких — кашель, мокрота с кровью, головного мозга — головная боль, невралгии и пр.
При распространении рака почки на другие органы и ткани могут также появиться такие симптомы:
• Нехватка дыхания.
• Откашливание крови.
• Боли в костях.
Причины
Врачам еще неизвестны причины возникновения рака почки. Но существует несколько факторов, повышающих риск развития данной патологии. Например, чаще всего рак почки диагностируется у людей в возрасте старше 40 лет. К факторам риска также относятся:
• Курение. Если вы курите, то ваш риск заболеть раком почек в два раза больше по сравнению с некурящими. При этом сигары также повышают риск развития рака.
• Мужской пол. У мужчин шансов заболеть раком в два раза больше, чем у женщин.
• Ожирение. Лишний вес может нарушить гормональный обмен в организме и способствовать развитию рака.
• Длительное применение определенных препаратов. Это касается бесконтрольного приема медикаментов, которые отпускаются без рецепта.
• Тяжелые заболевания почек или длительное пребывание на диализе (искусственная почка) при полном нарушении функции почек.
• Наличие определенных генетических заболеваний, например болезни Хиппел-Линдау или наследственной папиллярно-клеточной карциномы.
• Отягощенный семейный анамнез по почечному раку. Особенно высокий риск отмечается у сиблингов (братьев и сестер).
• Воздействие определенных химикатов, таких как асбестов, кадмий, бензин, органические растворители и определенные гербициды.
• Повышенное артериальное давление. Врачам до сих пор неясно является ли сама гипертензия или медикаменты, применяющиеся для ее лечения, способствуют повышению риска.
• Черный цвет кожи. Риск развития рака почки у негров несколько выше, чем у представителей с белой кожей. Причины неизвестны.
Наличие перечисленных факторов риска не означает, что вы обязательно заболеете раком почки. Как верно и то, что при полном их отсутствии у вас может развиться данная патология.
Лечение
Существует несколько стандартных типов лечения рака почки. Чаще всего, первым этапом лечения бывает операция. Даже, если хирург полностью удалит опухоль, ваш лечащий врач может предложить вам дополнительные методы лечения для уничтожения оставшихся в организме опухолевых клеток, которые не видны невооруженным глазом.
К новым методам лечения рака почки можно отнести опухолевые вакцины, генную терапию, трансплантацию стволовых клеток. Вы можете спросить о них у своего врача.
Операции, применяемые при раке почки. Ниже перечислены основные типы оперативных вмешательств, применяемых при раке почки. Выбор операции зависит от распространенности злокачественного процесса.
• Радикальная нефрэктомия заключается в удалении почки, надпочечника и окружающих тканей. Также часто удаляют соседние лимфатические узлы. Это наиболее часто применяемая операция при раке почки.
• Простая нефрэктомия заключается в удалении только почки.
• При частичной нефрэктомии удаляют только злокачественное новообразование в почке с небольшим количеством окружающих его тканей.
Человек может выжить даже с частью почки так долго, пока эта часть функционирует. Если хирург удаляет обе почки или они обе не работают, вам понадобиться специальная машина для очистки крови (диализа) или пересадку новой почки (трансплантация почки). Трансплантация почки возможна, если рак локализирован только в почке и доступна донорская почка.
Если рак почки не подлежит хирургическому лечению, врач может предложить другие методы борьбы с опухолью.
• Действие криотерапии основано на разрушительном действии холода на опухолевые клетки.
• При радиочастотной абляции применяют высокочастотные радиоволны, разрушающие злокачественное новообразование.
• При артериальной эмболизации в артерию, несущей кровь к почке, вводят материал, блокирующий кровоток. Такую процедуру можно применять для сужения опухоли перед операцией.
Биологическая терапия рака почки. Биотерапия основана на ресурсах иммунной системы самого пациента для борьбы с раком за счет усиления, направления и возобновления естественной защитной системы больного. Вещества, продуцируемые самим организмом или в лабораторных условиях. Примером биологической терапии при метастатическом раке почки может быть применение интерферона альфа или интерлейкин-2.
Таргетная терапия при раке почки. Для этого метода лечения применяются препараты или другие субстанции для обнаружения и достижения опухолевых клеток без повреждения нормальных (здоровых) клеток. Одним из видов таргетной терапии являются антиангиогенные агенты. Они предотвращают рост кровеносных сосудов в опухоли, способствуя уменьшению ее размеров или полному прекращению роста.
Лучевая терапия при раке почки. Часто применяют для уменьшения клинических проявлений рака почки. Метод основан на применении высокочастотного излучения для уничтожения опухолевых клеток или остановки их роста. При лечении рака почки используют два основных вида облучения:
• Внешнее облучение основано на направлении облучения на опухоль из специальной машины, располагающейся рядом с пациентом.
• При внутреннем облучении радиоактивные вещества вводятся через иглы, катетеры или проводники непосредственно в опухоль или рядом с ней.
Химиотерапия – это метод лечения рака с помощью цитостатических препаратов, действие которых направлено на уничтожение опухолевых клеток или прекращение деления. Химиотерапия при раке почки менее эффективна, чем при других опухолях. Поэтому при раке почки ее применяют, если другие виды лечения не эффективны. В зависимости от типа и стадии рака почки существует два способа введения химиотерапии:
• С помощью системной химиотерапии уничтожаются опухолевые клетки, циркулирующие во всем теле. Химиопрепараты можно применять внутрь или врач назначает их внутримышечно или внутривенно.
• С помощью регионарной химиотерапии можно достичь злокачественных клеток в определенной области. Химиопрепараты вводятся в определенный участок тела, например в спинномозговой канал, какой-либо орган или в живот.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
