Плоско вальгусная стопа у ребенка код по мкб 10
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Вальгусная деформация стопы у детей.

Вальгусная деформация стопы у детей
Описание
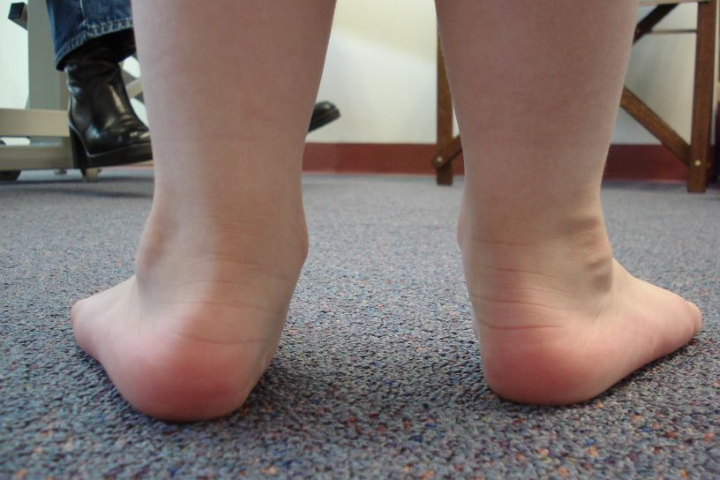
Вальгусная деформация стопы у детей. Дефект стопы, характеризующийся снижением высоты ее сводов и Х — образным искривлением оси. При вальгусной деформации стопы у детей отмечается разворот пальцев и пятки наружу, опущение среднего отдела стопы, неуклюжесть походки, повышенная утомляемость и боль в ногах. Диагностика вальгусной деформации стопы у детей проводится детским ортопедом на основании внешнего осмотра, рентгенографии стоп в 3-х проекциях, плантографии, подометрии. Лечение вальгусной деформации стопы у детей проводится с помощью ЛФК, массажа, ношения ортопедической обуви, наложения ортопедических шин; при неэффективности – выполняется хирургическое вмешательство.
Дополнительные факты
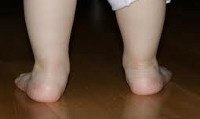
Под вальгусной деформацией понимают такую деформацию стопы у детей, при котором при тугом сжатии и выпрямлении коленей, расстояние между внутренними краями лодыжек составляет более 4-5 тд При этом пальцы и пятка отклоняются к внешней стороне, а внутренние своды стоп «заваливаются» внутрь. Такая кривизна ног называется Х-образной, в отличие от варусной (О-образной) деформации стоп. Если вальгусная деформация сопровождается снижением высоты сводов стопы, говорят о плоско-вальгусной деформации стопы у детей. Именно эта форма патологии чаще всего встречается в детской травматологии и ортопедии.

Вальгусная деформация стопы у детей
Причины
Вальгусная деформация стопы у ребенка может быть врожденной или приобретенной. В первом случае определяющими являются внутриутробные нарушения формы и расположения костей стопы, а деформация стоп диагностируется уже в первые месяцы жизни ребенка. К наиболее тяжелым истинно врожденным деформациям стопы относится «стопа-качалка» или «вертикальный таран».
Приобретенная вальгусная деформация стопы у детей связана с несовершенством сухожильно-связочного аппарата и отклонениями в развитии опорно-двигательной системы ребенка. Такие отклонения обычно выявляются к 10-12 месяцам, при попытках ребенка сделать первые самостоятельные шаги. Вальгусная деформация стопы чаще формируется у ослабленных детей с мышечной гипотонией. Причины последней могут крыться в недоношенности ребенка, внутриутробной гипотрофии, врожденной слабости соединительной ткани, частых заболеваниях детей раннего возраста ОРВИ, бронхитами, пневмониями. Особая роль в ослаблении связочно-мышечного и костного аппарата стопы принадлежит рахиту. Нарушение статико-динамических взаимоотношений в нижних конечностях вторично развивается у детей на фоне нейромышечных заболеваний: полинейропатии, ДЦП, миодистрофии, полиомиелита. Вальгусная деформация стопы у детей может быть следствием ожирения и чрезмерных нагрузок на стопу из-за избыточной массы тела.
Иногда вальгусная деформация стопы у детей развивается после травм связок, мышц, костей голени и стопы и длительного пребывания конечности в гипсе. В более редких случаях вальгусная деформация стопы возникает у детей с дисплазией и врожденным вывихом бедра. Причинами вальгусной деформации стопы у детей могут выступать ранняя постановка ребенка на ножки, неправильный подбор обуви (слишком мягкой и плохо фиксирующей стопу).
При слабости мышечного тонуса под тяжестью веса ребенка свод стопы уплощается, большеберцовые мышцы, а также мышцы и связки пальцев стопы ослабляются и растягиваются и не могут удержать стопу в оптимальном положении. При вальгусной деформации стопы у детей происходит смещение голеностопного сустава внутрь, а пятки и пальцев – кнаружи.
Симптомы
В большинстве случаев первые признаки вальгусной деформации стопы у детей родители замечают ближе к 1 году, вскоре после того, как ребенок сделал первые шаги. При этом обращает внимание, что при ходьбе малыш наступает не на всю стопу, а на ее внутренний край.
С течением времени стопа приобретает Х-образную форму, походка становится неуклюжей, неуверенной, шаркающей; дети быстро устают при игре со сверстниками, жалуются на боли в нижних конечностях и позвоночнике. К вечеру стопа ребенка опухает, возможны судороги в икроножных мышцах. При осмотре обуви ребенка заметно ее неравномерное снашивание — обувь стаптывается по внутренней стороне подошвы.
Судороги.
Диагностика
Вальгусная деформация стопы у ребенка может быть заподозрена педиатром, однако окончательно судить о наличии патологии и степени ее выраженности позволяет только осмотр ребенка детским травматологом-ортопедом и специальное обследование. При осмотре ребенка обращает внимание отклонение пальцев и пятки кнаружи, сглаживание сводов и смещение внутренней части стопы – внутрь.
Для окончательного решения вопросов диагностики вальгусной деформации стопы у детей проводится рентгенография стоп, компьютерная плантография и подометрия. На рентгенограммах стоп, выполненных в 3-х проекциях, удается увидеть изменение положения стоп относительно друг друга. Компьютерная плантография позволяет рассчитать различные морфологические параметры стопы. С помощью подометрии оценивается распределение нагрузки на разные отделы стопы. Компьютерная подометрия позволяет выявить изменения, когда клинические признаки вальгусной деформации стопы у детей еще не проявились. В ряде случаев с уточняющей целью может потребоваться проведение УЗИ суставов.
Для исключения патологии центральной и периферической нервной системы дети с вальгусной деформацией стопы должны быть осмотрены детским неврологом.
Лечение
Целью лечения вальгусной деформации стопы у детей служит восстановление ее нормальной формы и функции, укрепление мышечного и связочного аппарата.
При врожденной вальгусной деформации стопы у детей может понадобиться иммобилизация конечностей с помощью гипсовых повязок. Подбор и моделирование повязки осуществляется детским ортопедом с учетом типа деформации и градуса отклонения от нормы.
На следующем этапе (а в случае приобретенной вальгусной деформации стопы у детей — с самого начала) рекомендуется проведение ножных ванн, курсов массажа (пояснично-крестцовой области, суставов ног, стоп), парафинотерапии, озокеритовых и грязевых аппликаций, электрофореза, диадинамотерапии, магнитотерапии, электростимуляции мышц голени и стопы, ИРТ. Полезны занятия лечебным плаванием и ЛФК.
Дети с вальгусной деформацией стопы нуждаются в подборе индивидуальных функциональных стелек или специальной ортопедической обуви с жесткой боковой фиксацией стопы и пятки, супинатором.
К оперативному лечению вальгусной деформации стопы у детей прибегают относительно редко (примерно в 7% случаев). Способ коррекции вальгусной деформации стоп у детей определяется индивидуально с учетом особенностей и выраженности патологии. Наибольшее распространение в детской травматологии ортопедии получили методы пересадки сухожилия длинной малоберцовой мышцы на внутренний край стопы с удлинением ахиллова сухожилия; артродез таранно-ладьевидного сустава, наложения аппарата внешней фиксации и тд.
Прогноз
Вальгусная деформация стопы у детей может достигать тяжелых степеней, являясь не только выраженным косметическим дефектом, но и вызывая функциональные нарушения конечности, вплоть до инвалидизации в молодом трудоспособном возрасте. В случае невысокой степени деформации и своевременного лечения возможно полное восстановление функции стопы.
Профилактика
Во избежание развития вальгусной деформации стопы у детей следует исключить нагрузку на нижние конечности ребенка до 7-8 месяцев. Необходимо придерживаться рационального режима, включающего закаливание, гимнастику, профилактический массаж, полноценное питание, достаточный сон и прогулки. Важное значение имеет предупреждение рахита, прием витамина D и микроэлементов.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник

Деформация стопы
Ортопедическая болезнь нижних конечностей, для которой характерно отклонение или отведение пальца внутрь стопы, вызванная деформацией плюсневых суставов, называется вальгусной деформацией. Заболевание вызывает нарушение всех составляющих стопы – костей, связок, сухожилий и суставов – и приводит к серьезным проблемам с ходьбой.
Международная классификация
Вальгусная деформация стоп код МКБ-10 Q 66, МКБ-10 Q 66.5, МКБ-10 М 21.0, МКБ-10 М 21.4 является одним из наиболее распространенных заболеваний нижних конечностей детей и взрослых. В зависимости от этиологии деформация бывает:
- Врожденная деформация, по МКБ-10 код Q6. Возникает реже, чем приобретенная болезнь, установка диагноза часто происходит в двухлетнем возрасте и старше.

В какой обуви ходить?
- Травматическая. Согласно МКБ-10 код М 21.0. Причины вальгусной деформации – травмы голени, стопы и окружающих мягких тканей, часто заболевают подростки.
- Рахитическая вальгусная деформация. По классификтору МКБ-10 установка диагноза – приобретенные нарушения в результате рахита, которым дети болеют при большом недостатке витамина Д в раннем возрасте.
- Статическая. Заболеванию присвоен код М 21.0 по МКБ-10. Плоско-вальгусная деформация (плоская стопа) является приобретенной, сочетается с неврологическими симптомами и нарушенным метаболизмом соединительных тканей.
- Паралитическая. Вальгусная деформация стопы код по МКБ-10 является приобретенной в результате паралича мышечных тканей, поддерживающих свод стопы, после перенесенного полиомиелита. Дети в 60% случаев получают вальгусную деформацию нижних конечностей.
Плоско-вальгусная стопа (синоним – плоскостопие) может выступать причиной или следствием вальгусной  деформации ступни в виде отклонения большого пальца с образованием боковой косточки (шишки, нароста), что характерно для взрослых, особенно женщин, старше 35 лет.
деформации ступни в виде отклонения большого пальца с образованием боковой косточки (шишки, нароста), что характерно для взрослых, особенно женщин, старше 35 лет.
Причины отведенного пальца
Большой палец стопы в зависимости от тяжести заболевания может быть отклонен под разным углом – меньше 20°, 25-35°, больше 35°. Факторы, провоцирующие развитие вальгусной деформации с отведенным пальцем:
- Наследственная предрасположенность, гормональные изменения.
- Ношение неправильно выбранной обуви (узкая, высокий каблук).
- Избыточный вес с увеличением нагрузки на стопу.
- Остеопороз, характеризующийся недостатком кальция.
- Травмы и перенесенные инфекционные заболевания.
- Поперечное и комплексное плоскостопие.
Плоскостопие у детей
Согласно кода М 21.4 МКБ-10, плоско-вальгусная деформация стоп классифицируется на поперечное, смешанное и продольное плоскостопие. Довольно часто вальгусной деформацией страдают дети. Причинами, провоцирующими развитие плоскостопия у детей, являются:
- Недоношенность и внутриутробные патологии.

- Детский церебральный паралич, рахит.
- Заболевания и слабость соединительных тканей.
- Перенесенный инфекционный полиомиелит.
- Травмы стопы, ожирение в детском возрасте.
Врожденная наследственная или патологическая вальгусная деформация стопы у детей МКБ сложно диагностируется, поскольку в возрасте до трех лет у ребенка на нижних конечностях есть все признаки плоской стопы. В трех процентах случаев диагноз неутешительный – врожденная плоско-вальгусная деформация. В будущем подросткам с таким заболеванием потребуется более сложное лечение, чем маленьким детям, поэтому при первых признаках болезни следует обратиться к врачу. Специалист поставит диагноз и выберет наиболее эффективную схему лечения.
Признаки плоской стопы у детей
 Своевременно распознать патологию врожденного или приобретенного типа у маленького ребенка достаточно сложно. В основном диагноз деформации плоско-вальгусной ставят детям 5-7 лет. Основные признаки болезни – разворот пятки и пальцев, упор при ходьбе на внутренний или наружный свод стопы, уплотнение подошвы, быстрая утомляемость. Такие же симптомы сопровождают взрослых, но в дополнение к ним может возникнуть отведение большого пальца.
Своевременно распознать патологию врожденного или приобретенного типа у маленького ребенка достаточно сложно. В основном диагноз деформации плоско-вальгусной ставят детям 5-7 лет. Основные признаки болезни – разворот пятки и пальцев, упор при ходьбе на внутренний или наружный свод стопы, уплотнение подошвы, быстрая утомляемость. Такие же симптомы сопровождают взрослых, но в дополнение к ним может возникнуть отведение большого пальца.
Установка диагноза методом рентгенографии, подометрии и компьютерной плантографии позволяет своевременно выбрать способ лечения, чтобы не допустить хирургического вмешательства. Игнорирование лечения плоскостопия приводит к опасным нарушениям развития и функционирования опорно-двигательного аппарата.
Похожие статьи

Причины появления шишек на пальцах ног

Что делать, если болят шишки на ногах у большого пальца

Причины появления шишки на ноге под кожей и методы лечения
Комментарии
Источник
Содержание статьи:
- Что такое — описание заболевания
- Код по МКБ
- Причины и симптомы
- Приведенная стопа у ребенка
- Методы лечения эквино-вальгусной деформации стоп у детей
- Какие могут быть осложнения
- Лечебная физкультура
- Еще несколько рекомендаций
- Диета при вальгусной деформации
- Какую обувь нужно носить при эквинусе вальгусной стопе
- Профилактика
У половины младенцев диагностируют проблемы с ножками из-за неравномерного формирования костей. Чаще всего ставят диагноз плоскостопие и косолапие. Рассмотрим один из видов этой патологии — эквино-плоско-вальгусную деформацию стопы у ребенка.
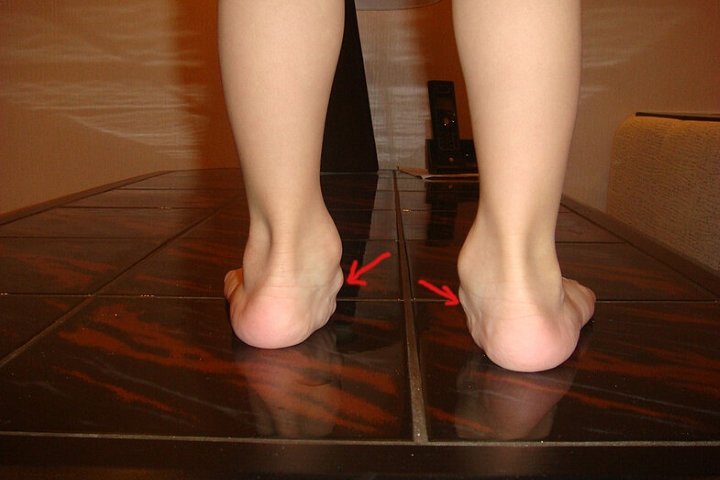
Что такое — описание заболевания
Эту проблему обнаруживают, когда малыш только начинает ходить. Крохе не удается встать на полную ножку. Является разновидностью косолапия. Возникает из-за неправильной нагрузки, заболеваний мышц, ДЦП, психических отклонений. Это болезнь, которая характеризуется чрезмерным поднятием переднего края стопы и опущение наружного.
Код по МКБ
В РФ Международная классификация болезней 10 принята, как единый документ для контроля и учета заболеваемости пациентов. По МКБ-10 патология имеет код Q66 (врожденные деформации свода). Другое название дефекта — синдром балерины, или хождение на цыпочках. Дополнительно они подразделяются на Q66.0 (конско-варусная косолапость), Q66.1 (пяточно-варусная), Q66.2 (варусная), Q66.3 (другие врожденные патологии), Q66.4 (пяточно-вальгусные), Q66.5 (врожденная плоская), Q66.7 (полая), Q66.9 (неуточненная).
Какой номер по МКБ 10 при эквино-вальгусном заболевании стоп поставит вам врач, вы можете увидеть в больничном листе или карточке пациента.

Причины и симптомы
Рассмотрим, что провоцирует и стимулирует развитие данной проблемы.
Первопричины деформации
- Травмы и повреждения шейного отдела позвоночника, позвонков.
- Укороченные нижние конечности.
- Перенесенный полиомиелит и паралич.
- Разрыв мышц, сухожилий, суставов.
- Последствия инсульта.
- Развивающееся плоскостопие.
- Плохой обмен веществ.
- Ожирение.
- Неправильно подобранная обувь.
- Генетическая врожденная предрасположенность.
- Слабый иммунитет после инфекции.
- Неправильное наложение гипса.
- Рахит.
- ДЦП.
- Другие тяжелые болезни.
Эти проявления легко диагностируются при должном внимании лечащего врача. Их можно поправить, особенно если проблема возникла до года. Лечащий ортопед увидит затруднения по снимкам на УЗИ, МРТ или с помощью визуального осмотра.
Как же родитель должен определять проблему? Рассмотрим далее.
Симптомы
- Неуверенная шаткая походка. Ребенок ступает медленно, не полностью, старается опираться только на носочки.
- Плач и нежелание продолжать ходить.
- Кроха начинает хромать на одну ножку.
- Не желает бегать, только ходит или ползает.
- Подгибает внутреннюю часть свода под себя.
Если вы обнаружили что-то из этого, обратитесь к ортопеду в своей поликлинике, чтобы предотвратить дальнейшие последствия.
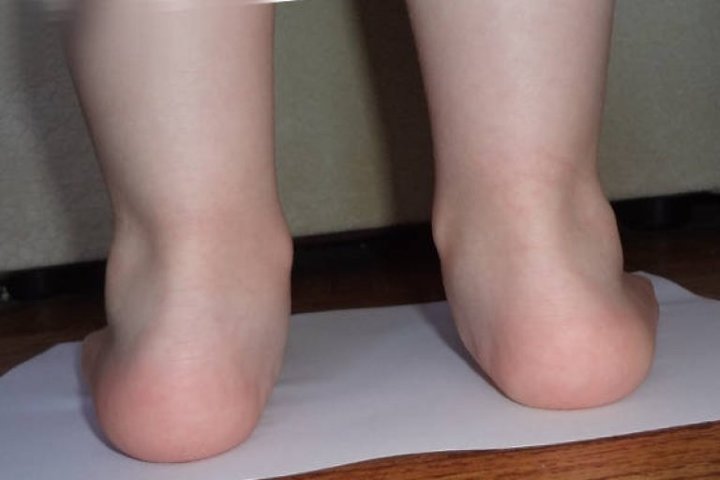
Приведенная стопа у ребенка
Это уже врожденная деформация эквино, которая считается разновидностью косолапости. Она проявляется уже в первый год жизни, когда кроху учат ходить. В половине случаев оно проходит самостоятельно до трех лет. Однако это не повод не обращаться к врачу.
Симптомы
Здесь масса тела давит неравномерно, своды не амортизируют вес малыша. Чтобы этот дефект определить, доктор смотрит на следующие признаки:
- поворот пятки — наружу;
- отклонение плюсневой кости внутрь;
- увеличение расстояние между пальцами;
- появление мозолей;
- отечность, покраснение;
- дискомфорт при ходьбе;
- большой палец повернут внутрь.
Самостоятельно родителям не рекомендуется проводить исследование. Лучше диагностировать в больнице. Проявляется заболевание в следующем:
- своды углублены;
- наружная сторона закруглена;
- отсутствует эквинусная установка.
В данном случае ребенок становится на пятку, но криво, опираясь на наружную часть. Малыш будет начинать ходить с внутреннего края, опускаясь на внешний. Шаги будут неуверенные и мелкие.
Что такое приведение плюсны
В большинстве случаях оно наблюдается у грудных детей и до года проходит. Передний отдел свода направлен внутрь. При чем средний и задний остаются на прежнем положении, малыш еще не полностью пытается ходить на носочках.
Но заболевание не пройдет само. Чтобы оно не перешло в плоско- или плано-эквино-вальгусную деформацию стопы, надо обратиться к врачу.
Норма или патология
При постановке диагноза помните, что такое может случиться со всеми. И это считается нормой. Но отсутствие лечение лишит ваших детей нормальной жизнедеятельности и долгой здоровой жизни. Поэтому не отказывайтесь от терапии. В дальнейшем предотвратить развитие болезни может ортопедическая обувь, которую вы найдете в нашем каталоге.
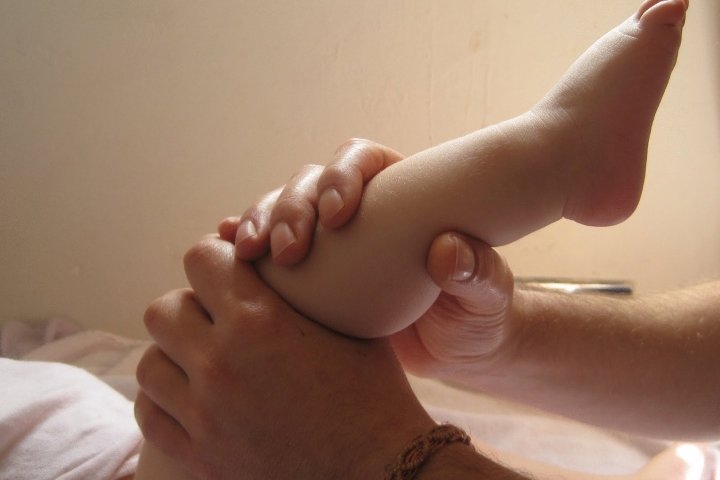
Методы лечения эквино-вальгусной деформации стоп у детей
Терапию определяет лечащий врач. Он должен на первичном осмотре выписать необходимые анализы, провести тесты и отправить на обследования. Если он этого не сделал, обратитесь к другому медику. Не следует проводить безосновательное самолечение (без заключения после дообследования).
Терапия может быть направлена как на первичную корректировку, когда существуют только начальные симптомы, так и на тщательное исправление при запущенных случаях. Ее нужно начинать с года и продолжать до семи лет, когда мышечный аппарат уже укрепится и не будет подвергаться повышенному воздействию.
Методика излечения включает лечебную физкультуру, которая может проводиться как в специальных центрах, так и дома. Закрепляется эффект массажами и физиопроцедурами. Несколько курсов вам могут сделать в поликлинике, но чаще придется просить доктора научить делать самостоятельно в домашних условиях.
Не обойтись и без приобретения ортопедической обуви, которую вы найдете в нашем интернет-магазине Ортопанда. Мы знаем, как важно сохранить здоровье малыша, поэтому предлагает товары из натуральных материалов, проверенные ортопедами.
Если первичное лечение не будет помогать, травматолог должен назначить физиотерапию, ортезы, гипсовые повязки, дополнительно используют дистракционно-компрессионный аппарат. В крайнем случае прибегают к хирургическому вмешательству, когда приходится искривлять или подпиливать косточки. Операцию делают на обе ноги с интервалами в год-полгода.
Если вы пренебрегаете рекомендациями врача, ребенок может остаться инвалидом.
Какие могут быть осложнения
Неправильное развитие нижних конечностей будет провоцировать общее отставание в физическом росте. После диагностики без лечения обеспечено плоскостопие. Коленные суставы с возрастом не смогут выдержать человеческий рост, в результате будут развиваться артриты и артрозы.
Иногда возможно получение инвалидности, когда малыш не сможет передвигаться самостоятельно. Из-за всех внешних дефектов ребенок будет испытывать трудности при общении с детьми, не сможет социализироваться и найти друзей.
Во время подросткового возраста без терапии конечности будут часто травмироваться, возникнут частые переломы кости. Из-за несформированной походки гарантировано искривление позвоночника, сколиоз, а в будущем — остеохондроз. Любые неправильные формирования костей повлекут за собой нарушения в работе внутренних органов.
Чтобы всего этого не произошло, нужна ранняя диагностика недуга. Обязательно прохождение полной терапии под наблюдением врача. Не ставьте сами себе диагнозы и не занимайтесь самолечением, чтобы не навредить своему чаду.
Лечебная физкультура
Все упражнения нужно сочетать с массажем, чтобы расслаблять мышцы и поддерживать тонус. Без него ЛФК может причинить боль. Особенно важно прогревать стопы.
Если малыш еще новорожденный, потребуется самостоятельно делать упражнения. Для тех, кто умеет ходить, подойдут следующие методы:
- балетный шаг;
- хождение на пяточке;
- поднятие пальцами камушков, игрушек;
- хождение спиной вперед;
- приседания у стены.
Полезные упражнения
- Разминка, поднятие каждого пальчика.
- Перекаты ступней. Повторять 5-10 минут.
- Марширование или высокое поднятие колен. Чередуем солдатский шаг, 6 минут.
- Ходьба поперек и вдоль гимнастической палки.
- Приседания, когда нога стоит полностью на полу.
- Поднятие коленей до носа, 20 раз.
Дополнительные упражнения подскажет физиотерапевт.
Еще несколько рекомендаций
При проведении лечебных мероприятий придерживайтесь советов:
- не прекращайте тренировки до полного восстановления;
- занимайтесь каждый день;
- упражнения не должны приносить боль;
- проводить все следует в носках или босиком;
- закрепляйте все плаванием.
И обязательно консультируйтесь с врачом.
Ортопедические приспособления
Популярными считаются фиксаторы из ткани, силикона или шарниров. Медики советуют межпальцевые валики, подушечки для стоп с перегородками и без. На более поздних стадиях заболевания применяются корректоры, фиксирующие в одном положении, силиконовые и тканевые бандажи.
Жесткие варианты используются в ночное время, когда малышу не нужно двигаться, или в очень редких случаях.
Подбор производится индивидуально врачом. Заниматься самолечением не рекомендуется, чтобы не сделать хуже.
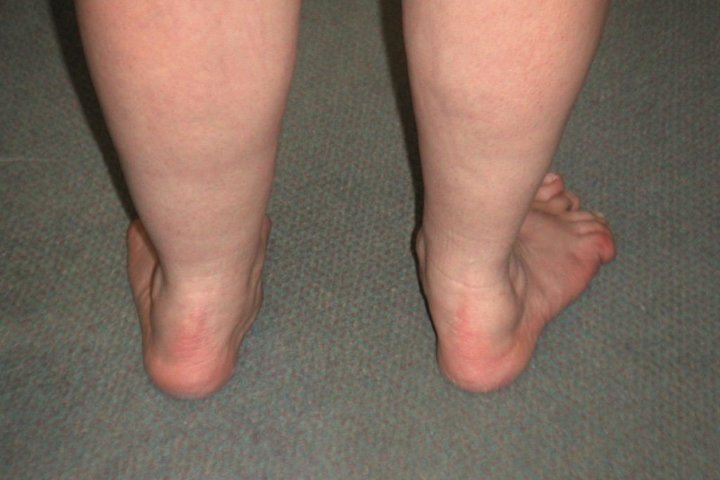
Физиотерапия
Специалисты рекомендуют соленые ванны, электрофорез, магнитотерапию. Нельзя самостоятельно назначать себе их, все подберет доктор.
Массаж
Так как часто лечат с помощью гипсования, руками массажист прорабатывает незадействованные зоны. Начинается все со спины и поясницы, потом бедра, колени, голени и стопы. Используется нажатия, пощипывания, растирания.
Процедуру проводят специалисты в кабинете физиотерапии или самостоятельно родители, но только после консультации и постановки диагноза.
Значение лечебного массажа
Он нужен, чтобы расслабить мышцы и связки, укрепить незадействованные. Повышенное внимание уделяется внутренней части, потому что на нее приходится самая большая нагрузка.
Кинезиотейпирование при эквино-вальгусной установке стоп (МКБ 10)
Этот способ лечения предполагает наложение специального эластичного пластыря, который улучшает кровообращение,снижает болевые ощущения. При этом связки и мышцы имеют постоянную поддержку и им не причиняется боль от движения, поэтому не надо употреблять таблетки, использовать мази.
Пластырь остается на месте на срок от 3 до 5 дней, на нем есть специальный гипоаллергенный клей без запаха. Причем наклеивать его можно самостоятельно без посещения врача. Противопоказаниями являются только открытые раны, язвы, повышенная чувствительность кожи и аллергия на акрил.

Медикаменты
Медики назначают лекарства, которые снимают боль и способствуют микроциркуляции крови. Подойдет препарат Неовит, который убирает воспаление. В тяжелых случаях назначается Кетонал, Ибупрофен для обезболивания кожных покровов.
Дополнительно против воспаления и отечности действует Долгит, Хондроксид и Диклофенак. Для циркуляции крови помогает вольтареновый гель, индометацин. Однако самостоятельно выбирать себе мазь не стоит, все должен посоветовать врач с учетом противопоказаний и возраста.
Лечение лазером
В терапии нижних конечностей применяется лазерное низкоинтенсивное излучение. Оно обладает противовоспалительным, противоотечным свойством. Благодаря своим характеристикам может проникать в пораженные ткани для уменьшения отека и заживления ран.
Операционная коррекция
Ее проводят в крайних случаях, причем подбирают вид индивидуально в зависимости от стадии заболевания. Чаще удаляют часть сустава и крепят к кости проволоку с шурупами. В ходе операции используется аппарат Илизарова, для него хирург делает разрезы на кости. Терапия длится до года.
Косточу корректируют иногда без разреза с помощью штифтов и минипластин.
Эквиус наиболее распространен при ДЦП. Из-за недостаточной эффективности стандартных процедур медиками предложено множество операций. Наиболее популярно удлинение икроножной трехглавой мышцы и ахиллова сухожилия. После хирургического вмешательства часто требуется реабилитация и ортезы, ортопедическая обувь.
Народные способы лечения
Помните, что такие методы используют в дополнение к основным коррекциям и считаются только вспомогательными. При возникновении негативной реакции обязательно откажитесь и прекратите.
- Ванночка из очисток сырого картофеля. Добавьте к остаткам картошки воду в соотношении 2 к 3. Поварите немного и процедите отвар, чтобы ноге не было горячо. В нем распарьте стопы, а после приложите очистки к косточке и держите пару часов.
- Добавьте кипятка в листья брусники — ложка на стакан воды. Дайте настояться 12 часов. Поите ребенка им вместо чая. Однако помните, что брусника — очень сильное мочегонное, и ребенок должен получать достаточно жидкости, чтобы не получит обезвоживание.
- Размягчите прополис и приложите к косточке, закрепив тканью. Поверх наденьте шерстяной носок и оставьте на ночь.
- Возьмите картофель в мундире и разотрите его до состояния кашицы. Нанесите на ногу и оставьте на два часа, предварительно надев теплый носок и пакет.
- Растворите 500 г соли в десяти литрах горячей воды и прогрейте ножки. Повторяйте на протяжении двух недель.
- Возьмите нашатырный спирт и порошок из 7 листьев сухого лаврового листа. Соедините ингредиенты и настаивайте 2 недели.Настойку можно использовать в виде компресса.
Важно помнить, что народные методы не помогают в запущенных случаях и их нельзя использовать одиночно без консервативного лечения. Дополнительно проконсультируйтесь у врача, чтобы не сделать хуже.

Диета при вальгусной деформации
Для начала из рациона следует убрать все вредные продукты, которые способствуют застою крови и предотвращают росту кости. Исключаем мучное, жареное и жирное, фастфуд, чаи и кофе, приправы, грибы и быстрые углеводы. Также отказываемся от жирных сортов мяса, лука, сливочного масла, сливы, винограда, шоколада.
Они не дают нужных витаминов А, Е, С, которые помогли бы проницаемости капилляров и укрепляли ткани. А также замедляют обмен веществ.
Желательно создать для малыша дробное правильное питание — 6-7 раз в день, но по чуть-чуть. Иногда придется дополнительно договориться об этом в садике или школе.
Также проследите, чтобы ребенок пил достаточно воды.
Что рекомендуют кушать при лечении эквино-плоско-вальгусной деформации стоп
Ориентируйтесь на зерновые культуры — каши и супы, макароны и вермишель из твердых сортов, нут, овощи, черный зерновой хлеб, молочная и кисломолочная продукция. Также обратите внимание на морепродукты (кроме копченых), белое и красное мясо (тушеное, вареное, в салатах), фрукты, яйца, компоты, соки и квасы.
Какую обувь нужно носить при эквинусе вальгусной стопе
Определимся, от какой стоит отказаться.
- Не выбирайте мягкую подошву, особенно если она высокая. Ступня не должна утопать в основании, потому что нагрузка не будет равномерной.
- Выбросите или продайте маленькие и уже тесные модели — мозоли и потертости только добавят боль и неудобство.
- Синтетические материалы — кожа не дышит в ней и потеет. Отсюда дополнительный дискомфорт. А также возможность получить грибок.
- Низкая и плоская подошва — обеспечат повышенную нагрузку на пятку, центральная часть не получит опоры. Мягкие плоские кроссовки, балетки лучше для здоровья не покупать.
- Шлепки, сланцы и другие варианты без ремешка, когда стопа не будет закреплена. Чтобы не усугублять ситуацию, откажитесь от них.
По-настоящему ортопедическая обувь должна быть изготовлена из качественных натуральных материалов, как в нашем интернет-магазине Ортопанда. Они не вызовут аллергию, и в них кожа будет дышать.

Какой должна быть обувь
Подошва нужна до трех сантиметров, но не плоская. Пяточка жесткая, зафиксирована на месте бортами. Выбирайте варианты с широким носком, в котором пальцы будут чуть приподняты. Голеностоп поддерживается за счет липучек, шнуровки, ремешков.
Модели должны быть оснащены супинаторами с амортизацией. Иногда лучше изготавливать по индивидуальному заказу.
Стельки можно вставлять как в ортопедическую обувь, так и в обычную для замедления прогресса деформации и отсутствия дискомфорта при передвижении. Они могут быть:
- профилактические — для повседневной носки для поддержания мышечной силы свода;
- лечебно-профилактические для начальных симптомов;
- лечебные — жесткие для коррекции патологии, используют вместе с ортопедическими моделями. Дополнительно их рекомендуют хирурги после хирургического вмешательства.
К ним рекомендуются дышащие хлопчатобумажные или из иных натуральных материалов носки, которые не впитывают влагу и спокойно пропускают воздух. Иногда есть и специальные носки-фиксаторы для мягкой коррекции течения болезни. Однако они помогут только в самых ранних этапах, в остальных случаях лучше за них не переплачивать.
Профилактика
Чтобы не допустить ухудшения состояния детей или возвращение патологии, требуется проходить профилактические осмотры у доктора. Дополнительно нужно покупать ребенку ортопедическую обувь, например, как в интернет-магазине Ортопанда.
Также следует не допускать ожирения и соблюдать диету, заниматься плаваньем и ездить на велосипеде. Профилактика и раннее обнаружение помогут не допустить ухудшения здоровья в будущем.
Источник
