Плоская стопа код мкб
Рубрика МКБ-10: M21.4
МКБ-10 / M00-M99 КЛАСС XIII Болезни костно-мышечной системы и соединительной ткани / M00-M25 Артропатии / M20-M25 Другие поражения суставов / M21 Другие приобретенные деформации конечностей
Определение и общие сведения[править]
Статическое плоскостопие
Плоскостопие — полиэтиологичное заболевание, развивающееся в результате воздействия одновременно нескольких факторов.
Наиболее распространенная форма плоскостопия — статическая. К статическим относят виды плоскостопия, рассматриваемые как результат недостаточности связочной и мышечной систем стопы и голени.
Статическое плоскостопие — результат нарушения функции трех основных составляющих систем (мышечной, соединительнотканной, костной) вследствие различных причин.
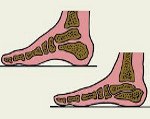
Плоская стопа (pes planus) характеризуется уменьшением сводов стопы различной степени, вплоть до полного их исчезновения. В настоящее время выделяют три основных вида плоскостопия — продольное, поперечное и комбинированное (продольно-поперечное).
Эпидемиология
Анализ обследования большой группы людей показал, что плоскостопие выявляют у 10% детей и у 16,4% взрослых. Чаще всего (63,3%) встречается поперечное плоскостопие в сочетании с отведением I пальца стопы кнаружи. Второе место (31%) по распространенности занимает распластанность переднего отдела стопы со снижением продольного свода. Значительно реже встречается продольное плоскостопие в чистом виде (5,7%). Указанные три вида анатомических изменений могут сочетаться с вальгусной деформацией стопы, которую многие ортопеды рассматривают как ключ к плоскостопию.
Этиология и патогенез[править]
Вальгирование заднего отдела стопы приводит к снижению продольного свода, при этом таранная кость разворачивается головкой круто вниз, в сторону подошвы, и свод уплощается, еще больше усугубляя вальгус. При выраженной плоской стопе ладьевидная кость резко выдается к внутреннему краю, находясь в состоянии подвывиха. Плоскостопие и вальгус заднего отдела стопы — нераздельные компоненты данной патологии. При тяжелых формах плоскостопия наблюдается сочетание вальгуса среднего и пяточного отделов стопы.
В развитии плоскостопия можно выделить три этапа:
• понижение свода стопы (уплощение) вследствие его замедленного развития без функциональных нарушений (такое состояние стоп наблюдают у детей дошкольного возраста, оно служит предрасполагающим фактором для развития плоскостопия);
• формирование функциональной недостаточности стоп с наличием утомляемости и болевого синдрома в икроножных мышцах при статической нагрузке (у пациентов относительно хорошо выражены своды стоп, но есть тенденция к их уменьшению);
• декомпенсация связочно-мышечного комплекса и деформации стопы с последовательным уплощением сводов, вальгированием заднего, среднего и переднего отделов — статическое плоскостопие.
Клинические проявления[править]
Клиническая картина плоскостопия зависит от степени снижения сводов и наличия вторичных деформаций стопы.
К первоначально появляющейся утомляемости нижних конечностей присоединяется боль в подошвенном отделе стопы.
При медленно развивающемся плоскостопии болевые ощущения могут быть незначительными и даже отсутствовать. При быстро нарастающем плоскостопии боли обычно носят острый характер и нередко сопровождаются судорожными сокращениями мышц. Характерно усиление болей к концу рабочего дня, сопровождаемое снижением мышечного тонуса или, в начале заболевания, наоборот, их спастическим сокращением. Боль при плоскостопии зависит от натяжения мягких тканей на подошвенной поверхности стопы, в том числе от натяжения веточек подошвенного нерва с иррадиацией боли по нервным стволам.
При внешнем осмотре обращают внимание на эластичность походки, форму и высоту продольного свода и вальгирование пяточного отдела. Определяют степень возможной активной коррекции свода стопы.
Плоская стопа (pes planus) (приобретенная): Диагностика[править]
В диагностике плоскостопия неоценимую помощь оказывают инструментальные (подометрия, плантография, электромиография, подография) и рентгенологические методы.
а) Рентгенография позволяет уточнить данные, полученные при клиническом обследовании пациентов. Рентгенологический метод наиболее объективен и позволяет установить положение костей стопы в функциональных условиях, для чего рентгенографию следует выполнять в положении пациента стоя, а не лежа. Состояние свода стопы оценивают по нескольким параметрам, три из которых наиболее показательны — угол продольного свода, угол наклона пяточной кости и высота свода .
При плоскостопии I степени величина продольного свода составляет 131-140°, расстояние до горизонтальной линии — 25-35 мм. При плоскостопии II степени соответствующие величины составляют 141-155° и 17-27 мм; III степени — угол более 155°, расстояние менее 17 мм. Угол наклона пяточной кости в норме не превышает 20-25°. При плоскостопии угол уменьшается до 15-10° и может быть даже равен 0.
Практически при плоской стопе важно выявление (по рентгенограмме) вторичных изменений в мелких суставах (преимущественно в таранно-ладьевидном), развивающихся по типу остеоартроза.
б) Подометрию проводят по общепринятой методике, предложенной в 1926 г. М.О. Фридландом. Измеряют высоту свода (расстояние от пола до верхнего края ладьевидной кости) и длину стопы, после чего рассчитывают индекс продольного свода. У здоровых взрослых людей индекс равен 29-31%, у лиц со сниженным сводом — 27-29%, у страдающих плоскостопием — менее 27%.
О состоянии поперечного свода стопы судят по поперечному индексу стопы. В норме поперечный индекс стопы не превышает 40%. Если он более 40%, принято считать, что существует распластанность переднего отдела стопы.
в) Подографию широко применяют для изучения биомеханики стопы. Используя данный метод, многие исследователи у пациентов со статическим плоскостопием обнаружили резкое изменение временных характеристик ходьбы — сокращение продолжительности периода опоры и возрастание общего времени двойного шага.
С увеличением степени плоскостопия уменьшается время опоры стопы на пятку и передний отдел стопы, увеличивается время опоры на всю стопу за счет сокращения времени переката через ее передний отдел. Эти изменения цикла шага приводят к появлению хромоты.
г) Электромиография дает представление о состоянии мышечной системы голени и стопы, степени снижения биоэлектрической активности каждой из мышц, которая прямо пропорциональна величине деформации. С увеличением степени плоскостопия биоэлектрическая активность мышц снижается. На электромиограммах при этом отмечается уменьшение частоты и амплитуды осцилляций, особенно коротких мышц стопы.
Основываясь на данных клинического и инструментального методов обследования пациентов, можно выделить три степени плоскостопия.
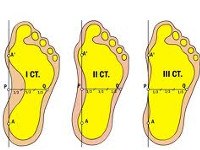
• Степень I характеризуется жалобами на усталость в ногах и боли в стопах при длительной нагрузке. Походка нормальная. Значительная часть плантограм-мы равна 1/3 подсводного пространства. Угол свода стопы увеличивается не более чем до 140°, угол наклона пяточной кости не менее 10°, высота свода не менее 35-25 мм. Индекс поперечного свода стопы при этом составляет
40-41%.
• Степень II плоскостопия характеризуется постоянными и интенсивными болями в стопах и голенях. Продольный свод стопы значительно снижен (от 24 до 17 мм), но поддается активной коррекции. Походка менее эластичная, быстро и однобоко изнашивается обувь. На плантограмме хорошо видно уменьшение подсводного пространства до 2/3 ширины стопы. Угол свода стопы увеличивается и находится в интервале от 141 до 155°, угол наклона пяточной кости уменьшается до 5°. Индекс поперечного свода стопы достигает 42-43%.
• Для III степени плоскостопия характерны постоянные интенсивные боли в стопе, голени и даже в поясничной области. Исчезает продольный свод, стопа и пятка принимают вальгусное положение, ладьевидная кость отчетливо выступает кнутри, стопа не поддается активной коррекции. Походка тяжелая, неэластичная. Затруднен подбор обуви. Подсводное пространство практически отсутствует, угол продольного свода стопы более 155°, угол наклона пяточной кости может уменьшаться до 0, высота свода составляет не более 17 мм. Индекс стопы увеличивается до 44% и более.
Дифференциальный диагноз[править]
Плоская стопа (pes planus) (приобретенная): Лечение[править]
а) Консервативное лечение
Эффективность лечения статического плоскостопия во многом зависит от своевременной диагностики заболевания и комплексного патогенетического воздействия на все звенья патологической цепи.
Комплекс консервативных мероприятий для профилактики и лечения плоскостопия в раннем периоде заболевания должен быть направлен на улучшение кровоснабжения и трофики всех тканей стопы, в первую очередь мышц и связочно-сухожильного аппарата. Традиционные методы лечения включают ЛФК, массаж, физиотерапию, ношение супинаторов с моделировкой сводов стопы. В раннем детском возрасте назначают корригирующие повязки и шины. Исключительное значение имеют гигиена стоп и ношение рациональной обуви.
Лечебная физкультура при коррекции статического плоскостопия должна решать следующие задачи:
• укрепление мышц, поддерживающих свод и способствующих напряжению связочного аппарата;
• коррекция порочной установки стоп (формирование глубины сводов с помощью специальных положений и снарядов);
• создание стереотипа правильного положения тела и ног при стоянии и ходьбе;
• уменьшение выраженности болевого синдрома;
• улучшение обмена веществ, активизация двигательного режима.
Лечение в период усиления болевого синдрома требует разгрузки нижних конечностей (иногда временного постельного режима) в сочетании с массажем и гидротерапией. После ликвидации острых болевых явлений следует проводить коррекцию положения стопы в сторону аддукции и супинации за счет повязок и подобранной ортопедической обуви в течение 1-2 нед.
При наличии ригидной плоской стопы основные усилия врачей должны быть направлены на то, чтобы сделать ее мобильной, поддающейся коррекции. Коррекцию производят под наркозом ручным способом или с использованием редрессатора Шультце. Если перонеальные сухожилия напряжены, выполняют их тенотомию. В некоторых случаях вмешательство дополняют ахиллотомией в связи с тем, что ахиллово сухожилие ограничивает дорсальную флексию. При редрессации необходимо достигнуть хорошей аддукции и супинации. После манипуляций стопу фиксируют гипсовой повязкой на 10-12 дней и приступают к возможно ранней нагрузке.
б) Хирургическое лечение
Сложные случаи статического плоскостопия требуют оперативного вмешательства, суть которого состоит в первую очередь в сухожильно-мышечных пересадках.
При любой разновидности плоскостопия роль протезной помощи переоценить невозможно, так как в большинстве случаев только при индивидуальном сочетании консервативной терапии (оперативное вмешательство проводят по показаниям) и корригирующих приспособлений можно достичь положительного результата лечения.
Для профилактики плоскостопия и облегчения болевых ощущений предложено большое количество супинаторов. На эти изделия возлагают задачи разгрузки различных отделов стопы, коррекции и даже устранения деформаций или предупреждения рецидивов после консервативного или хирургического лечения плоскостопия.
Профилактика[править]
Прочее[править]
Поперечное плоскостопие
К наиболее частой и распространенной патологии стопы у взрослых относят поперечное плоскостопие (а также его следствие — hallux valgus) и молоткообраз-ную деформацию других пальцев. По данным литературы, на долю этой патологии приходится до 80% деформаций стоп. Чаще всего ее обнаруживают у женщин в наиболее молодом и трудоспособном возрасте.
Этиология и патогенез
На ранней стадии развития человека стопа служила опорно-хватательным органом, а при переходе к прямохождению стала выполнять функцию опоры. Именно поэтому у человека, в отличие от обезьяны, I плюсневая кость фиксирована поперечной связкой в один ряд с остальными, а I плюснеклиновидный (тарзо-метатарзальный) сустав имеет форму не шарнира, а амфиартроза и расположен поперечно.
Поперечный свод (I луч) стопы — уязвимое место в силу своих анатомических особенностей. Между I и II плюсневыми костями отсутствуют короткие межкостные связки и межкостная мышца, которые есть между остальными плюсневыми
костями. Не принимает участие в удержании I плюсневой кости и поперечная головка приводящей мышцы I пальца, которая начинается несколькими пучками от поперечных связок головок II-III-IV и V плюсневых костей, а также от суставных сумок соответствующих плюснефаланговых суставов и прикрепляется у основания основной фаланги I пальца. Именно поэтому I плюсневая кость — основное звено в патогенезе развития поперечного плоскостопия.
При ходьбе, особенно без обуви, изменяется степень и продолжительность нагрузки на поперечный свод. При опоре на стопу без обуви большая часть нагрузки приходится на задний отдел стопы. В обуви с каблуком 2 см она распределяется равномерно, при каблуке 8-10 см максимальная часть нагрузки приходится на дистальный отдел стопы. При длительном ношении обуви на каблуках выше 4 см происходит постоянная перегрузка мышц, приводящая впоследствии к их слабости, растяжению связочного аппарата и распластыванию переднего отдела стопы.
Под действием перегрузки происходят дальнейшее отклонение I плюсневой кости внутрь и ее наружная ротация вместе с сесамовидными костями, которые постепенно перемещаются к первому межплюсневому промежутку.
В результате прогрессирования наружного отклонения и ротации I плюсневой кости ее головка частично или полностью теряет естественные точки опоры. При этом возникает перегрузка головок средних плюсневых костей, которые вследствие этого деформируются. Такая перегрузка служит фактором длительной травматизации мягких тканей стопы и способствует декомпенсации трофики. Происходит уменьшение толщины подкожной жировой клетчатки, что снижает амортизационные свойства мягких тканей. Вследствие указанных процессов развивается болезненный гиперкератоз (натоптыши).
Клиническая картина
В клинической картине поперечного плоскостопия на первый план выступают боли в подошвенной поверхности дистальных отделов стоп. В последующем в этих отделах стопы образуется гиперкератоз кожи (натоптыши), особенно под головками III-IV плюсневых костей. Походка изменяется, приобретая тип «ходульной». Стопа расширяется, что затрудняет подбор обуви. Постепенно развивается разгибательная контрактура пальцев с образованием подвывихов и вывихов в плюснефаланговых суставах. Как правило, поперечное плоскостопие лежит в основе образования вальгусного отклонения I пальца и служит одной из причин болезни Келлера II и маршевой опухоли стопы.
Диагностика
Дополнительным, но очень важным методом исследования в диагностике плоскостопия служит рентгенография. При плоской стопе на рентгенограмме обнаруживают веерообразно расходящиеся плюсневые кости, образующие между собой широкие промежутки — диастазы, подвывихи и вывихи в плюснефаланговых суставах.
При I степени поперечного плоскостопия I палец отклоняется по отношению к I плюсневой кости до 15°; V палец по отношению к V плюсневой кости — на 7-8°; соответственно этому изменяются и углы, образованные продольными осями I-II и I-V плюсневых костей.
При II степени плоскостопия отклонение I и V пальцев увеличивается до 20°, при III степени — на 30° и более.
Биомеханические исследования опорно-двигательной системы пациентов с поперечным плоскостопием подтверждают снижение биоэлектрической активности коротких межкостных мышц и длинного разгибателя пальцев.
Наглядно изменение походки отражает подография, указывая на нарушение переката и уменьшение времени опоры на задний и передний отделы стопы.
На плантограммах обнаруживают распластанность переднего отдела стопы с увеличением опоры на головки II-IV плюсневых костей.
Лечение
а) Консервативное лечение
Консервативное лечение поперечного плоскостопия включает назначение ЛФК с активной и пассивной коррекцией сводов стопы, бинтование дистальных отделов стоп, ритмическую стимуляцию червеобразных и межкостных мышц, электрофорез ионов кальция и фосфора, стимулирующий массаж нижних конечностей.
Особое значение для профилактики и лечения поперечного плоскостопия имеет лечебная физкультура. Упражнения для восстановления тонуса мышц должны быть направлены на восстановление полной дорсальной флексии, аддукции и супинации. Для этого применяют следующие приемы: хождение на наружной поверхности стопы с поворотом ее внутрь; активная супинация стопы в положении сидя; вставание на концы пальцев; ходьба, приподнимаясь на больших пальцах с их сближением и разворотом пятки кнаружи.
При лечении как продольного, так и поперечного плоскостопия огромное значение имеют рациональный подбор обуви и постоянное использование супинаторов с выкладкой поперечного свода. При поперечной распластанности стопы обувь с высоким каблуком для повседневного ношения не рекомендована.
б) Хирургическое лечение
Консервативное лечение при выраженных изменениях сводов стопы малоэффективно. Для их коррекции требуется более радикальный подход — оперативное вмешательство.
Все операции на стопе при поперечном плоскостопии можно разделить на три группы:
• операции на мягких тканях (сухожильно-мышечная пластика, тенодез);
• операции на костях (корригирующие остеотомии);
• комбинированные оперативные вмешательства.
Наиболее эффективны и патогенетически обоснованы комбинированные оперативные вмешательства, так как при их выполнении предусмотрено воздействие на все основные составляющие деформации стопы.
Источники (ссылки)[править]
Ортопедия [Электронный ресурс] : национальное руководство / Под ред. С.П. Миронова, Г.П. Котельникова — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970424483.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Классификация
- Диагностика
- Профилактика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Продольное плоскостопие.

Продольное плоскостопие
Описание
Продольное плоскостопие. Патология, при которой наблюдается уплощение продольного свода стопы. Стопа распластывается в продольном направлении, чуть удлиняется и соприкасается с опорой не только наружным краем, как в норме, а практически всей поверхностью. Это приводит к нарушению амортизационных функций стопы, становится причиной утомляемости и болей в ногах и провоцирует развитие патологических изменений в вышележащих отделах опорно-двигательного аппарата (в позвоночнике и нижних конечностях). Диагноз выставляется на основании подометрии, плантографии и рентгенографии. Лечение чаще консервативное.
Дополнительные факты
Продольное плоскостопие – достаточно широко распространенная патология, выявляется примерно у 20% пациентов с уплощением стопы. В остальных случаях встречается либо поперечное, либо комбинированное плоскостопие (сочетание продольного и поперечного плоскостопия). Обычно бывает приобретенным, врожденные формы встречаются редко и, как правило, сопровождаются более выраженными анатомическими нарушениями и клиническими симптомами.
Продольное плоскостопие может выявляться в любом возрасте, но особенно часто наблюдается у детей. При этом все дети рождаются с мнимо плоскими стопами, а своды стопы формируются только к 3 годам, поэтому до наступления этого возраста диагностировать данную патологию невозможно. Среди взрослых пациентов, страдающих данным заболеванием, преобладают люди, вынужденные длительное время проводить на ногах в связи с выполнением профессиональных обязанностей. Лечение продольного плоскостопия осуществляют ортопеды.
Соединенные между собой элементы формируют два свода стопы, имеющие форму дуг. Продольный свод расположен по наружному краю стопы, поперечный – в области основания пальцев. Благодаря такой сложной дугообразной форме, стопа соприкасается с опорой не всей подошвой, а определенными точками: в области пяточной кости, основания I и V пальцев. При продольном плоскостопии высота продольного свода снижается, стопа начинает соприкасаться с опорой практически всей поверхностью.
Все перечисленное приводит к неправильному распределению нагрузки, ухудшению амортизационных качеств стопы, нарушению осанки и выработке порочных двигательных стереотипов. В результате развиваются прогрессирующие патологические изменения не только в стопах, но и в других отделах опорно-двигательного аппарата. Увеличивается вероятность возникновения коксартроза, гонартроза, остеохондроза и других дегенеративно-дистрофических заболеваний.
Продольное плоскостопие
Причины
Примерно в 3% случаев продольное плоскостопие является врожденной патологией, возникающей вследствие внутриутробного нарушения процесса формирования костей и связок стопы. Кроме того, причиной развития этого состояния могут стать травмы, в том числе – неправильно сросшиеся переломы костей предплюсны и плюсны и переломы лодыжек. Выделяют также паралитическое плоскостопие, возникающее вследствие паралича или пареза мышц стопы и голени и рахитическое плоскостопие, обусловленное деформацией костей вследствие их избыточной мягкости.
Однако чаще всего встречается статическое продольное плоскостопие, обусловленное слабостью связочного и мышечного аппарата дистальных отделов нижних конечностей. Предрасполагающими факторами, способствующими развитию статического плоскостопия, являются излишняя масса тела, беременность, чрезмерные физические нагрузки, деятельность, связанная с продолжительным стоянием (продавцы, приемщики, токари ), ношение неудобной некачественной обуви, а также ослабление связок и мышц стопы вследствие старения или отсутствия достаточных физических нагрузок.
Симптомы
В ортопедии и травматологии выделяют три степени продольного плоскостопия, различающиеся между собой как выраженностью анатомических изменений, так и клиническими симптомами:
• 1 степень или слабо выраженное плоскостопие. Высота продольного свода уменьшена до 25-35 мм, угол свода стопы составляет 131-140 градусов. Видимая деформация стоп отсутствует. Пациенты отмечают чувство усталости после продолжительного бега, ходьбы или физической нагрузки. Может наблюдаться незначительное нарушение плавности походки. К вечеру иногда отмечается отечность дистальных отделов нижних конечностей. При надавливании на стопы появляется дискомфорт или нерезкая болезненность.
• 2 степень или умеренно выраженное плоскостопие. Высота продольного свода уменьшена до 24-17 мм, угол свода стопы составляет 141-155 градусов. Выявляется видимое уплощение стоп. Возможны артрозные изменения в таранно-ладьевидном суставе. Болевой синдром выражен более ярко и может возникать даже после незначительных нагрузок или в покое, боли распространяются на область лодыжек и голеней. Плавность походки нарушена. Пальпация стоп болезненна.
Ломота в мышцах.
Классификация
• 3 степень или резко выраженное плоскостопие. Высота продольного свода составляет менее 17 мм, угол свода стопы – более 155 градусов. Пациентов беспокоят постоянные боли и отечность стоп и голеней. Наряду с деформирующими артрозами суставов стопы возникают артрозы коленных суставов, появляются боли в пояснице, развивается остеохондроз. Ходьба затруднена, отмечается снижение трудоспособности. Использование обычной обуви невозможно, необходима специальная ортопедическая обувь.
Диагностика
Основными методиками, используемыми для диагностики и определения степени продольного плоскостопия, являются подометрия, плантометрия и рентгенография стоп. Самый простой и доступный способ – вычисление подометрического индекса по методу Фридланда. Для этого производят измерение высоты стопы от вершины свода до пола и длины стопы от края пятки до конца I пальца. Затем высоту стопы умножают на 100 и делят на длину. Полученная цифра – подометрический индекс, который в норме должен составлять 29-31. При уменьшении индекса до 27-29 можно заподозрить начальные степени плоскостопия. Если индекс составляет около 25, речь идет о резко выраженном дефекте.
Для уточнения степени патологических изменений применяют плантографию и рентгенографию. Плантография представляет собой исследование, в ходе которого подошвенную поверхность стоп покрывают красящим веществом, а затем исследуют отпечатки на бумажном листе. Рентгеновские снимки выполняют в боковой проекции, после чего отправляют на описание к рентгенологу, который измеряет расстояние и углы между отдельными костями стопы.
Профилактика
При продольном плоскостопии 1 степени основное внимание уделяется профилактическим мероприятиям. Пациенту рекомендуют избегать продолжительного стояния и ходьбы. Если это невозможно в силу профессиональной или бытовой деятельности, больному советуют контролировать, чтобы носки стоп располагались параллельно друг другу. Полезно укреплять стопы в естественных условиях, в том числе – ходить босиком по камням и песку, по бревнам и по различным мелким предметам (разумеется, следя за тем, чтобы не поранить подошвы).
Лечение
Большое значение имеет подбор подходящей по размеру удобной обуви с небольшим каблуком и просторным носком. При слабо выраженном продольном плоскостопии используют специальные стельки, при умеренно выраженном – оснащают пациента изготовленной на заказ ортопедической обувью. Профилактические мероприятия сочетают с массажем стоп, лечебной гимнастикой и физиотерапией. При неэффективности консервативного лечения, плоскостопии 3 степени и выраженном болевом синдроме показано оперативное лечение.
Прогноз
Хирургические вмешательства производятся в плановом порядке, в условиях ортопедического отделения. Используются различные методики, которые можно разделить на три группы – операции на связках и сухожилиях, операции на костях и комбинированные вмешательства. Оперативные методики выбираются с учетом причин, выраженности и характера патологии. Чаще всего применяется пересадка сухожилий мышц голени. При травматическом и рахитическом плоскостопии проводится остеотомия. По окончании операции на стопы накладывают гипсовые сапожки сроком на 1-1,5 месяца. Затем гипс снимают, назначают ЛФК, массаж и физиотерапевтические процедуры.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
