Питание детей с синдромом короткой кишки

Питание (диета) при синдроме короткой кишки (СКК)
Парентеральное питание стало открытием, позволившим добиться лучшей выживаемости младенцев с резекцией кишечника. Описание истории и разработки оптимальных программ парентерального питания при лечении синдрома короткой кишки (СКК) выходит за рамки данного издания, по этой проблеме есть два отдельных превосходных обзора на нашем сайте, которые вы сможете найти через форму поиска.
Внимательное отношение к водно-электролитному балансу необходимо у всех младенцев с синдромом короткой кишки (СКК), но особенно у детей со стомами, у которых количественное определение потерь натрия, калия, хлора и цинка важно для расчета парентерального питания. Потери цинка после еюностомии могут в 2 раза превышать нормальные потребности организма младенца, а низкий уровень цинка в сыворотке крови нарушает нормальную абсорбцию в оставшейся кишке.
Детям с илеостомой или еюностомой рекомендуется накладывать анастомоз с оставшейся толстой кишкой сразу же, как только состояние ребенка позволит перенести операцию реанастомозирования.
Энтеральное питание назначают после операции в ранние сроки для достижения трофического эффекта. Дополнительно проводимое полное парентеральное питание оказывает влияние на увеличение проницаемости кишечной стенки, с чем главным образом и связано возникновение сепсиса и болезней печени. Большинство детских гастроэнтерологов рекомендуют непрерывный режим введения питания вместо болюсного из-за опасности возникновения диареи вследствие нарушения всасывания при большом объеме пищи. Исследование больных с диареей показало, что всасывание жира, белка и микроэлементов возрастает на 30% при непрерывном режиме введения питания в отличие от болюсного режима.
Однако вопрос о непрерывном режиме введения питания остается спорным, поскольку при болюсном кормлении значительно чаще сокращается желчный пузырь, что предотвращает формирование желчных камней. Кроме того, при непрерывной подаче питания младенцам нужно больше времени для формирования орофарингеальной координации, необходимой для питания через рот, поэтому логопеды рекомендуют повторять болюсное введение питания по крайней мере 2 раза в день даже для детей, находящихся на непрерывной инфузии. В практике J. Marc Rhoads непрерывную инфузию прекращают на 1 час 3 раза в день и в это время дают эквивалентный объем пищи перорально.
Оптимальные компоненты диеты уже изучены, но оптимальная формула смеси пока не создана. В ряде ретроспективных исследований Andorsky и соавт. показано, что при кормлении грудным молоком или смесью на основе аминокислот парентеральное питание требовалось на более короткий период. Некоторые центры рекомендуют питание смесью на основе аминокислот, т.к. введение таких смесей минимизирует риск протеин-ассоциированных колитов, в то время как другие рекомендуют гидролизаты белка, имеющие более низкую осмолярность. Ни одна из этих смесей не содержит лактозы, которая плохо переносится.

Длинноцепочечные полимеры глюкозы доставляют только то количество глюкозы, которое эквивалентно одному участку в цепи.
Жиры — важные источники калорий при синдроме короткой кишки (СКК). Исследования на животных показали, что ДЦТГ обладают трофическим эффектом. В частности, у крыс диета с длинноцепочечными полиненасыщенными жирами (например, рыбьим жиром) вызывала больший трофический эффект, чем диета с короткоцепочечными или насыщенными жирами.
У пациентов с сохраненной толстой кишкой при диете с высоким содержанием углеводов, в отличие от диеты с высоким содержанием жиров, уменьшаются потери жиров со стулом и улучшается всасывание. В недавнем обзоре обобщены данные, свидетельствующие, что для пациентов с сохраненной толстой кишкой возможен более широкий диапазон диет, чем для пациентов без толстой кишки.
В частности, для пациентов с толстой кишкой рекомендуется, чтобы 50-60% калорий поступало за счет сложных углеводов и жиров и чтобы жиры поступали в виде как СЦТГ, так и ДЦТГ, а оксалатов в диете было мало в связи с риском формирования камней в почках (см. далее). Для пациентов без толстой кишки рекомендуется, чтобы 40-50% калорий поступало за счет сложных углеводов и жиров только в виде ДЦТГ, и не рекомендуется ограничение оксалатов. Обеим группам пациентов показаны пероральная регидратация и растворимая клетчатка.
Белки хорошо всасываются, вероятно за счет их низкой концентрации в смесях и из-за высокой скорости транспортеров пептидов (ди- и трипептида) и других транспортеров различных классов аминокислот. Смеси на основе цельного белка могут вызывать нежелательные эффекты у пациентов с синдромом короткой кишки (СКК).
Как уже упоминалось, при кормлении белком коровьего молока у большого числа детей с синдромом короткой кишки (СКК) развивается колит, подтвержденный эндоскопически. Неясно, является ли колит результатом сенсибилизации к белку коровьего молока или следствием нарушенного всасывания желчных кислот.
Исследования на животных также показали, что чрезмерное поступление КЦЖК в сочетании с низким уровнем рН (< 5,0) в просвете кишки может повреждать слизистую оболочку кишечника и вызывать воспаление. Как ацетат, так и лактат при уровне рН 4,0 значительно больше травмируют кишечник, чем имеющий ту же кислотность NaCl.
Твердая пища обычно хорошо переносится пациентами, но рекомендуется назначать ее соответственно возрасту. Хорошо переносятся мясо и сложные углеводы (картофель и вареные овощи). Рафинированные углеводы, например различные сладости, не рекомендуются.
— Также рекомендуем «Лекарства применяемые при синдроме короткой кишки (СКК) у детей»
Оглавление темы «Синдром короткой кишки (СКК)»:
- Осложнения синдрома короткой кишки (СКК)
- Питание (диета) при синдроме короткой кишки (СКК)
- Лекарства применяемые при синдроме короткой кишки (СКК) у детей
- Хирургическое лечение синдрома короткой кишки (СКК) — варианты
- Методы выращивания кишечника для лечения СКК — достижения интестинальной тканевой инженерии
- Влияние питания беременной и новорожденного на здоровье взрослого человека
- Влияние задержки внутриутробного развития на здоровье взрослого человека
- Нарушение обмена лептина при задержке внутриутробного развития и его последствия
- Нарушение обмена адипонектина при задержке внутриутробного развития и его последствия
- Нарушение обмена инсулиноподобного фактора роста 1 (IGF-1) при ЗВУР и его последствия
Источник
Питание при синдроме короткой кишки
Состояние, которое развивается после резекции тонкой кишки и характеризуется диареей, стеатореей, мальабсорбцией нутриентов, принято называть синдромом короткой (или укороченной) кишки.
Различают два типа пострезекционной энтеральной недостаточности. Первый из них – проксимальный резекционный синдром, возникающий при удалении проксимального отдела кишечника. При удалении менее 50 % тонкой кишки он протекает субклинически, но больший объем резекции приводит к нарастающей стеаторее, дефициту железа и фолиевой кислоты. Второй тип – дистальный резекционный синдром, связанный с удалением подвздошной кишки. В этом случае важное значение имеет сохранение илеоцекального клапана. При наличии его после обширных резекций время прохождения пищевых масс по кишке может увеличиться в 2 раза. Благодаря адаптационным процессам в резидуальной кишке (увеличение ее диаметра, высоты ворсинок, глубины крипт, клеточной пролиферации, ускорение ритма обновления эпителия, повышение транспорта нутриентов и активности интестинальных ферментов) всасывательная способность кишки повышается почти в 4 раза. Кроме того, наличие илеоцекального клапана предотвращает заселение оставшейся тонкой кишки бактериями, ведущее к дальнейшему усилению мальабсорбции, поскольку нутриенты, особенно витамин В12, всасывание которого нарушается уже при резекции дистальных отрезков кишки, становятся субстратом метаболизма бактерий раньше, чем абсорбируются слизистой оболочкой кишечника.
Если у больных с благоприятным течением послеоперационного периода, быстрым восстановлением функций кишечника переход на полное естественное питание и пероральное симптоматическое лечение следует осуществлять постепенно, но обоснованно быстро (см. выше), то после обширных резекций кишечника тактическая спешка может нанести существенный вред. Переход от полного парентерального к естественному питанию должен проходить достаточно длительный этап частичного парентерального питания, растянутый подчас на несколько месяцев.
Постепенно, в течение многих месяцев (длительность определяется сугубо индивидуально) питание больного должно приближаться к полноценному естественному. Последовательное назначение больным с резекцией кишечника хирургических диет уже была подробно рассмотрена выше. Однако этот процесс диетической адаптации должен быть «растянут» во времени; введение новых продуктов в рационы лечебного питания должно строго зависеть от индивидуальной переносимости больных. Белково-энергетический дефицит рассматриваемых диет по отношению к физиологическим потребностям организма должен покрываться парентеральными средствами питания и энтеральными смесями. Более того, с учетом патогенетических особенностей развития послеоперационной патологии по обоснованному мнению ряда авторов после перехода на полное естественное питание больным с короткой кишкой рекомендуется диета с повышенным содержанием белка, углеводов и умеренным количеством жира, которая должна быть дополнена триглицеридами со средней длиной углеродной цепи, поливитаминами в жидких формах, витамином В12 (внутримышечно 1 мг каждые 2–4 нед), фолиевой кислоты (внутримышечно по 15 мг в неделю), витамином К (внутримышечно по 10 мг в неделю), препаратами железа (парентерально, а затем и перорально). Динамический лабораторный контроль уровня оксалатов позволяет при появлении первых признаков гипероксалурии ограничить прием продуктов, содержащих повышенное количество оксалатов (щавель, шпинат, петрушка, картофель, шоколад).
По истечении 2 лет после операции, когда достигается максимальная адаптация желудочно-кишечного тракта, и в первую очередь кишечника, могут наблюдаться различные клинические варианты течения заболевания, при которых требуются соответствующие индивидуальные подходы к питанию больных:
а) естественное нормальное или близкое к нормальному питание;
б) естественное питание с использованием индивидуально подобранных деполимеризированных нутриентов;
в) естественное питание с частичной парентеральной поддержкой;
г) полное парентеральное питание.
Отметим, что в ряде случаев обширные резекции тонкой кишки приводят к ситуациям, когда пациент должен пожизненно получать полное или частичное парентеральное питание. К сожалению, в РФ до сих пор не создана система обеспечения домашнего парентерального питания, позволяющая продлить жизнь таким пациентам на долгие годы.
Данный текст является ознакомительным фрагментом.
Следующая глава >
Похожие главы из других книг:
29. Органические расстройства толстой кишки. Хронический колит. Амилоидоз толстой кишки
Хронический колит. Классификация хронического колита.1. По локализации процесса:1) правосторонний;2) левосторонний;3) трансверзит;4) тотальный.2. Фаза
Глава 25 Лечебное питание при болезнях пищевода, желудка и двенадцатиперстной кишки
Диетотерапия – традиционно один из важных методов лечения и реабилитации больных с заболеваниями пищевода, желудка и двенадцатиперстной кишки. При этом эффект обеспечивается не только
Питание при выраженном инфекционно-токсическом синдроме без поражения желудочно-кишечного тракта
По поводу характера естественного (орального) питания инфекционных больных долгое время существовали различные взгляды. Часть клиницистов считали, что необходимо
Геморрой связан с другими заболеваниями толстой кишки. Синдром раздраженной кишки. Болезнь Крона. Неспецифический язвенный колит. Дивертикулярная болезнь толстой кишки. Запоры
Лишь трое из каждых десяти больных геморроем не жалуются на работу кишечника. Семеро из
Питание при язвенной болезни желудка и двенадцатиперстной кишки
Лечебное питание язвенной болезни преследует одновременно несколько целей. Во-первых, питание должно обеспечивать слизистой оболочке желудка и двенадцатиперстной кишки максимальный покой. Во-вторых,
Питание при синдроме раздраженного кишечника
В 1970—80-е годы было распространено мнение о целесообразности диеты с высоким (более 30 г в сутки) содержанием пищевых волокон, повышающих объем стула и ускоряющих движение по кишечнику его содержимого. Однако в настоящее время
Питание при злокачественных опухолях толстой кишки
Как уже указывалось в разделе «Питание при раке желудка» специальной «противораковой» диеты не существует. Очень важно существенно увеличить в рационе долю овощей и фруктов, а зимой и весной следует позаботиться о
Инсулинотерапия при утренней гипогликемии, синдроме «утренней зари» и синдроме Сомоджи
По утрам у больных сахарным диабетом довольно часто возникает подъем сахара в крови. Это происходит:1) из-за слишком малой дозы инсулина короткого или продленного действия,
Меридиан толстой кишки (шоу-янмин-дачан-цзин; ручная линия толстой кишки, светлый ян) (II; GI)
Парный, симметричный и центростемительный меридиан, относится к системе ян, насчитывает 20 точек. Время максимальной активности с 5 до 7 часов, минимальной – с 17 до 19 часов.Наружный ход
Меридиан тонкой кишки (шоу-тайан-сяочан-цзин; ручная тонкой кишки, великий ян) (VI; IG)
Меридиан парный, симметричный, центростремительный, относится к системе ян, насчитывает 19 точек воздействия. Время максимальной активности меридиана – с 13 до 15 часов; время минимальной
Источник
Синдром короткой кишки – тяжелое патологическое состояние, возникающее после хирургического удаления части кишечника. Нарушается переваривание и усвоение пищи. Развивается обезвоживание, дефицит питательных веществ, микроэлементов и витаминов. В странах Европы синдром короткой кишки встречается у 4 детей из 1 млн.
Причины
Операцию, после которой развивается синдром короткой кишки, делают в следующих случаях:
- Врожденные пороки развития кишечника – протяженные участки сужения тонкой и толстой кишки.
- Некротический энтероколит – язвенно-некротическое поражение кишечной стенки с нарушением ее целостности и выходом содержимого в брюшную полость. Болеют в основном недоношенные младенцы.
-
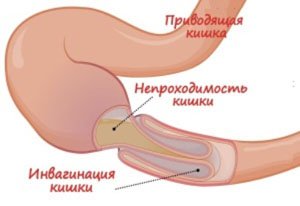 Кишечная непроходимость – у детей до 2 лет из-за анатомических особенностей часто развивается заворот кишок, инвагинация (внедрение одного участка кишки в другой). В старшем возрасте кишечная непроходимость возникает из-за спаечного процесса в брюшной полости
Кишечная непроходимость – у детей до 2 лет из-за анатомических особенностей часто развивается заворот кишок, инвагинация (внедрение одного участка кишки в другой). В старшем возрасте кишечная непроходимость возникает из-за спаечного процесса в брюшной полости - Тяжелая форма болезни Гиршпрунга – врожденное недоразвитие или отсутствие нервных сплетений, обеспечивающих продвижение пищевого комка по кишечнику.
- Тромбоз сосудов брыжейки – образование тромбов в кровеносных сосудах кишечника с последующим некрозом кишки.
- Новообразования – доброкачественные или злокачественные опухоли кишечника у детей старшего возраста.
- Травмы живота – удары, сдавление, открытые раны живота с повреждением кишечника.
У 51% детей патологии предшествуют 2-3 операции.
Симптоматика
Выраженность симптомов зависит от объема проведенной операции и времени, прошедшем после нее.
Желудочно-кишечные проявления
-
 частый жидкий пенистый стул с сальным блеском;
частый жидкий пенистый стул с сальным блеском; - периодические боли в животе;
- вздутие, урчание живота;
- жажда.
Общие проявления
- недостаток веса;
- отставание в развитии;
- бледность, вялость;
- сухость кожи и слизистых оболочек;
- ломкость и выпадение волос;
- повышенная кровоточивость;
- расстройство зрения.
Стадии болезни
Кишечник должен адаптироваться к работе в новых условиях. Этот процесс растягивается на 1-4 года и проходит три стадии:
-
 Острая – наступает сразу после операции и длится до 3 месяцев. Состояние ребенка тяжелое, симптомы ярко выражены. Без медицинской помощи он может погибнуть.
Острая – наступает сразу после операции и длится до 3 месяцев. Состояние ребенка тяжелое, симптомы ярко выражены. Без медицинской помощи он может погибнуть. - Субкомпенсация – до года. При грамотном лечении нарушенные функции постепенно восстанавливаются, состояние улучшается, увеличивается вес.
- Адаптация – 3-4 года. Площадь поверхности оставшейся кишки увеличивается, активизируется всасывание. Нормализуется обмен веществ.
Диагностика
Дети с синдромом короткой кишки должны быть обследованы в условиях хирургического отделения. Сам диагноз не вызывает затруднений. Задача врача – оценить степень нарушения функций кишечника, чтобы определить тактику лечения.
Расспрос и осмотр
 Врач выясняет у ребенка или его родителей жалобы, уточняет, когда была операция на кишечнике, знакомится с медицинскими документами. Затем измеряет рост, вес, индекс массы тела, оценивает состояние кожи и слизистых оболочек, выявляет признаки обезвоживания.
Врач выясняет у ребенка или его родителей жалобы, уточняет, когда была операция на кишечнике, знакомится с медицинскими документами. Затем измеряет рост, вес, индекс массы тела, оценивает состояние кожи и слизистых оболочек, выявляет признаки обезвоживания.
При пальпации живота врач определяет вздутие и зоны болезненности, выслушивает кишечные шумы.
Лабораторные исследования
- Общий анализ крови – признаки анемии.
- Общий анализ мочи – повышение удельного веса, ацетон, следы белка.
- Биохимия крови – нарушение электролитного состава, повышение печеночных ферментов, снижение уровня белка, липидов.
- Контроль суточного объема мочи и стула – у малышей взвешивают подгузники.
- Анализ кала на углеводы – оценивают усвоение углеводов.
- Копрограмма – общий анализ кала. Показывает степень переваривания различных компонентов пищи.
- Водородный дыхательный тест – определяют концентрацию водорода в выдыхаемом воздухе. Анализ показывает активность полезных бактерий в кишечнике.
Инструментальные исследования
-
 Эндоскопические методы – ФГДС (осмотр желудка и 12-перстной кишки), колоноскопия (осмотр толстой кишки) с биопсией слизистой оболочки.
Эндоскопические методы – ФГДС (осмотр желудка и 12-перстной кишки), колоноскопия (осмотр толстой кишки) с биопсией слизистой оболочки. - УЗИ органов желудочно-кишечного тракта – определяют их размеры, форму и структурные изменения.
- Рентгенологическое исследование с контрастом – оценивают пассаж бария (контрастного вещества), определяют длину оставшейся кишки.
Лечение
После постановки диагноза сведения о ребенке с синдромом короткой кишки заносят в общероссийский онлайн реестр. Лечение проводят в многопрофильном центре. С ребенком работает детский гастроэнтеролог, хирург, диетолог, психолог.
Консервативная терапия
В первую очередь таким пациентам нужно обеспечить постоянный доступ в вену для инфузионной терапии. Ставят стандартные или более современные туннелируемые катетеры, порт-системы. Через них вводят растворы лекарственных препаратов и парентеральное питание.
Питание
На начальном этапе лечения питание вводят только внутривенно: растворы аминокислот, жировые эмульсии, растворы глюкозы, витамины. Необходимый объём и скорость инфузии рассчитывают индивидуально.
 При улучшении самочувствия постепенно добавляют жидкие смеси для питания внутрь (энтеральные). Их вводят через зонд или гастростому (отверстие в стенке желудка). В дальнейшем, если позволяет длина оставшейся кишки, полностью переходят на энтеральное питание. У новорожденных и грудных детей возможно использование грудного молока с препаратами, содержащими лактазу. При нормальном темпе физического развития и удовлетворительном состоянии кишечника осторожно вводят прикорм по возрасту.
При улучшении самочувствия постепенно добавляют жидкие смеси для питания внутрь (энтеральные). Их вводят через зонд или гастростому (отверстие в стенке желудка). В дальнейшем, если позволяет длина оставшейся кишки, полностью переходят на энтеральное питание. У новорожденных и грудных детей возможно использование грудного молока с препаратами, содержащими лактазу. При нормальном темпе физического развития и удовлетворительном состоянии кишечника осторожно вводят прикорм по возрасту.
Некоторым пациентам приходится продолжать внутривенное питание и в домашних условиях. В этом случае перед выпиской родителей обучают технике процедуры: объясняют, как ухаживать за катетером, подключать и отключать систему.
Внутривенные лекарственные препараты
Для коррекции обмена веществ и профилактики осложнений назначают следующие лекарства:
- растворы электролитов;
- препараты железа;
- гепарин для профилактики образования тромбов;
- антибиотики.
Препараты для приема внутрь
Добавляют после стабилизации состояния и введения энтерального питания:
-
 Лоперамид – тормозит двигательную активность кишечника, уменьшает понос.
Лоперамид – тормозит двигательную активность кишечника, уменьшает понос. - Блокаторы протонного насоса (Омепразол, Лансопразол, Рабепразол) – после удаления части кишечника увеличивается риск образования язв, поэтому назначают лекарства, снижающие продукцию соляной кислоты в желудке.
- Ферменты (Креон) – улучшают процесс переваривания.
- Пробиотики – препараты, содержащие полезные бактерии. Уменьшают понос, улучшают переваривание пищи.
Хирургическая терапия
Пациентам с тяжелым синдромом короткой кишки показаны реконструктивные восстановительные операции. Используют следующие методики:
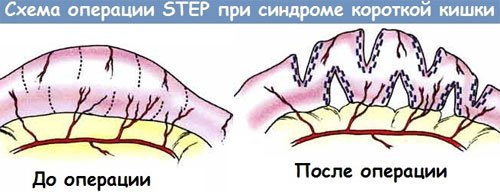
- Поперечная энтеропластика – на стене кишки делают несколько поперечных разрезов, которые затем сшивают в продольном направлении. При этом кишка удлиняется примерно на 60%.
- Удлинение и сужение кишки – кишку разрезают на лоскуты в продольном направлении, из каждого формируют трубку и сшивают их между собой.
Иногда требуется несколько таких операций. При неэффективности реконструктивных вмешательств показана трансплантация тонкой кишки.
Прогноз
Даже при своевременной и адекватной медицинской помощи смертность при синдроме короткой кишки достигает 37,5%. Пациенты погибают от инфекционных осложнений и грубых нарушений обмена веществ. На результаты лечения влияют следующие факторы:
- Объем предшествующей операции – чем меньше длина оставшейся кишки, тем хуже прогноз.
- Возраст ребенка – у детей раннего возраста заболевание протекает тяжелее, чаще развиваются осложнения. Однако в дальнейшем из-за интенсивного роста кишечника адаптация у них идет лучше.
- Наличие сопутствующей патологии – у детей с синдромом короткой кишки часто имеются множественные аномалии развития.
После восстановительных операций на кишечнике 70% детей удается перевести с внутривенного питания на полное энтеральное.
Источник
