Пилоростеноз врожденный код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
Названия
Название: Врожденный пилоростеноз.

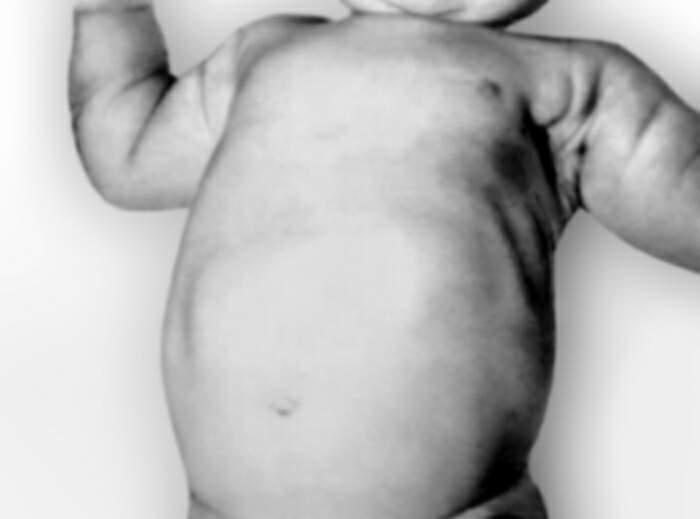
Синдром песочных часов при пилоростенозе
Описание
Врожденный пилоростеноз. Порок развития желудочно — кишечного тракта, характеризующийся органическим сужением привратникового отдела желудка, примыкающего к 12 — перстной кишке. Врожденный пилоростеноз проявляется на 2-4-й неделе жизни ребенка рвотой «фонтаном», возникающей после кормления, снижением массы тела и тургора кожи, олигурией, запорами. Методами диагностики врожденного пилоростеноза служат ультразвуковое, рентгенологическое и эндоскопическое исследование желудка. Лечение врожденного пилоростеноза проводится только хирургическим путем и заключается в выполнении пилоромиотомии.
Дополнительные факты
Врожденный пилоростеноз – аномалия развития желудка, а именно его пилорического (выходного) отдела, приводящая к нарушению его проходимости и затруднению эвакуации пищи. В педиатрии врожденный пилоростеноз встречается с популяционной частотой 1 случай на 300 новорожденных. В 4 раза чаще с данным пороком рождаются мальчики. Врожденный пилоростеноз является наиболее частой хирургической патологией периода новорожденности, требующей немедленного оперативного лечения.
Пилорический отдел желудка (пилорус, привратник) – дистальная часть желудка, непосредственно примыкающая к двенадцатиперстной кишке и включающая привратниковую пещеру (антрум) и канал привратника. Антральная часть служит резервуаром для накопления частично переваренной пищи, а привратниковый канал (самая узкая часть желудка) выполняет эвакуаторную функцию — транспортировку содержимого желудка в двенадцатиперстную кишку. При врожденном пилоростенозе затрудняется прохождение пищи через привратниковый отдел, что приводит к ее накоплению в желудке и развитию синдрома рвоты, быстро приводящей к обезвоживанию, алкалозу и истощению ребенка.

Рентгенограмма органов брюшной полости при пилоростенозе
Причины
Врожденный пилоростеноз является пороком развития дистального отдела желудка, обусловленным гипертрофией мышечного слоя привратника в эмбриогенезе, недоразвитием ганглиев и недостаточной пептидергической иннервацией пилоруса, внутриутробной задержкой открытия привратникового канала. В настоящее время врожденный пилоростеноз рассматривается как многофакторная патология, в происхождении которой могут участвовать семейно-наследственные факторы и неблагоприятные воздействия на развивающийся плод.
При изучении генетического аспекта врожденного пилоростеноза были описаны случаи рецессивного, сцепленного с полом и аутосомно-доминантного наследования. Известно, что при наличии в прошлом врожденного пилоростеноза у отца, риск рождения ребенка с таким же пороком составляет 5% для мальчиков и 2% девочек; если же пилоростенозом в детстве страдала мать, вероятность наследования заболевания для мальчиков равна 15%, а для девочек — 6%.
Промоторами развития врожденного пилоростеноза могут выступать неблагоприятные экзогенные факторы: внутриутробные инфекции (краснуха, цитомегалия, герпес), повышенный уровень гастрина у матери, лечение новорожденного антибиотиками (в частности, эритромицином) в первые 2 недели жизни.
Приобретенный пилоростеноз у взрослых может развиваться как осложнение пептических язв желудка, расположенных близко к привратнику, при раке желудка или раке поджелудочной железы. При этом происходит сужение пилорического канала за счет рубцовой ткани или опухолевого инфильтрата, что приводит к развитию симптоматики, напоминающей врожденный пилоростеноз.
Макроскопически отмечается утолщение стенки привратникового канала до 3-7 мм (при норме 1-2 мм), удлинение и оливообразная форма пилоруса, его белый цвет и хрящевая плотность. При морфологическом исследовании препаратов выявляется гипертрофия циркулярных мышечных волокон, отек и склероз слизистого и подслизистого слоев, нарушение дифференцировки соединительнотканных структур.
Симптомы
В зависимости от клинического течения различают острый и затяжной врожденный пилоростеноз, который проходит компенсированную, субкомпенсированную и декомпенсированную стадии. На время развития и остроту симптоматики врожденного пилоростеноза влияет степень сужения пилорического канала и компенсаторные возможности желудка ребенка.
В первые дни жизни ребенка отмечаются срыгивания и нечастая рвота. Отчетливая клиника врожденного пилоростеноза проявляется к концу второй-началу третьей недели жизни ребенка. Типичным признаком стеноза привратникового отдела желудка служит рвота «фонтаном» практически после каждого кормления. При этом объем рвотных масс значительно превышает количество высосанного за последнее кормление молока. Характер рвотных масс – застойный, в виде створоженного молока с кислым запахом. Важным дифференциально-диагностическим признаком врожденного пилоростеноза служит отсутствие в рвотных массах примеси желчи.
На фоне постоянной рвоты у ребенка с врожденным пилоростенозом быстро прогрессирует обезвоживание и гипотрофия, урежается частота мочеиспусканий, появляются запоры. Стул ребенка имеет темно-зеленый цвет из-за преобладания желчи; моча становится концентрированной, оставляет на пеленках окрашенные разводы.
Запор. Рвота. Рвота пищей.
Диагностика
Ребенок с подозрением на врожденный пилоростеноз должен быть направлен педиатром к детскому хирургу. Диагноз подтверждается с помощью ультразвукового, эндоскопического, рентгенологического обследования желудка.
При осмотре ребенка с врожденным пилоростенозом определяется вздутие в эпигастральной области, видимая перистальтика желудка (симптом «песочных часов»). В большинстве случаев удается пальпировать гипертрофированный привратник, имеющий плотную консистенцию и сливообразную форму.
Лабораторные анализы (ОАК, КОС крови, биохимическое исследование крови) характеризуются повышением гематокрита, метаболическим алкалозом, гипокалиемией, гипохлоремией.
Детям с подозрением на врожденный пилоростеноз показано проведение УЗИ желудка с водно-сифонной пробой. При осмотре пилорического канала заметно его плотное смыкание, утолщение мышечного жома, отсутствие эвакуации содержимого в 12-перстную кишку. При проведении эзофагогастродуоденоскопии ребенку с врожденным пилоростенозом определяется расширение антрума и сужение просвета канала привратника до размеров булавочной головки. В отличие от пилороспазма, при врожденном пилоростенозе пилорический канал не раскрывается при инсуффляции воздуха. По эндоскопическим данным при врожденном пилоростенозе часто выявляется рефлюкс-эзофагит.
Обзорная рентгенография брюшной полости демонстрирует увеличение размеров желудка, наличие в нем уровня жидкости натощак, снижение газонаполнения петель кишечника. При проведении рентгенографии желудка с бариевой взвесью обращает на себя внимание сегментирующая перистальтика, задержка контраста в желудке и отсутствие его эвакуации в 12-перстную кишку, в боковой проекции — симптом антропилорического «клюва» (сужение пилорического канала).
Дифференциальная диагностика
Дифференциальная диагностика врожденного пилоростеноза проводится с пилороспазмом, кишечной непроходимостью, грыжей пищеводного отверстия диафрагмы, атрезией и стенозом двенадцатиперстной кишки, ГЭРБ.
Лечение
Наличие у ребенка врожденного пилоростеноза требует активной хирургической тактики. Проведение бужирования привратникового канала приводит к его кратковременному раскрытию и повторному стенозированию.
Хирургическому лечению врожденного пилоростеноза предшествует предоперационная подготовка ребенка, включающая инфузионную терапию глюкозо-солевыми и белковыми растворами, применение спазмолитиков, восполнение дефицита жидкости и питательных веществ микроклизмами.
При врожденном пилоростенозе проводится пилоромиотомия по Фреде-Рамштедту, в ходе которой рассекается серозно-мышечный слой привратника до слизистой, тем самым устраняется анатомическое препятствие и восстанавливается проходимость привратникового канала. Операция выполняется открытым, лапароскопическим или трансумбиликальным способом. В послеоперационном периоде осуществляется дозированное кормление, объем которого к 8-9 суткам доводится до возрастной нормы.
Прогноз
Большой опыт оперативного лечения врожденного пилоростеноза позволяет добиваться хороших отдаленных результатов и полного выздоровления детей. После операции дети нуждаются в диспансерном наблюдении педиатра, детского хирурга, детского гастроэнтеролога с целью коррекции гипотрофии, гиповитаминоза и анемии.
Без своевременного оперативного лечения ребенок с врожденным пилоростенозом может погибнуть от метаболических нарушений, дистрофии, присоединения гнойно-септических осложнений (пневмонии, сепсиса).
Источник
Рубрика МКБ-10: Q40.0
МКБ-10 / Q00-Q99 КЛАСС XVII Врожденные аномалии пороки развития, деформации и хромосомные нарушения / Q38-Q45 Другие врожденные аномалии пороки развития органов пищеварения / Q40 Другие врожденные аномалии пороки развития верхней части пищеварительного тракта
Определение и общие сведения[править]
Пилоростеноз — прогрессивно ухудшающееся состояние и угрожающее жизни заболевание пилорического отдела желудка, обусловленное врожденной гипертрофией мышечного слоя привратника.
Этиология и патогенез[править]
Патогенез
В основе развития лежит локальный дефицит нейронов, синтезирующих расслабляющие мускулатуру нейромедиаторы (оксид азота и вазоактивный интестинальный пептид), в результате чего развиваются гиперплазия и гипертрофия мышечного слоя привратника. Развитие происходит постепенно, в итоге уменьшается диаметр привратника и нарушается эвакуация в двенадцатиперстную кишку.
Клинические проявления[править]
• усиление срыгиваний, рвоты после приема пищи на 2-3-й неделе жизни;
• вначале рвота отмечается один или два раза в сутки, затем учащается (после каждого кормления), потом вновь становится редкой, «фонтаном»;
• рвота без примеси желчи наступает через 15-20 мин после кормления, ее количество превышает количество высосанного молока (смеси);
• крайне редко рвота возникает с первых дней жизни;
• нарастают симптомы эксикоза, снижается масса тела;
• кожа сухая, родничок западает;
• олигурия, редкий стул;
• в эпигастральной области определяется перистальтика типа «песочных часов».
Врожденный гипертрофический пилоростеноз: Диагностика[править]
Диагностику проводят в детском стационаре.
Физикальное обследование
Диагностика врожденного пилоростеноза основана на изучении анамнеза, осмотре ребенка. Особое внимание обращают на осмотр живота, при котором можно отметить вздутие эпигастральной области, западение нижних отделов и перистальтику желудка в виде «песочных часов». Пальпация привратника обычно затруднена.
Инструментальные исследования
Наиболее достоверным неинвазивным методом считают УЗИ брюшной полости, при котором пилоростеноз выявляют в 95-98% всех случаев. Пилорический отдел рассматривают в продольном и поперечном направлениях после провокационного кормления. Критериями диагностики считают толщину мышечного слоя более 4 мм, длину пилорического канала более 14 мм, увеличение его диаметра до 10-14 мм.
Фиброэзофагогастродуоденоскопия — инвазивный метод, поэтому проводить ее следует только в тех стационарах, которые обладают опытом эндоскопических обследований у новорожденных. Этот метод наиболее достоверный и проводится для уточнения в случае затруднительного диагноза.
Рентгенологическое исследование как метод диагностики пилоростеноза в настоящее время практически не применяют. Тем не менее важно помнить рентгенологические симптомы пилоростеноза, такие как значительное замедление первичной эвакуации контрастного вещества из желудка, «сегментирующая» перистальтика желудка, симптом «антрального клюва». Однако патогномоничные для пилоростеноза симптомы, основанные на контрастировании суженного пилорического канала, наблюдают только у 20% больных детей.
Дифференциальный диагноз[править]
• пилороспазм — функциональное заболевание (срыгивания, рвота с первых дней жизни после кормления и небольшим количеством), при котором эффективны спазмолитики;
• псевдопилоростеноз (адреногенитальный синдром Дебре-Финингера) — рвота с примесью желчи с 3-4-й недели жизни и гиперкалиемией.
Врожденный гипертрофический пилоростеноз: Лечение[править]
Неотложная помощь:
• необходимо обеспечить срочную хирургическую помощь в условиях стационара (проведение пилоромиотомии);
• обязательная госпитализация в детский стационар, имеющий хирургическое отделение и отделение интенсивной терапии и реанимации.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Скорая и неотложная медицинская помощь детям : краткое руководство для врачей [Электронный ресурс] / В.М. Шайтор. — 2-е изд., испр. и доп. — М. : ГЭОТАР-Медиа, 2016. — https://www.rosmedlib.ru/book/ISBN9785970436868.html
Неонатология [Электронный ресурс] : Национальное руководство. Краткое издание / Под ред. Н.Н. Володина. — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970431597.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Также:
врожденный гипертрофический стеноз привратника
Версия: Справочник заболеваний MedElement
Категории МКБ:
Врожденный гипертрофический пилоростеноз (Q40.0)
Разделы медицины:
Врожденные заболевания, Гастроэнтерология
Общая информация
Краткое описание
Врожденный пилоростеноз (врожденный гипертрофический пилоростеноз, врожденный гипертрофический стеноз привратника) — врожденное сужение
пилорического канала
вследствие порока развития всех слоев пилорического отдела желудка с утолщением слизистой оболочки в пилорическом отделе, нарушением иннервации мышц привратника и избыточным разрастанием в них соединительной ткани.
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
При классификации указывают степень нарушения проходимости пилорического канала, отмечают наличие осложнений (желудочный пневматоз, дегитдратация и ее тип, эрозии желудка и пищевода).
Этиология и патогенез
Является мультифакториальным заболеванием, определенную роль в развитии которого играет наследственная предрасположенность.
Может возникать вследствие внутриутробных вирусных инфекций (цитомегаловирусная, герпетическая), а также
гестоза
, стрессов и других воздействий среды на организм матери.
Морфологически пилоростеноз проявляется утолщением стенки пилорического канала до 3-7 мм (норма 1-2 мм). У здоровых детей первых недель жизни
привратник
имеет округлую форму, напоминающую луковицу и розовый цвет. В случае пилоростеноза он удлиняется и приобретает форму оливы, хрящевую плотность и белый цвет.
Гистологически выявляется
гипертрофия
мышечных волокон (в основном циркулярного слоя), соединительнотканные перегородки утолщаются, возникает отек, а позже — склероз слизистого и подслизистого слоев с нарушением дифференцировки соединительнотканных структур.
Эпидемиология
Врожденный пилоростеноз встречается в популяции с частотой от 0,5:1000 до 3:1000. При этом частота случаев данного заболевания у мальчиков(1:150) значительно превосходит этот показатель у девочек (1:750). На 1 случай врожденного пилоростеноза у девочек приходится 4-7 случаев у мальчиков.
Факторы и группы риска
Существует установленная связь между кровным родством родителей и частотой случаев врожденного гипертрофического пилоростеноза. Чаще этот порок встречается у первого ребенка.
В 6,9% случаев семейно-наследственная предрасположенность выявлена. При наличии в семье больного мальчика риск для будущих братьев составляет 4%, для сестер — 3%. Для будущих братьев и сестер больной девочки риск составляет соответственно 9 и 4%.
Клиническая картина
Cимптомы, течение
Заболевание имеет постепенное развитие.
В возрасте 2-3 недель у ребенка появляется срыгивание, которое на 3-4-й неделе жизни переходит в обильную рвоту. Рвотные массы в ранние сроки иногда могут содержать примесь желчи, но по мере нарастания степени сужения привратника желчь в рвотных массах исчезает. Далее появляется рвота «фонтаном», когда объем рвотных масс превышает объем последнего кормления. Рвотные массы имеют кислый, застойный запах.
Ребенок теряет в весе, у него истончается подкожная клетчатка, через короткий промежуток времени он начинает весить меньше, чем при рождении. Дистрофия с типичной клинической картиной неуклонно прогрессирует. В организме развивается дефицит микроэлементов (железо, кальций, фосфор) и витаминов.
Заболевание может иметь острое течение, с выраженными нарушениями
гомеостаза
. При этом потеря массы тела достигает 15-20%. Для ребенка характерны вялость, адинамия, кожа с серой окраской и выраженной мраморностью, тахикардия, редкие мочеиспускания, запоры (хотя может наблюдаться и диспептический, «голодный» стул). Поскольку ребенок теряет соляную кислоту и хлор, для этого заболевания характерен алкалоз.
Происходит развитие анемии, нарушение водно-электролитного обмена, сгущается кровь.
При тяжелом течении пилоростеноза могут возникать геморрагический синдром с желудочным кровотечением, катарально-геморрагический эзофагит и антральный гастрит.
Симптомы нарастают медленнее при недостаточности кардиального отдела желудка и рефлюкс-эзофагите: отмечаются частое срыгивание, реже наблюдается рвота «фонтаном», менее выражены нарушения кислотно-основного состояния.
При осмотре ребенка отмечают:
— симптомы
гипотрофии
и обезвоживания;
— увеличение эпигастральной области по сравнению с запавшими нижними отделами живота;
— видимую глазом перистальтику желудка в виде песочных часов (особенно во время кормления). Вызвать перистальтику можно легким поглаживанием эпигастральной области.
— иногда удается пропальпировать утолщенный привратник.
Ребенок имеет скудный стул темно-зеленого цвета (из-за недостаточного поступления в кишечник молока и преобладания в химусе желчи и секрета кишечных желез).
Мочеиспускания редкие с уменьшенным количеством выделяемой мочи; моча концентрированная.
В результате рвоты могут появиться асфикция, аспирационная пневмония. К заболеванию могут добавиться такие гнойно-септические осложнения, как остеомиелит, пневмония, сепсис.
Диагностика
Подозрение на пилоростеноз должно появиться при наличии следующих симптомов:
1. Рвота «фонтаном» с 2-3 недельного возраста с постоянной частотой.
2. Количество молока, выделенного при рвоте, больше количества высосанного молока.
3. Резкое снижение массы тела — масса тела меньше, чем при рождении.
4. Значительно уменьшенное число мочеиспусканий (около 6).
5. Наличие тяжелых запоров (в большинстве случаев).
6. Появление симптома «песочных часов» после кормления.
7. Резкая бледность кожи.
8. Ребенок вялый, спокойный, состояние его прогрессивно ухудшается.
Инструментальная диагностика
Обязательные исследования: УЗИ и гастродуоденоскопия.
УЗИ позволяет увидеть пилорическую оливу в продольном и поперечном срезах, определить характер перистальтики желудка и наблюдать продвижение желудочного содержимого через пилорический канал.
В норме у детей первых месяцев жизни в желудке натощак отсутствует содержимое, длина привратника не превышает 18 мм, просвет пилорического канала хорошо визуализируется, толщина мышечного слоя стенки- не более 3-4 мм, диаметр привратника — не более 10 мм.
При гипертрофическом пилоростенозе во время проведения УЗИ натощак, в желудке обнаруживают большое количество жидкого содержимого, перистальтика глубокая, «перетягивающая». При прохождении перистальтической волны пилорический канал ригиден и не раскрывается, его длина составляет в среднем 21 мм (от 18 до 25 мм), наружный диаметр привратника — 14 мм (от 11 до 16 мм).
На продольном срезе циркулярная мышца представлена двумя параллельными гипоэхогенными полосками, между которыми располагается эхогенная полоска слизистой оболочки. На поперечном срезе циркулярная мышца визуализируется в виде гипоэхогенного кольца вокруг эхогенного кружка слизистой оболочки. Толщина мышцы составляет в среднем 5 мм (от 3 до 6 мм).
ЭГДС в случае пилоростеноза позволяет выявить расширение желудка, резкое сужение и ригидность пилорического канала, нередко — недостаточность кардии. В желудке натощак часто находят жидкое содержимое, стенки желудка гипертрофированы, перистальтика усилена, либо желудок атоничен, на слизистой оболочке желудка могут быть обнаружены эрозии.
Дополнительные исследования
Рентгеновское исследование желудка с барием
Прямые рентгенологические признаки: изменение формы, величины и функции антропилорического отдела желудка.
Если сужение привратника выражено резко, в результате перистальтики желудка контрастное вещество заполняет только начальную часть пилорического канала, не проникая в двенадцатиперстную кишку (симптом «антропилорического клюва»). Стенка желудка нависает над суженным пилорическим каналом в основании «клюва», в результате происходит своего рода инвагинация (внедрение) утолщенного привратника в просвет антрального отдела — симптом «плечиков» или «фигурной скобки».
При менее выраженном
стенозе
на рентгенологическим изображении виден весь пилорический канал. Он значительно удлинен (симптом «усика», или «жгутика»).
Симптом «параллельных линий», которые образованы расширенными складками слизистой оболочки, является признаком, свидетельствующим о сужении пилорического канала из-за гипертрофии мышц и утолщения слизистой оболочки.
Выявление хотя бы одного из перечисленных прямых признаков позволяет считать диагноз врожденного гипертрофического пилоростеноза верифицированным.
Косвенные признаки указывают на изменения эвакуаторной функции, а также изменение картины распределения газа по петлям кишечника.
Наиболее значимые из них:
1. Уменьшение количества газа в петлях кишечника при растянутом желудке;
2. Сегментирующая учащенная перистальтика желудка, иногда по типу «песочных часов»: удлиненный и суженный привратник не сокращается. Даже при усиленных перистальтических сокращениях желудка, его содержимое не перемещается в двенадцатиперстную кишку в течение длительного времеми — симптом задержки эвакуации. Спустя 24-72 ч после приема бария его часть все еще наблюдается в желудке.
Лабораторная диагностика
Обязательные исследования: общий анализ крови, гематокрит, общий анализ мочи.
Дополнительные исследования: биохимический анализ крови (калий, натрий, хлор, кислотно-основное состояние).
Дифференциальный диагноз
Дифференциальный диагноз проводится с заболеваниями, сопровождающимися упорной рвотой:
—
пилороспазм
;
— халазия и ахалазия пищевода;
— редкие пороки развития: сужение пищевода,
атрезия пищевода
, атрезия двенадцатиперстной кишики;
— гипоксически-ишемическое поражение ЦНС;
— адреногенитальный синдром;
— гипоальдостеронизм;
— менингит и другие инфекционно-воспалительные заболевания.
При врожденном предпилорическом стенозе наблюдается очень сходная с пилоростенозом клиническая картина, характеризующаяся высокой кишечной непроходимостью. Окончательный диагноз ставят на основании УЗИ, ЭГДС, рентгенологического обследования.
При проведении дифференциальной диагностики следует исключить пилороспазм. В отличие от пилоростеноза при пилороспазме:
— рвота с рождения, нерегулярная.
— количество высосанного молока больше, количества молока, выделенного при рвоте;
— масса тела ребенка на момент осмотра больше, чем при рождении, она соответствует норме или немного отстает (в большинстве случаев);
— число мочеиспусканий уменьшено умеренно (10-15),
олигурии
нет;
— возможны спастические запоры, но иногда стул самостоятельный;
— при приеме пищи не наблюдается видимая перистальтика желудка (в большинстве случаев);
— кожа не слишком бледная;
— ребенок криклив, его состояние существенно не нарушается.
В диагностике и дифференциальной диагностике стеноза и
дивертикула пищевода
ведущую роль играют эзофагоскопия и рентгенологическое обследование.
Причиной рвоты также могут выступать
удвоение пищевода
или
врожденный короткий пищевод
. Диагноз подтверждают с помощью ЭГДС и рентгенологического исследования, при этом нарушений со стороны привратника не выявляют.
Осложнения
Нарушение трофики, обезвоживание.
Лечение
В настоящее время основным методом лечения пилоростеноза является оперативный.
Хирургическое лечение
Когда диагноз установлен, всем детям проводят внеслизистую
пилоромиотомию
по Фреде-Рамштедту.
Предоперационная подготовка детей в тяжелом состоянии включает инфузионную регидратацию, коррекцию водно-солевого обмена и кислотно-основного состояния (реополиглюкин, 5% раствор глюкозы, 5% раствор альбумина, растворы аминокислот, панангин, аскорбиновая кислота, препараты кальция и витамины, физиологический раствор, раствор Рингера). В случае 12-часовой подготовке не назначают энтеральное питание. Когда необходима более длительная подготовка, ребенка кормят сцеженным грудным молоком или адаптированной смесью по 10 мл через 2ч.
Немедикаментозное лечение
В первые сутки после операции ребенка следует кормить сцеженным грудным молоком по 10-20 мл через 2ч, постепенно объем кормления увеличивается (на 100 мл каждые сутки). Перевод на кормление грудью возможен при улучшении состояния к 6-7 дню после операции.
Медикаментозное лечение
В первые дни после операции осуществляется инфузионная терапия растворами аминокислот, глюкозы, микроэлементов, витаминов. Это необходимо для коррекции метаболических нарушений и получения достаточного объема питания.
В комплексе лечения используют препараты, защищающие слизистую оболочку (Маалокс, Фосфалюгель и др.), витамины, биопрепараты (Бифиформ, Линекс), ферменты (Креон, Панцитрат и т.п.). В случае присоединения гнойно-септических заболеваний (пневмония, сепсис, остеомиелит) показано назначение антибактериальных средств.
Прогноз
При своевременной диагностике и адекватном лечении дети растут и развиваются соответственно возрасту.
Госпитализация
В отделение детской хирургии в плановом порядке.
Профилактика
Целесообразны проведение генетического консультирования, пренатальное выявление и лечение внутриутробных инфекций.
Информация
Источники и литература
- Детская гастроэнтерология: руководство для врачей /под ред. проф. Шабалова Н.П., 2011
- стр.292-301
- Исаков Ю.Ф., Степанов Э.А., Красовская Т.В. Абдоминальная хирургия у детей, руководство, Медицина, 1988
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
