Первичный нефросклероз код по мкб 10
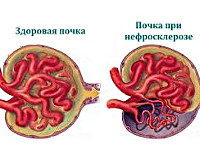
Нефросклероз (синоним: «сморщенная почка») — патологическое состояние, при котором ткань почки заменяется соединительной тканью, а сама почка уменьшается в размерах («сморщивается»), при этом нарушаются её функции вплоть до полного прекращения работы почки.
Классификация[править | править код]
Принято выделять две формы данного заболевания:
- первично сморщенная почка;
- вторично сморщенная почка.
Причины возникновения[править | править код]
Первично сморщенная почка возникает вследствие поражения сосудов почек, что может наблюдаться при таких заболеваниях, как артериальная гипертензия, атеросклероз, инфаркт почки.
Причины вторично сморщенной почки представлены различными заболеваниями, которые вызывают нарушение функции почек — гломерулонефрит, туберкулез почки, сахарный диабет.
Симптомы нефросклероза[править | править код]
У пациента со сморщенной почкой отмечаются следующие симптомы:
- нарушения мочеиспускания, которые включают полиурию (повышенное образование и выведение мочи), никтурию (учащение мочеиспускания в ночное время), гематурию (появление крови в моче);
- наличие постоянных болей в пояснице тянущего характера;
- артериальная гипертензия.
Также у пациентов с нефросклерозом отмечаются такие изменения в анализах мочи, как гипоизостенурия (низкий удельный вес мочи) и протеинурия (появление белка в моче).
Диагностика нефросклероза[править | править код]
Диагностика данного патологического состояния включает оценивание жалоб пациента, анализ анамнеза его жизни, семейного анамнеза и анамнеза заболевания, проведение физикального осмотра, выполнение лабораторных исследований (общего анализа мочи, общего анализа крови, биохимического анализа крови). Также пациенту обязательно проводится ультразвуковое исследование почек. Кроме того, могут выполняться рентгенография органов брюшной области, ангиография почечных артерий, магнитно-резонансная томография и компьютерная томография с контрастированием.
Первично сморщенная почка развивается в результате поражения сосудов почки. Вторично сморщенная почка развивается в результате поражения почечной ткани (паренхимы) при различных болезнях.
Действия пациента[править | править код]
При наличии каких-либо жалоб со стороны мочевыделительной системы необходимо своевременно обратиться за консультацией к врачу (нефрологу).
Лечение нефросклероза[править | править код]
При подтверждении диагноза сморщенной почки, пациенту проводится хирургическое лечение, которое обычно предусматривает удаление пораженной почки (нефрэктомия). Данная операция может выполняться несколькими способами. В частности, возможно проведение полостной или лапароскопической операции, а также эндоскопической чрескожной ретроперитонеальной нефрэктомии.
Осложнения при нефросклерозе[править | править код]
Сморщенная почка может приводить к развитию следующих осложнений:
- нефрогенная артериальная гипертензия;
- хроническая почечная недостаточность.
Профилактика нефросклероза[править | править код]
Профилактические мероприятия, направленные на предупреждение развития сморщенной почки, предусматривают:
- проведение своевременного и адекватного лечения заболеваний почек (в частности, воспалительного характера);
- своевременное и полноценное лечение любых других воспалительных патологий (к примеру, хронического тонзиллита, цистита);
- исключение переохлаждения;
- обеспечение комфортных условий для труда и жизни (в частности, поддержание соответствующей влажности и комфортной температуры в рабочих и жилых помещениях).
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
Ссылки[править | править код]
«Сморщенная почка»
Источник
Нефросклероз — это патологическое состояние, вызванное гибелью нефронов, их замещением соединительной тканью с нарастанием почечной недостаточности. Проявляется полиурией, никтурией, гипертензией, отечностью, дискомфортом в пояснице, на поздних этапах — олигурией, гематурией, интоксикацией. Диагностируется с помощью лабораторных анализов, УЗИ, КТ, МСКТ почек, нефросцинтиграфии, ангиографии ренальных сосудов, урографии, биопсии. Для лечения применяют этиопатогенетическую терапию основного заболевания, антикоагулянты, антиагреганты, противоанемические, дезинтоксикационные, витаминно-минеральные средства, заместительную терапию, аллотрансплантацию почки.
Общие сведения
Нефросклероз — вторичное клинико-анатомическое состояние, проявляющееся уплотнением, сморщиванием почек и снижением их функциональной состоятельности вследствие замещения паренхимы волокнами и межуточным веществом соединительной ткани. Сморщенная почка была впервые описана в 1914 году немецкими клиницистом Ф. Фольгардом и патологом К.Т. Фаром.
Обычно нефросклероз осложняет течение урологической и другой соматической патологии. В ХХ веке его ведущей причиной считался гломерулонефрит, в настоящее время — артериальная гипертензия и сахарный диабет (более 60% всех диагностированных случаев). Распространенность нефросклероза в европейских странах составляет 0,06%. При этом 10-20% больных нуждаются в проведении регулярного гемодиализа, а смертность от ХПН достигает 22%.

Нефросклероз
Причины нефросклероза
Сморщивание почки — полиэтиологический процесс, который осложняет различные сосудистые расстройства и урологические болезни. В зависимости от варианта нефросклероза специалисты в сфере урологии и нефрологии выделяют две группы причин, вызывающих первичное или вторичное замещение почечной паренхимы волокнистыми структурными элементами соединительной ткани. Первично сморщенная почка формируется на фоне поражения ренальных сосудов, обусловленного такими заболеваниями, как:
- Артериальная гипертензия. У больных с эссенциальной гипертонической болезнью и симптоматическими гипертензивными состояниями стойко спазмируются и сужаются почечные сосуды, нарушается питание паренхимы. Соединительнотканное уплотнение сосудистой стенки или гибель артериол, клубочковых капилляров завершается соответственно формированием медленно прогрессирующего артериосклеротического нефросклероза либо злокачественного артериолонекротического гломерулосклероза Фара.
- Атеросклероз ренальных артерий. Отложение на внутренней оболочке атеросклеротических бляшек делает сосудистую стенку менее эластичной, сужает просвет сосудов, питающих почечную паренхиму. Уменьшение тканевой перфузии провоцирует деструкцию нефронов и тканевую гипоксию, способствующую избыточному образованию соединительной ткани. Как следствие, в результате атеросклероза корковое вещество истончается, клетки мочевых канальцев атрофируются, из-за чего снижается функциональная состоятельность почки.
- Хроническое венозное полнокровие. На фоне застоя, вызванного нефроптозом, сужением или хроническим тромбозом ренальных вен, паренхиматозные сосуды паретически расширяются, приток насыщенной кислородом артериальной крови уменьшается, в тканях нарастает ишемия. Ситуация усугубляется уплотнением сосудистых стенок, дополнительно нарушающим тканевой метаболизм. В условиях гипоксии происходит частичное отмирание клеток, и на протяжении 10-15 лет возникает нефросклероз.
У некоторых пациентов ангиогенная деструкция почек возникает остро при частичной или полной тромбоэмболии ренальной артерии. Резкое нарушение кровообращения вызывает инфаркт почки — массовую гибель нефронов в результате острой ишемии. Впоследствии некротизированный участок постепенно замещается соединительной тканью, и развивается нефросклероз.
О вторично сморщенной почке говорят в тех случаях, когда пациент изначально страдает урологическим заболеванием, при которых почечная паренхима разрушается под влиянием инфекционных агентов, аутоиммунных комплексов, механических факторов (растяжения, травматизации конкрементами) и др. Основными причинами вторичного (нефрогенного) нефросклероза являются:
- Болезни почек. Склерозирование паренхимы может стать исходом пиелонефрита, туберкулеза почек, гломерулонефрита, мочекаменной болезни, поликистоза. Отдельную группу причин нефросклероза составляют вторичные нефропатии, осложнившее течение других патологических процессов — сахарного диабета, системной красной волчанки, злокачественных неоплазий, гестоза.
- Заболевания нижних мочевыводящих отделов. Нефросклероз может развиться на фоне гидронефроза, обусловленного обтурационным застоем мочи при склерозе шейки мочевого пузыря, формировании уретеро-вагинальных свищей, сдавливании опухолями малого таза. Атрофические процессы наблюдаются у 30-60% пациентов, страдающих пузырно-мочеточниковым рефлюксом.
Патогенез
Несмотря на разнообразие причин, вызывающих нефросклероз, механизм развития заболевания в целом является общим. Вначале под влиянием различных повреждающих факторов (гипоксии, воспалительных и дистрофических процессов, вызванных факторами патогенности микроорганизмов, аутоиммунными комплексами, прямыми травматическими воздействиями и др.) происходит деструкция клубочкового и канальцевого эпителия с выключение части нефронов из общего кровоснабжения.
Поскольку почечные клетки не способны к регенерации, после фагоцитирования разрушенных клеточных элементов начинается нефросклероз — поврежденный участок замещается соединительными волокнами, а сами почки уплотняются. В оставшихся клубочках усиливаются кровообращение и фильтрация, в результате чего увеличивается объем выделяемой мочи и уменьшается ее относительная плотность. На фоне нарушений кровотока повышается синтез ренина, регулирующего клубочковую фильтрацию, что способствует возникновению или усугублению артериальной гипертензии.
Благодаря высоким компенсаторным возможностям почечной ткани клинические признаки почечной недостаточности появляются только при выраженном нефросклерозе с потерей 70% нефронов обеих почек или 85% — одной. При сохранении 5% клеток и менее возникает функциональная несостоятельность органа, требующая проведения заместительной терапии.

КТ-урография. Выраженная асимметрия размеров почек, значительное уменьшение размеров правой почки.
Симптомы нефросклероза
Клиническая картина заболевания на ранней стадии характеризуется повышением количества суточной мочи (более 2 л), учащением актов мочеиспускания в ночное время (свыше 3-х раз за ночь), постоянными тянущими болями в области поясницы, увеличением артериального давления. По мере прогрессирования нефросклероза появляются отеки: сначала на лице, потом они распространяются равномерно по всему телу. Отечность наиболее выражена утром.
На поздней стадии симптоматика усугубляется: объем суточной мочи снижается до 0,5–0,8 л, в моче может появляться примесь крови, пациента беспокоит сухость во рту, постоянная жажда. Возникают и нарастают общие симптомы интоксикации: головная боль, тошнота и рвота, слабость, мышечные боли.
Осложнения
Серьезные нарушения процессов фильтрации и реабсорбции, возникающие при деструкции более 70-75% исходного числа нефронов, приводят к формированию хронической почечной недостаточности. Поскольку сморщенная почка перестает синтезировать эритропоэтин, необходимый для созревания эритроцитов в костном мозге, часто развивается железодефицитная анемия. У пациентов с нефросклерозом повышается риск нефрогенной артериальной гипертензии вследствие избыточной продукции ренина. При нарушении обмена витамина D возникает остеопороз с повышенной ломкостью костей и склонностью к образованию патологических переломов.
Диагностика
Пациентам с подозрением на нефросклероз назначают комплексное обследование, позволяющее определить особенности морфологической структуры почек, выявить признаки атрофии паренхимы, оценить функциональную состоятельность органа. Наиболее информативными лабораторными и инструментальными методами диагностики сморщенной почки считаются:
- Общий анализ мочи. Для нефросклероза показательно значительное уменьшение относительной плотности мочи (до 1,005-1,015 г/л). При нарастании признаков ХПН возможны эритроцитурия (до 2-3 эритроцитов в поле зрения), цилиндрурия, протеинурия (до 0,033 г/л).
- Общий анализ крови. У пациентов со сморщенной почкой снижается содержание гемоглобина и эритроцитов, отмечается умеренная тромбоцитопения, увеличение длительности кровотечения и времени свертываемости крови. Часто возникает небольшой лейкоцитоз.
- Биохимия крови. Оценка функциональной состоятельности по биохимическим показателям выявляет почечную недостаточность. При нефросклерозе может быть повышено содержание мочевой кислоты, креатинина, мочевины, магния, фосфора, натрия. Снижается уровень белка, калия.
- Сонография. Характерными эхографическими признаками нефросклероза служат уменьшение размеров пораженного органа, истончение паренхимы, атрофия коркового слоя, его нечеткая дифференциация с мозговым веществом. Зачастую по данным УЗИ почек выявляется нефрокальциноз.
- Ренгенологические методы. При обзорной и экскреторной урографии размеры почек, корковый слой уменьшены, в паренхиме определяются кальцификаты. Нарушение заполнения чашечно-лоханочной системы контрастным веществом может свидетельствовать о развитии ХПН.
- Ангиография. На ангиограммах почек артерии обычно сужены, деформированы. У части пациентов мелкий артериальный рисунок может отсутствовать (симптом «обгоревшего дерева»). Корковое вещество истончено. Типична неровность наружного контура почек.
- Динамическая нефросцинтиграфия. При сморщивании почка медленнее накапливает и выводит нефротропный радионуклид. Исследование дополняют статической нефросцинтиграфией, выявляющей дефекты паренхимы по неравномерному распределению радиофармпрепарата.
- Томография почек. На трехмерных моделях и послойных снимках, полученных в ходе КТ, МСКТ, выявляются истонченность коркового слоя, уменьшение размеров органа. Признаками нефросклероза являются сужение и деформация мелких артериальных сосудов.
- Пункционная биопсия почек. При гистологическом анализе биоптата почек отмечается значительное уменьшение количества нефронов, большое количество волокон соединительной ткани. В ходе исследования оценивается состояние артериол и капилляров.
Дифференциальная диагностика нефросклероза проводится с сахарным и несахарным диабетом, острой почечной недостаточностью, быстропрогрессирующим гломерулонефритом, гепаторенальным синдромом, гипохлоремической азотемией. При необходимости пациента, кроме врача-нефролога и уролога консультируют терапевт, кардиолог, фтизиатр, ревматолог, эндокринолог, онколог, онкогематолог.

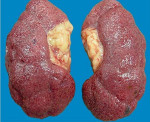
КТ-урография. Нефросклероз справа.
Лечение нефросклероза
Консервативная терапия начальных стадий сморщивания почек направлена на коррекцию основного заболевания, спровоцировавшего склеротический процесс, и нарастающей почечной недостаточности. С учётом патологии, вызвавшей нефросклероз, пациенту назначают антибиотики, гипотензивные препараты, статины, глюкокортикостероиды, антигликемические, диуретические, нестероидные противовоспалительные и другие этиопатогенетические средства. Для купирования расстройств, вызванных функциональной почечной недостаточностью, могут применяться:
- Антикоагулянты и антиагреганты. За счет влияния на реологические свойства крови улучшают кровоток в ренальных артериолах, капиллярах и благодаря восстановлению тканевой перфузии замедляют нефросклероз. С осторожностью назначаются при нарастании ХПН.
- Витаминно-минеральные комплексы. Для коррекции изменений биохимического состава крови, вызванного нарушением фильтрации, используют препараты калия, кальция, витамин D, поливитаминные составы, бифосфонаты. Их прием улучшает метаболизм и предотвращает остеопороз.
- Противоанемические средства. При выявлении анемии назначают препараты эритропоэтина, стимулирующие образование эритроцитов, и железа, необходимого для синтеза гемоглобина. Уменьшение гемической гипоксии позволяет затормозить склеротические процессы в тканях почек.
- Дезинтоксикационная терапия. Чтобы ускорить выведение токсичных метаболитов, накапливающихся в организме при нефросклерозе, применяют энтеросорбенты, которые связывают продукты обмена в кишечнике. Для снижения уровня мочевины могут назначаться растительные средства на основе артишока.
Если сморщивание почки сочетается с ХПН III-IV стадии, показано проведение заместительной почечной терапии — перитонеального диализа, гемодиализа, гемодиафильтрации, гемофильтрации. Радикальным методом лечения, рекомендованным при нефросклерозе с уменьшением количества жизнеспособных нефронов до 5% и менее, является трансплантация почки после полостной или лапароскопической нефрэктомии.
Прогноз и профилактика
При своевременном выявлении болезни прогноз относительно благоприятный, назначение адекватной терапии позволяет добиться длительного состояния компенсации нефросклероза. Со временем работа нефронов ухудшается, развивается хроническая почечная недостаточность: такие пациенты нуждаются в пересадке органа или регулярном гемодиализе.
Для профилактики нефросклероза необходимо соблюдать рекомендации специалиста по лечению нефрологических заболеваний (особенно воспалительного характера), контролировать уровень артериального давления, глюкозы крови, избегать переохлаждений, не злоупотреблять солью и мясной пищей. Важную роль в предупреждении развития сморщенной почки играет регулярное посещение семейного врача для раннего выявления и коррекции соматической патологии.
Источник
Гипертензивный нефросклероз, нефросклероз (сморщенная почка), гипертоническая болезнь почек, гипертензивное заболевание, гипертоническая нефропатия— синонимы одного и того же заболевания. Разберемся, нефросклероз почек что это такое?
Характеристика заболевания
Нефросклероз что это такое? Термин гипертензивный нефросклероз традиционно использовался для описания клинического синдрома, характеризующегося долговременной гипертонической болезнью, гипертонической ретинопатией, гипертрофией левого желудочка, минимальной протеинурией и прогрессирующей почечной недостаточностью.
Итак, что такое нефросклероз почек— состояние здоровья, связанное с повреждением почек из-за хронического высокого кровяного давления, при котором ткань заменяется соединительной тканью, а сама почка уменьшается в размерах («сморщивается»). Это приводит к сбою в работе вплоть до полного прекращения функционирования органа.
Болезнь можно разделить на два типа: доброкачественная и злокачественная. Доброкачественный нефросклероз распространен у лиц старше 60 лет. Злокачественная форма встречается редко и поражает 1-5% людей с высоким кровяным давлением (диастолическое артериальное давление выше 130 мм/рт). Гипертензивное заболевание следует отличать от реноваскулярной гипертензии, которая является формой вторичной гипертензии.
Принято выделять две формы данного заболевания:
- первично сморщенная почка—развивается в результате поражения сосудов почки;
- вторично сморщенная почка— поражение почечной ткани (паренхимы) при различных болезнях.
Код по МКБ -10 –I12.
Нефросклероз симптомы и группа риска
Нельзя сказать, что заболевание протекает бессимптомно, просто не все вовремя обращаются за медпомощью, списывая все признаки на усталость, застудился, переел и т.д. Классические симптомы хронического заболевания почек:
- потеря аппетита;
- нарушения мочеиспускания;
- уменьшение объема мочи;
- наличие постоянных болей в пояснице тянущего характера;
- тошнота;
- рвота;
- повышенное артериальное давление;
- зуд;
- сонливость или спутанность сознания;
- изменение внешнего вида мочи (с кровью, темная, резко пахнущая, пенистая);
- потеря веса и неприятный вкус во рту.
Симптомы могут проявляться слабо, но со временем развиваться и переходить в хроническое состояние организма.
В группу риска входят люди с:
- слабо контролируемым умеренным и высоким кровяным давлением;
- пожилой возраст;
- другие заболевания почек.
Причина нефросклероза
Нефросклероз—это не самостоятельное заболевание. Термин «гипертензия» используется для обозначения высокого кровяного давления, а «нефропатия» означает повреждение почек.
Из этого следует, что причиной болезни становится хроническое высокое артериальное давление, которое вызывает повреждение ткани почек, включает небольшие кровеносные сосуды, гломерулы, почечные канальцы и интерстициальные ткани.
Ткань затвердевает и утолщается. Сужение кровеносных сосудов означает, что в ткань поступает меньше крови, соответственно, уменьшается поставка кислорода, что приводит к гибели ткани (ишемия).
Механизм возникновения
В результате доброкачественной артериальной гипертензии в почках в стенках мелких артерий и артериол накапливается гиалиновый (розовый, аморфный, однородный материал), вызывающий утолщение их стенок и сужение артериальных отверстий, то есть происходит процесс, известный как атеросклероз. В результате нарушенный кровоток вызывает трубчатую атрофию, интерстициальный фиброз, клубочковые изменения и рубцевание вокруг клубочков. Дополнительные осложнения, часто связанные с гипертонической нефропатией, включают повреждение клубочков, приводящее к протеину и крови в моче.
Гипертоническая нефропатия относится к почечной недостаточности, которая может быть отнесена к истории гипертонии. Однако, несмотря на известную связь между гипертонией и хроническим почечным заболеванием, основной механизм остается неясным.
Гломерулярная ишемия,гипертензия и гиперфильтрация
Высокое кровяное давление в долгосрочной перспективе может повредить эндотелий, широко известный как подкладка кровеносного сосуда. Это приводит к накоплению бляшек, оседаемых в почечных артериях, вызывая стеноз и ишемическую болезнь почек. В этой ситуации орган, питаемый кровью суженной артерии, страдает от неадекватного кровотока, что, в свою очередь, уменьшает его размер.
Альтернативным механизмом гипертонической нефропатии является удлиненная гломерулярная гипертензия и, следовательно, гломерулярная гиперфильтрация. Они могут возникать одновременно, но не обязательно. Смысл заключается в том, что гипертония приводит к склерозу клубочков, что в конечном итоге означает снижение функции почек. В качестве компенсационного механизма незатронутые нефроны релаксируют для увеличения притока крови к перфузии почек и увеличения клубочковой фильтрации через неповрежденные клубочки.
Диагностика
Врач может установить диагноз только на основании истории болезни и биохимических исследований. Хроническая гипертензия с прогрессирующим заболеванием почек приводит к повышенной концентрации альбумина в моче (альбуминурия). Выделение белка с мочой обычно не вызывает симптомов, но может свидетельствовать о многих заболеваниях мочеполовой системы. Наиболее показателен 24-часовой сбор мочи. Врач рекомендует УЗИ-диагностику, а в некоторых случаях гистологию.
Лечение нефросклероза почек и прогноз
Цель терапии—замедлить прогрессирование хронического заболевания за счет снижения артериального давления и уровня альбумина. Идеальное АД <130/80 мм рт.ст. для пациентов с гипертонической нефропатией, ведь исследования показывают, что все, что выше или ниже этого, может увеличить риск сердечно-сосудистых заболеваний.
Рекомендовано изменить образ жизни: снижение веса, физические упражнения, уменьшение потребления соли, отказ от вредных привычек.
Прогноз пациента зависит от многих факторов, включая возраст, этническую принадлежность, кровяное давление и скорость клубочковой фильтрации. Было показано, что изменения в образе жизни (снижение потребления соли, увеличение физической активности и т.д.), улучшают результаты, но этого недостаточно без фармакологического лечения.
Злокачественная форма нефросклероза почки подразумевает хирургическое лечение, которое обычно предусматривает удаление пораженного органа (нефрэктомия). Данная операция может выполняться несколькими способами.
В частности, возможно проведение полостной или лапароскопической операции, а также эндоскопической чрескожной ретроперитонеальной нефрэктомии. В особо тяжелых случаях пациента переводят на гемодиализ или производят трансплантацию (пересадку) донорской почки.
Видео:Нефропатия
Источник
