Первичный гиперпаратиреоз код мкб
Рубрика МКБ-10: E21.0
МКБ-10 / E00-E90 КЛАСС IV Болезни эндокринной системы, расстройства питания и нарушения обмена веществ / E20-E35 Нарушения других эндокринных желез / E21 Гиперпаратиреоз и другие нарушения паращитовидной околощитовидной железы
Определение и общие сведения ( в т.ч. эпидемиология)[править]
Первичный гиперпаратиреоз
Синонимы: паратиреоидная остеодистрофия, фиброзная генерализованная остеодистрофия, osteitis fibrosa cystica, болезнь Реклингхаузена
Первичный гиперпаратиреоз- первичная гиперплазия или аденома (либо рак) околощитовидных желез (изолированные формы и в составе множественных эндокринных неоплазий).
Первичный гиперпаратиреоз — самая частая причина гиперкальциемии. Распространенность первичного гиперпаратиреоза составляет 0,05—0,1%; у женщин он встречается в 4 раза чаще, чем у мужчин. Пик заболеваемости приходится на 60—70 лет.
Этиология и патогенез[править]
1. Аденомы паращитовидных желез, одиночные или множественные, обнаруживаются у 80—85% больных.
2. Гиперплазия паращитовидных желез обнаруживается у 15—20% больных.
3. Рак паращитовидных желез встречается менее чем в 1% случаев.
Гиперпаратиреоз, обусловленный гиперплазией или новообразованиями паращитовидных желез, может быть как спорадическим, так и семейным (с аутосомно-доминантным наследованием). Наследственный первичный гиперпаратиреоз — один из компонентов синдромов МЭН. Он имеется у 90% больных МЭН типа I и у 50% больных МЭН типа IIa (см. гл. 45, п. II). В обоих случаях гиперпаратиреоз обычно обусловлен гиперплазией всех паращитовидных желез, реже — аденомами. Обычно гиперпаратиреоз бывает первым проявлением МЭН типа I.
Б. Патогенез. При первичном гиперпаратиреозе нарушен механизм подавления секреции ПТГ в ответ на гиперкальциемию. Порог чувствительности гиперпластических или опухолевых клеток к кальцию значительно повышен по сравнению с нормой либо вообще отсутствует. В результате эти клетки секретируют избыточные количества ПТГ. Избыток ПТГ ускоряет резорбцию костной ткани и усиливает вымывание кальция из костей, что приводит к гиперкальциемии. Под влиянием избытка ПТГ снижается порог реабсорбции фосфата в почках; в результате возникают фосфатурия и гипофосфатемия. Канальцевая реабсорбция кальция усиливается, но этот эффект ПТГ нивелируется повышенной клубочковой фильтрацией кальция вследствие гиперкальциемии, поэтому экскреция кальция с мочой увеличивается. Избыток ПТГ и гипофосфатемия стимулируют синтез 1,25(OH)2D3 в почечных канальцах. Под влиянием 1,25(OH)2D3 усиливается всасывание кальция в кишечнике, что еще больше усиливает гиперкальциемию. Гиперкальциурия и усиленное всасывание кальция в кишечнике отмечаются соответственно у 40 и 60% больных первичным гиперпаратиреозом.
Клинические проявления[править]
1. Симптомы перечислены в табл. 24.2.
2. Примерно в 50% случаев болезнь протекает бессимптомно, и только случайно обнаруженная гиперкальциемия позволяет заподозрить гиперпаратиреоз. При обследовании у большинства больных с гиперкальциемией выявляют клинические признаки первичного гиперпаратиреоза. У молодых больных клиническая картина обычно не соответствует тяжести гиперкальциемии.
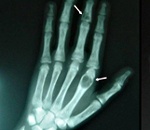
3. Тяжелые поражения костей (фиброзно-кистозный остеит, замещение кроветворной ткани костного мозга соединительной тканью) 20—40 лет назад обнаруживались у 10—25% больных первичным гиперпаратиреозом и считались патогномоничным признаком этого заболевания. В последнее время эти поражения встречаются гораздо реже, обычно у больных с почечной недостаточностью.
Первичный гиперпаратиреоз: Диагностика[править]
4. Для подтверждения диагноза показана биопсия костной ткани. У большинства больных независимо от тяжести заболевания имеются характерные гистологические признаки первичного гиперпаратиреоза: истончение компактного вещества трубчатых костей, кисты и так называемые бурые опухоли (очаги замещения костной ткани фиброзной тканью с большим количеством остеокластов и макрофагов, нагруженных гемосидерином). Примерно у трети больных выявляется остеопения.
5. При денситометрии костей выявляется значительное снижение плотности костной ткани.
6. При первичном гиперпаратиреозе увеличен риск переломов костей предплечья, бедренных костей и позвоночника.
7. Повышение активности щелочной фосфатазы и уровня остеокальцина в сыворотке свидетельствует об ускоренной перестройке и нарушениях метаболизма костной ткани.
8. Мочекаменная болезнь с образованием кальциевых камней либо нефрокальциноз отмечаются у 40—50% больных с клиническими признаками первичного гиперпаратиреоза. В то же время менее 5% больных с кальциевыми камнями почек страдают первичным гиперпаратиреозом. Мочекаменная болезнь чаще поражает молодых больных первичным гиперпаратиреозом; пик заболеваемости приходится на 20—40 лет. Предполагают, что это связано с более высоким уровнем 1,25(OH)2D3 в молодом возрасте. Действительно, у молодых больных существует четкое соответствие между степенью гиперкальциурии, уровнем 1,25(OH)2D3 и образованием камней в почках.
9. Артериальная гипертония наблюдается у 30—50% больных первичным гиперпаратиреозом. Известно, что острая гиперкальциемия сопровождается подъемом АД и у здоровых людей. Механизмы развития артериальной гипертонии при первичном гиперпаратиреозе не выяснены.
Гиперкальциемия имеется у большинства больных. Если при подозрении на гиперпаратиреоз уровень общего кальция лишь незначительно превышает норму либо повышается эпизодически, следует определить концентрацию свободного кальция. У некоторых больных с повышенным уровнем ПТГ концентрация свободного кальция в сыворотке оказывается нормальной. Это состояние принято называть нормокальциемическим гиперпаратиреозом. Причины нормокальциемического гиперпаратиреоза:
а. Почечная недостаточность (нарушение канальцевой реабсорбции кальция).
б. Нарушение всасывания кальция в кишечнике.
в. Авитаминоз D. Признак авитаминоза D — остеомаляция. Чтобы отличить гиперпаратиреоз с авитаминозом D от изолированного авитаминоза D, проводят пробное лечение витамином D. На фоне заместительной терапии витамином D у больных с гиперпаратиреозом возникает гиперкальциемия, а у больных с изолированным авитаминозом D восстанавливается нормокальциемия.
г. Преходящая нормокальциемия может встречаться на ранних стадиях развития первичного гиперпаратиреоза.
д. Чтобы подтвердить диагноз гиперпаратиреоза у больных с рецидивирующей мочекаменной болезнью и нормокальциемией натощак, можно попытаться выявить гиперкальциемию после приема пищи на фоне повышенного уровня ПТГ. Можно также провести провокационную пробу с тиазидными диуретиками. Их назначают на 1—2 нед. У больных без гиперпаратиреоза уровень кальция повышается умеренно (до верхней границы нормы). Поскольку регуляция обмена кальция у таких больных не нарушена, уровень кальция возвращается к исходному уже во время приема препаратов (обычно к концу 1-й недели). У больных первичным гиперпаратиреозом уровень кальция повышается значительно и нормализуется только через несколько суток после отмены препаратов.
Уровень ПТГ в сыворотке определяют методом РИА с антителами к срединному фрагменту гормона (аминокислоты 43—68). Более точен иммунорадиометрический метод с использованием двух антител (к N- и C-концевым фрагментам ПТГ). Этот метод позволяет измерить концентрацию ПТГ1—84. В последнее время для определения концентрации ПТГ1—84 используют также ИФА и иммунохемилюминесцентный метод. Одновременно с уровнем ПТГ1—84 измеряют уровень общего или свободного кальция. В большинстве случаев этих исследований достаточно для установления диагноза.
Измерение уровня общего или нефрогенного цАМФ в моче позволяет оценить действие ПТГ на почки. В последнее время эти исследования редко используют в диагностике первичного гиперпаратиреоза, поскольку доступны чувствительные методы определения ПТГ1—84. Однако оценка экскреции цАМФ полезна для выяснения причин других нарушений минерального обмена.
Уровень кальция в моче может быть нормальным или повышенным. Экскреция кальция зависит от его потребления с пищей, всасывания в кишечнике, концентрации в сыворотке, фильтрации в почечных клубочках и от влияния ПТГ на канальцевую реабсорбцию кальция. Таким образом, гиперкальциемия при первичном гиперпаратиреозе не всегда сопровождается повышением уровня кальция в моче. Для гиперкальциемии иного происхождения характерна повышенная экскреция кальция, поэтому его нормальная экскреция на фоне гиперкальциемии подтверждает диагноз первичного гиперпаратиреоза гораздо убедительнее, чем изолированное повышение экскреции кальция. При первичном гиперпаратиреозе экскреция кальция коррелирует с повышением уровня 1,25(OH)2D3.
Гипофосфатемию обнаруживают примерно у половины больных; она обусловлена снижением порога канальцевой реабсорбции фосфата. Уменьшается также отношение максимальная канальцевая реабсорбция фосфата/СКФ.
Увеличение отношения хлорид/фосфат в сыворотке (в норме < 32) отмечается у 60—70% больных первичным гиперпаратиреозом, что связано со снижением канальцевой экскреции бикарбоната под действием ПТГ.
УЗИ позволяет обнаружить увеличение паращитовидных желез в 50—60% случаев. Более информативны КТ с контрастированием и МРТ. КТ позволяет выявлять поражения паращитовидных желез более чем в 90% случаев.
Увеличение паращитовидных желез определяют также с помощью субтракционной сцинтиграфии с 201Tl и 99mTc. Метод основан на том, что технеций захватывается только щитовидной железой, а таллий — как щитовидной, так и паращитовидными железами. По чувствительности этот метод близок к УЗИ.
Флебография (селективная катетеризация непарного щитовидного сплетения) с определением концентраций ПТГ1—84 позволяет выявить гиперплазию или аденому паращитовидных желез в 80—95% случаев. Это технически сложное и опасное вмешательство, поэтому его применяют только в тех случаях, когда локализацию аденомы не удается установить с помощью неинвазивных методов исследования.
Дифференциальный диагноз[править]
Первичный гиперпаратиреоз: Лечение[править]
1. Общие сведения. Если первичный гиперпаратиреоз проявляется симптомами гиперкальциемии, единственный способ лечения — хирургический. Если гиперпаратиреоз протекает бессимптомно, приходится выбирать между хирургическим вмешательством и медикаментозным лечением. Главные недостатки медикаментозного лечения: невозможность прогнозировать течение болезни, невозможность предупредить прогрессирующую потерю массы костей, возрастание риска переломов. На совещании по гиперпаратиреозу, проведенном Национальным институтом здоровья США в 1991 г., были приняты следующие рекомендации:
а. Если нет противопоказаний, предпочтительным методом лечения первичного гиперпаратиреоза всегда является хирургическое вмешательство. Оно показано в первую очередь больным моложе 50 лет.
б. Медикаментозное лечение может быть назначено больным старше 50 лет с умеренной гиперкальциемией, нормальной или незначительно сниженной массой костей и нормальной или незначительно нарушенной функцией почек.
2. Хирургическое лечение (см. также гл. 47, пп. XII—XV)
а. Показания
1) Клинические проявления гиперкальциемии.
2) Концентрация общего кальция в сыворотке на 0,25—0,4 ммоль/л превышает норму, установленную в данной лаборатории для данной возрастной группы.
3) Гиперкальциемические кризы в анамнезе (например, на фоне дегидратации или сопутствующих заболеваний).
4) Снижение СКФ более чем на 30% по сравнению с нормой, установленной в данной лаборатории для данной возрастной группы.
5) Мочекаменная болезнь, подтвержденная рентгенографически.
6) Снижение массы костей более чем на 2 стандартных отклонения от возрастной нормы.
7) Суточная экскреция кальция > 10 ммоль.
8) Возраст < 50 лет.
9) Невозможность длительного наблюдения за больным.
б. Радикальное лечение — удаление всех паращитовидных желез с немедленной аутотрансплантацией части измельченной паратиреоидной ткани в мышцы предплечья. Паратиреоэктомия приводит к излечению в 90—95% случаев. У большинства больных в 1—2-е сутки после операции наблюдается бессимптомная гипокальциемия. Осложнения:
1) Синдром голодных костей — тяжелая преходящая гипокальциемия, обусловленная быстрым захватом кальция остеобластами. Чаще всего встречается после операции у больных с тяжелой гиперкальциемией.
2) Стойкий гипопаратиреоз.
3) Повреждение возвратного гортанного нерва.
в. Паллиативное лечение. При гиперплазии или аденоме одной железы удаляют только пораженную железу, проводят биопсию остальных желез и исследуют замороженные срезы. Паллиативные операции сложнее, чем радикальные, поскольку необходимо обеспечить нормальное кровоснабжение оставшихся желез. Поэтому эти операции должен проводить хирург, имеющий большой опыт лечения гиперпаратиреоза.
3. Другие инвазивные методы лечения
а. В одном специализированном центре удалось добиться излечения первичного гиперпаратиреоза путем инъекции больших количеств рентгеноконтрастных средств в артерии, питающие паращитовидные железы.
б. В нескольких центрах применяли чрескожное введение этанола в аденому паращитовидной железы под контролем УЗИ. Такое лечение сопровождалось различными осложнениями, в частности — повреждением возвратного гортанного нерва.
4. Медикаментозное лечение назначают после безуспешной операции, при противопоказаниях к операции или отказе больного от операции.
а. Фосфаты (в пересчете на фосфор) назначают в дозах 0,5—3 г/сут. Иногда таким способом удается устранить гиперкальциемию и предупредить образование почечных камней из оксалата кальция и гидроксиапатита. Это лечение противопоказано при почечной недостаточности, концентрации общего кальция в сыворотке > 3 ммоль/л, дегидратации. Лечение фосфатами нередко повышает уровень ПТГ и может приводить к образованию почечных камней из фосфата кальция.
б. Эстрогены в сочетании с прогестагенами или без них устраняют гиперкальциемию у женщин с первичным гиперпаратиреозом в постменопаузе.
в. Дифосфонаты подавляют резорбцию кости (см. также гл. 24, п. XVI.Б.1.б). Для лечения гиперкальциемии при первичном гиперпаратиреозе чаще всего применяют памидронат натрия. Однократное в/в введение 60—90 мг препарата позволяет нормализовать уровень кальция на срок до нескольких недель у 80—100% больных.
Профилактика[править]
Прочее[править]
Неонатальный тяжелый первичный гиперпаратиреоз
Определение и общие сведения
Неонатальный тяжелый первичный гиперпаратиреоз характеризуется тяжелой гиперкальциемией (> 3,5 мМ) с рождения и сопровождается выраженным гиперпаратиреозом.
Распространенность неонатального тяжелого первичного гиперпаратиреоза не известна. Неонатальный тяжелый первичный гиперпаратиреоз представляет собой гомозиготную форму семейной гипокальциурической гиперкальциемии и передается как аутосомно-рецессивный признак. Спорадические формы встречаются и вызваны гетерозиготной мутацией de novo в гене CASR.
Этиология и патогенез
В большинстве случаев неонатальный тяжелый первичный гиперпаратиреоз вызван гомозиготными инактивирующими мутациями в гене CASR (3q21.1), кодирующем кальций-чувствительный рецептор (CaSR), члена подсемейства G-связанных трансмембранных рецепторов. CaSR играет ключевую роль в регуляции фосфорно-кальциевого метаболизма, контролируя секрецию паратиреоидного гормона (ПТГ) и экскрецию кальция через мочевыводящие пути в ответ на изменения уровня кальция в сыворотке.
Клинические проявления
Клинические проявления отмечаются в первые дни жизни — респираторный дистресс вследствие гипотонии, деформации грудной клетки, низкая минерализация костей и множественные переломы.
Диагностика
У новорожденных отмечаются чрезвычайно высокие уровни ПТГ и кальция в сыворотке крови, относительная гипокальциурия, но в некоторых случаях выраженная кальциурия.
Дифференциальный диагноз
Семейная гипокальциурическая гиперкальциемия является основным дифференциальным диагнозом, при которой гиперкальциемия обычно более умеренная, уровень ПТГ выше и в большинстве случаев протекает бессимптомно.
Лечение
Контроль гиперкальциемии часто достигается путем использования бисфосфонатов, диализа или даже кальцимиметиков. Если леченеие неэффективно, требуется тотальная паратиреоидэктомия. После паратиреоидэктомии требуется пожизненный прием 1-альфа-гидроксилированного витамина D.
Прогноз
Летальность в течение неонатального периода вызвана осложнениями гиперкальциемии в следствие респираторного дистресса и угрожающей гиперкальциемии.
Источники (ссылки)[править]
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
1. Stewart AF, et al. Calcium homeostasis in immobilization: An example of resorptive hypercalciuria. N Engl J Med 306:1136, 1982.
2. Nussbaum SR, et al. Highly sensitive two-site immunoradiometric assay of parathyrin, and its clinical utility in evaluating patients with hypercalcemia. Clin Chem 33:1364, 1987.
3. Marini JC, et al. Evaluation of growth hormone axis and responsiveness to growth stimulation of short children with osteogenesis imperfecta. Am J Med Genet 45:261, 1993.
Действующие вещества[править]
Источник
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Гиперпаратиреоз.

Гиперпаратиреоз
Описание
Гиперпаратиреоз. Эндокринопатия, в основе которой лежит избыточная продукция паратгормона паращитовидными железами. Гиперпаратиреоз ведет к повышению уровня кальция в крови и патологическим изменениям, происходящим, в первую очередь, в костной ткани и почках. Заболеваемость гиперпаратиреозом среди женщин отмечается в 2 – 3 раза чаще, чем у мужчин. Гиперпаратиреозу подвержены в большей степени женщины от 25 до 50 лет. Гиперпаратиреоз может иметь субклиническое течение, костную, висцеропатическую, смешанную форму, а также острое течение в виде гиперкальциемического криза. Диагностика включает определение Ca, P и паратгормона в крови, рентгенологическое исследование и денситометрию.
Дополнительные факты
Гиперпаратиреоз. Эндокринопатия, в основе которой лежит избыточная продукция паратгормона паращитовидными железами. Гиперпаратиреоз ведет к повышению уровня кальция в крови и патологическим изменениям, происходящим, в первую очередь, в костной ткани и почках. Заболеваемость гиперпаратиреозом среди женщин отмечается в 2 – 3 раза чаще, чем у мужчин. Гиперпаратиреозу подвержены в большей степени женщины от 25 до 50 лет.
Симптомы
Гиперпаратиреоз может протекать бессимптомно и диагностироваться случайно, при обследовании. При гиперпаратиреозе у пациента одновременно развиваются симптомы поражения различных органов и систем – язва желудка, остеопороз, мочекаменная, желчнокаменная болезни и тд.
К ранним проявлениям гиперпаратиреоза относятся быстрая утомляемость при нагрузке, мышечная слабость, головная боль, возникновение трудностей при ходьбе (особенно при подъеме, преодолении больших расстояний), характерна переваливающаяся походка. Большинство пациентов отмечают ухудшение памяти, эмоциональную неуравновешенность, тревожность, депрессию. У пожилых людей могут проявляться тяжелые психические расстройства. При длительном гиперпаратиреозе кожа становится землисто-серого цвета.
На поздней стадии костного гиперпаратиреоза происходит размягчение, искривления, патологические переломы (при обычных движениях, в постели) костей, возникают рассеянные боли в костях рук и ног, позвоночнике. В результате остеопороза челюстей расшатываются и выпадают здоровые зубы. Из-за деформации скелета больной может стать ниже ростом. Патологические переломы малоболезненны, но заживают очень медленно, часто с деформациями конечностей и образованием ложных суставов. На руках и ногах обнаруживаются периартикулярные кальцинаты. На шее в области паращитовидных желез можно пальпировать большую аденому.
Висцеропатический гиперпаратиреоз характеризуется неспецифической симптоматикой и постепенным началом. При развитии гиперпаратиреоза возникает тошнота, желудочные боли, рвота, метеоризм, нарушается аппетит, резко снижается вес. У пациентов обнаруживаются пептические язвы с кровотечениями различной локализации, склонные к частым обострениям, рецидивам, а также признаки поражения желчного пузыря и поджелудочной железы. Развивается полиурия, плотность мочи уменьшается, появляется неутолимая жажда. На поздних стадиях выявляется нефрокальциноз, разиваются симптомы почечной недостаточности, прогрессирующей со временем, уремия.
Гиперкальциемия. Жажда. Метеоризм. Постоянная жажда. Рвота. Сильная жажда. Слабость в ногах. Слабость в руках. Тошнота. Тремор. Тремор рук.
Возможные осложнения
Гиперкальциемический криз относится к тяжелым осложнениям гиперпаратиреоза, угрожающим жизни пациента. Факторами риска являются длительный постельный режим, бесконтрольный прием препаратов Ca и витамина D, тиазидных диуретиков (снижают экскрецию Ca с мочой). Криз возникает внезапно при острой гиперкальциемии (Ca в крови 3,5 – 5 ммоль/л, при норме 2,15 – 2,50 ммоль/л) и проявляется резким обострением всех клинических симптомов. Для этого состояния характерны: высокая (до 39 – 40°С) температура тела, острые боли в эпигастрии, рвота, сонливость, нарушение сознания, коматозное состояние. Резко усиливается слабость, возникает обезвоживание организма, особо тяжелое осложнение – развитие миопатии (атрофии мышц) межреберных мышц и диафрагмы, проксимальных отделов туловища. Также могут возникнуть отек легких, тромбозы, кровотечения, перфорации пептических язв.
Диагностика
Первичный гиперпаратиреоз не обладает специфическими проявлениями, поэтому поставить диагноз по клинической картине довольно сложно. Необходима консультация эндокринолога, обследование пациента и трактовка полученных результатов:
• общего анализа мочи.
Моча приобретает щелочную реакцию, определяется экскреция кальция с мочой (гиперкальциурия) и повышение содержания в ней P (гиперфосфатурия). Относительная плотность понижается до 1000, часто бывает белок в моче (протеинурия). В осадке обнаруживаются зернистые и гиалиновые цилиндры.
• биохимического анализа крови (кальций, фосфор, паратгормон).
Повышается концентрация общего и ионизированного Ca в плазме крови, содержание P ниже нормы, активность щелочной фосфатазы повышена. Более показательным при гиперпаратиреозе является определение концентрации паратгормона в крови (5—8 нг/мл и выше при норме 0,15—1 нг/мл).
• ультразвукового исследования.
УЗИ щитовидной железы информативно только при расположении паратиреоаденом в типичных местах — в области щитовидной железы.
• рентгенологического исследования, КТ и МРТ.
Рентгенография позволяет обнаружить остеопороз, кистозные изменения костей, патологические переломы. Для оценки плотности костной ткани проводится денситометрия. При помощи рентгенологического исследования с контрастным веществом диагностируют возникающие при гиперпаратиреозе пептические язвы в желудочно-кишечном тракте. КТ почек и мочевыводящих путей выявляет камни. Рентгенотомография загрудинного пространства с пищеводным контрастированием бариевой взвесью позволяет выявить паратиреоаденому и ее местоположнение. Магнитно–резонансная томография по информативности превосходит КТ и УЗИ, визуализирует любую локализацию околощитовидных желез.
• сцинтиграфии паращитовидных желез.
Позволяет выявить локализацию обычно и аномально расположенных желез. В случае вторичного гиперпаратиреоза проводят диагностику определяющего заболевания.
Лечение
Комплексное лечение гиперпаратиреоза сочетает операционную хирургию и консервативную терапию медикаментозными препаратами. Основным способом лечения первичного гиперпаратиреоза служит хирургическая операция, заключающаяся в удалении паратиреоаденомы или гиперплазированных паращитовидных желез. На сегодняшний день хирургическая эндокринология располагает малоинвазивными методиками хирургических вмешательств, проводимых при гиперпаратиреозе, в том числе и с применением эндоскопического оборудования.
Если у пациента был диагностирован гиперкальциемический криз, необходимо проведение операции по экстренным показаниям. До операции обязательно назначение консервативного лечения, направленного на снижение Ca в крови: обильное питье, внутривенно — изотонический раствор NaCl, при отсутствии почечной недостаточности — фуросемид с KCl и 5% глюкозой, экстракт щитовидных желез скота (под контролем уровня Ca в крови), бифосфонаты (памидроновая к-та и этидронат натрия), глюкокортикоиды.
После оперативного вмешательства по поводу злокачественных опухолей паращитовидных желез проводится лучевая терапия, также применяют противоопухолевый антибиотик – пликамицин. После хирургического лечения у большинства пациентов снижается количеств Ca в крови, поэтому им назначают препараты витамина D (в более тяжелых случаях — соли Ca внутривенно).
Прогноз
Прогноз гиперпаратиреоза благоприятен только в случае раннего диагностирования и своевременного проведения хирургического лечения. Восстановление нормальной трудоспособности пациента после оперативного лечения костного гиперпаратиреоза зависит от степени поражения костной ткани. При легком течении заболевания работоспособность восстанавливается после хирургического лечения примерно в течение 3 — 4 месяцев, в тяжелых случаях – в течение первых 2 лет. В запущенных случаях могут остаться ограничивающие трудоспособность деформации костей.
При почечной форме гиперпаратиреоза прогноз на выздоровление менее благоприятный и зависит от выраженности поражения почек на дооперационном этапе. Без хирургического вмешательства пациенты, обычно, становятся инвалидами и умирают от прогрессирующей кахексии и хронической почечной недостаточности. При развитии гиперкальциемического криза прогноз определяется своевременностью и адекватностью проводимого лечения, летальность при этом осложнении гиперпаратиреоза составляет 32 %.
Профилактика
При имеющейся хронической почечной недостаточности имеет значение медикаментозная профилактика вторичного гиперпаратиреоза.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
