Первичный билиарный цирроз печени код мкб
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Билиарный цирроз печени.
Билиарный цирроз печени
Описание
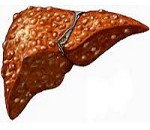
Билиарный цирроз печени. Хроническое прогрессирующее заболевание, характеризующееся постепенным замещением печеночной ткани фиброзными рубцами. Патология длительное время никак не проявляется, зачастую диагноз ставится случайно при скрининговых обследованиях. На более поздних стадиях характерны внешние признаки (малые печеночные знаки), портальная гипертензия, поражение других органов и систем, печеночная энцефалопатия. Предварительный диагноз цирроза и его осложнений устанавливается на основании вспомогательных методов обследования: УЗИ, КТ гепатобилиарной системы, ЭРХПГ, клинических и биохимических анализов. Окончательный диагноз ставится на основании биопсии печени и обнаружения в крови антимитохондриальных антител. Заболевание неизлечимо, на поздних стадиях спасти жизнь пациента может только трансплантация печени. Нехирургическое лечение состоит из симптоматической терапии, дезинтоксикации, витаминотерапии и соблюдения диеты.
Дополнительные факты
Билиарный цирроз печени – тяжелейшая патология печени, при которой нормальная печеночная ткань замещается фиброзной. Встречается эта патология чаще у женщин после сорока лет, а общая распространенность составляет 40-50 случаев на 1 млн населения. Замечена тесная связь заболевания с наследственными факторами – среди родственников эта патология встречается в 570 раз чаще. На сегодняшний день патогенез первичного билиарного цирроза до конца не изучен, поэтому неизвестны и точные причины его возникновения.
Более чем в 95% случаев заболевания в крови определяются антимитохондриальные антитела. Однако ученые до сих пор не могут выяснить, почему поражаются только митохондрии печеночной ткани, а в других тканях этого не происходит. Коварство данного недуга в его скрытом начале – очень часто биохимические признаки болезни могут быть случайно выявлены при обследовании по поводу других заболеваний. Течение заболевания прогрессирующее, на поздних стадиях поражения печени показана ее пересадка – лишь в этом случае возможно спасти жизнь больного человека.

Билиарный цирроз печени
Причины
Современная гастроэнтерология связывает развитие первичного билиарного цирроза с аутоиммунными нарушениями в организме. Заболевание это имеет наследственную природу: случаи билиарного цирроза очень часты в семейном кругу. Об аутоиммунной природе болезни говорит и ее связь с другими заболеваниями этой группы: ревматоидным артритом, тубулярным почечным ацидозом, синдромом Шегрена, аутоиммунным тиреоидитом и другими.
Несмотря на обнаружение антител к митохондриям практически у всех больных данной формой цирроза, обнаружить связь этих антител с разрушением клеток печени так и не удалось. Известно, что начинается болезнь с асептического воспаления желчных путей, выраженной пролиферации эпителия и прогрессирующего фиброза в области протоков. Постепенно воспалительный процесс стихает, но фиброз продолжает распространяться на ткань печени, вызывая ее необратимое разрушение.
Провоцируют начало процесса и другие заболевания: врожденные пороки развития и приобретенные деформации желчных путей, желчнокаменная болезнь, внутрипеченочные опухоли и увеличенные лимфоузлы в печени, кисты желчного протока, первичный склерозирующий или гнойный холангит. Также провоцировать начало болезни может грамотрицательная инфекция – энтеробактерии, которые имеют на своей поверхности схожие с митохондриальными антигены. В крови при данном заболевании определяются не только антитела к митохондриям и гладкомышечным клеткам, но и другие иммунные расстройства: повышение уровня иммуноглобулина М, нарушение выработки В- и Т-лимфоцитов. Все это говорит в пользу аутоиммунного патогенеза первичного билиарного цирроза.
Вторичный билиарный цирроз развивается на фоне заболеваний, приводящих к застою желчи во внепеченочных желчных путях. К ним относятся атрезии, камни и стриктуры желчных протоков, рак внепеченочных желчных путей, киста холедоха и муковисцидоз.
Классификация
Правильная классификация цирроза важна для выработки тактики дальнейшего лечения. Функция печени при билиарном циррозе оценивается по шкале Чайлд-Пью. В этой шкале учитывается наличие асцита, энцефалопатии, цифры билирубина, альбумина и протромбиновый индекс (показатель свертывающей системы крови). В зависимости от суммы баллов, присвоенных за эти показатели, различают стадии компенсации цирроза. Класс А характеризуется минимальным количеством баллов, продолжительностью жизни до 20 лет, выживаемостью после полостных операций более 90%. В классе В продолжительность жизни меньше, а летальность после полостных операций более 30%. В классе С продолжительность жизни не более 3 лет, а смертность после полостных операций больше 80%. Присвоение пациенту класса В или С говорит о необходимости пересадки печени.
В России широко используется шкала METAVIR, при которой степень фиброзирования оценивается на основе данных биопсии, градация степени – от 0 до 4; 4 степень говорит о наличии цирроза.
Симптомы
На ранних стадиях симптоматика цирроза неспецифична и стерта. Так, в большинстве случаев жалобы начинаются с кожного зуда. Более половины больных предъявляют жалобы на периодический зуд кожи, а каждого десятого беспокоит нестерпимый зуд с расчесами на коже. Чаще зуд появляется за полгода, а то и несколько лет до появления желтухи, но иногда эти два симптома могут возникать одновременно. Также характерными признаками начинающегося цирроза являются повышенная утомляемость, сонливость, сухость глаз. Изредка первым признаком заболевания может быть тяжесть и боль в правом подреберье. При обследовании обнаруживается повышенный уровень гамма-глобулинов, нарушение соотношения АСТ к АЛТ, склонность к артериальной гипотензии.
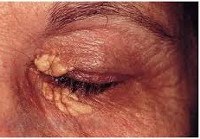
По мере развития заболевания появляются другие признаки. Внешне цирроз проявляется группой малых печеночных признаков: сосудистыми звездочками на коже; покраснением лица, ладоней и стоп; увеличением слюнных желез; желтушностью кожи и всех слизистых; сгибательной контрактурой кистей рук. Изменяются и ногти пациента – становятся широкими и плоскими (деформация ногтей по типу «часовых стекол»), на них появляются поперечные белесоватые полосы; ногтевые фаланги утолщаются («барабанные палочки»). Вокруг суставов и на лице, веках образуются белесоватые узелки – жировые отложения.
Кроме внешних проявлений, появляются симптомы портальной гипертензии: за счет повышения давления в воротной вене селезенка увеличивается в размерах, в венах органов брюшной полости возникает застой – формируется варикозное расширение геморроидальных и пищеводных вен, на передней брюшной стенке образуется расширенная венозная сеть по типу «головы медузы». Венозный застой приводит к пропотеванию жидкости в брюшную полость с формированием асцита, в тяжелых случаях – перитонита.
Горький привкус во рту. Жажда. Истощение. Кал желтого цвета. Кал серовато-белого цвета. Потеря веса. Привкус ацетона во рту.
Диагностика
При наличии признаков застоя желчи оценивается клинический и биохимический профиль. Для цирроза характерно повышение уровня щелочной фосфатазы и Г-ГТП, смещение соотношения АЛТ и АСТ, уровень билирубина повышается позже. Исследуется иммунный статус пациента: повышается уровень иммуноглобулина М, антител к митохондриям, также отмечается повышение уровня ревматоидного фактора, антител к гладкомышечным волокнам, тканям щитовидной железы, ядрам клеток (антинуклеарные антитела).
Признаки фиброзирования печени могут выявляться на УЗИ печени и КТ гепатобилиарной системы, однако окончательный диагноз можно поставить только после проведения биопсии печени. Даже при исследовании биоптата характерные для билиарного цирроза изменения в печени можно обнаружить только на ранних стадиях заболевания, потом морфологическая картина становится одинаковой для всех видов цирроза.
Выявление или исключение заболеваний, приводящих к развитию вторичного билиарного цирроза, возможно путем проведения дополнительных исследований: УЗИ органов брюшной полости, МР-панкреатохолангиографии, ЭРХПГ.
Лечение
В лечении этого серьезного заболевания принимают активное участие терапевт, гастроэнтеролог, гепатолог и хирург. Задачами терапии при циррозе является остановка прогрессирования цирроза и устранение явлений печеночной недостаточности. Замедлить процессы фиброза можно с помощью иммуносупрессивных препаратов (угнетают аутоиммунный процесс), желчегонных средств (устраняют холестаз).
Симптоматическая терапия заключается в предупреждении и лечении осложнений цирроза: печеночная энцефалопатия устраняется с помощью диетотерапии (уменьшение доли белка, увеличение растительного компонента пищи), дезинтоксикационной терапии, уменьшение портальной гипертензии достигается с помощью диуретиков. Обязательно назначаются поливитаминные препараты, для улучшения пищеварения назначаются ферменты. При циррозе класса А и В рекомендуется ограничение физических и эмоциональных нагрузок, а при классе С — полный постельный режим.
Наиболее действенным методом лечения билиарного цирроза является трансплантация печени. После пересадки более 80% пациентов выживают в последующие пять лет. Рецидив первичного билиарного цирроза возникает у 15% пациентов, однако у большей части больных результаты хирургического лечения превосходны.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: K74.3
МКБ-10 / K00-K93 КЛАСС XI Болезни органов пищеварения / K70-K77 Болезни печени / K74 Фиброз и цирроз печени
Определение и общие сведения[править]
Первичный билиарный цирроз (ПБЦ)
Синонимы: первичный билиарный холангит, синдром Гано (Hanot)
Первичный билиарный цирроз (ПБЦ) — воспалительное заболевание междольковых и септальных желчных протоков аутоиммунной природы, при котором постепенно разрушаются внутрипеченочные желчные протоки, что ведет к дуктопении и персистирующему холестазу с развитием в терминальной стадии печеночной недостаточности.
Эпидемиология
Чаще болеют женщины 40-60 лет, которые составляют 90% пациентов с диагнозом ПБЦ. Соотношение женщин и мужчин при ПБЦ составляет 9 : 1. Средняя распространенность ПБЦ составляет 19-150 случаев на 1 млн населения. В структуре мировой смертности от циррозов печени доля ПБЦ — 2%.
Этиология и патогенез[править]
Главным иммунопатологическим маркером ПБЦ служат антимитохондриальные антитела (АМА), направленные против пируватдегидрогеназы или других 2-оксокислотодегидрогеназных ферментов, расположенных на внутренней мембране митохондрий. Их патогенетическая роль не ясна, и их титры не коррелируют с тяжестью или со стадией заболевания. Основное значение в непосредственном повреждении внутрипеченочных желчных протоков отводят Т-лимфоцитам, при этом аутоантигены, экспрессия которых вызывает клеточный иммунный ответ, пока не установлены.
По-видимому, существуют два взаимосвязанных процесса, вызывающих повреждение печени и проявляющихся клиническими признаками ПБЦ.
1. Первый процесс — это хроническая деструкция мелких желчных протоков, очевидно, вызываемая активированными лимфоцитами. Вероятно, начальное повреждение обусловлено цитотоксическими Т-лимфоцитами. Клетки желчных протоков у больных ПБЦ экспрессируют повышенное количество антигенов I класса комплекса гистосовместимости HLA-A, НЬА-B, HLA-C и антигенов II класса HLA-DR по сравнению с нормальными клетками желчных протоков. Повреждения желчных протоков сходны с
нарушениями, вызываемыми цитоток-сическими Т-лимфоцитами, такими, как болезнь «трансплантат против хозяина» и реакция отторжения аллогенного трансплантата.
2. Второй процесс — химическое повреждение гепатоцитов в тех областях печени, где дренирование желчи нарушено вследствие повреждения мелких желчных протоков, что проявляется уменьшением их числа. Происходит задержка желчных кислот, билирубина, меди и других веществ, которые в норме секре-тируются или экскретируются в желчь. Увеличенная концентрация некоторых из них, таких как желчные кислоты, может вызвать дальнейшее повреждение клеток печени.
Клинические проявления[править]
Заболевание обычно начинается незаметно и протекает бессимптомно на протяжении ряда лет. ПБЦ часто диагностируют случайно при обнаружении повышенного уровня щелочной фосфатазы (ЩФ). Манифестировать ПБЦ может кожным зудом, усиливающимся ночью. Зуд может первоначально возникнуть в последнем триместре беременности и персистировать после родов. Зуд редко проходит спонтанно до последней стадии цирроза, когда единственно возможным лечением является пересадка печени. 65-78% больных беспокоит выраженная слабость. Кожные покровы гиперпигментированы и напоминают выдубленную кожу, что на ранних стадиях ПБЦ обусловлено меланином, а не билирубином. По мере прогрессирования заболевания возникает стеаторея, появляются ксантомы на коже и сухожилиях и ксантелазмы вокруг век, определяются гепато- и спленомегалия, развиваются остеопороз, остеомаляция. Желтуха и проявления портальной гипертензии обычно определяются на поздних стадиях болезни.
Первичный билиарный цирроз: Диагностика[править]
В начале заболевания в клиническом анализе крови отклонений нет. При исследовании печеночных проб определяется холестаз: повышен уровень ЩФ, γ-глютамилтранспептидазы (γ-ГТ), холестерина и особенно липопротеинов высокой плотности, а на поздних стадиях — билирубина. У большинства пациентов отмечается увеличение уровня трансаминаз, как правило, не выше, чем в три раза от верхней границы нормы. Более значительный подъем трансаминаз может быть обусловлен лекарственным, вирусным гепатитом или перекрестным синдромом с аутоиммунным гепатитом. У 95% больных определяются АМА, также повышен уровень иммуноглобулина М.
Диагноз базируется на основе определения холестаза по данным биохимического исследования (часто изолированно повышен уровень ЩФ) и определении АМА в сыворотке крови в совокупности с характерными данными биопсии печени.
В зависимости от гистологической картины выделяют четыре стадии ПБЦ:
I стадия — свежие повреждения желчных канальцев; портальный гепатит, гранулемы;
II — пролиферация желчных канальцев; перипортальный гепатит;
III — склерозирование; мостовидные некрозы, септальный фиброз;
IV -цирроз. Гранулематозная деструкция желчных протоков патогномонична для ПБЦ.
Инструментальные методы диагностики играют вспомогательную роль в установлении диагноза ПБЦ. Ультразвуковое исследование, компьютерная и магнитнорезонансная томография в первую очередь необходимы для исключения билиарной обструкции и опухолевого поражения.
Дифференциальный диагноз[править]
Заболевание следует дифференцировать с хронической билиарной обструкцией (камень или стриктура), карциномой желчных протоков, первичным склерозирующим холангитом, саркоидозом, лекарственным поражением печени (например, вызванным хлорпромазином, эстрогенами) и в некоторых случаях с вирусным или алкогольным гепатитом.
Первичный билиарный цирроз: Лечение[править]
Схемы фармакотерапии:
1. Для лечения кожного зуда используют:
а) Холестирамин внутрь 4 г 3 р/сут или Колестипол внутрь 5 г 3 р/сут, растворенные в воде или соке или Рифампицин внутрь 150-300 мг 2 р/ сут.
б) Антагонисты опиоидов: Налоксон в/в 0,2 мкг/кг/мин или Налтрексон внутрь 50 мг/сут. В ряде случаев для лечения кожного зуда эффективны УДХК, фенобарбитал, преднизолон, метилтестостерон, фототерапия, плазмоферез.
При развитии стеатореи возникает дефицит витаминов А, К, Е и D. На фоне приема холестирамина или колестипола недостаточность витаминов может усугубляться. Дозы витаминов должны подбираться индивидуально. Ориентировочные средние дозы (витамин К — 5 мг/сут, витамин А — 10 000-25 000 МЕ/сут, витамин D — 20 мкг 3 р/нед, витамин Е -400-1000 МЕ/сут).
2. Лечение стеатореи предусматривает диету с низким содержанием жира, обогащенную триглицеридами со средней длиной цепи (ТСЦ) для поддержания адекватного поступления калорий. Ежедневная доза составляет 60 мл масла с ТСЦ. У некоторых больных ПБЦ с синдромом Шегрена развивается внешне-секреторная недостаточность поджелудочной железы, которую корригируют заместительной ферментной терапией.
3. Для профилактики остеомаляции назначают препараты кальция (500 мг 3 р/сут) (четких сведений об эффективности препаратов кальция для профилактики остеопороза нет). По некоторым данным, в лечении остеопороза эффективны пероральные бифосфонаты и эстрогены.
Остеопороз. Назначают витамин D, кальций, кальцитонин, урсодезоксихолевую кислоту, однако лечение недостаточно эффективно. Установлено, что после трансплантации печени плотность костей возрастает, но улучшение в первый год после пересадки происходит редко. В течение первых 6 мес плотность костей обычно падает, что обусловлено постельным режимом и терапией глюкокортикоидами.
4. УДХК (урсодеоксихолевая кислота) является препаратом выбора для патогенетической терапии ПБЦ.
Длительный прием УДХК замедляет прогрессирование болезни, улучшает отдаленную выживаемость, уменьшает риск развития варикозно расширенных вен пищевода, увеличивает время до трансплантации печени. ЛС хорошо переносится, не обладает токсическим действием. Прием УДХК приводит к достоверному уменьшению выраженности асцита и желтухи, снижению уровня билирубина, трансаминаз и ферментов холестаза: УДХК внутрь в дозе 13-15 мг/кг/сут (в 1 или 2-3 приема).
5. Назначение колхицина или метотрексата может быть полезно при неэффективности УДХК. Колхицин улучшает функциональные печеночные тесты и выживаемость, не влияя на выраженность клинических симптомов и гистологическую картину печени. Не было зафиксировано преимуществ комбинированной терапии УДХК и колхицином/метотрексатом по сравнению с монотерапией УДХК. В ряде исследований метотрексат был эффективнее колхицина по влиянию на выраженность клинических симптомов, уровень печеночных проб и гистологическую картину. Метотрексат следует использовать у больных на доцирротической стадии: Колхицин внутрь 0,6 мг 2 р/сут или Метотрексат стартовая доза 7,5 мг/нед, затем 15 мг/нед.
Для больных с последними стадиями болезни методом выбора является трансплантация печени.
Прогноз
При бессимптомном течении болезни ожидаемая продолжительность жизни больше, чем у больных с клиническими проявлениями. По данным различных авторов, средняя выживаемость больных с клиническими проявлениями заболевания составляет 7,5-10 лет, при бессимптомном течении — 10-16 лет. У больных с III и IV гистологическими стадиями средняя продолжительность жизни не превышает 7 лет.
Годичная выживаемость после трансплантации печени у больных ПБЦ составляет 93%, пятилетняя — 76%. Полная реабилитация после операции наступает у 80% пациентов, они вновь работоспособны. В 10% случаев необходима ретрансплантация. У 20% больных в течение трех лет наступает рецидив, но на выживаемость это, по-видимому, влияния не оказывает. После трансплантации АМА по-прежнему определяются в сыворотке крови
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Рациональная фармакотерапия в гепатологии [Электронный ресурс] / Ивашкин В.Т., Буеверов А.О., Богомолов П.О., Маевская М.В. и др. / Под общей ред. В.Т. Ивашкина, А.О. Буеверова — М. : Литтерра, 2009. — (Серия руководств для практикующих врачей. Т. 19). — https://www.rosmedlib.ru/book/ISBN9785904090111.html
Гастроэнтерология [Электронный ресурс] / Под ред. В.Т. Ивашкина, Т.Л. Лапиной — М. : ГЭОТАР-Медиа, 2008. — https://www.rosmedlib.ru/book/ISBN9785970406755.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Обетихолевая кислота
- Урсодезоксихолевая кислота
Источник
