Перелом остистого отростка шейного позвонка код мкб 10
Клинические формы спинальной травмы базируются на оценке характера повреждений спинного мозга и дополняются оценкой повреждения окружающих его оболочек и структур.
По первому критерию выделяют:
1. Сотрясение спинного мозга.
2. Ушиб спинного мозга.
3. Травматическое сдавление спинного мозга (переднее, заднее, внутреннее).
1. Открытая спинальная травма.
2. Закрытая спинальная травма.
Если раневое повреждение покровов включает стенку дурального мешка, то такой вид травмы классифицируют как проникающее спинальное повреждение.
Выделяются 3 основные группы:
1. Повреждения позвоночника без нарушения функции спинного мозга.
2. Повреждения позвоночника с нарушением проводимости спинного мозга.
3. Закрытая травма спинного мозга без повреждения позвоночника.
По характеру травмы позвоночника различают следующие виды закрытых повреждений:
1. Повреждение связочного аппарата (растяжение, разрыв связок).
2. Перелом тел позвонков (линейный, компрессионный, оскольчатый, компрессионно-оскольчатый).
3. Перелом заднего полукольца позвонков: дуг, суставных, поперечных, остистых отростков.
4. Переломовывихи и вывихи позвонков, сопровождающиеся смещением их в той или иной плоскости и деформацией позвоночного канала.
5. Множественные повреждения.
Закрытые повреждения позвоночника подразделяются на стабильные и нестабильные.
Травмы спинного мозга подразделяются на:
По морфофункциональной характеристике:
1. Сотрясение.
2. Ушиб.
3. Сдавление.
4. Полный анатомический перерыв.
1. Шейного отдела.
2. Грудного отдела.
3. Поясничного отдела.
4. Крестцового отдела.
По виду ранящего снаряда:
— ножевые;
— пулевые;
— осколочные и др.
— сквозные;
— слепые;
— касательные (тангенциальные).
По отношению к траектории раневого канала и спинномозговому каналу:
— проникающие;
— непроникающие;
— паравертебральные.
Травматическому воздействию особенно подвержены отделы позвоночника в местах перехода подвижных участков в относительно стабильные, т.е. грудной и крестцовый.
Различают прямой и непрямой механизмы повреждения позвоночника.
Для мирного времени более характерны непрямые механизмы: падения на ноги, ягодицы и голову.
Непрямые механизмы в основном приводят к возникновению компрессионных переломов с клиновидной деформацией нижнегрудных и поясничных позвонков.
Сотрясение спинного мозга (преходящий травматический паралич)
Морфологически характеризуется временной ишемией и отеком нескольких сегментов спинного мозга.
Развивается клиническая картина полного паралича, которая уменьшается обычно через 6 часов после травмы, а через 24-48 часов наступает полное выздоровление.
Ушиб спинного мозга характеризуется сочетанием обратимых и необратимых, морфологических, изменений в виде очагов разрушения и размягчения мозга.
Отек начинается через 1 час после травмы в центральных отделах серого вещества и приблизительно через 8 часов достигает наружной поверхности белого вещества.
Через несколько часов после контузии прекращается микроциркуляция в спинном мозге, которая начинается в сером веществе.
Причиной геморрагического инфаркта являются сосудистые спазмы, стазы или микротромбозы.
Массивное разрушающее или компремирующее кровоизлияние может возникать интрамедуллярно, экстрамедуллярно и экстрадурально.
Гематомиелия вызывает значительные последствия в результате деструкции нервной ткани, обычно располагается центрально в сером веществе спинного мозга.
При частичном повреждении мозга происходит частичное нарушение или утрата функции проводимости. Синдром частичного нарушения проводимости проявляется в виде пареза или паралича конечностей с гипотонией, арефлексией, расстройств чувствительности и функций тазовых органов.
О частичной сохранности проводниковых функций свидетельствует наличие в той или иной степени движений, чувствительности книзу от уровня повреждения.
Синдром полного нарушения проводимости спинного мозга клинически проявляется параличом мышц с гипотонией, арефлексией, полным выпадением чувствительности по проводниковому типу с уровня повреждения или сдавления мозга и грубыми нарушениями тазовых функций.
Спинальный шок — это следствие травматического перераздражения спинного мозга, когда он лишен супраспинальных влияний со стороны среднего и продолговатого мозга.
Период угнетения альфа-мотонейронной возбудимости может длиться месяцами.
Клинически проявляется картиной полного поперечного поражения спинного мозга.
Обычно в ближайшие сутки или недели функция спинного мозга постепенно восстанавливается.
Перерыв спинного мозга встречается в 2 видах:
1. Анатомический перерыв — макроскопически видимое расхождение концов спинного мозга с образованием диастаза.
2. Аксональный перерыв — нарушение анатомической целости и распад аксонов при сохранении внешней целости мозга.
Сдавление спинного мозга, особенно длительное, сопровождается ишемией, а затем гибелью нервных проводников.
Клинические признаки могут возникать в момент травмы (острое сдавление), спустя несколько часов после нее (ранее сдавление) или через несколько месяцев и даже лет (позднее сдавление).
Острое сдавление вызывается костными краями позвонков или их отломками, выпавшим диском.
Ранее сдавление спинного мозга происходит вследствие образования оболочечной или внутримозговой гематомы (развивается постепенно) либо вторичного смещения костных отломков (развивается быстро).
Позднее сдавление спинного мозга — результат рубцово-спаечного процесса и вторичного нарушения спинального кровообращения.
Спинной мозг сдавливается в направлении:
1. Сзади наперед (отломками дуги позвонка, разорванной желтой связкой, оболочечной гематомой).
2. Спереди назад (костными отломками тела позвонка, межпозвонковым диском).
3. Изнутри (внутримозговой гематомой, отеком, развившимся в связи с кровоизлиянием или размягчением мозгового вещества).
По степени развития сдавление спинного мозга может быть полным или частичным.
Синдром частичного нарушения проводимости свидетельствует о частичном повреждении спинного мозга, тогда как при наличии синдрома полного нарушения проводимости возможен как частичный, так и полный перерыв его.
Открытые повреждения позвоночника и спинного мозга различают по уровню травмы мозга, по виду ранящего оружия, по отношению к целости твердой мозговой оболочки.
При проникающих ранениях повреждается твердая мозговая оболочка, а при непроникающих целость твердой мозговой оболочки не нарушена.
Различают три основных механизма закрытых повреждений позвоночника и спинного мозга:
— гиперфлексия;
— гиперэкстензия;
— чрезмерная осевая нагрузка с раздроблением тела и дуги позвонка.
Флексионный механизм наблюдается главным образом в нижнешейном и реже в пояснично-грудном отделах.
Сила сгибания концентрируется на С5-С6, вызывая компрессию их тел или смещение.
Повреждения спинного мозга могут быть прямыми, при которых возникают сотрясение, разрыв или интрамедуллярное кровоизлияние, и непрямыми, обусловленными сдавлениями извне или нарушением кровоснабжения вплоть до развития инфаркта.
Спинальные травмы могут осложняться внутренней и наружной ликвореей.
Внутренняя ликворея развивается при отрыве корешков и нарушении целостности твердой оболочки спинного мозга.
Наружная ликворея обычно наблюдается при проникающих ранениях спинного мозга и опасна развитием инфекции.
1. Эпидуральная — возникает кровотечение вследствие разрыва эпидуральных вен, обычно сочетается с повреждением позвоночника.
2. Субдуральная — встречается реже.
Интрамедуллярные повреждения могут быть результатом:
— непосредственного давления на спинной мозг;
— прохождения ударной волны;
— сдавление спинного мозга отломками костей;
— ножевых и огнестрельных ранений;
— разрыва сосудов в момент прохождения ударной волны и кровоизлияния в ткань мозга.
Наиболее частыми причинами спинальных травм являются:
— дорожные аварии;
— падения с высоты;
— спортивные травмы;
— ножевые и огнестрельные ранения.
Отягощающие факторы спинальной травмы — шейный спондилез, разрыв и отек передней и задней продольных связок.
Определенное значение имеют остеохондроз позвоночника и конституция пострадавшего (масса тела, длина шеи).
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Симптомы
- Лечение
Другие названия и синонимы
Перелом шейного позвонка.
Названия
Название: Перелом шейного отдела позвоночника.
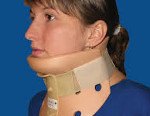
Перелом шейного отдела позвоночника
Синонимы диагноза
Перелом шейного позвонка.
Описание
Перелом шейного отдела позвоночника. Нарушение целостности одного или нескольких шейных позвонков в результате травматического воздействия. Возникает вследствие удара, падения на голову, резкого сгибания или разгибания шеи. Проявляется болями в шее, ограничением движений и спастическим напряжением мышц. Часто выявляется неврологическая симптоматика различной степени выраженности. Диагноз выставляют на основании данных рентгенографии, при необходимости дополнительно назначают КТ и МРТ. Лечение чаще консервативное, при повреждении спинного мозга требуется операция.

Перелом шейного отдела позвоночника
Дополнительные факты
Переломы шейных позвонков составляют около 30% от общего количества переломов позвоночника. При этом в 40-60% случаев наблюдается повреждение спинного мозга той или иной степени тяжести. Около 30% пациентов с такими переломами гибнут на месте вследствие шока, а также тяжелых нарушений дыхания и сердечной деятельности, обусловленных повреждением нервных структур. Основная часть пациентов с переломами шейного отдела позвоночника – активные люди молодого и среднего возраста.
Причиной травмы обычно становится падение на голову с высоты, ныряние в воду в недостаточно глубоких местах, резкое сгибание (реже – разгибание) шеи при внезапном торможении транспорта или удар головой о крышу автомобиля при движении по плохой дороге. Чаще всего выявляются компрессионные переломы IV, V и VI позвонков, однако наиболее тяжелые последствия возникают при переломах I и II позвонков. Лечение переломов шейного отдела позвоночника осуществляют травматологи.
Перелом первого шейного позвонка.
I шейный позвонок (атлант) имеет вид кольца и является своеобразным «основанием», на котором держится голова. Своими вогнутыми поверхностями он сочленяется с выпуклыми мыщелками затылочной кости, образуя сустав с тонкими хрящевыми поверхностями, капсулой и связками. Между затылочной костью и I шейным позвонком нет толстой хрящевой прокладки (межпозвонкового диска), поэтому при ударе головой травмирующая сила передается на атлант без амортизации.
Мыщелки затылочной кости вдавливаются в кольцо атланта, при этом, в зависимости от выраженности и оси приложения травмирующей силы может возникать несколько видов переломов. Перелом передней дуги – изолированное повреждение переднего полукольца, может сопровождаться более или менее выраженным смещением отломков. Перелом задней дуги – изолированное повреждение заднего полукольца, обычно устойчивое, без существенного смещения и сдавления нервов. Переломы боковых масс – нарушение целостности центральных отделов кольца, сопровождающееся снижением высоты позвонка.
Самым тяжелым повреждением атланта является «лопающийся» перелом или перелом Джефферсона, при котором целостность кольца атланта нарушается сразу в четырех точках. Существуют также варианты «лопающегося» перелома, при котором происходит взрывное повреждение либо передней, либо задней дуги атланта или параллельные переломы задней и передней дуг. Травма атланта может быть изолированной или сочетаться с повреждением II шейного позвонка и других позвоночных сегментов.
Пациента беспокоит чувство нестабильности шеи, боли в шее, темени и затылке, возможна потеря чувствительности в теменной и затылочной области. Больной придерживает голову руками. При повреждении или сдавлении нервных структур выявляется неврологическая симптоматика. Рентгенография I шейного позвонка в специальной проекции (через рот) позволяет подтвердить нарушение целостности атланта и оценить степень смещения дуг. При необходимости дополнительно назначают КТ. Больных с подозрением на повреждение спинного или продолговатого мозга осматривает нейрохирург или невролог.
Перелом второго шейного позвонка.
II шейный позвонок (аксис) также имеет форму кольца. В передних отделах этого кольца находится массивный костный вырост, называемый зубом. Зуб соединяется с задней поверхностью атланта, образуя сустав Крювелье. Кроме того, атлант и аксис сочленяются между собой при помощи широких и плоских симметрично расположенных суставных поверхностей. Из-за особенностей строения верхних отделов позвоночника при травмах обычно страдает зубовидный отросток. Могут выявляться переломы зуба трех типов. Первый тип – отрывное повреждение верхушки зуба, редко встречающийся стабильный перелом. Второй тип – повреждение узкой части зуба, нестабильный перелом, наблюдается более чем в 50% случаев. Третий тип – повреждение основания зуба, в 20% случаев сопровождается неврологическими нарушениями.
С учетом степени смещения атланта и выраженности симптоматики выделяют три степени перелома зубовидного отростка. При первой степени смещение отсутствует, больной предъявляет жалобы на неприятные ощущения в области шеи и незначительные боли при движениях головы. При второй степени атлант и отломок зуба смещаются кпереди, а задняя часть I позвонка сдавливает спинной мозг. Возможна потеря сознания во время травмы или через некоторое время после нее, выявляется неврологическая симптоматика – от незначительных нарушений чувствительности до парезов и параличей. При третьей степени из-за значительного смещения обычно возникают тяжелые повреждения нервных структур, несовместимые с жизнью.
Следует учитывать, что ложное благополучие при переломах первой степени может провоцировать недооценку тяжести повреждения (как врачом, так и самим пациентом). Больной свободно передвигается, поворачивает голову, трясет головой При таких движениях иногда возникает резкое смещение атланта и внезапная компрессия спинного мозга, сопровождающаяся острой компрессионной миелопатией и резким ухудшением состояния пациента. С учетом этого обстоятельства все переломы аксиса следует рассматривать как потенциально опасные повреждения.
Для подтверждения диагноза выполняют рентгенографию в двух проекциях: боковую и через рот. При неопределенных результатах возможно проведение функциональных снимков (с максимальной осторожностью и в присутствии врача), однако более безопасным и информативным методом исследования является аксиальная КТ с фронтальной и сагиттальной реконструкцией. При неврологических нарушениях назначают консультацию невропатолога или нейрохирурга.
Переломы нижних шейных позвонков.
Компрессионные и раздробленные переломы шейного отдела позвоночника в большинстве случаев возникают при форсированном сгибании шеи (сгибательные переломы). Реже встречаются повреждения вследствие резкого разгибания шеи (разгибательные переломы). Пациенты жалуются на боли в шейном отделе позвоночника. Движения ограничены. Определяется спастическое сокращение и напряжение мышц шеи. Пальпация остистого отростка сломанного позвонка болезненна.
В отдельных случаях (при разрыве связок между остистыми отростками) выявляется искривление линии остистых отростков в виде штыка или молнии. Данный признак свидетельствует о нестабильности перелома. Компрессионные переломы обычно не сопровождаются повреждением спинного мозга, при этом может наблюдаться нерезко выраженная неврологическая симптоматика, обусловленная отеком пораженной области. При повреждении спинного мозга (чаще возникает при раздробленных переломах и переломовывихах) неврологические нарушения выражены более ярко, в тяжелых случаях выявляется тетраплегия, нарушение акта дефекации и мочеиспускания.
Особенно тяжелыми повреждениями являются переломовывихи шейных позвонков, которые также обычно возникают вследствие резкого сгибания головы. При переломовывихах часто обнаруживаются одновременные повреждения нескольких позвонков, переломы дужек, остистых и суставных отростков, чаще возникают полные параличи и потеря чувствительности. Возможен летальный исход сразу после повреждения, через несколько часов или несколько суток. В последнем случае причиной смерти становятся нарушения дыхания, отек легких и другие осложнения.
Решающее значение при постановке диагноза имеет рентгенография шейного отдела позвоночника. Особенно информативен боковой снимок, на котором может выявляться компрессия (снижение высоты передних отделов позвонка) и увеличение промежутка между остистыми отростками сломанного и вышележащего позвонков. В сомнительных случаях назначают КТ позвоночника в шейном отделе, для оценки состояния мягкотканных структур используют МРТ позвоночника. При наличии неврологических нарушений показана консультация нейрохирурга или невропатолога.
Симптомы
Боль в шее. Боль в шейном отделе позвоночника.
Лечение
В большинстве случаев при переломах шейных позвонков показано консервативное лечение. Пациентов госпитализируют в травматологическое отделение. При неосложненных переломах без смещения проводят иммобилизацию с использованием воротника по типу Шанца, гипсового корсета или жесткого воротника сроком до 4 месяцев. При наличии смещении и опасности повреждения спинного мозга применяют вытяжение петлей Глиссона в сочетании с корректирующими подушками или валиками.
При сгибательных переломах подушку под голову не кладут, под плечи подкладывают валик. При разгибательных повреждениях используют две подушки, подложенные под голову пациента, после устранения компрессии подушки убирают. Через 15-30 суток вытяжение снимают и накладывают жесткий воротник или гипсовый полукорсет сроком на 3-4 месяца. Больным назначают обезболивающие, физиотерапевтические процедуры и лечебную гимнастику.
Хирургические вмешательства проводят при нестабильных переломах и переломовывихах шейных позвонков (особенно в сочетании со сдавлением или повреждением спинного мозга), оскольчатых компрессионных переломах, а также при неэффективности консервативного лечения. Для фиксации позвонков применяют ламинарные контракторы, трансартикулярные фиксаторы или пластины. В послеоперационном периоде назначают антибиотики, анальгетики, ЛФК, массаж и физиопроцедуры, в последующем проводят реабилитационные мероприятия.
Источник
