Пароксизм мерцания предсердий у больных с синдромом wpw купируют
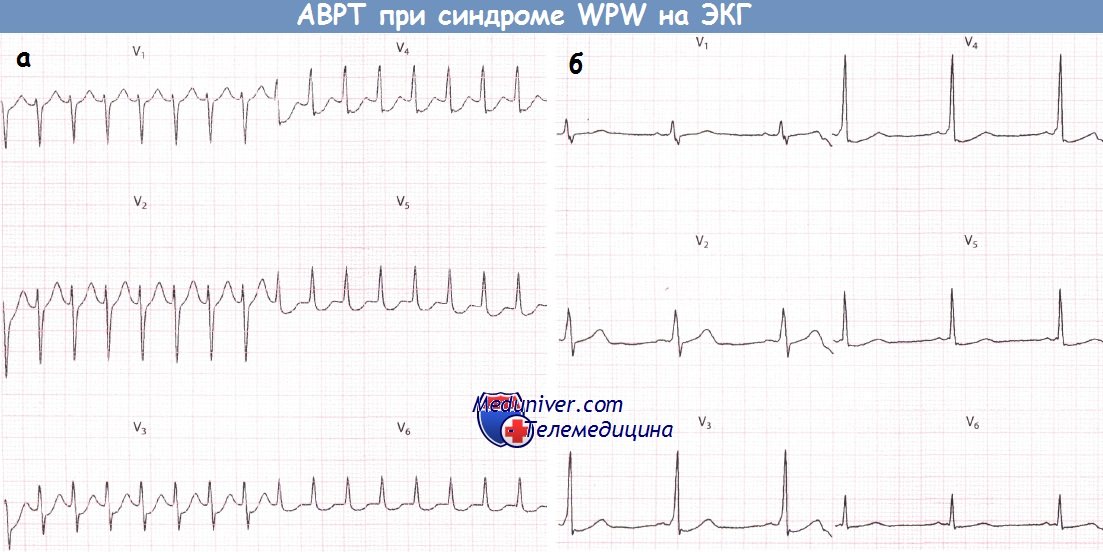
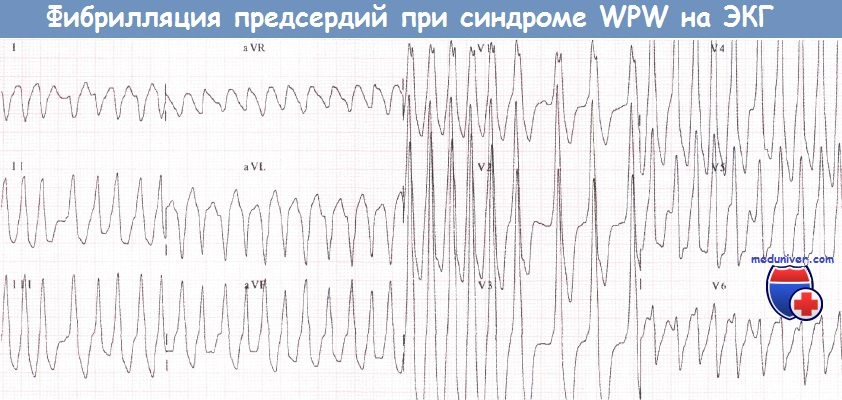
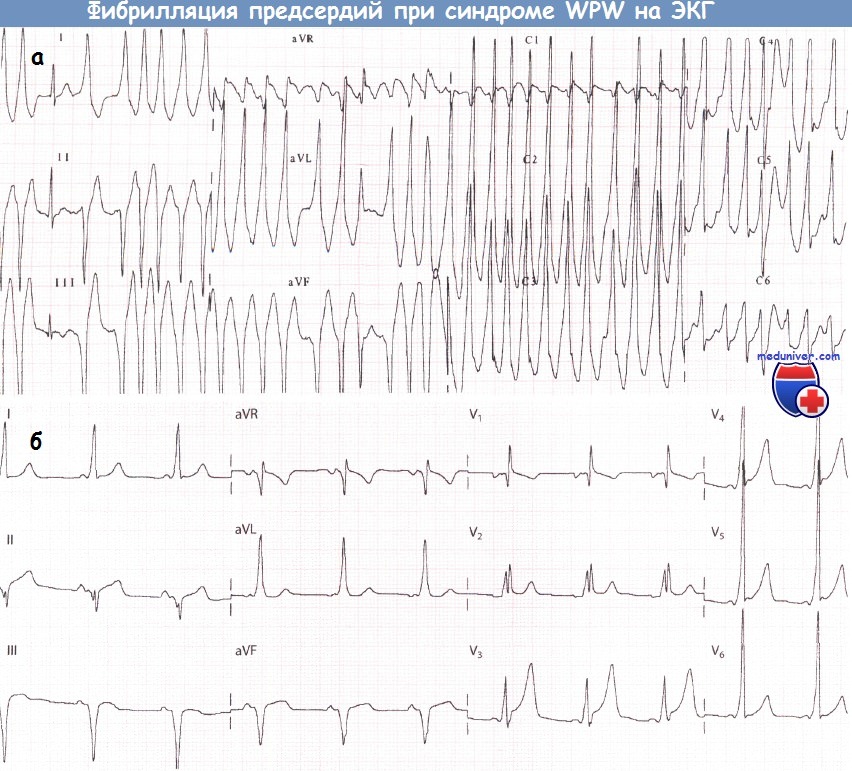
Нарушения ритма сердца при синдроме WPW (Вольфа-Паркинсона-Уайта)У пациентов с синдромом WPW могут возникать два основных вида аритмий: ФП и (чаще) АВРТ. 1. Фибрилляция предсердий при синдроме WPW (Вольфа-Паркинсона-Уайта)У пациентов без предвозбуждения АВ-узел защищает желудочки от сверхчастой активности предсердий во время их фибрилляции (частота ФП составляет от 350 до 600 имп./мин). При синдроме WPW дополнительный путь делает возможной активацию желудочков «обходным путем» и у некоторых пациентов может проводить импульсы с очень высокой частотой. В результате частота сокращений желудочков при фибрилляции предсердий (ФП) у больных с синдромом WPW бывает очень высокой. Как правило, большинство проведенных предсердных импульсов достигает желудочков по дополнительному пути, что сопровождается появлением дельта-волн. Меньшая часть импульсов, достигшая желудочков через АВ-узел, приводит к формированию нормальных комплексов QRS. В результате ЭКГ, которая может выглядеть очень угрожающе, демонстрирует абсолютно нерегулярный ритм желудочков, что является характерным признаком ФП. Некоторые желудочковые комплексы могут быть нормальными, однако большинство из них уширены за счет дельта-волны. Очень высокая ЧСС при фибрилляции предсердий (ФП) иногда может стать причиной развития сердечной недостаточности или шока. Стимуляция желудочков (предсердными импульсами через ДПП.) с очень высокой частотой создает риск развития ФЖ: это механизм внезапной смерти, которая иногда наблюдается у пациентов с данным синдромом. В целом риск ФЖ у таких пациентов весьма низок. Преимущественно она возникает, когда минимальный интервал между дельта-волнами не достигает 250 мс. Годовой риск внезапной смерти у пациентов с синдромом WPW составляет около 0,05%. При этом риск низок у пациентов с интермиттирующим проведением по дополнительному пути (независимо от того, зарегистрировано ли это на ЭКГ покоя, во время амбулаторного мониторирования ЭКГ или в ходе нагрузочной пробы). Риск, вероятно, также низок у бессимптомных пациентов.
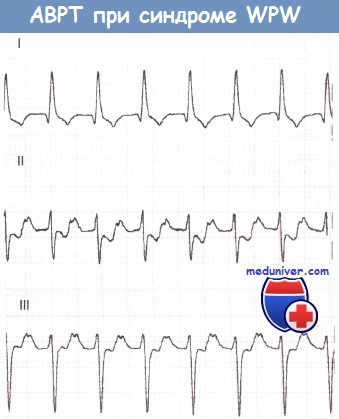
2. Атриовентрикулярная реципрокная тахикардия при синдроме WPW (Вольфа-Паркинсона-Уайта)АВ-узел и ДПП различаются по времени, которое требуется для восстановления их проводимости после активации. Обычно восстановление в АВ-узле происходит раньше. Если предсердная экстрасистола возникает в тот период сердечного цикла, когда проводимость АВ-узла уже восстановилась, а ДПП еще не способен к проведению, то соответствующий желудочковый комплекс, естественно, не будет иметь дельта-волны и поэтому будет узким. К тому времени как преждевременный предсердный импульс пройдет через АВ-соединение и активирует желудочки, проводимость ДПП восстановится, в результате чего последний окажется в состоянии провести импульс обратно к предсердиям. В свою очередь, когда импульс достигнет предсердия, АВ-соединение вновь обретет способность к проведению, и, таким образом, у импульса появляется возможность повторно циркулировать между предсердиями и желудочками, что и ведет к развитию АВРТ. Аналогичным образом желудочковая экстрасистола во время синусового ритма может достигнуть предсердий по ДПП и тем самым инициировать АВРТ. Во время тахикардии ЭКГ демонстрирует узкие желудочковые комплексы (при отсутствии частотно-зависимой блокады ножки пучка Гиса), следующие регулярно и с большой частотой. В отличие от ФП, при АВРТ желудочковые комплексы будут без дельта-волн и, таким образом, диагностические критерии синдрома WPW будут отсутствовать. Однако, как обсуждалось в главе 9, выявление временной связи предсердной активности (если таковую удается обнаружить) с активностью желудочков во время тахикардии может позволить установить ее механизм. Дополнительный путь АВ-проведения расположен на некотором удалении от АВ-соединения. Поэтому ретроградные зубцы Р будут находиться примерно посередине между желудочковыми комплексами. Если они отрицательны в отведении I, то дополнительный путь, скорее всего, расположен слева. Если инвертированные зубцы Р регистрируются в отведениях II, III и aVF, то ДПП, скорее всего, расположен в заднесептальной области.
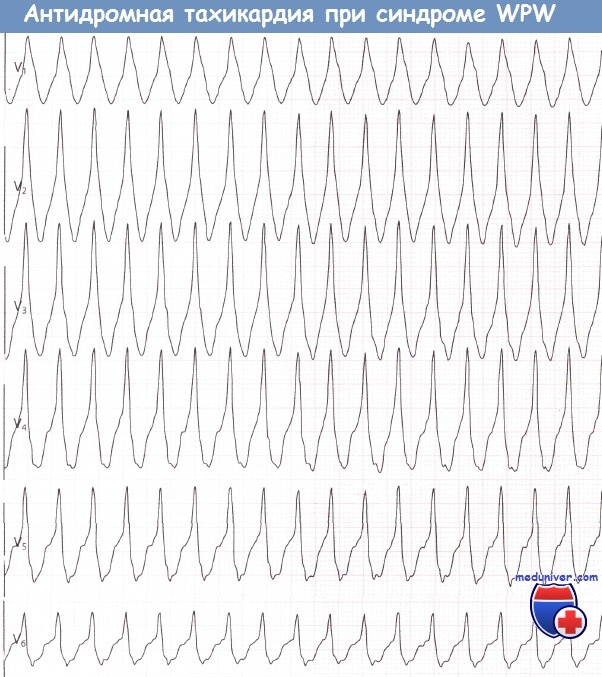
3. Антидромная тахикардия при синдроме WPW (Вольфа-Паркинсона-Уайта)Антидромная АВРТ встречается гораздо реже, чем представленная выше форма АВРТ, которая, в свою очередь, называется ортодромной. Циркуляция импульса идет в противоположном направлении: проведение из предсердий в желудочки осуществляется по дополнительному пути, а в обратном направлении — через АВ-узел. Следовательно, желудочковые комплексы будут иметь ярко выраженную дельта-волну.
— Также рекомендуем «Лечение синдрома WPW (Вольфа-Паркинсона-Уайта)» Оглавление темы «Нарушения ритма сердца»:
|
Источник
Вагусные пробы: проба Вальсальвы (натуживание на высоте вдоха), массаж каротидного синуса (односторонне нажатие в области сонного треугольника продолжительностью не более 10 с), кашлевой и рвотный рефлексы, обкладывание лица кусочками льда. Эффективность вагусных проб при наджелудочковой тахикардии достигает 50%.
Если известно, что у пациента имеется синдром WPW, врач может предпочесть не использовать аденозин, поскольку он способен индуцировать ФП. Вместо этого можно использовать в/в пропафенон или прокаинамид.
В качестве альтернативы возможно выполнить сразу наружную электрическую кардиоверсию. При гемодинамически значимой симптоматики на фоне тахикардии (синкопэ, пресинкопэ, стенокардия, гипотензия, нарастание признаков сердечной недостаточности) показана незамедлительная наружной электрическая кардиоверсия (100 Дж). Если не имеется ассоциированных факторов риска системной эмболизации электрическая кардиоверсия не требует антикоагуляции.
У пациентов при тахикардии с синдромом WPW не следует использовать препараты, действующие на АВ-узел! Использование β-адреноблокаторов, блокаторов кальциевых каналов и сердечных гликозидов противопоказано из-за того, что они замедляют проведение по АВ-узлу и не влияют на проведение по ДП антероградное или даже усиливают его. В конечном итоге это является потенциально опасным в отношении трансформации наджелудочковой тахикардии в желудочковую и/или фибрилляцию желудочков.
Плановое лечение синдрома WPW – катетерная радиочастотная аблация ДПП. Профилактическая антиаритмическая терапия при реципрокных тахикардиях проводится только при противопоказаниях или отказе больного от радиочастотной аблации.
Лечение трепетания и фибрилляции предсердий
Основные направления лечения фибрилляции и трепетания предсердий — лечение самой аритмии и профилактика тромбоэмболических осложнений. Существует 2 пути лечения аритмии:
· восстановление и поддержание синусового ритма (тактика контроля ритма);
· контроль частоты сердечных сокращений (ЧСС) при сохранении ФП (тактика контроля ЧСС).
Для восстановления синусового ритма при пароксизмах фибрилляции и трепетания самые наиболее доказана эффективность пропанорма и амиодарона. С целью прекращения аритмии может быть использован новокаинамид, вводимый внутривенно по 50-100 мг/мин до получения эффекта. Эффективным методом является назначение хинидина по 400 мг каждые 2-3 часа до суммарной дозы 1,4-1,6 г. Реже используется внутривенное введение изоптина в дозе 5-10 мг или обзидана в дозе 5 мг. При быстром нарастании признаков сердечной недостаточности показана электроимпульсная терапия, проводимая в условиях стационара.
Если длительность пароксизма трепетания или фибрилляции предсердий более 48 часов, то из-за высокого риска нормализационных тромбоэмболий, восстановление синусового ритма следует отложить на 3 недели антикоагулянтной терапии с использованием пероральных антикоагулянтов, проводя в этот период мероприятия по урежению частоты желудочковых сокращений (тактика контроля ЧСС): дигоксин, β-блокаторы, блокаторы Са-каналов (верапамил, дилтиазем). Через 3 недели производится восстановление синусового ритма (чаще путем электроимпульсной терапии) и назначается терапия для удержания синусового ритма (тактика контроля ритма) – I, III класс антиаритмических препаратов с возможным дополнительным назначением II или IV классов. (варфарин – непрямой антикоагулянт,
В случае нарастания проявлений недостаточности кровообращения, неконтролируемой тахисистолии, коронарной недостаточности возможно более раннее восстановление синусового ритма при условии отсутствия тромбов в левом предсердии и его ушке по данным чреспищеводной эхокардиографии (ЧП ЭхоКГ). При длительности пароксизма более 7 суток предпочтительнее электроимпульсная терапия (ЭИТ).
При пароксизме трепетания или мерцания предсердий на фоне WPW синдрома введение сердечных гликозидов (дигоксин), β-блокаторов, Са-блокаторов (верапамил, дилтиазем) – ПРОТИВОПОКАЗАНО!
· Лечение трепетания предсердий 1 типа – радиочастотная катетерная аблация макро re-entry в правом предсердии в зоне каватрикуспидального истмуса путем нанесения линейного повреждения. Медикаментозное профилактическое лечение трепетания предсердий проводится при противопоказаниях или отказе больного от интервенционного лечения.
· Лечение трепетания предсердий 2 типа проводится по аналогии с лечением фибрилляции предсердий. В целях предупреждения рецидива трепетания или мерцания предсердий могут использоваться пропафенон, хинидин, новокаинамид, сердечные гликозиды, β-адреноблокаторы, кордарон, изоптин, этацизин и этмозин, а также другие ранее перечисленные средства. Выбор препарата и его дозы подбираются индивидуально в каждом конкретном случае, учитывая эффективность и переносимость лекарственного средства.
Немедикаментозные методы лечения фибрилляции предсердий
1. Трансвенозная радиочастотная модификация АВ проведения (т.е. ограничение проведения предсердных импульсов на желудочки).
2. Трансвенозная радиочастотная абляция АВ соединения с имплантацией ЭКС в режиме VVI(R).
3. Трансвенозная абляция re-entry предсердий и/или очагов эктопической активности (по типу операций «коридор», «лабиринт»). Такая процедура высокоэффективна, но весьма сложна технически и трудоемка.
Электрокардиостимуляция показана при бради и тахи-бради формах ФП (т.е. при синдроме слабости синусового узла и при АВ блокадах). Двухкамерная (DDD, при пароксизмальной форме ФП) или предсердная (AAI, в том числе с положением электрода в межпредсердной перегородке) стимуляция могут уменьшать частоту возникновения рецидивов. Однако различные виды электрокардиостимуляции (в том числе чреспищеводная) не купируют ФП.
Имплантируемый предсердный кардиовертер-дефибриллятор осуществляет разряды прямого тока с энергией 6 Дж, в ранние сроки (почти сразу) после детекции ФП. С учетом феномена электрофизиологического ремоделирования, раннее купирование ФП уменьшает предпосылки для частого рецидивирования и самоподдерживания ФП.
Антитромботическая терапия при фибрилляции и трепетании предсердий
Оценка риска развития инсульта и системных тромбоэмболий у больных с ФП без поражения клапанов сердца производится по шкале CHA2DS2-VASc, которая включает в себя следующие факторы риска:
| Факторы риска | Баллы |
| ХСН/дисфункция ЛЖ | 1 |
| Артериальная гипертензия | 1 |
| Возраст ≥ 75 лет | 2 |
| Сахарный диабет | 1 |
| Инсульт/ТИА/тромбоэмболии | 2 |
| Болезни сосудов | 1 |
| Возраст 65-74 года | 1 |
| Женский пол | 1 |
| Максимум баллов | 9 |
Больные, имеющие 2 и более баллов по шкале CHA2DS2-VASc без учета пола, т.е. 2 балла у мужчин и 3 балла у женщин, имеют абсолютные показания к антикоагулянтной терапии.
При наличии 1 балла по данной шкале без учета пола (1 балл у мужчин и 2 балла у женщин) антикоагулянтная терапия может быть назначена или не назначена – решение о необходимости назначении антикоагулянтной терапии принимает врач на основании совокупности показаний и противопоказаний, но преимущество остается за назначением антикоагулянотов.
Пациенты при наличии 0 баллов по шкале CHA2DS2-VASc (включая женщин моложе 65 лет с ФП, но без других факторов риска) не нуждаются в антитромботической терапии.
В качестве антикоагулянтной терапии используется варфарин и новые пероральные антикоагулянты. Варфарин – непрямой антикоагулянт, антагонист витамина К. При его назначении должен осуществляться контроль МНО (целевые значения 2,0-3,0 для пациентов с неклапанной формой ФП), также пациент должен соблюдать диету с ограничением употребления продуктов, содержащих большое количество витамина К. К новым пероральным антикоагулянтам относятся прямые ингибиторы IIа (дабигатран – Прадакса) и Xа (ривароксабан – Ксарелто, апиксабан – Эликвис) факторов свертывания.
Лечение трепетания и фибрилляция желудочков
Для прекращения трепетания и мерцания желудочков неотложно применяют следующие меры:
1. При фибрилляции желудочков и невозможности немедленной дефибрилляции нанести удар кулаком в прекордиальную область и начать сердечно-легочную реанимацию.
2. Закрытый массаж сердца с частотой 90 в 1 мин и ИВЛ любым доступным способом (массаж и дыхание при работе вдвоем – 5 : 1, а одним врачом – 15 : 2). Ингаляции 100% кислорода. Интубация трахеи (не дольше 30 сек, не прерывать СЛР более чем на 30 сек).
3. Катетеризация центральной или периферической вены.
4. Адреналин по 1 мг в/в каждые 3-5 мин проведения сердечно-легочной реанимации.
5. Дефибрилляция последовательно с нарастающей мощностью – 200, а затем 360 Дж.
6. Массаж сердца и ИВЛ 1 мин, дефибрилляция 360 Дж и последовательное введение препаратов в/в:
· Лидокаин 1,5 мг/кг.
· Повторить инъекцию лидокаина.
· Прокаинамид 1 г.
· Пропафенон 280 мг.
· Мониторировать жизненно важные функции.
Эффективность перечисленных мероприятий зависит от
промежутка времени, через которое они начаты, и возможности
проведения электрической дефибрилляции сердца.
Программа лечения асистолии (остановка сердца):
Ø если ритм не известен и возможна ФЖ, проводят дефибрилляцию;
Ø если диагностирована асистолия:
1) установка в/в доступов;
2) адреналин 1:10 000 – 0,5-1 мг (в/в болюсом);
3) интубация трахеи, если возможно в первые минуты;
4) атропин – 1 мг в/в болюсом (повторяют каждые 5 мин);
5) назначение бикарбоната натрия;
6) временная электрокардиостимуляция (ЭКС).
Источник
Общие сведения
WPW-синдром или Синдром Вольфа-Паркинсона-Уайта связан с преждевременным возбуждением желудочков, что обусловлено проведением импульсов по дополнительным аномальным проводящим путям сердца, которые соединяют предсердия и желудочки. Синдром преждевременного возбуждения желудочков чаще встречается у лиц мужского пола и впервые проявляется в основном в молодом возрасте (10-20 лет). Намного реже синдром манифестирует у лиц старшей возрастной группы. Распространённость составляет 0,15-2%.
Клиническое значение синдрома Вольфа-Паркинсона-Уайта заключается в высоком риске развития тяжёлых нарушений ритма, которые при отсутствии правильно подобранной терапии, могут привести к летальному исходу.
Принято различать два понятия – Феномен WPW и Синдром WPW. При феномене WPW у пациента нет никакой клинической симптоматики, и только на ЭКГ регистрируется предвозбуждение желудочков и проведение импульсов по дополнительным соединениям. При синдроме к изменениям на ЭКГ присоединяется симптоматическая тахикардия. Код WPW-синдрома по мкб 10 – I45.6.
Патогенез
Гистологически дополнительные пути проведения выглядят как тонкие нити, расположенные в рабочем миокарде предсердий. Нити соединяют миокард предсердий и желудочков через атриовентрикулярную борозду, обходя структуру нормальной проводящей системы сердца.
При WPW-синдроме возбуждение части либо всего миокарда желудочков происходит раньше, чем при прохождении импульсов стандартным путём по ветвям и пучкам Гиса, по атриовентрикулярному узлу. На электрокардиограмме предвозбуждение желудочков отражается в виде дельта-волны – дополнительной волы деполяризации. При этом увеличивается ширина комплекса QRS, интервал PQ укорачивается.
Столкновение основной волны деполяризации и дополнительной дельта-волны приводит к формированию сливного комплекса QRS, который становится уширенным и деформированным. После нетипичного возбуждения желудочков нарушается последовательность процессов реполяризации, что приводит к формированию дискордантного комплекса QRS на ЭКГ. При это меняется полярность зубца Т и смещается сегмент RS-T.
Формирование круговой волны возбуждения (re-entry) приводит к таким нарушениям ритма, как фибрилляция и трепетание предсердий, пароксизмальная надежелудочковая тахикардия. В таком случае импульс движется в антероградом направлении по AV-узлу от предсердий к желудочкам, а по дополнительным проводящим путям в ретроградном – от желудочков к предсердиям.
Классификация
Выделяют 4 клинические формы синдрома WPW:
- Манифестирующая форма. Характерно наличие постоянной дельта-волны, которая регистрируется у 0,15-0,20% от общей популяции. Регистрируется ретроградное и антеградное проведение по дополнительным проводящим путям.
- Интермиттирующая форма. Характерны преходящие признаки предвозбуждения, выявляется чаще всего по клиническим данным.
- Латентная форма. Признаки предвозбуждения регистрируются только при стимуляции предсердий (в основном – левого предсердия) через коронарный синус при проведении инвазивного ЭФИ (электрофизиологическое исследование). Может наблюдаться замедление проведения импульсов по AV-узлу при массаже каротидного синуса или введении Пропранолола, Верапамила.
- Скрытая форма. Характерно только ретроградное предвозбуждение предсердий. Пароксизмы фибрилляции предсердий и антидромной тахикардии с проведением через дополнительные пути проведения не наблюдаются. На ЭКГ при синусовом ритме нет никаких признаков синдрома WPW.
Выделяют 3 стадии течения заболевания:
- I – кратковременные приступы (длительностью менее получаса) ортодромной тахикардии. Приступы купируются рефлекторно.
- II – частота и длительность приступов повышается (от получаса до 3-х часов). Приступы купируются приёмом одного антиаритмического препарата совместно с применением вагусных проб. Для предупреждения запуска пароксизмальной тахикардии применяется медикаментозная терапия.
- III – частые приступы ортодромной тахикардии, длительностью более 3-х часов.
Регистрируются приступы фибрилляции предсердий или желудочков, приступы желудочковой тахикардии. Проявляются нарушения проводящей системы сердца в виде блокад ножек пучка Гиса, синдрома слабости синусового узла, антиовентрикулярных блокад. Отмечается устойчивость к антиаритмическим средствам.
Выделяют несколько анатомических вариантов синдрома с учётом морфологического субстрата:
Синдром с добавочными мышечными атриовентрикулярными волокнами:
- идущие через фиброзное соединение от аортального к митральному клапану;
- идущие через добавочное париетальное атриовентрикулярное соединение (левое или правое);
- связанные с аневризмой средней вены сердца или синуса Вальсальвы;
- идущие от ушка предсердия (правого или левого);
- идущие по парасептальным, септальным, нижним или верхним волокнам.
Синдром с пучками Кента (специализированные мышечные атриовентрикулярные волокна). Пучки формируются из рудиментной ткани, аналогичной структуре AV-узла:
- входящими в миокарда правого желудочка;
- входящими в правую ножку пучка Гиса (атрио-фасцикулярные).
Причины
Патология обусловлена наличием дополнительных аномальных путей проведения импульсов, которые проводят возбуждение от предсердий к желудочкам. Синдром Вольфа-Паркинсона-Уайта никак не связан со структурными изменениями в сердце. Однако у пациентов могут выявляться некоторые врождённые аномалии развития сердца, связанные с дисплазией соединительной ткани:
- пролапс митрального клапана;
- Синдром Элерса-Данло;
- синдром Марфана.
В некоторых случаях синдром связан с врождёнными пороками сердца:
- тетрада Фалло;
- дефект межпредсердной перегородки;
- дефект межжелудочковой перегородки.
В литературе встречается описание семейных вариантов WPW. Заболевание может проявиться в любом возрасте, либо никак себя не проявлять на протяжении всей жизни. Определённые факторы способны спровоцировать запуск синдрома:
- пристрастие к употреблению кофе;
- стрессы;
- курение;
- злоупотребление алкогольсодержащими напитками;
- частое эмоциональное перевозбуждение.
Выявить заболевание нужно как можно раньше, чтобы предотвратить развитие осложнений.
Симптомы при WPW синдроме
Течение заболевания может быть абсолютно бессимптомным. Клинические симптомы могут внезапно проявиться в любом возрасте. Синдром преждевременного возбуждения желудочков сопровождается разнообразными нарушениями ритма сердца:
- реципрокная наджелудочковая тахикардия (80%);
- фибрилляция предсердий (15-30%);
- трепетание предсердий с частотой 280-320 ударов в минуту (5%).
Могут регистрироваться и менее специфичные аритмии:
- желудочковая тахикардия;
- экстрасистолия (предсердная и желудочковая).
Аритмия может быть спровоцирована физическим или эмоциональным перенапряжением, употребление алкоголя или специфических веществ. Нарушения могут развиться спонтанно, без видимых на то причин. Во время приступа появляется чувство нехватки воздуха, болевой синдром, похолодание конечностей, ощущение замирания сердца или наоборот учащённого сердцебиения. При трепетании и мерцании предсердий появляются:
- одышка;
- обмороки;
- головокружение;
- падение кровяного давления.
При переходе в фибрилляцию желудочков может наступить внезапная смерть.
Пароксизмальная аритмия может длиться от нескольких секунд до нескольких часов. Иногда приступы купируются самостоятельно, в некоторых случаях эффективным оказывается выполнение рефлекторных приёмов. При затяжных пароксизмах помощь оказывается в условиях круглосуточного стационара.
Анализы, диагностика и инструментальные признаки WPW-синдрома
При биохимическом анализе крови необходимо определить уровень содержания электролитов: калия и натрия.
Признаки WPW-синдрома на ЭКГ:
- укорочение интервала P-R (меньше 120 мс);
- дискордантные изменения зубца Т и сегмента ST по отношению к направленности комплекса QRS на экг;
- уширение комплекса QRS за счёт сливного характера (более 110-120 мс);
- присутствие признаков проведения по дополнительным путям на фоне нормального синусового ритма (наличие дельта-волны).
Трансторакальная ЭхоКГ проводится для исключения врождённых пороков и аномалий развития сердца, для исключения/подтверждения наличия тромбов в полостях сердца.
Инвазивное ЭФИ. Электрофизиологическое исследование проводится для:
- верификации клинической АВРТ;
- определения режима ее индукции, купирования;
- дифференциальной диагностики с фибрилляцией предсердий, трепетанием предсердий, внутрипредсердной тахикардией, предсердной тахикардией, АВУРТ (атриовентрикулярная узловая реципрокная тахикардия).
Чреспищеводная электрокардиостимуляция позволяет спровоцировать приступы аритмии, доказать наличие дополнительных путей проведения. При эндокардиальном ЭФИ можно точно определить количество дополнительных путей проведения, их локализацию, верифицировать клиническую форму заболевания, выбрать дальнейшую тактику лечения (медикаментозно или радиочастотная абляция).
При АВРТ с аберрацией проведения по ножкам пучка Гиса и при антидромной тахикардии проводится дифференциальная диагностика с желудочковой тахикардией.
Лечение WPW-синдрома
Специальное лечение при отсутствии пароксизмов аритмий при синдроме Вольфа-Паркинсона-Уайта не проводится. Чреспищеводная электрокардиостимуляция и наружная электрическая кардиоверсия проводятся при гемодинамически значимых приступах, которые сопровождаются:
- потерями сознания;
- нарастанием признаков сердечной недостаточности;
- гипотонией;
- стенокардией.
 В определённых случаях купировать приступ аритмии удаётся самостоятельно благодаря применению рефлекторных вагусных проб (проба Вальсальвы, массаж каротидного синуса). Эффективно применение Верапамила, внутривенное введение АТФ, приём антиаритмиков (Пропафенон, Новокаинамид, Амиодарон). Пациентам с приступами аритмии в анамнезе показана постоянная антиаритмическая терапия.
В определённых случаях купировать приступ аритмии удаётся самостоятельно благодаря применению рефлекторных вагусных проб (проба Вальсальвы, массаж каротидного синуса). Эффективно применение Верапамила, внутривенное введение АТФ, приём антиаритмиков (Пропафенон, Новокаинамид, Амиодарон). Пациентам с приступами аритмии в анамнезе показана постоянная антиаритмическая терапия.
Доктора
Лекарства
Если при клиническом обследовании признаки выраженной структурной патологии не выявлены, то самым эффективным методом лечения является назначение препаратов Iс класса: Пропафенон и Флекаинид. У 35% пациентов на фоне лечения в течение года пароксизмальная тахикардия не рецидивирует, в то время как эффективность препаратов из группы блокаторов кальциевых каналов составляет всего 25%. Лицам с верифицированной антидромной тахикардией и манифестирующим синдромом WPW следует соблюдать осторожность при приёме бета-адреноблокаторов (Бисопролол, Метопролол) и блокаторов кальциевых каналов недигидропиридинового ряда (Дилтиазем, Верапамил).
При редких приступах пароксизмальной тахикардии (1-2 раза в год) без выраженных нарушений гемодинамики антиаритмики можно применять только во время приступа. Устойчивость к препаратам антиаритмического действия развивается у 56-70% пациентов в течение 1-5 лет после начала лечения.
Процедуры и операции
При фибрилляции предсердий и при развитии устойчивости к антиаритмическим препаратам проводят катетерную радиочастотную абляцию добавочных путей проведения транссептальным либо ретроградным (трансаортальным) доступом. При синдроме WPW эффективность РЧА достигает 95%. Риск рецидивов – 5-8%.
Первая помощь
Пароксизмальная тахикардия требует оказания неотложной помощи. При отсутствии нарушений гемодинамики применяются антиаритмические медикаменты. Перечень основных препаратов ниже.
| Препарат | Доза | Примечание |
| Амидарон | 15-450 мг медленно внутривенно в течение 10-30 минут. | Высокая эффективность при отсутствии эффекта от других медикаментов. |
| Пропафенона гидрохлорид | 150 мг перорально. | Может вызывать замедление синоатриальной, внутрижелудочковой и атриовентрикулярной проводимости. Возможны брадикардии, снижение сократительной способности миокарда у предрасположенных лиц. Характерно аритмогенное действие. Возможна ортостатическая гипотензия при применении в больших дозировках. |
Дополнительные лекарственные средства
| Препарат | Доза | Основные побочные эффекты |
| Бисопролол | 5-15 мг/сутки перорально | Сердечная недостаточность, гипотония, бронхоспазм, брадикардия. |
| Карбэтоксиамино-диэтиламинопропионил-фенотиазин | 200 мг/сутки | AV блокада II-III степени, CA-блокада IIстепени, желудочковые нарушения ритма сердца совместно с блокадами по пучкам Гиса, кардиогенный шок, выраженная сердечная недостаточность, нарушение работы почечной системы и печени, артериальная гипотония. |
| Верапамил | 5-10 мг внутривенно со скоростью 1 мг в минуту | При идиопатической желудочковой тахикардии (на ЭКГ комплексы QRS типа блокады правой ножки пучка Гиса с отклонением электрической оси влево). |
| Дилтиазем | 90 мг 2 раза в сутки | При суправентрикулярной тахикардии. |
| Соталол | 80 мг 2 раза в сутки | При суправентрикулярной тахикардии. |
Профилактика
Специфическая профилактика синдрома WPW отсутствует. Если на ЭКГ был выявлен феномен Вольфа-Паркинсона-Уайта, то пациенту рекомендуется регулярное наблюдение у кардиолога даже при отсутствии симптомов.
Лицам, близкие родственники которых наблюдаются с синдромом WPW, рекомендуется пройти плановый осмотр для исключения у себя данного диагноза. Обследование включает ЭКГ, суточный мониторинг ЭКГ, проведение электрофизиологических методов.
Синдром WPW у детей
Наиболее распространённой причиной развития тахикардии у детей является WPW синдром. Чаще всего заболевание регистрируется у мальчиков. У детей выделяют два возрастных пика развития тахикардий, вызванных синдромом ВПВ: с рождения и до 1 года жизни и с 8 до 12 лет. Тактика ведения маленьких пациентов определяется с учётом клинической симптоматики и возраста.
У младенцев приступы тахикардии сопровождаются вялостью, отказом от кормления, чрезмерной потливостью во время грудного вскармливания, повышенным беспокойством, бледностью.
У детей первого года жизни при регистрации нарушений ритма назначается антиаритмическая терапия на срок до 6 месяцев либо до достижения годовалого возраста. Далее проводится оценка состояния пациента на чистом фоне после отмены антиаритмика. У детей этой возрастной группы прогноз относительно благоприятный в плане спонтанного прекращения приступов аритмий. О ремиссии говорят в том случае, если после 1 года не регистрируется тахикардия. У каждого третьего ребёнка тахикардия может вновь проявиться по достижении 8 лет.
Если у ребёнка старше 1 года сохраняются нарушения ритма, то перед назначением протекторной терапии антиаритмиками оценивают тяжесть и частоту приступов. Если тахикардия регистрируется 1 и более раз в месяц, сопровождается потерей сознания, головокружением, выраженной слабостью и не купируется вагусными пробами, то маленькому пациенту назначают подходящую антиаритмическую терапию.
Радиочастотная абляция при синдроме WPW у детей до 5 лет проводится только при угрозе жизни.
У детей старше 5 лет тахикардия сопровождается бледностью, головокружением вплоть до потери сознания. Основной тактикой лечения является радичастотная абляция. Данная процедура связана с высоким риском осложнений из-за проведения катетерных манипуляций на крупных сосудах и в камерах сердца, во время введения анестетиков.
Синдром WPW может вызвать внезапную смерть, особенно у мальчиков в возрасте 10-18 лет. Именно поэтому у детей старше 10 лет проводится устранение атриовентрикулярных соединений в независимости от клинических проявлений синдрома.
Синдром WPW при беременности
Клинически никак себя не проявляющий синдром не требует специфического лечения. Однако, при беременности синдром WPW может заявить о себе пароксизмальными нарушениями ритма, что требует своевременной консультации кардиолога для подбора эффективной терапии.
При частых приступах тахикардии на фоне диагностированного синдрома WPW беременность противопоказана. Такая предосторожность связана с риском развития жизнеугрожающего нарушения ритма. При тахикардии нарушается кровообращение в органах и тканях, что негативно сказывается не только на состоянии матери, но и на развитии плода.
Последствия и осложнения
Грозным осложнением является развитие жизнеугрожающей аритмии на фоне отсутствия антиаритмической терапии при синдроме WPW.
Прогноз
При бессимптомном течении прогноз благоприятный. Наблюдение и лечение требуется только тем пациентам, которые имеют отягощённый семейный анамнез относительно внезапной смерти. По профессиональным показаниям должны наблюдаться лётчики, спортсмены и т.д. При выявлении жизнеугрожающих аритмий и наличии жалоб проводится полное диагностическое комплексное обследование для определения оптимальной тактики лечения. Пациенты, перенёсшие радиочастотную абляцию, должны наблюдаться у кардиохирурга и кардиолога-аритмолога.
Список источников
- А.В. Ардашев, М.С. Рыбаченко, Е.Г. Желяков, А.А. Шаваров, С.В. Волошко «Синдром Вольфа—Паркинсона—Уайта: классификация, клинические проявления, диагностика и лечение», журнал Кардиология 10, 2009
- Ардашев В.Н., Ардашев А.В., Стеклов В.И. «Л?